Защемление нижнего ягодичного нерва
Тазобедренные суставы человека иннервируются несколькими структурами– бедренными, седалищными, запирательными, верхне-ягодичными и нижне-ягодичными нервами, ущемление одного из них приводит к возникновению болевых ощущений и ограничению подвижности сустава.
Причины защемления
Существуют несколько основных причин, которые могут привести к возникновению этого заболевания. Среди наиболее часто встречающихся, выделяют:
- Травматические повреждения сустава или интенсивные занятия спортом, которые приводят к кровоизлиянию в мышцы. Последние, в свою очередь сдавливают нервы в тазобедренных суставах.
- Остеохондроз.
- Образовавшиеся после операций или неудавшихся сеансов мануальной терапии гематомы в забрюшинном пространстве.
- Опухоли – доброкачественные и злокачественные.
- Аневризмы крупных артерий, прилегающих к тазобедренному суставу.
- Повреждения нервов при проведении оперативного вмешательства на позвоночнике или в малом тазу.
Симптоматика
Характер двигательных и чувствительных расстройств будет зависить от преимущественной вовлеченности того или иного нервного образования.
Каждая ветвь, иннервирующая нижнуюю конечность характеризуется различными симптомами поражения.

Седалищные нервы считаются самыми крупными в организме человека, поэтому их защемление вызывает большое количество неприятных ощущений. Выделяют несколько основных симптомов этого заболевания.
В раннем периоде патологии больной жалуется на онемение (парестезии) локализующиеся в области задне-наружной поверхности ягодиц, бёдер и голеней. Через некоторое время у человека изменяется походка из-за неконтролируемого выпрямления ноги в колене.
У большинства пациентов наблюдаются жгучие боли по ходу ущемлённого нерва, тяжесть в ноге, причём ощущения усиливаются при кашле или чихании.
Больные часто жалуются на невозможность двигать пальцами на стопе, нарушается сгибание в коленном суставе вследствие пареза двуглавой мышцы бедра.
Кроме седалищного, возможно ущемление запирательного нерва, которое проявляется определёнными симптомами. Наиболее часто при этой патологии больные жалуются на появление болей и нарушение чувствительности на медиальной (внутренней) поверхности бедра, эти неприятные ощущения иррадиируют (отдают) в паховую область, в прямую кишку. Боли усиливаются при попытке больного отвести поражённую конечность в сторону или при нахождении в положении сидя.
Кроме того, отмечается слабость мышц бедра, что провоцирует возникновение неустойчивости во время движения. Возможно также возникновение мышечного спазма во время ходьбы.

Для этой патологии также характерны определённые признаки. Основным клиническим проявлением этого заболевания является появление болевых ощущений в верхней части бедра и прямо под паховой связкой, это место проекции нерва, боль может отдавать в поясничную область, на голень. Кроме того, для этого заболевания характерны нарушения сгибания в тазобедренном и коленном суставе. Постепенно развивается атрофия четырехглавой мышцы бедра.
Кроме описанных выше случаев, возможны ущемления и нижне-ягодичного нерва. Для этого вида патологии также характерны болевые ощущения в области бедра и тазобедренного сустава. Часто наблюдается затруднение движения во время прыжков, бега и даже при подъёме по лестнице. Большинство больных с этой патологией предъявляют жалобы на ограничение движений при разгибании бедра.
Менее часто встречается ущемление верхне-ягодичного нерва. Для этой категории заболеваний характерно появление болевых ощущений в ягодичной области и нижней части спины. При двустороннем поражении у больного появляется так называемая утиная походка, человеку становится трудно удерживать тело в вертикальном положении. Постепенно при отсутствии лечения развивается атрофия мышц ягодичной области на стороне поражения.
Диагностика
Защемление нерва в тазобедренном суставе является заболеванием, лечением которого занимается врач-невролог. Он назначает специальные методы диагностики для определения точной причины его возникновения, только после этого выбираются те или иные виды терапии.
Среди наиболее часто используемых способов диагностики выделяют:
- Радиологическое исследование – его используют при подозрении на наличие опухоли, которая и является причиной сдавливания.
- Магнитно-резонансная томография.
- Компьютерная томография.
- УЗИ.
- Электромиография.
- Обязательно проводят рентгенологическое исследование позвоночника.
Показания к проведению процедуры всегда определяет лечащий врач.
Лечение защемлений
Существует две методики лечения защемлений нервов тазобедренного сустава – консервативная и оперативная. Каждый способ применяется при сочетании определенных симптомов и показаний к использованию.

При проведении консервативного лечения используются обезболивающие препараты, при сильном болевом синдроме обязательно назначаются медикаментозные блокады.
Обязательно используются инъекции витаминов группы B, они улучшают обменные процессы в поражённой области. Кроме того, при лечении защемлений назначают нестероидные противовоспалительные средства, они позволяют быстро уменьшить отёк и воспаление. Эффективными будут как таблетированные, инъекционные препараты, так и мази, гели, содержащие эти вещества. Улучшить кровообращение в поражённом суставе помогут препараты пентоксифиллин, аминофиллин. Обязательно назначаются и средства для восстановления хрящевой ткани – хондропротекторы.
Если вследствие защемлений наблюдаются парезы, то в этих случаях назначается лечебная физкультура и массаж. Помочь восстановить чувствительность в области поражения поможет и электростимуляция атрофированных мышц, электрофорез с глюкокортикоидами. В большинстве случаев назначают курсы мануальной терапии, иглоукалывание.
Физиотерапия способствует восстановлению функции нерва, но имеет ряд противопоказаний. Необходимость её использования устанавливает лечащий врач.
Если конесервативное лечение проведено вовремя, то заболевание можно вылечить полностью. Но, существуют определённые случаи, которые предусматривают назначение оперативного лечения. Хирургическое вмешательство необходимо в случаях, когда другие методы терапии не оказали нужных результатов. Также операция требуется при наличии опухолей или травме сустава, которые и спровоцировали защемление.
Профилактика
Для того чтобы предотвратить возможное защемление нерва в тазобедренном суставе, необходимо соблюдать определённые правила. Специалисты не рекомендуют поднимать большие тяжести, спать следует только на кровати с жёстким матрасом. Кроме того, необходимо больше двигаться, длительное нахождение в положении сидя или лежа препятствуют выздоровлению.
В период ремиссии или после уменьшения болевых ощущений необходимо проводить лечебную гимнастику.
- Причина перепадов давления при остеохондрозе шеи
- Диагностика синдрома позвоночной артерии
- Первая помощь и лечение
- Неотложная помощь при инсульте
- Неотложная помощь при гипертоническом кризе
- Лечение синдрома позвоночной артерии
Медицинская карта страдающих шейным остеохондрозом нередко пестрит букетом диагнозов, среди которых гипертония и вегетососудистая дистония занимают первые места. Из-за распространенности этих недугов многие врачи "на автомате" назначают таким пациентам курс гипотензивной (понижающей давление) терапии, которая, увы, должного эффекта не дает. Почему? Потому что шейный остеохондроз и давление – две стороны одной медали, а синдром, который обуславливает это состояние, лечится совсем по-другому.
При грудном или поясничном остеохондрозе проблема перепадов артериального давления (АД) не возникает, поскольку сосуды, питающие головной мозг, отходят от подключичной артерии на уровне последнего шейного позвонка и не подвергаются сдавлению.
Также при шейном остеохондрозе АД не всегда держится на высоком уровне. Бывает, периоды повышенного давления чередуются с приступами пониженного давления (гипотонии), что также вызывает затруднения с постановкой верного диагноза.
Справа и слева от позвоночного канала, в отверстиях поперечных отростков шейных позвонков, проходят две артерии, которые питают часть головного мозга: ствол, мозжечок, затылочные доли больших полушарий, внутреннее ухо и продолговатый мозг. Именно последний – продолговатый мозг, и отвечает за регуляцию артериального давления.
При шейном остеохондрозе, особенно при выпячивании межпозвоночных дисков (при грыжах и протрузиях), одна или обе позвоночные артерии могут сдавливаться. Продолговатый мозг недополучает крови и испытывает кислородное голодание. По этой причине центры регуляции тонуса сосудов перестают нормально функционировать: кровяное давление у больного скачет вверх-вниз, он испытывает головные боли, шум в ушах, головокружение, тошноту и другие неприятные симптомы – вплоть до внезапных обмороков. Это состояние называется синдромом позвоночной артерии и является серьезным осложнением остеохондроза.
Больной, который отмечает скачки давления при остеохондрозе, нуждается в углубленном обследовании.
Повышенное АД, особенно в зрелом возрасте, бывает симптомом разных недугов:
Даже опытный врач не сможет "на глазок" определить, что именно вызывает проблему, ведь не каждый случай остеохондроза осложняется синдромом позвоночной артерии. Тех же пациентов, у кого он развился, важно выявлять как можно раньше: в запущенных и неподконтрольных случаях эта патология может перейти в острое нарушение мозгового кровообращения – ишемический инсульт.
Обследование при подозрении на синдром позвоночной артерии проводится с использованием следующих методик:
- магнитно-резонансная томография области шеи и головы;
- ультразвуковое доплерографическое исследование кровотока позвоночных артерий;
- рентген шейного отдела позвоночника;
- неврологический осмотр и изучение рефлексов.
Сам больной может заподозрить это осложнение у себя, если:
Если на фоне повышенного кровяного давления у вас возникает:
необходимо лечь и попросить тех, кто находится рядом, вызывать вам скорую помощь. Никаких лекарств в этом состоянии принимать нельзя.
При резком повышении давления до 180/90 мм рт. ст. и выше, необходимо:
Задачей лечения синдрома позвоночной артерии и сопутствующей ей гипертонии является устранение сдавления сосудов и восстановление в головном мозге нормального кровотока.
- Из консервативных методов наибольшую результативность дает мануальная и аутогравитационная терапия (вытяжение позвоночника под действием веса своего тела) в сочетании с миорелаксантами (препаратами, снимающими мышечное напряжение), иглоукалыванием и массажем.
- Чтобы поддержать и продлить позитивный эффект процедур обязательна лечебная физзарядка, если к ней нет противопоказаний.
- Для нормализации мозгового кровообращения, устранения головных болей, тошноты, головокружений и подобных симптомов назначают сосудистые препараты и ноотропы (кавинтон, тенотен, вазобрал).
- Когда пациента больше всего беспокоит повышение АД – врачи, как правило, рекомендуют прием понижающих давление средств, но основными в курсе терапии этой патологии они не являются.
- Ну а если препятствие свободному току крови к мозгу консервативно устранить не удается, межпозвонковые грыжи удаляют оперативным методом с последующей реабилитацией.
Все, кому поставлен диагноз "синдром позвоночной артерии" должны не реже одного раза в полгода показываться врачу, даже при хорошем самочувствии. Эта мера позволит меньшими усилиями продлить ремиссию и избежать тяжелых осложнений.
Важно знать: лечение шейного остеохондроза.

- Лечебная зарядка при остеохондрозе: шейном, грудном и поясничном
- Характерные симптомы и признаки остеохондроза
- Симптомы остеохондроза грудного отдела, боли, как лечить недуг
- Как правильно лечить остеохондроз в домашних условиях?
- Шейно грудной остеохондроз: симптомы и лечение
Крестцовое сплетение и его патологии
Важнейший элемент нервной системы – это крестцовое сплетение, иннервирующее органы и ткани нижних конечностей. Патологические процессы, развивающиеся в этой области, как правило, сопровождаются невралгиями и негативной симптоматикой. Для того чтобы оценить тяжесть состояния и назначить соответствующую терапию, необходимо иметь представление об анатомических особенностях этого сплетения.
Крестцово-поясничное сплетение объединяет в себе несколько разновидностей нервных окончаний. Основную роль в его формировании играет один из трех спинномозговых нервных корешков, в которые частично входит четвертая и двенадцатая нервная грудная ветвь.
Поясничное сплетение состоит из следующих нервов:
- бедренно-полового;
- подвздошно-подчревного;
- запирательного;
- бедренного;
- латерального;
- подвздошно-пахового.
Ветви нервных окончаний расположены спереди поперечных отростков, идущих от поясничных позвонков. Они несут ответственность за нервную проводимость мышц, в том числе брюшных. Кроме того, отмечается их тесная взаимосвязь с рецепторами половых органов, ограниченной областью бедра и поверхностной частью голени.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Нервные окончания в поясничном сплетении условно подразделяются на группы.
Подвздошно-подчревное сплетение образовано первым поясничным и двенадцатым грудным нервным окончанием, проходящими через большую поясничную мышцу и пересекающимися с передней поверхностью поясничной квадратной мышцей. Далее сплетение спускается, проходя сзади-наперед, иннервирует брюшную поперечную мышцу подвздошного гребня, пролегая между косыми брюшными мышцами.
Подвздошно-подчревное окончание проходит через широкую сухожильную пластину наружной косой мышцы в области пахового кольца и саму мышцу, после чего происходит разветвление нерва на несколько отростков. Основная функция этого нерва заключается в иннервации брюшных мышц. Помимо этого, окончания первой тройки обеспечивают иннервацию кожи ягодиц и бедра.
Подвздошно-паховое сплетение – является началом другого ответвления переднего нервного корешка, который также входит в поясничное сплетение и расположен немного ниже подвздошно-подчревного.
Анатомия нервных сплетений первой тройки имеет небольшие отличительные особенности в зависимости от половой принадлежности пациента. У женщин они связывают ЦНС с кожей лобка и больших половых губ, в то время как у мужчин они проходят через паховый канал, разъединяясь на более тонкие ответвления, иннервирующие поверхность бедер, возле мошонки.
Немного ниже нервных окончаний первой тройки расположены 3 больших нервных ответвления (латеральная, бедренная и запирательная ветви):
- латеральная – расположена в боковой части паховой связки, она может лежать поверхностно или внутри портняжной мышцы (под соединительной оболочкой). Латеральная ветвь несет ответственность за иннервацию боковой поверхности ягодиц (дальше от большого костного вертела бедра и ближе к боковой бедренной поверхности).
- запирательная – это ветвь протягивается рядом с большой поясничной мышцей (по направлению вниз и к ее краю), а затем проникает в малый таз. Далее наблюдается ее присоединение к кровеносной системе и конечный выход (совместно с сосудами) на бедро, между приводящих мышц.
- бедренная – это нервное ответвление тесно взаимосвязано с приводящими мышцами, тазобедренным и коленным суставом. Оно обеспечивает поверхностную (среднюю) бедренную часть, ближе к коленям. Из всех перечисленных поясничных нервных сплетений, бедренное является наиболее большим и берет начало на границе 5 поясничного позвонка одноименных мышечных групп (подвздошной и поясничной).
Нервные окончания поясничного отдела – это часть общей системы ответвлений крестцового, копчикового и поясничного отделов, которые взаимосвязаны и образуют 2 сплетения (крестцовое и поясничное).
Крестцовый отдел, так же как и поясничный, объединен короткими и длинными нервными окончаниями:
Короткие ответвления, в свою очередь, состоят из следующих нервных окончаний:
- запирательный внутренний и половой;
- нижний и верхний ягодичные;
- грушевидной и бедренной квадратной мышцы.
Седалищные нервные окончания сплетения разделяются на нижнее (вместе с артерией покидающее малый таз и соединяющееся с ягодичной мышцей) и верхнее (выходящее из тазовой полости вместе с ягодичной мышцей через надгрушевидное отверстие и связывающееся с бедренными фасциями).
Эти ответвления включают в себя:
- заднее кожное окончание;
- седалищное.
На одном уровне с ромбовидным углублением (сзади коленного сустава) седалищное окончание делится на 2 ответвления:
Эта ветвь опускается вертикально вниз к камбаловидной мышце голеноподколенного канала с разделением на всем протяжении на ответвления. Одни из них иннервируют трехглавую голеностопную мышцу, в то время как другие проходят в длинных мышечных сгибателях пальцев, в том числе большого на ступне. Оставшиеся отростки способствуют получению нервного импульса подошвенной и подколенной мышцами.
Более чувствительные окончания, которые присутствуют в поясничном и крестцовом сплетении, объединяются с коленной капсулой сустава, голеностопом и межкостной мембраной голени. Наиболее крупный чувствительный отросток – икорный (медиальный кожный).
Эта ветвь проходит чуть в стороне от малоберцовой кости (шейки) в месте расположения подколенной ямки, из которой уже выходят 2 основных ответвления: глубокое и поверхностное. Глубокое – обеспечивает иннервацию кожного покрова на тыльной стороне стопы (возле бокового края) и тыльной стороны поверхности кожи 3 и 2 пальцев. Эта ветвь направлена вниз с последующим разделением на промежуточную и медиальную. Общая малоберцовая ветвь отвечает за чувствительность короткой и длинной малоберцовой мышцы.
В зависимости от нарушений функциональности того или иного нервного окончания, диагностируется поражение пояснично-крестцового отдела, обусловленное ущемлением (защемлением) седалищного нерва. При этом за счет сдавливания нервного окончания появляется острая боль в нижних конечностях. Такое патологическое состояние развивается односторонне, однако встречаются случаи двухстороннего поражения, чаще всего у мужчин, чья деятельность связана с повышенными физическими нагрузками. В медицинской практике такое заболевание классифицируется, как ишиас (невралгия седалищного нерва) или пояснично-крестцовый радикулит.
Патологии могут быть вызваны различными травмами (огнестрельными ранениями, переломами позвоночного столба и сопутствующими сдавлениями этого отдела отломками костей, опухолями таза и брюшной полости). Кроме того, воспалительный процесс и нарушение функциональности возможно при аневризмах брюшной аорты и сдавлением нерва головкой плода в ходе родовой деятельности.
При патологических изменениях в яичниках, матке, брюшине, тазовой клетчатке и червеобразном отростке возможно развитие вторичного пояснично-крестцового плексита. Помимо этого, иногда воспаление обусловлено развитием инфекционных процессов (бруцеллеза, гриппа, туберкулеза, сифилиса и т.д.). Характерным признаком плексита является одностороннее повреждение нервных окончаний.
При нарушении функциональности нижнего ствола в поясничном сплетении возможны парезы ягодичной, четырехглавой бедренной и близнецовых мышц. Такое состояние провоцирует затруднение разгибательной способности голеностопа, нарушение ходьбы, снижение или полное исчезновение коленного рефлекса. Кроме того, нередко наблюдается потеря чувствительности голеностопного сустава и бедра.
Ограниченное повреждение ответвлений поясничного сплетения сопровождается клинической картиной, близкой по симптоматике нарушению корешковой функции:
- наблюдается повышенная чувствительность нижнего отдела передне-брюшной стенки;
- анестезия или парестезия наружной части бедра;
- гиперстезия в мошонке и верхне-бедренной части;
- повышенная чувствительность внутренней бедренной части и гиперстезия приводящих бедренных мышц.
При поражениях в нижне-ягодичном отделе отмечаются затруднения при разгибаниях бедра, выпрямления туловища, подпрыгиваний, подъема по лестнице. Нарушение проводимости верхне-ягодичного нерва сопровождается утиной походкой, затруднениями при отведении бедра. Повреждение заднебедренного нерва сопровождается гиперстезией нижне-ягодичного отдела, а также задней поверхности бедра.
Когда поражается копчиковое или половое сплетение, отмечается дисфункция сфинктеров, повышенная чувствительность ягодиц (внутренней стороны), заднего прохода и половых органов. Комбинированное нарушение этих сплетений способно вызвать кокцигодинию (болевые ощущения в копчике).
Клиническая симптоматика развития патологических состояний пояснично-крестцового отдела сопровождается сильной болью при пальпации брюшных и ягодичных мышц. В этом случае боль способна иррадиировать в ногу (в зону проводимости бедренного, запирательного и седалищного нервного окончания) и поясницу.
Ректальное исследование выявляет острую боль даже при слабом нажатии на крестец. При массовом поражении пояснично-крестцовой области возможно развитие вялого паралича, а также парезы тазовых мышц. Нередко отмечается нарушение функциональности органов большого и малого таза.
Неполное повреждение поясничной области сопровождается видоизменяемой симптоматикой, в зависимости от того, в какой именно области развивается воспаление. Нередко подобное состояние вызвано поражением верхнего ствола нервного поясничного сплетения. При этом серьезно нарушается функциональность короткой и длинной приводящих мышц, подвздошно-поясничной области, передневнутренней и передней бедренной поверхности, а также в область ягодиц.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Диагноз различного рода поражений пояснично-крестцового отдела обусловлен клинической симптоматикой. В первую очередь, врач подробно выясняет анамнез, и учитывает жалобы пациента. Затем выполняется визуальный осмотр больного с оценкой сухожильных рефлексов и чувствительности на стороне поражения.
Нередко первичного осмотра недостаточно для установления диагноза и врач назначает ряд дополнительных исследований, которые включают:
- рентгенологическое обследование;
- КТ и МРТ;
- УЗИ;
- сканирование позвоночного столба с использованием изотопов;
- забор крови, мочи и синовиальной жидкости для лабораторного исследования.
Наиболее точным способом определения нарушения нервной проводимости сплетения в области крестца является компьютерная томография, которая способна выявить малейшие изменения в позвоночном столбе. Однако в некоторых случаях КТ противопоказано, поэтому вместо него проводится МРТ.
В лечении патологии используются 2 методики: консервативная терапия и оперативное вмешательство.
На ранней стадии воспаление можно снять при помощи традиционного лечения:
- НПВС ( Диклоген, Ортофен, Нимесулид, Ибупрофен, Напроксен и т.д.);
- стероидных препаратов (Дипроспан, Преднизолон, Дексамезантон и т.д.);
- витаминов (Юнигамма, Комбипилен, Нейробион, Нейромультивит и т.д.);
- наружные комбинированные препараты (Финалгон, Репарил, Долгит, Дип Хит и т.д.).
После того, как купирована острая стадия воспалительного процесса, возможно использование физиотерапевтических мероприятий (фонофореза, магнитотерапии, УВЧ, электрофореза, парафиновые и грязевые аппликации). Следует учитывать ряд противопоказаний к выполнению физиотерапии, к которым относятся злокачественные новообразования, беременность, алкоголизм, туберкулез, трофические язвы и т.д.
При отсутствии терапевтического эффекта, сохранении болей, а также в запущенных случаях выполняется операция, тактика которой напрямую зависит от причины, которая привела к развитию воспалительного процесса. В этом случае возможна дискэктомия (частичное или полное удаление межпозвоночного диска), ламинэктомия (удаление дужки позвонка или ее части), микродискэктомия (удаление межпозвонковой грыжи), вертебропластика (стабилизация перелома позвоночника), фасетэктомия (удаление межпозвоночных суставов).
При развитии обострений необходимо обязательное соблюдение постельного режима, минимальные физические нагрузки и нормализация диеты, исключающей острые, соленые, сладкие и копченые блюда. После стабилизации общего состояния рекомендуются занятия лечебной гимнастикой.
Дальнейший прогноз зависит от своевременности лечебных мероприятий и запущенности воспалительного процесса. В большинстве случаев, спустя некоторое время пациент может вернуться к привычной деятельности с некоторыми ограничениями и соблюдением рекомендаций лечащего врача.

Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
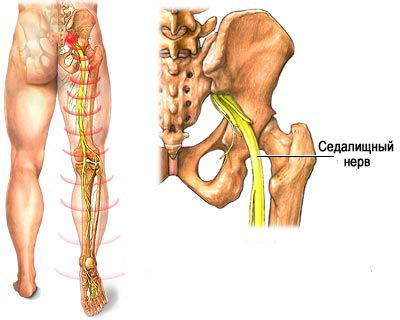
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
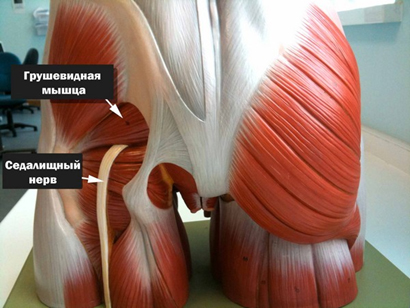
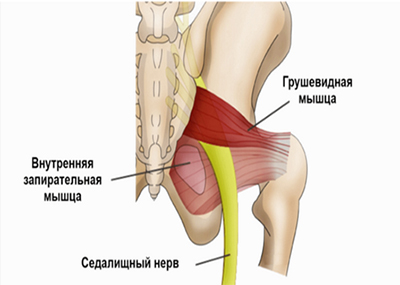
Патогенез
Классификация
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.

Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Читайте также:


