Острая надпочечниковая недостаточность при менингите
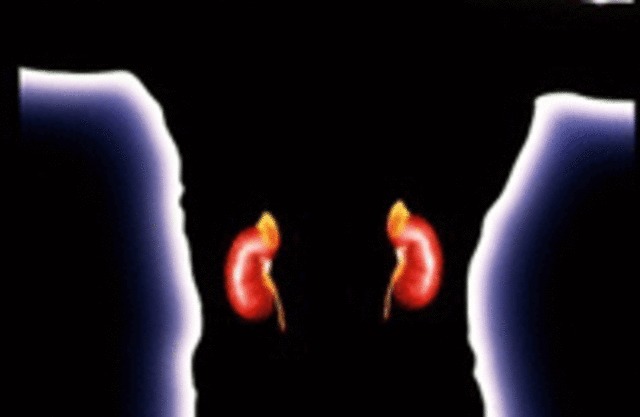

Острая надпочечниковая недостаточность ( "аддисонический криз" ) – это острое тяжелое состояние, возникающее в результате резкого снижения или прекращения выработки гормонов корой надпочечников.
Причины
Острая недостаточность коры надпочечников чаще всего возникает у больных с хронической надпочечниковой недостаточностью. Например, если они перестают принимать гормоны кортикостероиды, восполняющие нехватку собственных. То же самое может произойти на фоне травм, операций, острых инфекционных заболеваний, при смене климата, тяжелой физической нагрузке, сильном психоэмоциональном стрессе.
Кроме того, аддисонический криз бывает:
- при остром кровоизлиянии в надпочечники или при развитии в них инфаркта (некроза ткани);
- при менингите, сепсисе, сильной кровопотере (ранения, роды), ожоговой болезни.
Что происходит?
Надпочечники практически полностью перестают вырабатывать гормоны, что приводит к нарушению всех видов обмена веществ. В первую очередь, наступает резкое обезвоживание организма и уменьшается объем циркулирующей крови. Нарушение обмена калия приводит к тому, что сердечная мышца начинает хуже сокращаться. Параллельно страдает углеводный обмен: снижается уровень сахара в крови, повышается чувствительность клеток к инсулину. Нарушается работа почек.
Состояние человека внезапно и очень быстро ухудшается:
Надпочечниковый криз развивается в срок от нескольких часов до нескольких дней. В предкризовом периоде нарастает мышечная слабость, исчезает аппетит, появляются боли в мышцах.
Симптомы острой надпочечниковой недостаточности (криза):
- резко снижается артериальное давление, что проявляется обильным потом, похолоданием рук и ног, внезапной слабостью;
- нарушается работа сердца, развивается аритмия;
- появляются тошнота и рвота, сильные боли в животе, понос;
- резко снижается выделение мочи (олигоанурия);
- нарушается сознание. Вначале больной вял, с трудом говорит, голос тихий, невниятный. Затем возникают галлюцинации, обморок, наступает кома.
При появлении подобных симптомов необходима срочная госпитализация.
Диагностика и лечение
Для диагностики острой надпочечниковой недостаточности назначают:
- Общий анализ крови. Отмечается повышение количества эритроцитов (эритроцитоз) и гемоглобина (за счет сгущения крови), увеличение количества лейкоцитов и СОЭ;
- Анализ крови на сахар: гипогликемия (снижение уровня сахара);
- Биохимический анализ крови: отмечается повышение уровня калия и креатинина, снижение уровня натрия, хлоридов;
- Общий анализ мочи: определяется белок, эритроциты, иногда ацетон;
- Исследование уровня гормонов надпочечников в моче и в крови: выявляется резкое снижение количества кортикостероидов (кортизола, альдостерона и др.);
- ЭКГ: признаки гиперкалиемии.
Лечение проводится в отделении реанимации или интенсивной терапии.
Основа лечения — капельницы с кортикостероидами и специальными растворами. Также проводятся мероприятия по выведению больного из шокового состояния. Если лечение начато вовремя, шансы вывести больного из криза повышаются.
После выздоровления у больных остаются признаки нарушения функции надпочечников, поэтому они нуждаются в пожизненной заместительной терапии синтетическими аналогами гормонов коры надпочечников.
Профилактика
Для предупреждения надпочечникового криза необходимо проведение адекватной заместительной гормональной терапии при хронической недостаточности коры надпочечников и других заболеваниях, требующих постоянного приема кортикостероидов.
Ни в коем случае нельзя самостоятельно прекращать приём кортикостероидов или снижать их дозировку. Необходимо постоянно поддерживать контакт с врачом-эндокринологом, который корректирует дозу лекарства в зависимости от физической активности и состояния здоровья пациента.
Менингококковый менингит у детей раннего возраста имеет ряд клинических особенностей. Начало болезни чаще острое, однако у 8—10% детей признаки болезни нарастают постепенно. Температура в большинстве случаев не повышается. В первые дни болезни преобладают инфекционно-токсические симптомы, особенно у новорожденных и детей 1-го года жизни. Общемозговые симптомы (судороги, потеря сознания) наблюдаются лишь у 15—17% детей.
Менингеальные симптомы нерезко выражены, а у 25—30% вообще отсутствуют. У некоторых больных в первые дни заболевания на коже появляется эритематозная или кореподобная сыпь, которая держится кратковременно. На 3—4-й день болезни на коже и слизистых могут появиться герпетические высыпания. У детей 1-го года жизни они наблюдаются редко.
Изменения в спинномозговой жидкости характерны для гнойного менингита.
Сверхострые формы менингококкового менингита, часто заканчивающиеся летально, наблюдаются у 3—8% больных. Состояние больных очень тяжелое с первых часов болезни. Лицо гиперемнровано или цианотично. Сознание отсутствует. Судороги носят преимущественно тонический характер. Дыхание частое, поверхностное, с нарушением ритма; брадикардия, гипертермия. Тяжесть состояния обусловлена отеком и набуханием мозга и вклинением ствола мозга в большое затылочное отверстие. Острый отек мозга связан в основном с токсикозом, а также с аллергическими и аутоаллергическими процессами в нервной системе. Синдром отека-набухания мозга при молниеносной форме менингита иногда сочетается с острой надпочечниковой недостаточностью, приводящей к коллапсу. Смерть может наступить в 1-е сутки заболевания.
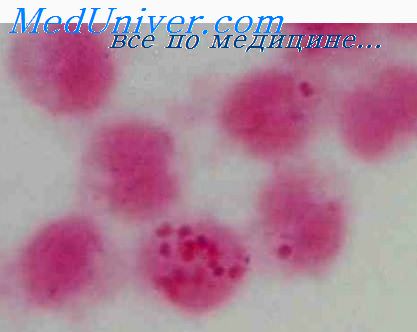
По данным С. Л. Кипнис (1979), у 72% больных, умерших при этой форме заболевания, имели место изменения в надпочечниках: кровоизлияния, дистрофия, некробиоз.
Менингококцемия — другая форма менингококковой инфекции. Основным ее проявлением является резко выраженная интоксикация. Дети бледные, вялые, отказываются от еды, много пьют; Дыхание частое, поверхностное; тахикардия, сухость кожных покровов, рвота, обложенный язык, метеоризм, частый жидкий стул.
На фоне повышенной температуры и общего токсикоза через несколько часов на коже появляется геморрагическая сыпь, сочетающаяся нередко с розеолезной или розеоло-папулезной. Сыпь располагается на ягодицах, задней поверхности бедер, веках, реже — на руках и лице. Патоморфологически кожные высыпания представляют собой бактериальные тромбы с перифокальным поражением сосудов и экстравазатами. Такие тромбы могут также быть в синовиальной оболочке суставов, сосудистой оболочке глаз, надпочечниках, реже в эндокарде, печени, почках.
У детей раннего возраста менингококцемия обычно сочетается с менингитом вследствие повышенной проницаемости гематоэнцефалического барьера и низкой иммунобиологической активности организма. При этом кроме воспалительных изменений в оболочках мозга наблюдаются множественные кровоизлияния.
В некоторых случаях менингококцемия протекает сверхостро по типу бактериального эндотоксического шока (синдром Уотерхаузена—Фридриксена). Среди полного здоровья повышается температура, ребенок резко бледнеет, становится адинамичным. На коже туловища и конечностей появляется обильная, крупная, геморрагическая сыпь с участками некроза. Местами она имеет багрово-синюшную окраску, напоминающую трупные пятна.
Тоны сердца глухие, пульс слабого наполнения, нитевидный, тахикардия. Артериальное давление катастрофически падает. Развиваются сосудистый коллапс, анурия, иногда наблюдаются профузные желудочные кровотечения. В крови отмечается метаболический ацидоз. Значительно повышена свертываемость крови, увеличено количество фибриногена, протромбина. В более поздней стадии свертываемость крови уменьшается, резко снижается количество тромбоцитов. Больные умирают через несколько часов после появления первых симптомов заболевания. При патоморфологическом исследовании определяются кровоизлияния в надпочечники и другие внутренние органы, очаги некроза в миокарде, почечных канальцах, головном мозге.
В основе механизма развития эндотоксического шока при менингококцемии лежат нарушения гемодинамики, микроциркуляции, вызывающие гипоксию. Нарушение свертываемости крови (феномен повышенной впутрисосудистой коагуляции) приводит к образованию множества мельчайших тромбов. Возникновение кровоизлияний во внутренних органах обусловлено истощением факторов свертывания (коагулопатия потребления). Частое поражение надпочечников связывают с повышенным кровенаполнением этих органов. Полагают, что основным механизмом развития шока является генерализованная анафилактическая реакция.
Заболеваемость менингококковым менингитом может быть как спорадической, так и в виде эпидемических вспышек. Интервал между вспышками, наблюдавшимися в 30—40-х годах, и последней вспышкой в 1968—1970 гг., приблизительно равен возрасту одного поколения.
Это может быть связано со снижением коллективного иммунитета при нарастании новой прослойки людей, лишенной иммунитета. Об этом же свидетельствует и тот факт, что возраст заболевших в период последней вспышки в 70 % был до 14 лет, из которых наиболее часто заболевали дети до 3 лет. Передача новой генерации инфекции не только от больных менингококкцемией и менингитом (1—3%), но также больных назофарингеальной формой (10—30 %) и, в особенности, здоровыми носителями менингококка (67 %) быстро охватывает большие людские контингенты.
Менее частое заболевание новорожденных может быть объяснено передачей иммунитета от матери, который, однако, оказывается кратковременным, неустойчивым и, лишаясь его в межэпидемическом периоде, дети раннего возраста более, чем другие, склонны давать спорадические заболевания менингококковым менингитом. Известны 4 типа менингококков (А, В, С, D). Наибольшее эпидемиологическое значение имеют типы А и В. В последнюю вспышку у больных преимущественно выделяли менингококки типа А. Это указывает на необходимость настороженности против возможных эпидемических подъемов инфекции за счет других вариантов возбудителя.
Менингококковый менингит является одной из форм менингококковой инфекции, которая может протекать как назофарингит, менингококкцемия и их сочетание. Наиболее часто встречается в зимне-весеннее время, особенно в марте. Инфекция передается капельным путем. Входными воротами является носоглотка. Затем возбудитель попадает в кровь и через гематоэнцефалический барьер — в спинномозговую жидкость, оседая в оболочках, веществе мозга, вызывая их воспаление.
Клиническая картина при менингококковом менингите характеризуется острым началом заболевания, хотя температура у новорожденных и детей первых месяцев жизни может быть нормальной или умеренно повышенной, в редких случаях она достигает 38—39 °С. Внезапно дети становятся вялыми, сонливыми, временами беспокойными, запрокидывают голову, могут быть рвота или срыгивание, гиперестезия, тремор конечностей, менингеалтные симптомы (ригидность затылочных мышц, симптомы Кернига и Брудзинского). Из очаговых симптомов наиболее часто наблюдаются порезы черепных нервов: VIII пары (снижение и исчезновение слуха), III и VI пар (сходящееся и расходящееся косоглазие, птоз), VII пары (периферический парез лицевого нерва). У новорожденных и детей первых месяцев жизни типичные менингеальные симптомы чаще отсутствуют. Лишь иногда могут отмечаться ригидность затылочных мышц, симптом Лесажа (симптом подвешивания), выбухание и напряжение большого родничка. Наличие даже одного из перечисленных симптомов является показанием к диагностической спинномозговой пункции.
При сочетании менингита с менингококкцемией на коже наблюдается пятнисто-папулезная или геморрагическая сыпь, которая нередко носит звездчатый характер и преимущественно бывает выражена на ягодицах и бедрах. Возможны эндомиоперикардиты, артриты и бурситы. Кровяное давление часто снижено. У некоторых больных наблюдается токсическое воздействие инфекции на почки, что проявляется увеличением белка в моче и наличием эритроцитов. В редких случаях возникает диабетический синдром (появление сахара в моче и увеличение его в крови).
Явления назофарингита, наблюдаемые при менппгококковой инфекции в более старшем возрасте, у детей в период новорожденности возникают редко и проявляются резкой гиперемией задней стенки глотки, слизистой носа, гиперплазией фолликулов.
Воспалительные изменения в крови, отмечаемые обычно в более старшем возрасте при менннгококковом менингите, у новорожденных могут отсутствовать, как, впрочем, и при менингитах иной этиологии.
Спинномозговая жидкость до начала лечения мутная, давление ее повышено, нередко более 200 мм вод. ст. Белок в спинномозговой жидкости увеличен (0,99—1,2 г/л). Цитоз высокий,нейтрофильного характера, часто нейтрофплы покрывают все поле зрения и подсчитать пх не представляется возможным. Сахар в ликворе иногда умеренно снижен (до 1,1 —1,66 ммоль/л). В мазках из носоглотки, из сыпи на коже, из крови и спинномозговой жидкости удается выделить менингококк.
Исследования С. Л. Кипнпс и соавт. (1976) свидетельствуют об изменении глюкокортикодной функции надпочечников, что связано с нарушением регуляции со стороны гипоталамо-гипофизарных образований. В связи с этим особого внимания заслуживают гипертоксические формы менингококковой инфекции, которые протекают с синдромом острой надпочечниковой недостаточности (синдром Уотерхауса — Фридериксена), с синдромом внутричерепной гипертензии и отеком мозга и гипотензионным синдромом.
Синдром острой надпочечниковой недостаточности характеризуется быстрым возникновением симптомов падения сердечной деятельности. Появляются глухие тоны сердца, тахикардия, нитевидный пульс, резкое снижение кровяного давления. Нередко наблюдаются рвота и стул с кровью. Воспалительные изменения в спинномозговой жидкости при этой форме могут не успеть развиться, ибо течение заболевания при ней обычно молниеносно и нередко наступает летальный исход. Патоморфологически при этом синдроме, как правило, определяются изменения в надпочечниках: кровоизлияния, делипоидизация коркового слоя, дистрофия, некробиоз. У отдельных погибших больных наблюдается кровоизлияние в гипоталамо-гипофпзарные отделы.
Синдром отека — набухания мозга возникает при острейшем развитии заболевания и характеризуется вялостью, сменяющейся резким беспокойством ребенка, повторными срыгиваннями, рвотой, судорогами. Вследствие значительного повышения внутричерепного давления наблюдается выбухание и напряжение большого родничка, симптом Грефе, расхождение швов черепа. Возможны нистагм и косоглазие. Кровяное давление вначале, как правило, бывает повышенным. Судороги приобретают повторный частый характер, наступает потеря сознания. Развивающиеся брадикардия, приступы апноэ в связи с отеком мозга являются частыми предвестниками вклинения ствола мозга в большое затылочное отверстие, что приводит к летальному исходу. При этом синдроме воспалительные изменения в ликворе нередко еще не успевают развиться.
Синдром внутричерепной гипотензии возникает преимущественно у новорожденных и детей первых месяцев жизни. У ребенка заостряются черты лица, взгляд становится безразличным, отмечается общемышечная гипотония. Наряду с наступающим снижением артериального давления, развивается и внутричерепная гипотензия. Наблюдаются явления эксикоза. Выраженность мепингеальных симптомов, если они были, уменьшается. Большой родничок становится запавшим. При спинномозговой пункции не удается получить ликвор из-за низкого давления. Гипотензионный синдром может привести к субдуральной гематоме и летальному исходу.
Следует отметить, что вышеоппсанпые синдромы могут наблюдаться при гнойном менингите любой этиологии, но чаще бывают при менингококковом в связи с нарушениями гемокоагуляции и тромбообразованнем.
Во внеэпидемическом периоде при спорадических заболеваниях менингококковый менингит, как правило, характеризуется более благоприятным исходом.
При раннем начале лечения прогноз заболевания при менингококковом менингите в большинстве случаев благоприятный. Наибольшую опасность представляют гипертоксические формы с явлениями острой надпочечниковой недостаточности и гипотензионньй синдромом, что требует экстренного включения специальной терапии.
Диагноз основывается на эпидемиологических данных о контакте с больным пли бациллоносителем, характерных проявлениях менингококковой инфекции, исследованиях ликвора и тщательного бактериологического обследования. Последнее является ведущим и в дифференциальной диагностике менингитов у грудных детей.

Общий бал: 5 
Проголосовало: 5

Нигматуллина Лейла, терапевт, кардиолог, переводчик.
Башкирский государственный медицинский университет. Факультет: Лечебный, Январь 1999 — Январь 2005
Менингококковый менингит – это форма менингококковой инфекции, которая характеризуется гнойным воспалением мягкой и арахноидальной оболочек головного мозга. Заболевание сопровождается типичной триадой клинических признаков (головной болью, лихорадкой и рвотой), менингеальными знаками, общемозговыми и общетоксическими симптомами. Менингит может сочетаться с менингококцемией, осложняться инфекционно-токсическим шоком, недостаточностью надпочечников, энцефалитом. Решающее значение в диагностике играют методы лабораторной идентификации возбудителя. Основу лечения составляет антибактериальная и патогенетическая терапия.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы менингококкового менингита
- Осложнения
- Диагностика
- Лечение менингококкового менингита
- Прогноз и профилактика
- Цены на лечение
Общие сведения

Причины
Этиологическим фактором менингококкового менингита является менингококк – Neisseria meningitidis. Это парно расположенная шаровидная грамотрицательная бактерия (диплококк), окруженная капсулой с ресничками. Возбудитель обладает низкой устойчивостью к факторам внешней среды, быстро погибает под действием ультрафиолетовых лучей, высоких и низких температур. Менингококки относятся к аэробам, чувствительны к показателям pH, дезинфицирующим агентам.
Микроб имеет сложную антигенную структуру. Различают 13 серогрупп N. meningitidis, отличающихся составом специфического капсульного полисахарида. Наиболее распространены штаммы групп A, B, C, в последнее время регистрируют рост частоты выявления бактерий с антигенами Y и W-135. Возбудителю присуща высокая изменчивость: он подвергается L-трансформации с потерей капсулы, показывает гетероморфный рост, приобретает резистентность к химиопрепаратам.
Главным фактором патогенности менингококка считается эндотоксин – липоолигосахаридный комплекс, выделяющийся при разрушении микробной клетки. Возбудитель способен вырабатывать и ряд других повреждающих веществ (гемолизин, протеазы, гиалуронидазу), проникать сквозь гематоэнцефалический барьер. Фиксация к назофарингеальному эпителию происходит благодаря ресничкам, а капсула защищает бактерию от механизмов фагоцитоза.
Предрасположенность к развитию менингококкового менингита формируется в условиях снижения местной и общей резистентности организма. Факторами риска признаются врожденный дефицит комплемента, ВИЧ-инфекция, анатомическая или функциональная аспления. Слизистая оболочка носоглотки повреждается при курении и ОРВИ, что повышает риск бактериальной инвазии. Распространению инфекции способствует большая скученность населения.
Патогенез
Передача возбудителя происходит воздушно-капельным путем от больных менингококковой инфекцией или бессимптомных носителей. Входными воротами становится слизистая носоглотки, где развивается первичный воспалительный процесс. В 10-20% случаев микробы, преодолев защитные механизмы, проникают в кровоток, где размножаются, инициируя кратковременную бактериемическую фазу. В субарахноидальные пространства головного мозга нейссерии заносятся гематогенным путем, реже – лимфогенно, периваскулярно и периневрально через пластинку решетчатой кости.
При размножении менингококка развивается вначале серозно-гнойное, затем гнойное воспаление мягкой и паутинной оболочек. Чаще всего поражаются конвекситальные поверхности и основание головного мозга, иногда процесс распространяется в спинальном направлении. Макроскопически мягкая оболочка выглядит отечной, гиперемированной, мутной, поверхность мозга будто покрыта шапочкой из гноя. Микроскопическая картина представлена выраженной инфильтрацией полиморфноядерными мононуклеарными клетками. Спаечный процесс может вызвать закупорку путей ликворооттока.
Классификация
Согласно клинической классификации менингококковой инфекции, менингит относится к ее генерализованным формам. С учетом выраженности патологического процесса инфекция может протекать в легкой, среднетяжелой, тяжелой или крайне тяжелой формах. Менингит, вызванный N. meningitidis, является гнойным. Клинически он представлен следующими вариантами:
- Классический. Инфекционный процесс имеет изолированный характер, поражаются только мягкая и паутинная оболочки головного мозга.
- Смешанный. Картина менингита дополняется признаками воспаления мозгового вещества (менингоэнцефалита), бактериемией (менингококцемией).
- Осложненный. Сопровождается развитием локальных и системных осложнений, обусловленных влиянием воспалительных изменений или токсинов возбудителя.
По длительности патологический процесс бывает острым (до 3 месяцев), затяжным (до полугода), хроническим (свыше 6 месяцев). В зависимости от локализации пораженных церебральных структур менингит подразделяется на конвекситальный (большие полушария), базальный (нижняя поверхность) и спинальный. Дополнительно выделяют ограниченную и тотальную формы.
Симптомы менингококкового менингита
Началу болезни обычно предшествует назофарингит, но симптомы могут возникнуть внезапно, на фоне полного благополучия. С большим постоянством в клинической картине обнаруживают так называемую менингеальную триаду – головные боли, лихорадку, рвоту. Температура резко поднимается до 40-42° C, сопровождается сильным ознобом. Мучительные головные боли носят диффузный давяще-распирающий или пульсирующий характер, локализуются преимущественно в лобно-теменной области, усиливаются в ночное время, при перемене положения головы, действии внешних раздражителей.
Среди объективных симптомов на первое место выходят менингеальные знаки, которые появляются в самом начале заболевания и быстро прогрессируют. Наиболее постоянными являются ригидность затылочных мышц, симптомы Кернига и Брудзинского (верхний, средний, нижний). У детей отмечают признак Лесажа, выбухание и пульсацию родничка. Пациент принимает вынужденную позу – лежа на боку с запрокинутой назад головой и подтянутыми к животу коленями. Выраженность менингеального синдрома может не соответствовать тяжести патологии.
При неврологическом осмотре часто выявляют асимметрию сухожильных и кожных рефлексов, ослабляющихся по мере нарастания интоксикации, патологические стопные знаки. Базальные менингиты сопровождаются поражением черепных нервов, особенно III, IV, VII, VIII пар. Наличие стойкого красного дермографизма говорит о сопутствующих вегетативных расстройствах. Признаками интоксикации являются вначале тахикардия, а затем относительная брадикардия, гипотония, приглушенность сердечных тонов. У пациентов учащается дыхание, язык обложен грязно-коричневым налетом, сухой.
Осложнения
Крайне неблагоприятным вариантом является молниеносное течение болезни с отеком-набуханием головного мозга. Ситуация угрожает вклинением стволовых структур в большое затылочное отверстие черепа, что ведет к нарушению витальных функций. Медленное разрешение гнойного воспаления опасно развитием гидроцефалии, у детей младшего возраста могут возникать церебральная гипотония, субдуральный выпот.
Результатом тяжелых или сочетанных форм менингококкового менингита становятся инфекционно-токсический шок, острая надпочечниковая недостаточность. При запоздалом или неадекватном лечении гнойный процесс переходит на эпендиму желудочков и мозговое вещество, осложняясь вентрикулитом (эпендиматитом), энцефалитом. В поздние сроки отмечается риск глухоты, эпилепсии, задержки психомоторного развития у детей.
Диагностика
Установить происхождение менингококкового менингита на основании клинических данных удается при его сочетании с бактериемией. На вероятную этиологию изолированных форм болезни косвенно указывает эпидемиологическая и анамнестическая информация (наличие назофарингита, контакт с больным). Точную верификацию патологии обеспечивают лабораторно-инструментальные методы:
- Клинические анализы. Гемограмма показывает выраженный лейкоцитоз со сдвигом формулы влево, анэозинофилию, ускорение СОЭ. В спинномозговой жидкости отмечается полиморфноядерный плеоцитоз, снижение концентрации глюкозы, повышение белка. Изменения в анализе мочи неспецифичны, свидетельствуют о токсических явлениях.
- Бактериоскопия и посев. Менингококки выявляются в нейтрофилах при прямой бактериоскопии окрашенных по Граму мазков. Посев ликвора на сывороточный агар или другие питательные среды дает возможность уточнить культуральные, ферментные, антигенные свойства возбудителя, определить его чувствительность к антибиотикам.
- Серологические тесты. После выделения менингококка идентифицировать его по серогруппам можно при постановке реакции агглютинации. Для обнаружения антител в крови применяют РНГА, экспресс-диагностику проводят с помощью ИФА, методов встречного иммуноэлектрофореза.
- Молекулярно-генетический анализ. В дополнение к стандартным процедурам используют ПЦР, позволяющую выявить бактериальную ДНК. Это быстрый и чувствительный диагностический тест. Особую ценность он приобретает при невозможности выделить возбудителя из ликвора или крови.
- Нейровизуализация. Показаниями для церебральной томографии могут быть нарушения сознания, очаговые неврологические симптомы. КТ головного мозга подтверждает ликворную гипертензию, внутримозговые кровоизлияния, церебральный отек. МРТ с контрастированием предпочтительнее, так как лучше визуализирует менингеальную оболочку, субарахноидальное пространство.
В качестве дополнительного исследования при судорогах для регистрации биоэлектрической активности мозга назначают ЭЭГ. Помощь в диагностическом поиске оказывают офтальмолог (осмотр глазного дна), инфекционист. Заболевание необходимо дифференцировать с менингитами иной этиологии, эпидуральным абсцессом, субдуральной эмпиемой. Следует исключать энцефалиты, острый рассеянный энцефаломиелит, субарахноидальную гематому.
Лечение менингококкового менингита
Любые формы генерализованной инфекции сопряжены с высокой опасностью летального исхода и тяжелых осложнений. Поэтому менингококковый менингит должен рассматриваться как неотложное состояние, требующее срочной госпитализации в профильный стационар. Обычно пациенты сразу попадают в палату интенсивной терапии под круглосуточное наблюдение специалистов. Им показан строгий постельный режим. Основой лечения является фармакотерапия:
- Этиотропная. Центральное место отводится антибиотикотерапии препаратами пенициллинового (бензилпенициллином, ампициллином) или цефалоспоринового ряда (цефтриаксоном, цефотаксимом). Альтернативными медикаментами выступают карбапенемы, хлорамфеникол. Сначала назначается эмпирическая терапия, которая затем корректируется с учетом данных антибиотикочувствительности.
- Патогенетическая. Для купирования отека головного мозга используются глюкокортикоиды, осмотические и петлевые диуретики (маннитол, фуросемид). Гемодинамическая нестабильность и токсикоз требуют инфузионной поддержки (кристаллоидами, коллоидами, плазмой), введения вазопрессоров, оксигенотерапии. В тяжелых случаях проводят экстракорпоральную детоксикацию.
- Симптоматическая. В комплексном лечении менингококкового менингита применяют симптоматические препараты. При судорожной активности показаны антиконвульсанты (диазепам, натрия оксибутират). Высокую лихорадку купируют жаропонижающими средствами.
Выписка из стационара осуществляется при полном клиническом выздоровлении. Все пациенты, перенесшие менингококковый менингит, должны находиться под диспансерным наблюдением невролога с прохождением регулярного обследования. Последствия и остаточные явления устраняются комплексной реабилитацией, которая включает физиотерапию, лечебную гимнастику, когнитивную коррекцию.
Прогноз и профилактика
При своевременной специфической терапии менингококкового менингита прогноз относительно благоприятный, сочетанные и осложненные формы существенно ухудшают исход. Генерализованная инфекция всегда сопряжена с риском жизнеугрожающих состояний – даже на фоне лечения уровень летальности составляет 10-15%. Плохими прогностическими факторами считают очаговую неврологическую симптоматику, нарушение сознания, лабораторные сдвиги (анемию, тромбоцитопению, лейкопению).
Профилактика подразумевает воздействие на все звенья эпидемического процесса. В отношении источника инфекции проводят раннее выявление, изоляцию и лечение больных, санацию носителей. Разорвать механизмы передачи помогают санитарно-гигиенические мероприятия, дезинфекция в очаге. Для создания специфического иммунитета у восприимчивых лиц рекомендуют вакцинацию против менингококковой инфекции. Повышению неспецифической резистентности способствует закаливание, своевременная терапия респираторных заболеваний.
Читайте также:


