Причины менингита в утробе матери
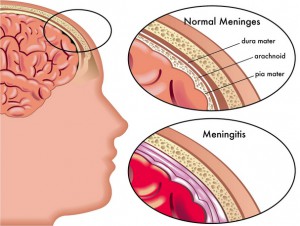
Менингит – это воспаление оболочек головного мозга. Во время беременности менингит встречается достаточно редко, однако представляет серьезную угрозу жизни женщины и плода. Почему возникает менингит и можно ли избежать его развития?
Причины
Выделяют несколько разновидностей менингита:
- вирусный (герпес-вирусы, энтеровирусы, эпидемический паротит, краснуха и др.);
- бактериальный (стрептококки, стафиллококки, энтеробактерии и др.);
- грибковый (грибы рода Candida и др.);
- протозойный (токсоплазмы, амебы);
- смешанный (при обследовании выявляется несколько разных возбудителей болезни).
По характеру течения менингит может быть первичный и вторичный (как осложнение основного заболевания). Предрасполагающими факторами в развитии менингита являются:
- поздняя диагностика заболевания;
- неадекватное лечение;
- лекарственная устойчивость к используемым препаратам;
- иммунодефицит.
Возникновение менингита возможно на любом сроке беременности. Вероятность развития тяжелых осложнений повышается при наличии сопутствующей патологии внутренних органов и при позднем обращении к врачу. Не исключено развитие менингита в послеродовом периоде.
Симптомы
Течение менингита во время беременности не имеет специфических отличий. Симптомы могут различаться в зависимости от возбудителя болезни и индивидуальных особенностей организма будущей мамы.
Общие признаки менингита:
- высокая температура тела;
- озноб;
- головная боль распирающего характера;
- усиление боли при наклоне вперед и повороте головы;
- тошнота и рвота;
- светобоязнь;
- непереносимость резких звуков.
При тяжелом течении менингита развиваются судороги. Возможна потеря сознания. При малейшем подозрении на менингит необходимо срочно обратиться к врачу.
Менингит, вызванный Neisseria meningitidis, заслуживает особого внимания. Заболевание передается от человека к человеку воздушно-капельным путем. Часто болеют дети, посещающие детские сады и школы. Беременная женщина имеет все шансы подцепить опасную болезнь при тесном контакте с больными родственниками и друзьями.
Симптомы менингококкового менингита:
- лихорадка;
- быстро нарастающая головная боль;
- тошнота;
- многократная рвота;
- гиперемия кожи;
- спутанность сознания;
- повышенная чувствительность к свету и звуку;
- кожная сыпь.
Геморрагическая сыпь при менингококковой инфекции имеет вид мелких звездочек или пятен неправильной формы. Элементы сыпи выступают над поверхностью кожи. Пятна могут увеличиваться до 5-15 см, сливаться между собой. Преимущественная локализация сыпи – нижние конечности и ягодичная область.
Диагностика
Для оценки состояния больного проводится неврологический осмотр. Врач обязательно оценивает уровень сознания и реакцию на внешние раздражители. При выявлении симптомов раздражения мозговых оболочек показана немедленная госпитализация в стационар.
Дальнейшее обследование включает в себя:
- анализы крови и мочи (для оценки общего состояния женщины);
- люмбальная пункция;
- УЗИ плода;
- КТГ (после 32 недель) – кардиотокография для оценки сердечной деятельности плода.
Люмбальная пункция проводится для получения ликвора (спинномозговой жидкости) на анализ. С помощью специальной иглы доктор делает прокол на уровне поясничных позвонков и берет 1-2 мл ликвора. По результатам пункции можно выявить возбудителя болезни и разработать эффективную схему лечения.
Течение беременности и последствия для плода
Менингит – тяжелое заболевание, угрожающее жизни женщины. Для лечения менингита используются антибактериальные или противовирусные препараты. Специалисты стараются подобрать наиболее безопасные для плода средства, однако это не всегда возможно. Препараты, применяющиеся для лечения менингита, могут негативно сказаться
на развитии плода и привести к достаточно печальным последствиям.
Менингит любого происхождения опасен выраженной интоксикацией организма. На этом фоне возможно повышение тонуса матки и прерывание беременности. После перенесенного менингита не исключено развития плацентарной недостаточности и сопутствующей гипоксии плода. В дальнейшем такое состояние неизбежно скажется на внутриутробном развитии малыша и его здоровье после рождения.
Бактериальные и вирусные менингиты опасны для плода на любом этапе его развития. Многие микроорганизмы способны проникать через плаценту и инфицировать малыша. Дальнейшее течение болезни предсказать довольно сложно. На ранних сроках инфицирование плода может стать причиной выкидыша. Во второй половине беременности возможны преждевременные роды и появление на свет ребенка с признаками внутриутробной инфекции.
Методы лечения
Лечение менингита проводится только в стационаре. Самолечение не допустимо. Чем раньше женщине будет оказана помощь, тем больше шансов на благоприятный исход болезни и рождение здорового ребенка в срок.
Выбор схемы терапии будет зависеть от причины менингита. Традиционно назначаются следующие препараты:
- антибактериальные, противовирусные или противогрибковые средства (с учетом выявленного возбудителя болезни и срока беременности);
- дезинтоксикационные препараты;
- жаропонижающие средства;
- средства, улучшающие маточно-плацентарный кровоток.
В ходе лечения проводится постоянный мониторинг состояния плода. При выявлении осложнений назначается соответствующая терапия. Во второй половине беременности при значительном ухудшении состояния женщины и плода показано экстренное кесарево сечение.
Профилактика
Как предупредить развитие менингита во время беременности?
- Избегайте контакта с людьми, страдающими любыми респираторными заболеваниями. Под маской обычной простуды может скрываться опасная менингококковая инфекция.
- Соблюдайте правила личной гигиены.
- Укрепляйте иммунитет.
- Своевременно лечите все острые и хронические заболевания полости рта, носа, уха и других органов — это позволит избежать осложнений в виде вторичного менингита.
Медицинский эксперт статьи

- Код по МКБ-10
- Эпидемиология
- Причины
- Факторы риска
- Патогенез
- Симптомы
- Стадии
- Формы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Профилактика
- Прогноз

Менингит является опасной инфекционно-воспалительной патологией, так как болезненный процесс распространяется на оболочки головного и спинного мозга. Особенно тяжелым и неблагоприятным считается менингит у новорожденных: заболевание вызывается вирусной, бактериальной или грибковой инфекцией, может поражать нервную систему, а в некоторых случаях возможна даже гибель малыша. Наиболее негативным прогнозом обладает менингит бактериального происхождения.
Код по МКБ-10
Эпидемиология
Частота заболеваемости менингитом в мире колеблется от 5 до 140 случаев на 100 тысяч людей, вне зависимости от возраста. При этом на долю новорожденных детей приходится наибольшее количество заболевших. Например, гнойный менингит диагностируется примерно у одного новорожденного ребенка из 2,5 тысяч. Менингоэнцефалит обнаруживается у одного ребенка из 3 тысяч детей, которые родились живыми. Более точные данные получить не удается из-за невозможности проведения диагностических мероприятий в некоторых малоразвитых странах. [1]
До 80% случаев менингита у новорожденных обнаруживаются у детей, родившихся раньше срока. Степень вероятности летального исхода в зависимости от развитости страны находится в пределах от 14 до 75%. Тяжелые осложнения развиваются примерно у 20-50% больных. Наиболее частыми осложнениями становятся потеря зрения и слуха, гидроцефалия, мышечные спазмы, эпилепсия, торможение психомоторного развития. [2]
Причины менингита у новорожденных
Для того, чтобы менингит начал свое развитие, необходимо проникновение возбудителя (микроба, вируса или грибка) в черепную полость плода или новорожденного ребенка. Зачастую заболевание появляется в результате передачи инфекции от матери к малышу.
Не менее редкими считаются случаи, когда развитие менингита связано с черепно-мозговой травмой – например, при тяжелых родах. В черепную коробку попадает патогенная флора, вызывающая воспалительный процесс.
И все же наиболее распространенный тип инфицирования – это проникновение возбудителя посредством системы кровообращения. Такое возможно, когда инфекция преодолевает плацентарный барьер, либо развивается в виде вторичного заболевания.
Особая степень риска присутствует у ослабленных малышей с недостаточной иммунной защитой – например, у недоношенных и маловесных младенцев. А у детей с иммунодефицитными состояниями (к примеру, при СПИДе) часто обнаруживаются менингиты грибковой этиологии.
Факторы риска
Факторами повышенного риска появления менингита у новорожденных могут стать:
- инфекционно-воспалительные заболевания матери;
- внутриутробная гипоксия;
- акушерские процедуры, проводимые с диагностической или лечебной целью;
- реанимация при асфиксии новорожденного;
- появление на свет раньше срока;
- малый вес новорожденного;
- морфофункциональная недостаточность;
- внутричерепной травматизм в родах;
- продолжительное парентеральное введение препаратов малышу;
- обменные патологии (к примеру, галактоземии). [3]
У определенных групп детей риск развития менингита наиболее высокий. Речь идет о таких категориях:
- дети, появившиеся на свет раньше срока;
- малыши, родившиеся после тяжелого протекания беременности у матери;
- дети, внутриутробно перенесшие гипоксию, инфекционные процессы;
- младенцы с нарушенными функциями нервной системы;
- новорожденные с травматическими повреждениями мозговых структур;
- дети, у которых имеются другие инфекционные очаги (гайморит, эндокардит, респираторная или кишечная инфекция и пр.). [4]
Патогенез
Механизм развития менингита у новорожденных имеет существенные отличия от такого механизма появления инфекции у старших детей и взрослых пациентов. Инфекционное поражение, которое в дальнейшем провоцирует менингит, происходит в период внутриутробного развития, в ходе родов, либо в первые дни после рождения малыша. [5]
Внутриутробный менингит обычно клинически обнаруживается уже в течение 2-3 суток с момента появления ребенка на свет. Постнатальное воспаление развивается несколько позже, например, после 4-х суток жизни.
Доминирующий возбудитель раннего менингита – это представитель микрофлоры матери. Поздний менингит новорожденных относится преимущественно к госпитальным инфекциям.
Помимо периода начала формирования менингита, важным патогенетическим звеном считается присутствие прочих инфекционных очагов. Если менингит у новорожденного развивается самостоятельно, без других видимых инфекционных процессов, то говорят о первичном, или изолированном заболевании. Если имеется сочетание инфекционных очагов, то менингит относят к вторичным патологиям. Например, подобное возможно, если менингит возникает на фоне воспаления легких, сепсиса, омфалита и пр. [6]
Новорожденные с продолжительным присутствием внутривенных катетеров обладают повышенным риском развития менингита, возбудителем которого становится стафилококк aureus, коагулазонегативные стафилококки, псевдомонада aeruginosa и кандидозная инфекция.
Наиболее вероятными путями передачи инфекции считаются такие:
Симптомы менингита у новорожденных
Симптоматика менингита у новорожденных чаще всего представляет собой сочетание общих инфекционных проявлений и неврологических расстройств. Выраженность клинической картины зависит от периода гестации, массы тела младенца, степени развития его органов и систем, от того, нет ли сопутствующих патологий. [7]
Первые признаки у раннего и позднего менингита несколько отличаются:
Время появления первых признаков
Первые 2 суток с момента рождения
Не ранее недельного возраста
Общие инфекционные признаки
Мама новорожденного, медперсонал, инструментарий
Вероятность смертельного исхода
Осложнения при беременности и родах
Если рассматривать общие соматические симптомы, то в первую очередь обращает на себя внимание инфекционная интоксикация, признаками которой считаются:
Неврологическая симптоматика обычно обширная. У некоторых новорожденных обнаруживается угнетение центральной нервной системы, что проявляется сонливостью, апатией, слабостью рефлексов, гипотонией мускулатуры. У других малышей могут преобладать признаки гипервозбуждения, патологические крики, дрожь рук, ног, подбородка, а также судороги. [9]
Выступает и напрягается большой родничок, задняя шейная мускулатура неподатливо-твердая (ригидная): все это типичные признаки для менингита у новорожденных, и особенно четко они проявляются у малышей, рожденных раньше срока. У некоторых детей отмечается нарастающее диаметральное увеличение головы, что влечет за собой краниосиностоз.
Среди поздних проявлений наиболее характерными считаются такие:
- закидывание головы кзади;
- менингеальные признаки;
- положение туловища на боку, голова запрокинута, колени прижаты к животику.
Стадии
Менингит у новорожденных может проходить четыре этапа развития:
- Первый этап: в ходе родовой деятельности происходит первичное попадание бактерий в организм плода, начинается распространение инфекции по верхнему респираторному пути и пищеварительной системе. Распространение не сопровождается четким иммунным ответом и клиническими симптомами.
- Второй этап: инфекционный агент попадает в кровяное русло, развивается бактериемия, после чего бактерии в обход печени проникают в центральную нервную систему.
- Третий этап: инфекция распространяется на мягкие оболочки спинного и головного мозга.
- Четвертый этап: оболочки мозга воспаляются, возрастает вероятность появления нарушений в мозговой паренхиме.
Формы
Менингит бывает первичным и вторичным.
Первичный менингит у новорожденных может быт гнойным (стрептококковой, пневмококковой, менингококковой природы) или серозным (спровоцированным цитомегаловирусной, герпесной, паротитной, туберкулезной инфекцией, Коксаки и пр.).
Вторичный менингит у новорожденных развивается в виде осложнения гнойной кефалогематомы, открытой ЧМТ, оперативных нейрохирургических процедур, легочного абсцесса, септического процесса.
Кроме этого, менингиты классифицируют в зависимости от патогенетического фактора: так, воспаление может быть бактериальным, вирусным, грибковым или протозойным.
Бактериальные менингиты новорожденных случаются наиболее часто и могут развиваться в ходе внутриутробного периода, на протяжении родовой деятельности или после появления малыша на свет.
Гнойный менингит у новорожденных вызывается бактериальной инфекцией – менингококками, стафилококками, стрептококками и пр. Внутрь детского организма бактерии проникают сквозь плацентарный барьер – если беременная женщина страдает инфекционно-воспалительными патологиями, например, пиелитом. Гнойная форма менингита представляет особую опасность и в каждом втором случае оканчивается смертельным исходом для новорожденного. Даже в случае выздоровления у ребенка остаются неблагоприятные последствия в виде торможения умственного развития, параличей и т.д.
Вторичный гнойный менингит у новорожденного является следствием уже имеющегося гнойного процесса в организме – например, омфалита, сепсиса, кефалогематомы, сальмонеллеза, легочного абсцесса.
Вирусный менингит у новорожденных обладает наиболее благоприятным прогнозом. Инфекция может быть представлена различными видами вирусов, а клиническая картина проявляется болями в голове, ригидностью шейной мускулатуры, диспепсией. Характерны также симптомы вирусного поражения: тонзиллит, конъюнктивит и т. п.
Герпетический менингит у новорожденных развивается под воздействием вируса простого герпеса I и II типа. Инфицирование чаще возникает в ходе родовой деятельности, если женщина болеет генитальным герпесом. Прогноз патологии относительно благоприятный. [10]
Врожденный менингит у новорожденных является заболеванием, которое малыш получает в период внутриутробного развития – например, при инфекционно-воспалительных процессах в материнском организме. Если же речь идет о приобретенном менингите, то инфицирование происходит уже после появления малыша на свет, либо в процессе родов.
Осложнения и последствия
Риск развития осложнений повышается при запоздалом обнаружении менингита, при неграмотной медицинской тактике (или при отсутствии лечения вообще), при серьезных дефектах развития, тяжелых дыхательных нарушениях, внутриутробной инфекции. При этом наиболее распространенными негативными последствиями могут стать судороги и мозговой отек.
Среди долгосрочных осложнений чаще всего говорят о таких:
- воспалительная реакция в стенках желудочков головного мозга;
- воспаление эпендимы желудочков;
- мозговые абсцессы;
- гидроцефалия.
Развитие подобных осложнений менингита у новорожденных обычно наблюдается на фоне несвоевременного или неправильного лечения.
В свою очередь, неонатальный менингит может стать пусковым механизмом для развития, как гидроцефалии, так и мультикистозных процессов энцефаломаляции или поренцефалии, атрофических изменений. Такие последствия напрямую влияют на качество прогноза жизни малыша.
Диагностика менингита у новорожденных
Специалисты указывают на то, что менингит у новорожденных обычно не сопровождается однозначными клиническими признаками, достаточными для проведения ранней диагностики. Именно поэтому важную роль играют дополнительные лабораторные анализы:
- общеклинический анализ крови (негативным признаком считается лейкопения);
- биохимия крови (оценка СРБ, общего белка и фракций, мочекины, креатинина, общего билирубина, глюкозы, трансаминаз);
- определение качества свертываемости крови;
- определение концентрационного содержания прокальцитонина.
- Инструментальная диагностика также имеет немаловажное значение:
- рентгенологическое исследование черепной коробки и органов, расположенных в грудной клетке;
- оценка глазного дна офтальмологом;
- электроэнцефалография;
- электрокардиография.
В любом из случаев предполагаемого менингита у новорожденных решающее диагностическое значение имеет анализ цереброспинальной жидкости. Это исследование выполняют в обязательном порядке, если у ребенка нет противопоказаний, таких как:
- шоковое состояние;
- тромбогеморрагический синдром;
- сильный мозговой отек;
- эдема оптического диска (папиллоэдема).
- Анализ ликвора может включать в себя:
- определение численности клеток с их морфологической оценкой;
- исследование содержание протеина и глюкозы;
- бактериоскопическое исследование фиксированной капли спинномозговой жидкости с окраской по Грамму;
- посев ликвора на элективную питательную среду с антибиотикограммой;
- идентификация микробных антигенов в ликворе (использование реакции латекс-агглютинации, методики РИЭФ).
Компьютерную и магнитно-резонансную томографию задействуют при подозрении мозгового абсцесса, тромбоэмболии, инфаркта, кровоизлияния в субарахноидальных мозговых структурах. [11]
Дифференциальная диагностика
Дифференциальная диагностика проводится с внутричерепным кровоизлиянием, при этом решающую роль играет цереброспинальная пункция. При кровоизлиянии в спинномозговой жидкости отмечаются видоизмененные эритроциты, большое содержание общего альбумина. Также необходимо исключить менингизм – патологию, для которой типичны клинические и общие мозговые признаки, при этом патологические изменения в цереброспинальной жидкости отсутствуют.
Менингит раннего неонатального периода следует отличать от родовой травматизации центральной нервной системы. При необходимости выполняют УЗИ ГМ, либо компьютерную томографию.
Внутриутробная инфекция – это целая группа недугов как плода, так и малыша, уже появившегося на свет. Причина развития подобных заболеваний заключается в заражении, произошедшем либо в процессе вынашивания ребенка, либо во время родов. По состоянию на сегодняшний день конкретных и четких статистических данных касательно внутриутробных инфекций нет, однако считается, что не менее 10% новорожденных приходят в наш мир с этой проблемой.

Внутриутробная инфекция очень опасна для ребенка. Как вы, наверняка, знаете, даже у родившегося малыша иммунитет очень слаб, его организм еще продолжает формироваться, и любое заболевание может причинить серьезный вред его здоровью. Очевидно, что инфекция, которой заразился плод в процессе внутриутробного развития или даже новорожденный в ходе родов, оказывает на него еще более сильное негативное влияние. Ситуации бывают разные, однако теоретически внутриутробные инфекции могут привести к выкидышу, преждевременным родам, гибели малыша, появлению врожденных пороков, заболеваний внутренних органов и нервной системы. Это одна из самых серьезных проблем современной педиатрии.
Из-за чего могут появиться внутриутробные инфекции?
Медики выделяют несколько основных путей заражения плода инфекционными заболеваниями:
- Восходящий. Это значит, что возбудители болезней попадают в полость матки из половых путей. Там они проникают в ткани самого эмбриона. Таким способом чаще всего случается заражение хламидиозом, а также недугами, которые провоцируют энтерококки.
- Нисходящий. Так называют заражение, когда патогенные микроорганизмы попадают в полость матки из маточных труб.
- Транспланцентарный (его также называют гематогенным). При таком пути инфекция проникает в ткани плода через плаценту. Подобным способом ребенок может заразиться токсоплазмозом и рядом вирусных недугов.
- Контактный, или интранатальный. В этом случае возбудители инфекционных заболеваний попадают на слизистые ребенка в процессе заглатывания околоплодных вод.

Основные симптомы внутриутробной инфекции плода у беременных
Можно выделить следующие признаки, позволяющие предполагать, что у беременной женщины развилась внутриутробная инфекция:
- Высокая температура тела.
- Появление сыпи на кожных покровах (вне зависимости от того, на каком участке тела).
- Увеличение лимфоузлов, болезненные ощущения при надавливании на них.
- Появление одышки, кашля, тянущих ощущений в груди.
- Развитие конъюнктивита или чрезмерная слезоточивость глаз.
- Проблемы с суставами (ноющая боль, припухлость).

Сразу стоит отметить, что далеко не всегда причиной появления подобных симптомов является внутриутробная инфекция. Однако из-за того, что она представляет собой серьезную опасность для ребенка, при обнаружении малейшего подозрения стоит незамедлительно обратиться к врачу для более подробной диагностики. Лучше лишний раз посетить клинику, чем не начать своевременное лечение недуга.
Признаки внутриутробной инфекции у новорожденного
Если заболевание не было продиагностировано при беременности, о его наличии уже после рождения ребенка могут сказать следующие симптомы:
- желтуха, увеличение размеров печени;
- задержки внутриутробного развития;
- катаракта;
- водянка, сопровождающаяся формированием отеков;
- кожная сыпь;
- воспаление легких;
- лихорадка;
- миокардит.

Кроме того, как уже было отмечено, внутриутробная инфекция может стать причиной выкидыша, рождения мертвого ребенка, антенатальной гибели малыша или замирания беременности.
Также стоит отметить, что последствия врожденного инфицирования не всегда протекают по острому типу, при котором полученные проблемы со здоровьем видны сразу же после рождения ребенка (помимо обнаруженных недугов, такие малыши плохо едят, постоянно спят, не проявляют должной активности и т.п.). Бывают также хронические последствия внутриутробных инфекций, не характеризующиеся наличием явных симптомов. Тем не менее, у таких детей могут проявиться отдаленные по времени последствия внутриутробной инфекции: задержки физического и психического развития, проблемы со зрением и слухом.
Кто рискует заразиться сильнее других?
Если вас интересует, откуда берется это заболевание, то ответом будет – практически отовсюду. По сути, подавляющая часть бактерий и вирусов, которые в принципе могут поразить человеческий организм, теоретически способна проникнуть и к плоду. При этом некоторые из них особенно заразны и оказывают особенно негативное влияние на малыша. Также стоит отметить, что практически все вирусы, которые вызывают ОРВИ, не передаются непосредственно плоду. Они могут ухудшить его состояние лишь в том случае, если у матери будущего ребенка очень сильно повысится температура.

Другими словами, главная профилактика внутриутробных инфекций – это крайне внимательное и бдительное отношение беременной к своему здоровью и к здоровью плода. Можно выделить несколько категорий женщин, которым это сделать бывает особенно сложно:
- Сотрудницы здравоохранительной отрасли, особенно те, что непосредственно контактируют с пациентами.
- Сотрудницы детских образовательных учреждений (школ, детских садов, яслей). Сюда же можно отнести и женщин, у которых уже есть дети, посещающие подобные учреждения. Неспроста больных детей советуют ни в коем случае не приводить в сад или школу – в этих учреждениях инфекционные заболевания распространяются моментально.
- Женщины, у которых имеются воспалительные заболевания хронического характера.
- Беременные, ранее неоднократные прибегавшие к абортам.
- Женщины, которые ранее уже были беременны и рожали детей с внутриутробными инфекциями.
- Пациентки, у которых в прошлом были инциденты с антенатальной гибелью плода или рождением малыша с пороками развития.
- Беременные с несвоевременным излитием околоплодных вод.
К сожалению, далеко не все женщины из этих групп риска могут как-то нивелировать вероятность развития внутриутробных инфекций. Можно посоветовать лишь регулярно посещать врача, следить за собой и малышом, а также сделать его первым приоритетом на ближайшие девять месяцев. Вы должны быть готовы к тому, что, возможно, перед вами встанет выбор: продолжать работать и создавать вероятность заражения ребенка, либо уйти в декрет пораньше и с большей вероятностью родить здорового малыша.

Как лечат внутриутробные инфекции?
Какие бы ни были причины этого недуга, при своевременной диагностике можно побороться за здоровье плода. Обычно лечение заболевания выполняется в следующих направлениях:
- Прием медикаментов. Речь идет об антибиотиках, причем пенициллинового ряда, поскольку они наиболее безопасны в период вынашивания плода. Если же речь идет о лечении уже родившегося ребенка, то ему могут вводить антимикробные препараты и ряд других лекарств в зависимости от выявленных отклонений от нормального состояния.
- Грамотный выбор способа принятия родов. Если внутриутробная инфекция была диагностирована заранее, у врача, ведущего беременность пациентки, будет время и достаточно информации, чтобы выбрать наиболее подходящий способ родоразрешения и подготовить к нему будущую маму.
- Наблюдение и лечение детей. Малышей, появившихся на свет с внутриутробной инфекцией, ведут вплоть до 5-6-летнего возраста, назначая им корректирующее лечение при необходимости. Порой речь идет даже о проведении операций, способных исправить ряд врожденных недостатков.

Берегите себя и своего будущего ребенка. А если вы все же столкнетесь с такой проблемой – не паникуйте и четко соблюдайте рекомендации своего врача. Внутриутробную инфекцию нельзя назвать приговором, и при грамотном подходе к ней вы все равно можете стать мамой здорового и жизнерадостного малыша.
Читайте также:


