Головная боль арахноидит средства

Арахноидит представляет собой хронический продуктивный процесс в паутинной оболочке головного мозга, в который вовлекаются мягкая оболочка, эпендима и субэпендимальный слой желудочков, сосудистые сплетения [Маджидов Ю.М., 1972, 1978].
Арахноидит возникает в связи с инфекционными или инфекционно-аллергическими заболеваниями [60%], после черепно-мозговой травмы [30%], в остальных случаях этиологию установить не удается [Ходос Х.Г., 1962; Пиль Б.Н., 1977; Маджидов Н.М., 1978].
Полагают, что кистозный арахноидит может возникать в результате родовой травмы и проявляться в зрелые годы после травмы или инфекции [Rayboud С, 1982; LesoinF. etal., 1983].
Следует признать, что 3—4 десятилетия назад отмечалась гипердиагностика церебрального арахноидита, когда в связи с недостаточной разрешающей способностью инструментальных методов исследования многие неясные внутричерепные процессы с подострым и хроническим течением относились в группу арахноидита. Тем не менее, совершенно отрицать эту форму поражения оболочек было бы неверно.
В отличие от инфекционного поражении оболочек в развитии арахноидита большую роль играют неспецифические аутоиммунные и аутоаллергические реакции вовлекаемых в процесс структур [Лобзин B.C., 1983]. В результате происходит уплотнение оболочек, развивается спаечный процесс, образуются кисты, нарушается ликвороциркуляция.
К.Я. Оглезнев (1962) выделяет арахноидит без нарушения ликвородинамики и с ее нарушением и гидроцефалией.
Клинические проявления зависят от последовательности и степени поражения структур, участвующих в продукции, циркуляции и резорбции спинномозговой жидкости. В большинстве случаев это проявляется внутричерепной гипертензией. Реже продуктивные изменения в сосудах хориоидных сплетений приводят к уменьшению продукции жидкости. Этим объясняется то, что общемозговые симптомы при арахноидите в 96% случаев обусловлены ликворной гипертензией и только в 4% — гипотензией.
Морфологические исследования, проведенные Л.И. Смирновым (1941,1947) и другими авторами, показали, что поражение оболочек после воспаления или травмы может иметь признаки завершившегося фиброза или вялотекущего продуктивного процесса.
Г.А. Акимов, Н.И. Команденко (1982) предлагают выделять два клинических варианта: церебральный арахноидит как результат бывшего патологического процесса в оболочках со стабильным клиническим состоянием без признаков воспаления в спинномозговой жидкости и крови и арахноидит как спутник хронического первичного или вторичного лептоменингита и хориоэпендиматита. Выделить эти формы в клинике нелегко [Лобзин B.C., 1983]. Трудно представить, какие клинические признаки можно считать дифференциально-диагностическими.
Головная боль отмечается у 82% больных церебральным арахноидитом и носит черты оболочечно-гипертензионной: она тупая, распирающая, усиливается в утренние часы, под влиянием физического напряжения, натуживания. В зависимости от преимущественной локализации оболочечного поражения боль может преобладать в какой-либо области головы.
При локализации в задней черепной ямке на фоне диффузной головной боли возможна боль в области затылка и шеи, при локализации в области хиазмальной цистерны — в лобной или лобно-височной области, в орбитах или глазных яблоках. При нарушении оттока спинномозговой жидкости из одного бокового желудочка боль локализуется в соответствующей половине головы.
Как правило, головная боль сочетается с другими симптомами (несистемное головокружение и другие вестибулярные расстройства, тошнота, расстройства сна, снижение работоспособности и повышенная утомляемость) и очаговыми неврологическими расстройствами, которые определяются локализацией оболочечных поражений.
Для уточнения диагноза арахноидита применяют рентгенографию черепа, ангиографию, пневмоэнцефалографию, радионуклидную вентрикулографию, поясничную радионуклидную цистернографию, определение скорости резорбции спинномозговой жидкости [Гаспарян С.С., 1982; Jensen Е, Jensen F.T., 1979]. Однако эти методы не выявляют патогномоничных признаков и полученные результаты зачастую можно трактовать различно.
Более определенные результаты получены при компьютерной томографии [Averback Р., 1977; Richardson R.R., Torres Н., 1983]. Магнитно-резонансная томография позволяет установить утолщение мозговых оболочек, свидетельствующее о церебральном арахноидите [Сергиенко В.Б. и др., 1983].
Особенно трудна диагностика арахноидита в области задней черепной ямки. Приведем наблюдение.
Больная Н., 23 лет, маляр. Заболевание началось с неловкости в левой руке, постепенно к этому присоединились нарушения походки и статики. Продолжала работать, к врачу не обращалась. Появились несистемное головокружение, затуманивание зрения по утрам. В связи с нарастанием динамической атаксии через 6 мес. от начала заболевания была госпитализирована для обследования и нейрохирургическое отделение Клинической больницы им. СП. Боткина.
В стационаре стала испытывать диффузную тупую головную боль. В неврологическом статусе: снижение корнеального рефлекса справа; не доводит глазные яблоки при взгляде кнаружи; крупноразмашистый горизонтальный нистагм; снижение тонуса мышц; сухожильные рефлексы преобладают слева; грубая динамическая атаксия в конечностях; в позе Ромберга неустойчива, падает назад и вправо. На рентгенограмме черепа патологии не выявлено. На глазном дне смазанность границ диска зрительного нерва, расширение и извитость вен.
Больная оперирована с подозрением на опухоль мозжечка. Во время операции (И.М. Иргер) произведена субокципитальная краниотомия, обнаружены арахноидальные спайки, которые были разделены. При пункции вещества мозжечка кистозных полостей и образований, подозрительных на опухоль, не обнаружено.
Послеоперационное течение гладкое, головная боль прекратилась. В течение 1,5 мес. подверглись регрессу неврологические симптомы, через 5 мес. приступила к работе. В последующем за помощью не обращалась.
Однако не всегда хирургическое лечение бывает столь успешным, хотя и обеспечивает длительную ремиссию. Приводим наблюдение.
Больная К., 44 лет, инвалид II группы. В 1967 г. появилась и стала периодически беспокоить тупая головная боль, постепенно присоединилось и медленно нарастало снижение слуха на оба уха. В 1970 г. была оперирована в НИИ нейрохирургии им. Н.Н. Бурденко (С.Н. Федоров). Во время субокципитальной краниотомии обнаружены и разделены спайки арахноидальной оболочки. Послеоперационное течение гладкое, но временами возобновлялась головная боль. Были выражены признаки астеноневротического симптомокомплекса. В 1971, 1972 и 1973 гг. повторно производили пневмоэнцефалографию.
В течение 10 лет состояние было удовлетворительным, в апреле 1983 г. без видимой причины наступило ухудшение. Возобновились головная боль, головокружение. Была госпитализирована в неврологическое отделение Городской больницы № 36, где при обследовании обнаружены горизонтальный нистагм, легкий периферический парез VII и XII нервов справа, сухожильная анизорефлексия, симптом Бабинского с обеих сторон. В течение 1,5 мес. больной 6 раз внутривенно капельно вводили 500 мл маннитола, делали инъекции алоэ и церебролизина, провели витаминотерапию. Выписана в удовлетворительном состоянии.
Повторная декомпенсация без видимой причины в декабре 1983 г. Возобновились сильная тупая головная боль, головокружение, динамическая атаксия. На этом фоне во время резкого усиления головной боли появилась рвота, АД 200/100 мм рт. ст., была кратковременная утрата сознания.
На рентгенограмме черепа — костный дефект 10 х 5,5 см в затылочной области. На глазном дне: границы дисков зрительного нерва четкие, артерии несколько сужены, вены расширены. Лечение: эуфиллин внутривенно, внутримышечно церебролизин, дибазол, повторно лазикс. На 2-й неделе стационарного лечения резко усилилась головная боль, появилось головокружение. АД 140/90 мм рт. ст.
Положение в постели вынужденное: голова откинута назад и повернута вправо, появилось резкое напряжение затылочных мышц (симптома Кернига нет). Нистагм приобрел ротаторный компонент, определяется и вертикальный нистагм, не доводит глазные яблоки при взгляде в стороны, усилилась динамическая атаксия. Введен лазикс.
Состояние больной не улучшилось, остается резкая головная боль (голова откинута назад и опущена вниз). Внутривенно капельно введена мочевина, после чего головная боль уменьшилась, больная уснула. На следующий день выраженность неврологических симптомов стала меньше. Повторно, с интервалами в 3 дня проведено — 5 внутривенных вливаний маннитола в дозе 1,5 г/кг. Головная боль стала заметно меньше, прошли тошнота и головокружение, исчезли вертикальный и ротаторный нистагм, ригидность мышц затылка, уменьшилась атаксия.
В связи с эффективностью консервативной терапии консультировавший больную нейрохирург счел нецелесообразным повторное нейрохирургическое вмешательство. В течение месяца больной еще 4 раза внутривенно капельно вводили маннитол. Выписана с улучшением.
Таким образом, церебральный арахноидит у больной имел ремиттирующее течение, причем декомпенсация наступала без видимой внешней причины и каждый раз сопровождалась нарушением ликвороциркуляции. Во время последней декомпенсации возникали окклюзионно-гидроцефальные кризы, которые удалось купировать осмотическими диуретиками.
Приведем еще одно наблюдение, свидетельствующее о трудностях дифференциальной диагностики арахноидита.
Больная Д., 52 лет, служащая, поступила с жалобами на тупую головную боль в левой височной области, фотопсии при приступообразном усилении головной боли.
Общие сведения
Арахноидит относится к инфекционным заболеваниям ЦНС и является серозным воспалением структур паутинной оболочки головного либо спинного мозга. Паутинные оболочки не имеют собственной системы сосудов, поэтому и поражения при этом изолированными не бывают, а инфекционные процессы распространяются с твердых или мягких мозговых оболочек, поэтому симптоматика арахноидита доказательно отнесена к серозному типу менингита. Детальнее всего патологию описал немецкий врач — Беннингхаус, а впервые термин был использован в диссертации А.Т.Тарасенкова, изучавшего признаки головного воспаления и arachnoiditis в особенности.
Некоторые ученые это заболевание так и называют серозным менингитом, но по МКБ-10 ему присвоен код G00 и название бактериальный арахноидит, G03 — который включает менингиты, обусловленные другими или неутоненными причинами, в том числе арахноидит, менингит, лептоменингит, пахименингит, а также G03.9 – для менингита неуточненного – спинального арахноидита БДУ (без дополнительных указаний).
Головной мозг имеет три оболочки: твердую, паутинную и мягкую. Благодаря твердой формируются синусы для оттока венозной крови, мягкая – обеспечивает трофику, а паутинная – необходима для циркуляции ликвора. Она расположена над извилинами, но не проникает в борозды головного мозга и разделяет субарахноидальное и субдуральное пространство. В её структуре есть арахноидэндотелиальные клетки, а также пучки коллагеновых фибрилл различной толщины и количества.
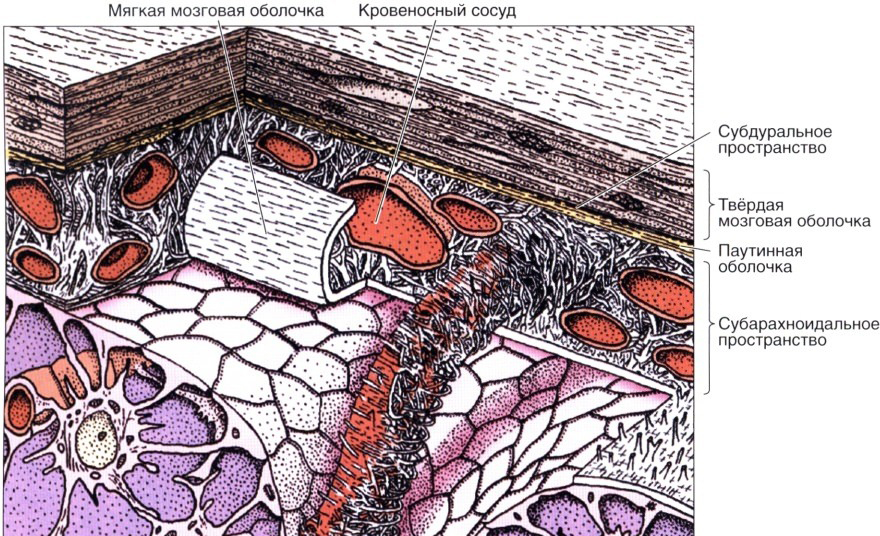
Гистология мозговых оболочек
Патогенез
Арахноидит вызывает морфологические изменения в виде помутнения и утолщения паутинной оболочки, которые могут осложняться фибриноидными наложениями. Чаще всего они разлитые, но в отдельных случаях могут быть ограниченными, то есть речь идет о более грубых локальных нарушениях, инициированных обширным процессом при арахноидите. Макроскопические изменения при этом представляют собой:
- помутнение и утолщение (гиперплазия арахноид эндотелия) паутинной оболочки, сращение ее с сосудистой и твердой оболочками мозга;
- диффузная инфильтрация;
- расширение субарахноидальных щелевидных образований и цистерн в основания мозга, развитие их гидропса (переполненности цереброспинальной жидкостью).
Дальнейшее течение патологии приводит к фиброзу и формированию спаек между сосудистой и паутинной оболочкой, нарушению циркуляции ликвора (спинномозговой жидкости) и образованию одной или более арахноидальной кисты. При этом происходит нарушение нормальной циркуляции ликворной жидкости и как следствие – возникает гидроцефалия, в основе механизма которой два пути развития:
Классификация
Существует несколько классификаций арахноидита. На основе установленной причины арахноидит бывает посттравматическим, инфекционным (ревматическим, постгриппозным, тонзилогенным) и токсическим, от типа изменений — кистозный, слипчиво-кистозный, ограниченный и диффузный, одноочаговый и многоочаговый.
В зависимости от клинической картины и течения различают острый, подострый и хронический арахноидит, но для диагностики наиболее важно определить место локализации арахноидита и спрогнозировать картину воздействия и последствия оболочечных поражений.
В зависимости от преимущественного места локализации и вовлеченных в патологию структур, арахноидит может быть различного типа: церебральный, базальный, оптико-хиазмальный, мостомозжечковый, предмозжечковый, спинальный и пр.
Церебральный тип арахноидита обычно охватывает оболочки головного мозга передних отделов больших полушарий и областей центральных извилин, поражая не только архноид эндотелий, но и структуры мягкого мозгового слоя с образованием спаек между ними. В результате спаечного процесса образуются кисты с ликвороподобным содержимым. Утолщение и уплотнение кист может привести к ксантохромным опухолевидным образованиям с содержанием большого количества белка, что может проявиться развитием эпилептического статуса.
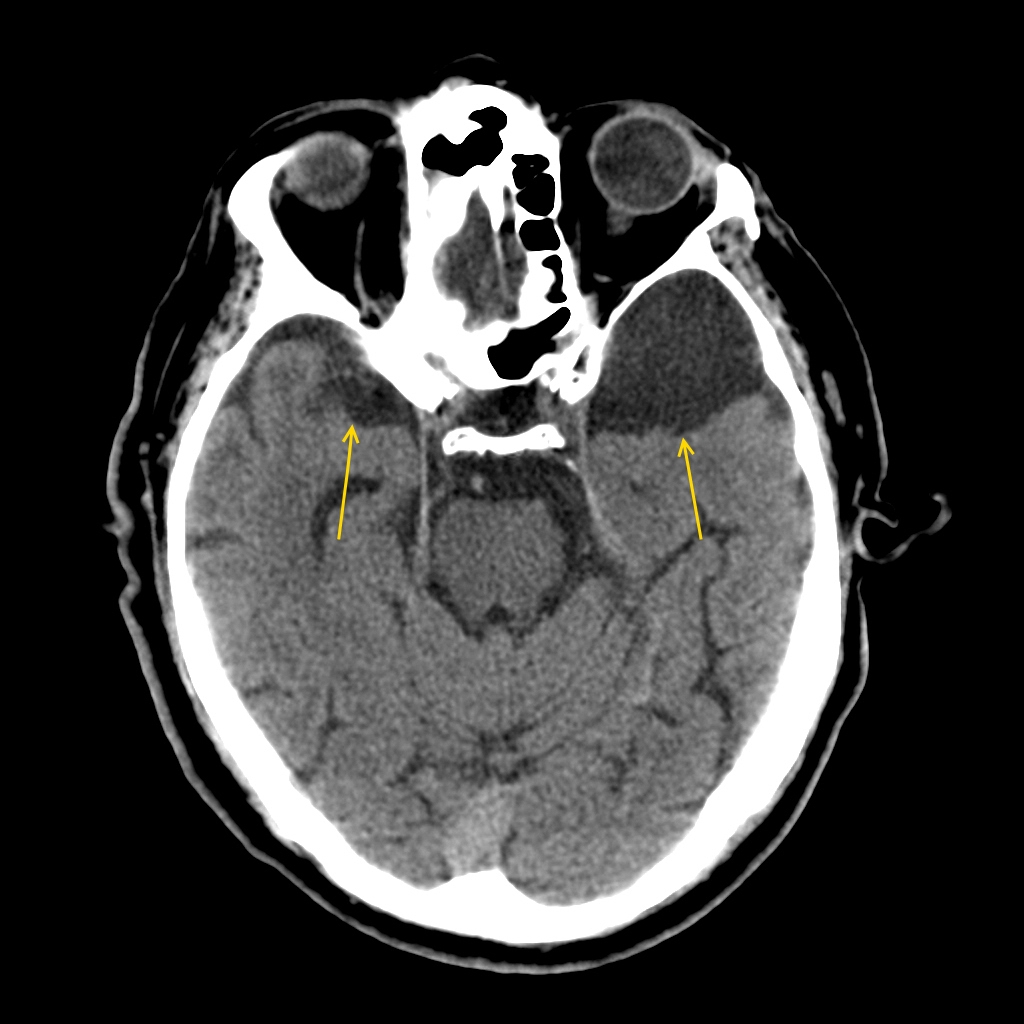
Арахноидальная киста головного мозга
Наиболее часто локализуется в хиазмальной области и поражает основание мозга, вовлекая в патологию зрительные нервы и их перекрест. Этому способствуют черепно-мозговые травмы (сотрясение или ушиб мозга), инфекционные процессы в придаточных пазухах носа, а также такие заболевания как ангина, сифилис или малярия. Её результатом может быть необратимая потеря зрения, которая начинается с болей сзади глазных яблок и ухудшения зрения, которое может приводить к одно- и двусторонней темпоральной гемианопсии, центральной скотоме, концентрическому сужению полей зрения.
Развитие патологии медленное и не строго локальное, оно может распространяться и на отдаленные от хиазмы участки, обычно сопровождается образованием множественных спаек, кист и даже формирование рубцовой оболочки в области хиазмы. Негативное воздействие на зрительные нервы вызывает их атрофию – полную или частичную, что обеспечивается механическим сдавливанием спайками, образованием застойных сосков и расстройством циркуляции крови (ишемией). При этом изначально в большей мере страдает один из глаз, а спустя несколько месяцев вовлекается и второй.
Помимо указанных общеизвестных причин спинальный арахноидит спинальный может быть вызван фурункулезом и гнойными абсцессами различной локализации. При этом кистозные ограниченные образования вызывают симптомы аналогичные экстрамедуллярной опухоли, симптомы компрессии структур спинного мозга, а также корешковый синдром и проводниковые нарушения, как двигательные, так и чувствительные.
Хронические воспалительные процессы вызывают белково-клеточную диссоциацию спинномозговой жидкости и чаще затрагивают заднюю поверхность спинного мозга грудного, поясничного отдела или конского хвоста. Они могут распространяться на несколько корешков или при диффузных поражениях — на большое количество, изменяя нижнюю границу расстройства чувствительности.
Спинальный архноидит может выражаться:
- в виде покалываний, онемения, слабости в ногах, необычных ощущений в конечностях;
- возникновение судорог в ногах, мышечных спазмов, самопроизвольных подергиваний;
- в форме расстройства (повышения, выпадения) таких рефлексов как коленные, пяточные;
- приступы сильной стреляющей боли как удары током или напротив – ноющей боли в пояснице;
- нарушение работы органов таза, в том числе снижение потенции.
Раздражение и сдавливание коры и близлежащих отделов мозга при арахноидите может осложняться образованием кисты различного типа – ретроцеребеллярной, ликворной, левой либо правой височной области.
Ретроцеребеллярная киста формируется при смещении сосудистого сплетения четвертого желудочка вверх и назад от интактного червеобразного отдела мозжечка. Для выявления такого типа кист приблизительно одинаково информативными являются КТ и МРТ.
Принято различать внутримозговые и субарахноидальные ликворные кисты, первые чаще встречаются у взрослых, а вторые – более характерны для пациентов детского возраста, что очень опасно и вызывает отставание в психическом развитии.
Ликворные кисты сформированы арахноид эндотелием либо рубцовым коллагеном, заполнены спинномозговой жидкостью. Они могут быть врожденными или образовываться при резорбции интрацеребральных кровоизлияний, очагов ушибов и разможжения головного мозга, в зоне ишемического размягчения после травм. Для них характерно длительное ремиттирующее течение, инициирующее эпилептические припадки разные по структуре, длительности и частоте.
Ликворная киста также может возникнуть в результате субарахноидального кровоизлияния или при реактивном слипчивом лептоменингите.
Киста правой височной области может вызывать головные боли, ощущение пульсирования, сдавливания головы, шумы в ухе, приступы тошноты, судороги, раскоординацию движений.
Арахноидальные кисты бывают замершие, имеют стабильность и чаще всего не вызывают дискомфорта или общемозговых нарушений. Бессимптомное течение может привести к тому, что образование обнаружится лишь во время томографии мозга при подозрении на арахноидит.
Если киста левой височной доли прогрессирующая, то она может постепенно усиливать очаговые симптомов в связи с давлением на мозг. Обычно она располагается в области левой височной доли и выглядит как расширение внешнего ликворного пространства.
Когда пациент узнает информацию о кисте левой височной области, то часто выясняется, что это не смертельно и может не вызывать негативных симптомов. Однако, в ряде случаев есть риск развития нарушений речи (сенсорной афазии), выпадений полей зрения, внезапных судорог конечностей или всего тела.
Причины
Существует несколько путей развития воспаления паутинных оболочек и установлено, что арахноидит полиэтиологичен и может возникать в результате таких факторов как:
- перенесённые острые и хронические инфекционные процессы (в том числе грипп, ревматизм, корь, скарлатина, сепсис, пневмония, сифилис, туберкулез, бруцеллез, токсоплазмоз, остеомиелит костей черепа);
- воспалительные заболевания носовых придаточных пазух;
- острый или чаще хронический гнойный средний отит, особенно вызванный маловирулентными микроорганизмами или токсинами;
- осложнение гнойного среднего отита, например, лабиринтит, петрозит, синус-тромбоз;
- осложнение излеченного гнойного менингита либо абсцессов мозга;
- хронические интоксикации алкоголем, свинцом, мышьяком;
- различные травмы — черепно-мозговые и позвоночно-спинномозговые (преимущественно как остаточные явления);
- реактивное воспаление, вызванное медленно растущими опухолями или энцефалитом, чаще всего – негнойным отогенным.
Симптомы арахноидита головного мозга
Симптомы арахноидита обычно вызваны внутричерепной гипертензией, в более редких случаях — ликворной гипотензией, а также проявлениями, отражающими локализацию, затрагивающую оболочечные процессы. Причем преобладать могут общие или локальные симптомы в зависимости от этого первые симптомы и клиническая картина меняется.
Изначальное подострое течение болезни со временем может переходить в хроническую форму и проявляться в виде общемозговых нарушений:
- локальные, усиливающиеся при напряжении головные боли, наиболее интенсивные – в первой половине дня могут вызывать тошноту и рвоту;
- развитие симптома прыжка, когда боль возникает локально во время подпрыгивания или неловкого неамортизированного движения с приземлением на пятки;
- головокружение несистемного характера;
- нарушения сна;
- ухудшение памяти;
- психические нарушения;
- возникновение беспричинной раздражительности, общей слабости и повышенной утомляемости.
Очаговые нарушения в первую очередь зависят от места локализации развития патологии и могут проявляться в виде симптомов поражения тройничного, отводящего, слухового и лицевого нервов. Кроме того:
- При конвекситальных (выпуклых) арахноидитах воспалительные процессы затрагивают участки центральных извилин и передних отделов больших полушарий, при этом преобладают явления раздражения структур головного мозга над проявлениями выпадений функций, которые выражаются в виде анизорефлексии, центрального пареза, генерализованных и джексоновских эпилептических припадков, нарушения циркуляции ликвора, расстройств чувствительности и движений (моно- или гемипарезов).
- При воспалении базальных отделов (оптико-хиазмального, мостомозжечкового и в области заднечерепной ямки) чаще всего возникают общемозговые симптомы и нарушаются функции нервов основания черепа.
- Оптико-хиазмальный арахноидит проявляется снижением остроты зрения и изменения полей, напоминая неврит зрительного нерва и сочетаясь с вегетативной дисфункцией — резким дермографизмом , усиленным пиломоторным рефлексом, обильным потоотделением, акроцианозом , иногда жаждой , усиленным мочеиспусканием, гипергликемией , адипозогенитальным ожирением , снижением обоняния.
- Патология, затрагивающая область ножек мозга становится причиной пирамидных симптомов, а также признаков поражений глазодвигательных нервов и менингеальных признаков.
- Арахноидит мостомозжечкового угла вызывает головные боли в затылочной области, шумы в ушах, невралгию , приступообразное головокружение, иногда с рвотой, односторонние мозжечковые нарушения — при пошатываниях больного или удержании веса на одной ноге — падение припадает на сторону поражений; при тщательном обследовании можно выявить атактическую походку , горизонтальныйнистагм , пирамидные симптомы, расширение вен глазного дна, спровоцированное нарушениями венозного оттока.
- Если затронута большая (затылочная) цистерна, то заболевание развивается остро с повышением температуры, навязчивой рвотой, болями в затылке и шейном отделе, которые усиливаются при кашле, попытке повернуть голову или совершить резкое движение.
- Локализация воспалительных процессов в области IX, X, XII пар черепных нервов приводит к нистагму , повышению сухожильных рефлексов, пирамидным и менингеальным симптомам.
- Арахноидит задней черепной ямки может затрагивать V, VI, VII, VIII пару черепных нервов и вызывать внутричерепную гипертензию с менингеальными симптомами, мозжечковыми и пирамидными нарушениями, к примеру, атаксию, асинергию, нистагм, адиадохокинез, головная боль становится постоянным симптомом, одним из самых ранних.
- Диффузное поражение провоцируют общемозговые явления и неравномерное расширение желудочков, что выражается в возникновении лобного, гипоталамического, височного, среднемозгового и коркового синдрома, патология инициирует нарушение нормального обмена ликвора, нечеткие пирамидные симптомы, может влиять на отдельные черепные нервы.
Анализы и диагностика
При постановке диагноза обязательно проводят дифференциальную диагностику с абсцессами и новообразованиями в задней черепной ямке или других участках головного мозга. Для определения арахноидита важно проведение всестороннего и подробного обследования больного.
Показательными оказываются электроэнцефалография, ангиография, пневмоэнцефалограмма, сцинтиграфия, обзорные краниограммы, рентгенограмма черепа, миелография, КТ, МРТ. Эти исследования позволяют выявить внутричерепную гипертензию, местные изменения биопотенциалов, расширение субарахноидального пространства, цистерн и желудочков мозга, кистозные образования и очаговые изменения вещества мозга. Только если не наблюдается застойных явлений на глазном дне, то у пациента может быть взята люмбальная пункция для обнаружения умеренного лимфоцитарного плеоцитоза и незначительной белково-клеточной диссоциации. Кроме того, может понадобиться проведение указательной и пальце-носовой пробы.
Лечение
Залог успешного лечения арахноидита – устранение источника инфекции, чаще всего – отита, синусита и др. при помощи стандартных терапевтических доз антибиотиков. Лучше всего, когда применяют комплексный индивидуальный подход для устранения нежелательных последствий и осложнения, включающий:
- Назначение десенсибилизирующих и антигистаминных препаратов, например, Димедрола, Диазолина, Супрастина, Тавегила, Пипольфена, Хлорида кальция, Гистаглобулина и других.
- Купирование судорожных синдромов противоэпилептическими средствами.
- Для снижения внутричерепного давления могут быть назначены диуретики и противоотечные средства.
- Применение препаратов с рассасывающим действием (например, Лидазы), нормализующим внутричерепное давление, а также средств улучшающих мозговое кровообращение и метаболизм.
- При необходимости использование психотропов (антидепрессантов, транквилизаторов, седативных средств).
- Для стимуляции компенсаторно-приспособительных свойств организма вводят в/в глюкозу с аскорбиновой кислотой, кокарбоксилазу, витаминыиз группы В, экстракт алоэ.
Арахноидит головного мозга – заболевание, связанное с воспалительным процессом мозговых оболочек. При этом пространства, служащие для оттока ликвора, начинают сужаться, а спинномозговая жидкость накапливается в полости черепной коробки. Причиной развития арахноидита может стать аллергия, аутоиммунное, вирусное или бактериальное заболевание.
Чаще всего болезнь диагностируется у молодых людей. Если начать своевременное лечение, то заболевание имеет благоприятный прогноз. Как определить развитие арахноидита головного мозга? В чем заключается лечение?
Причины развития арахноидита головного мозга
У половины больных заболеванию предшествовал грипп, менингит или энцефалит вирусной природы, корь, ветрянка. Второй по частоте причиной развития является очаг воспаления в области ЛОР-органов: тонзиллит, воспаление среднего уха, сосцевидного отростка. Треть пациентов страдали от черепно-мозговой травмы, кровоизлияния в мозг.
Примерно у 10% причина арахноидита не установлена.
При этом тяжесть первичного поражения не влияет на возникновение патологии, предрасполагающими факторами могут быть:
- сильное переутомление из-за физических, эмоциональных или умственных нагрузок;
- неблагоприятные климатические условия или резкая их смена;
- частые вирусные и бактериальные инфекции;
- алкоголизм;
- сотрясения головного мозга;
- травмы.
Рекомендуем прочитать статью о субарахноидальном кровоизлиянии. Из нее вы узнаете о классификации поражения, причинах, патогенезе и симптомах патологии, диагностике и лечении, а также о возможных осложнениях.
А здесь подробнее о препаратах для сосудов головы.
Лечение
Самый важный этап лечения арахноидита не ограничивается врачебными манипуляциями и приемом таблеток, что должно вмещать комплексный подход, когда и сам больной способствует улучшению собственного состояния.
Лекарства при лечении воспаления слизистой мозга:
- Антибиотики при выявлении инфекционной природы болезни. Главное – устранить источник заболевания, чтобы потом заняться избавлением от симптомов;
- Витамины для укрепления иммунитета, который должен справляться с такими болезнями;
- Карипаин и Лонгидаз для уменьшения внутричерепного давления;
- Ноотропы для улучшения обеспечения клеток кислородом;
- Антидепрессанты для улучшения настроения, повышения активности и работоспособности, возвращения трезвого и позитивного мышления;
- Антиоксиданты с целью устойчивости клеток к внутричерепному давлению;
- Противосудорожные препараты;
- Антигистаминные и десенсибилизирующие средства: гистаглобулин, димедрол, супрастин, диазолин, хлорид кальция, тавегил, пипольфен;
- Мочегонные лекарства для устранения внутричерепного давления;
- Глюкокортикоиды.
Что происходит в голове
Оболочки мозга имеют послойное расположение: твердая, паутинная и мягкая. Паутинная не срастается с остальными, плотно прилегает к мягкой, но не заходит в извилины. Поэтому между ними образуются сообщающиеся пространства, которые наполнены жидкостью. Через них происходит отток ликвора из полости черепа.
Если к собственным клеткам паутинной оболочки образуются антитела, то они фиксируются на ней в виде комплексов, вызывая воспалительную реакцию. Оболочка при этом утолщается, прорастает волокнами соединительной ткани с формированием спаек и кист. Движение цереброспинальной жидкости тормозится. Это приводит к гидроцефалии и приступам повышенного внутричерепного давления.
Общемозговые признаки сопровождаются очаговыми, которые зависят от зоны поражения мозговых структур.
Последствия арахноидита
- Эпилептические припадки.
- Снижение или полная утрата зрения. Это происходит при повреждении зрительных нервов.
- Снижение или полная утрата слуха. Такое осложнение также происходит из-за поражения внутричерепных нервов.
- Гидроцефалия. Проявляется как патологическое накопление жидкости в полушариях головного мозга.
- Нарушение психики. Могут наблюдаться психозы, неврозы (пограничные расстройства психики), стойкое изменение личности.
- Отёк мозга. Осложнение в результате чрезмерного накопления жидкости.
- Параличи. Представляют собой стойкое отсутствие движения. Параличи могут поражать различные области. Это зависит от того, какой участок мозга поражён.
- Кисты. Характеризуются образованием полости, имеющим содержимое.
- Абсцессы. Представляют собой ограниченное воспаление, содержащие в себе гной. Лечение хирургическое с применением антибактериальной терапии.
Виды арахноидита
По уровню воспалительного процесса все арахноидиты подразделяют на церебральные (конвекситальный, базилярный, задней черепной ямки) и спинальные.
Эти заболевания могут иметь общие и различные (очаговые) признаки, которые связаны с конкретной зоной поражения, характером патологических процессов.
Проявления болезни возникают через достаточно долгое время после фактора, который дал толчок для арахноидита. Вирусная инфекция может проявиться таким осложнением через 4 — 11 месяцев, а травма черепа дает о себе знать даже после 2 лет бессимптомного периода. Поэтому не всегда удается связать эти процессы. Типичное начало – слабость, бессонница, неустойчивость настроения. При этом возможны судороги и приступы по типу эпилепсии.
Общемозговые симптомы формируются как реакция на затруднение оттока жидкости:
- утренняя распирающая головная боль, усиливается при напряжении, кашле;
- давящая боль в глазах;
- тошнота, внезапная приступообразная рвота;
- пониженный слух;
- головокружение;
- повышенная чувствительность к громким звукам, яркому свету.
Вегетативные кризы сопровождаются внезапным повышением или понижением давления, пульса, затрудненным дыханием, потливостью. Они чередуются с приступами нарушения ликвородинамики – нестерпимая головная боль, тошнота и рвота. Тяжелый криз может иметь продолжительность более суток.
Ослабевает двигательная функция и чувствительность в руке и ноге на противоположной стороне от поражения. Бывают эпилептические припадки в различной форме.
Снижается память, внимание, страдает умственная деятельность, падает зрение, сужаются зрительные поля.
Ослабление слуха, поражение тройничного и лицевого нерва, нарушение координации движений, походки, головокружение. При прогрессировании возможно развитие парезов конечностей.
Из-за формирования спаек в подпаутинном пространстве образуются кисты – полости, заполненные ликвором. Основной признак такого арахноидита – упорные головные боли, сопровождающиеся тошнотой и рвотой.
Формируется после интенсивного воспалительного процесса, приводящего к соединению паутинной с мягкой и твердой мозговыми оболочками. Образующиеся при этом многочисленные спайки нарушают циркуляцию крови и спинномозговой жидкости, при этом страдает как отток, так и резорбция (всасывание). Сопровождается цефалгией, нарушением зрения, сильной слабостью.
Возникает после ушибов головы, особенно с субарахноидальными кровоизлияниями. Типичными признаками бывает пониженный мышечный тонус, патологические рефлексы на конечностях, изменения на глазном дне в виде отека, расширения вен, сужения артерий.
Если болезнь начинается внезапно, быстро прогрессирует, сопровождается выраженными проявлениями воспаления по данным анализов, то такое течение считается острым. Диагностируется крайне редко, чаще у ослабленных пациентов. Церебральный арахноидит обычно имеет непрерывно нарастающую симптоматику с периодическим чередованием периодов обострения и ремиссии.
Смотрите на видео об арахноидите головного мозга и его лечении:
Симптомы арахноидита
Скорость проявления воспаления зависит от причины, послужившей развитию арахноидита. Обычно занимает промежуток от нескольких часов при травмах головы и до нескольких месяцев после инфекционных заболеваний:
- Астенический синдром. Включает в себя сильную слабость, утомляемость даже после незначительных физических нагрузок.
- Раздражительность и депрессия. Человек тяжело реагирует на различные тревожные ситуации или теряет ко всему интерес.
- Резкие перепады настроения.
- Эпилептические припадки. Наблюдается приступ сильных судорог. Частота приступов может быть различной. Это состояние требует неотложной медицинской помощи.
- Головная боль. Наблюдается в течение длительного времени и нарастает. Характер боли распирающий, который не купируется приёмом обезболивающих препаратов.
- Головокружение и обмороки.
- Тошнота и рвота. После приступа рвоты не наблюдается облегчение.
- Шум в ушах.
- Бессонница.
- Возбудимость нервной системы. Человек может испытывать необъяснимое возбуждение, которое сопровождается тремором рук, двигательным возбуждением и головной болью.
- Нарушение в работе органов чувств. Может наблюдаться снижение слуха и зрения.
- Раздражение на яркий свет или звук. Сопровождается рвотой и светобоязнью.
Методы диагностики
При исследовании пациентов выявляют нарушения черепно-мозговой иннервации, неврологический статус, расстройства психики и высшей нервной деятельности. Для этого используют данные, полученные при:
- рентгенографии – признаки гипертензии (вдавление ткани головного мозга);
- Эхо ЭГ – гидроцефалия;
- ЭЭГ – очаги патологической активности;
- осмотре глазного дна – застой в области глазного нерва, узкие поля зрения;
- аудиометрии – пониженный слух;
- КТ и МРТ – спайки, кисты, атрофия мозговой ткани, помогают исключить опухоль, кровоизлияние, скопление гноя;
- анализе спинномозговой жидкости – повышен белок, клетки, нейромедиаторы.
Принципы диагностики и терапии
Лечение арахноидита всегда проводится в условиях стационара и бывает медикаментозным или хирургическим. Лица с подозрением на воспаление паутинной оболочки госпитализируются в отделения неврологического профиля, где для установления диагноза необходимо провести тщательное обследование, включающее:
- Рентгенографию черепа:
- Эхо- и электроэнцефалографию;
- Консультацию офтальмолога и ЛОР-врача;
- КТ и МРТ мозга;
- Люмбальную пункцию для уточнения цифр внутричерепного давления, забора ликвора для анализа на белок, клеточный состав.
Медикаментозная терапия проводится длительно, курсами, с учетом этиологического фактора и включает:
- Антибактериальные или противовирусные препараты;
- Антигистаминные средства (пипольфен, димедрол, супрастин, кларитин и др.);
- Рассасывающее лечение, направленное против спаечного процесса в межоболочечном пространстве (лидаза, румалон, пирогенал);
- Мочегонные средства при гипертензионном синдроме (маннит, диакарб, фуросемид);
- Противосудорожную терапию (карбамазепин, финлепсин);
- Противовоспалительные лекарства, – глюкокортикоиды (особенно, при аллергическом и аутоиммунном характере воспаления);
- Нейропротекторное лечение (милдронат, церебролизин, ноотропил, витамины группы В).
Поскольку заболевание протекает длительно, сопровождается проявлениями астенизации и эмоциональными расстройствами, ряду больных необходимо назначение антидепрессантов, успокоительных средств, транквилизаторов.
Во всех случаях арахноидита проводится поиск и лечение других очагов бактериальной или вирусной инфекции, поскольку они могут быть источником повторного воспаления оболочек мозга. Помимо антибиотиков, противовирусных средств показаны общеукрепляющие мероприятия, прием поливитаминных комплексов, полноценное питание и адекватный питьевой режим.
При сильном гипертензионном синдроме признаки повышенного давления внутри черепа не всегда удается снять с помощью медикаментозного лечения, и тогда врачи вынуждены прибегать к хирургическим вмешательствам. Среди них наиболее распространены шунтирующие операции, обеспечивающие отток ликвора из черепа, а также операции по рассечению сращений и спаек, удалению ликворных кист, которые проводятся в нейрохирургическим отделениях.
Прогноз при арахноидите благоприятный для жизни, но заболевание способно привести к нарушению трудоспособности. Судорожные припадки, снижение зрения, частые рецидивы арахноидита могут сделать невозможным выполнение привычных для пациента трудовых обязанностей и стать поводом для установления группы инвалидности. Полная слепота вынуждает к присвоению первой группы, а пациент нуждается в уходе и посторонней помощи в быту.
Если больной арахноидитом сохраняет трудовую активность, то ему будут противопоказаны виды работ, связанные с подъемом на высоту, вождением транспорта, близостью огня и движущихся механизмов. Исключены производства, где в числе вредных факторов – вибрация, сильный шум, низкие температуры, тяжелые климатические условия, действие токсинов.
Для профилактики воспалительных процессов в оболочках мозга следует своевременно лечить все имеющиеся очаги инфекций, особенно, в ухе, околоносовых пазухах, избегать черепно-мозговых травм. При длительных головных болях после перенесенных инфекций или травм мозга нужно направиться к врачу для тщательного исследования и исключения арахноидита.
Лечение воспаления паутинной оболочки мозга
В зависимости от причины и степени активности воспалительного процесса схема терапии может меняться. Основные группы медикаментов используемых при заболевании:
- кортикостероидные гормоны (Метипред, Дексаметазон);
- рассасывающие (Лидаза, Бийохинол, Пирогенал);
- противосудорожные (Финлепсин, Кеппра);
- диуретики (м, Лазикс);
- нейропротекторы (Актовегин, Милдронат, Пирацетам);
- антиаллергические (Кларитин, Тавегил);
- психотропные – антидепрессанты и успокаивающие.
Санирование очагов инфекции проводится при помощи антибактериальной терапии.
Тяжелое течение арахноидита с падением остроты зрения или отеком тканей головного мозга из-за нарушения оттока лечится при помощи операции. Они проводятся для восстановления движения жидкости внутри черепа – разъединяют спайки, удаляют кисты, создают альтернативные пути при помощи шунтирования.
Диагностика
Диагностика арахноидита начинается с опроса и разговора в сочетании с общим осмотром больного. Следует понять причины, которые привели к недугу, а они зачастую кроются в образе жизни человека. Таким образом, собирается анамнез (образ жизни, привычки, условия труда и жизни и т. д.) и жалобы (какие конкретно симптомы тревожат, когда и как часто возникают, по каким причинам и т. д.). После общего обследования врач делает инструментальный осмотр, чтобы уточнить диагноз:
- МРТ головного мозга, при котором видны кисты, спайки и отеки в околоушных областях;
- Анализ крови и ликворы с целью выявления инфекционной природы болезни;
- Неврологический осмотр на чувствительность, координацию, рефлексию и т. д.;
- Электроэнцефалография на осмотр головного мозга;
- Обследование сосудов мозга.
Последствия для больного
Чаще арахноидит поддается лечению и не представляет опасности для жизни, кроме поражения задней черепной ямки с выраженной гидроцефалией. При частых приступах судорог или повышения давления и падении зрения может быть установлена инвалидность:
- третьей группы с переводом на более легкую работу, если пациент не может вернуться к прежней;
- второй группы – при эпилептических приступах, понижении остроты зрения ниже 0,04 диоптрий с коррекцией;
- первой группы – в случае полной потери зрения.
Имеются профессиональные противопоказания для пациентов с перенесенным церебральным или спинальным арахноидитом:
- высотные работы,
- вблизи источника огня,
- на транспорте,
- в условиях холодного или жаркого климата,
- с токсическими соединениями,
- работа с вибрационными механизмами.
Народная медицина против арахноидита
Не уступает в количество методов лечения и народные средства. Однако в домашних условиях лечить болезнь крайне опасно. Обязательно нужно консультироваться с врачом. Кроме того, врач должен поставить правильный диагноз, а для этого нужно обязательно проходить лабораторную диагностику. Применять народную медицину лучше всего параллельно с традиционными средствами, так как заболевание при отсутствии адекватного лечения, может иметь осложнения. Контроль над лечением, в том числе и народными методами, должен производить врач. Существуют такие рецепты для лечения арахноидита в домашних условиях:
- При хроническом церебральном арахноидите привязывают лист лопуха к голове и меняют каждые сутки. Суть этого метода заключается в противоотечных свойствах лопуха.
- Во втором методе во время цветения собирают череду. После этого ее высушивают и заваривают в виде чая таким образом: на 1 литр кипяченой воды добавляется 1 столовая ложка сушеной череды. Полчаса настаивается настойка ежедневно и выпивается за 1 день.
- Для 3 рецепта используется репешок. Корни этого растения промываются и провяливаются. После их высушивают и проворачивают через мясорубку до образования порошка. Принимают по 3 раза в день, курс лечения должен длиться не менее 3 месяцев.
Классификация
По характеру течения, заболевание разделяют на три формы: острую, подострую и хроническую. В зависимости от того в какой форме протекает патология будет видна та или иная симптоматика.
По месту локализации в головном мозге выделяют следующие виды:локализация зон
- спинальный вид возникает на задней поверхности оболочки спинного мозга, образовывается в результате травмы, проявиться может через какое-то время.
- церебральный арахноидит, образовывается на выпуклой поверхности мозга в заднечерепной ямке/
Церебральный арахноидит, в свою очередь, подразделяется на подвиды:
- арахноидальная киста задней черепной ямки;
- арахноидит мостомозжечкового угла.
- базилярный;
- конвекситальный;
Также ретроцеребеллярный арахноидит может быть:
Читайте также:


