Головная боль и озноб после родов
Все женщины знают о том, что нужно следить за своим состоянием на протяжении всей беременности, но период после родов не менее важен.
В течение девяти месяцев организм функционировал в особом режиме, и все силы были направлены на вынашивание плода, теперь же задача выполнена, в организме снова происходит масштабная перестройка – изменяется соотношение гормонов, режим работы многих систем и органов. Конечно, в этот момент молодой маме хочется полностью сосредоточиться на новорожденном, но не менее важно обращать внимание на собственное самочувствие и продолжать внимательно наблюдать за состоянием здоровья. Один из важнейших показателей того, что организм работает без сбоев, – температура после родов. После родов ее измеряют регулярно, чтобы вовремя заметить развитие послеродовых осложнений.
Мы привыкли, что чаще всего повышенная температура после родов сигнализирует о простуде, но после родов она повышается по другим причинам – из-за воспалительных процессов, происходящих внутри, или может указывать на присутствие различных инфекционных агентов и вирусов. Кстати, проблемы такого рода могут возникнуть у молодых мам даже при благополучном течении родов. Ведь в этот момент организм ослаблен, и существует высокий риск заражения бактериальной, грибковой или вирусной инфекцией, что при пониженном иммунитете может привести к достаточно серьезным последствиям.
В норме процессы терморегуляции происходят автоматически – организм постоянно поддерживает оптимальную температуру, необходимую для наилучшего прохождения всех жизненно важных процессов.
В каком случае происходит повышение температуры и зачем это нужно? По сути, это реакция на особые вещества, их называют пирогены, то есть вызывающие жар (от лат. pyr – жар, огонь). Они могут вырабатываться самим организмом в ответ на различные стимулы, чаще всего на инфекцию, воспаление, или аллергическую реакцию. Пирогены могут попадать в организм извне – в этом случае они обычно представлены микроорганизмами, их токсичными продуктами жизнедеятельности и распада. При различных изменениях гормонального фона в качестве пирогенов могут восприниматься даже собственные гормоны. В любом случае это сильные повреждающие агенты, и их активность в организме вызывает стрессовую реакцию.
.jpg)
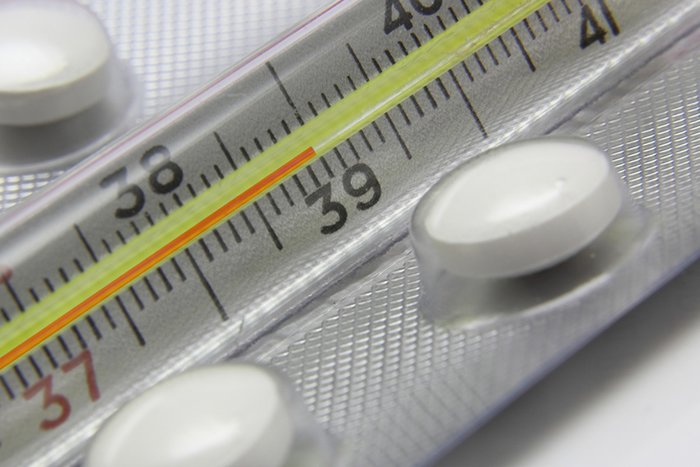
Нормальной считается температура тела в диапазоне от 36,4 до 36,9°С. Температура от 37 до 38°С называется субфебрильной, если она держится на протяжении длительного периода времени, это указывает на то, что в организме происходит некий воспалительный процесс. Фебрильной называют температуру от 38 до 39°С, высокой считается температура от 39 до 41°С, чрезмерной или гиперпиретической – свыше 41°С. Температура тела 38°С и выше сопровождается ухудшением общего состояния организма и требует срочного лечения, в частности, проведения жаропонижающей терапии.
Обычно при повышении температуры тела частота сердечных сокращений увеличивается от 90 ударов в минуту, дыхание становится частым и более поверхностным, появляется сухость во рту и снижается аппетит.
Повышенная температура тела вполне допустима в первые несколько дней после рождения ребенка. Роды – естественный, но достаточно травматичный процесс, сопровождающийся значительным стрессом, нарушением тканевой целостности, сильной кровопотерей и обезвоживанием. Все это отнимает много физических сил, в организме происходит одновременная активизация многих процессов и гормональная перестройка. Перечисленные факторы могут вызвать кратковременное повышение температуры после родов.
Часто повышение температурных показателей связано с появлением молока. Существует также опасность возникновения лактостаза, когда нарушается движение молока по протокам и формируется так называемая молочная пробка. Это происходит, если молока вырабатывается слишком много или ребенок не успевает его потреблять. В этом случае температура может резко повыситься до 38–39°С. Чтобы не допускать застоя молока, нужно чаще прикладывать новорожденного кроху к груди и кормить его по первому требованию.
.jpg)
К сожалению, помимо перечисленных временных и достаточно безобидных проблем, причиной повышения температуры могут стать серьезные заболевания послеродового периода. Рассмотрим некоторые из них.
Метроэндометрит – воспаление внутренней поверхности матки. Данное осложнение возникает, если в полости матки скапливаются послеродовые кровянистые выделения, при нагноении задержавшегося в полости матки сгустка, при задержке в полости матки дольки плаценты или оболочки, при попадании инфекции в полость матки из влагалища, при обострении застарелого метроэндометрита. Температура после родов повышается до 38,0–39,0°С на 3–4-е сутки, при этом обычно появляется озноб, снижается аппетит и нарушается сон. Матка не сокращается, болезненна при осмотре врачом. Послеродовые выделения приобретают неприятный запах, становятся мутными. С таким осложнением молодой маме придется лечь в стационар: ей необходим постельный режим, врач назначит антибиотики, витаминотерапию, препараты, стимулирующие сокращение матки. При необходимости проводят промывание матки, чтобы удалить скопившиеся выделения и сгустки.
Параметрит – воспаление околоматочной ткани. Характеризуется появлением высокой температуры (до 38,0–41,0°С) на 10–12-й день после родов, возникают боли внизу живота, озноб, мочеиспускание и дефекация могут стать болезненными. На месте воспаления может образоваться гнойник. Лечение параметрита аналогично терапии при метроэндометрите. Проводят его также в стационаре и при необходимости производят хирургическое вскрытие гнойника.
Мастит – воспаление молочных желез. Температура после родов может быть очень высокой (до 40°С), возникает ощущение слабости, боль в груди, кожа молочных желез краснеет и становится горячей, в груди прощупываются уплотнения, сцеживание молока не помогает. При возникновении подобных симптомов следует немедленно обращаться к врачу. При мастите назначают антибиотики и при необходимости (при гнойном мастите) – хирургическое лечение.

Пельвиоперитонит – воспаление брюшины малого таза. Характеризуется резким и сильным повышением температуры (до 42,0°С) через 2–3 недели после родов. Сопровождается сильнейшим ознобом, резью внизу живота, тошнотой, рвотой, упадком сил. Состояние сильно ухудшается. При подозрении на данное осложнение необходимо срочно вызывать скорую помощь для немедленной госпитализации. Лечение включает строгий постельный режим, назначение антибиотиков, витаминов, иммуностимулирующих препаратов.
Послеродовая язва – инфицированная рана, трещина на шейке матки или стенке влагалища. Может проявиться через 2–3 недели после родов, сопровождается подъемом температуры до 37–38,0°С. Возникают боль и чувство жжения в области половых органов, а на месте поражения возникает гнойный налет, отек, покраснение, кроме того, ранки могут кровоточить. При этом осложнении следует обращаться к врачу. Лечение включает антибактериальную терапию, постельный режим, ранозаживляющую терапию.
Пиелонефрит – воспалительное заболевание почек. Часто проявляет себя во время беременности и в послеродовой период, что обусловлено снижением тонуса мочевыводящих путей в результате гормональных сдвигов, а также общим ослаблением организма. Эти факторы создают благоприятные условия для возникновения острого и обострения хронического пиелонефрита. Температура повышается до 38–40°С, появляются тянущие боли в пояснице, частое и обильное мочеиспускание (особенно в ночное время). Для постановки диагноза проводят ряд лабораторных исследований крови и мочи. У беременных женщин возбудителем пиелонефрита чаще всего является кишечная палочка, у родивших – энтерококки. Для эффективного лечения определяют чувствительность возбудителя к нескольким видам антибиотиков. Это необходимо для назначения оптимального средства, способного справиться с патологическим процессом.
Если после родов уже прошло некоторое время, а температура, превышающая показатель в 37°С, по-прежнему наблюдается, это тревожный симптом, повод насторожиться и обратиться за консультацией к врачу. После осмотра и необходимых исследований он сможет определить причины повышения температуры, назначить необходимый курс лечения и выписать препараты, совместимые с грудным вскармливанием.

Чтобы получить достоверные данные, нужно правильно измерять температуру. Есть и некоторые нюансы, о которых нужно помнить: вскоре после рождения малыша в организме мамы под действием гормонов пролактина и окситоцина начинается образование грудного молока, активизируется работа молочных желез, в связи с этим они набухают и немного воспаляются, грудь наливается и становится горячей. Подмышки находятся поблизости, и если как обычно измерять температуру в этом месте, то результат, скорее всего, будет не слишком точным. Поэтому кормящим мамам врачи рекомендуют прикладывать термометр к локтевому сгибу, максимально отведя локоть от груди. Также можно проводить измерение во рту, но необходимо помнить, что температура там приблизительно на полградуса выше, чем под мышкой. Кроме того, показания могут быть неверными, если вы в течение получаса до этого съели или выпили что-то горячее. Можно также пользоваться ректальным методом, но учитывайте, что температура в прямой кишке выше подмышечной примерно на градус. Электронный термометр менее опасен, чем ртутный, и удобнее в применении – для получения показаний потребуется меньше времени. Хотя есть мнение, что он менее точен, чем ртутный.
Есть несколько факторов, из-за которых риск развития послеродовых осложнений значительно возрастает:
- наличие у женщины воспалительных заболеваний органов половой системы до или во время беременности. К ним относят: кольпит (воспаление влагалища), эндоцервицит (воспаление канала шейки матки), эндометрит (воспаление слизистой оболочки матки), сальпингоофорит (воспаление придатков) и другие подобные заболевания;
- осложнения, возникшие в родах: тяжелый прелиминарный период (затянувшиеся предвестниковые схватки), преждевременное излитие околоплодных вод, длительный безводный промежуток (более 12 часов), нарушение регуляции и слабость родовой деятельности;
- травмы во время родов: разрывы шейки матки, стенок влагалища и промежности;
- нарушение отделения плаценты и оболочек в заключительном периоде родов;
- вспомогательные методы родоразрешения: разрез на промежности (эпизиотомия), наложение акушерских щипцов, кесарево сечение.
Период становления лактации протекает с индивидуальными особенностями у каждой молодой мамы. Средняя продолжительность этого периода составляет от 14 дней до 8 недель. В течение данного периода женский организм подстраивается под индивидуальные потребности грудного ребенка, а также переформатирует гормональный фон под новые условия жизнедеятельности.

Немалый процент женщин сталкивается с таким негативным симптомом, как чувство озноба, которое может возникать как при условии увеличения температуры, так и на фоне нормальных температурных показателей. Для того чтобы подобрать способ борьбы с этим симптомом, важно ознакомиться с вероятными причинами его возникновения.
Причины озноба
Как правило, чувство озноба в лактационном периоде возникает на фоне повышения температуры тела. Этот характерный симптомокомплекс формируется при таких состояниях:
- Общая интоксикация организма, возникающая на фоне попадания в организм токсических компонентов или при употреблении некачественных пищевых продуктов;
- Если молодой маме ранее выполнялось кесарево сечение, то чувство озноба и повышенная температура в лактационном периоде могут указывать на инфекционно-воспалительные осложнения данной операции;
- Послеродовой эндометрит;
- Застой грудного молока (лактостаз) или мастит;
- Респираторные вирусные инфекции.
Если у женщины в послеродовом периоде возникло чувство озноба, повысилась температура тела, и появились выделения из половых путей гнойного или кровянистого характера, то ей следует в срочном порядке обратиться к врачу гинекологу, так как в полости матки могли остаться частицы плаценты или другие ткани, спровоцировавшие гнойно-воспалительные осложнения.

После выполненного кесарева сечения женщине стоит обратить внимание на состояние послеоперационного шва. Если молодую маму беспокоит тянущая боль в области послеоперационного рубца, то речь идет об инфицировании раневой зоны с последующим нагноением. Как показывает практика, самой распространенной причиной появления озноба во время лактации является застой грудного молока (лактостаз). Это состояние именуется молочной лихорадкой кормящих женщин.
Такая клиническая ситуация развивается в период становления естественного вскармливания, когда организм женщины вырабатывает большие объемы молока, которые превосходят потребности грудного ребенка. Молочная лихорадка характеризуется резким повышением температуры тела до высоких показателей (39 и выше), сильным ознобом, сменяемым чувством жара.
Кроме того, изменения наблюдаются в самих молочных железах. Женская грудь становится плотной, визуально напряжённой, а сама женщина ощущает болезненность и чувство распирания. Минимальное прикосновение к такой молочной железе сопровождается дискомфортом и болью. При несвоевременном лечении лактостаза женщина рискует столкнуться с развитием мастита.
Лечение
Терапия озноба при естественном вскармливании напрямую зависит от причины данного состояния. Если этот симптом сопровождается повышением температуры тела свыше 38 градусов, то кормящей маме необходимо принять один из жаропонижающих препаратов. При лактации допустим прием Парацетамола или Ибупрофена.
Независимо от причины возникновения озноба, категорически запрещено прибегать к самолечению антибиотиками или противовирусными средствами. Если озноб и повышение температуры тела вызвано банальной простудой, то кормящей женщине необходима консультация врача-терапевта, прием жаропонижающих препаратов, тёплое питьё и покой.
При наличии объективных признаков лактостаза или мастита молодой маме потребуется консультация врача маммолога. При отсутствии инфекционно-воспалительных осложнений женщина сможет продолжить грудное вскармливание, которое будет дополнено сцеживанием. В случае диагностирования мастита женщине могут назначить прием антибактериальных лекарственных средств и временное прекращение вскармливания.
Справиться с небольшим застоем грудного молока в молочных железах помогают такие советы:
- Если в процессе кормления ребенок не полностью опустошает молочную железу, то, во избежание застойных явлений, молодой маме следует сцедить остатки молока;
- Улучшить кровообращение в молочных железах, расширить молочные протоки и улучшить отток молока помогает самомассаж. Кормящей женщине можно 2 раза в день выполнять легкие поглаживания молочных желез по направлению от периферии к соскам. А также избегать резких нажатий и сдавливания.
Снизить интенсивность застойных явлений помогает компресс из свежего капустного листа, который предварительно охлаждают в холодильнике и разминают скалкой до появления сока. Такой компресс накладывается на молочную железу, сверху прикрывается пищевой пленкой и шерстяной тканью. Длительность удерживания компресса составляет 30-40 минут.

Внимание! ВСЯ ИНФОРМАЦИЯ НА САЙТЕ НОСИТ ОЗНАКОМИТЕЛЬНЫЙ ХАРАКТЕР И НЕ ЯВЛЯЕТСЯ РУКОВОДСТВОМ К ДЕЙСТВИЮ!
Головная боль – явление нередко встречающееся у родившей женщины. Иногда виной патологии становятся банальные усталость и перенапряжение, но чаше причина кроется в более серьезных расстройствах.
Жизнь молодой мамы напоминает замкнутый круг, по которому она бежит без остановки. Наряду с бесконечной стиркой, глажкой, купанием и пеленанием, новоиспеченная мама частенько испытывает головокружения и головную боль. Порой боль становится настоящей преградой к полноценной заботе о малыше. В этой статье разберемся в причинах головных болей, расскажем о способах борьбы с ней.
Причины головной боли и головокружения после родов
В большинстве случаев первые боли появляются сразу же после рождения ребенка, реже через месяц-полтора после родов. Чтобы избавиться от неприятных, а порой и очень болезненных ощущений, необходимо выяснить, что послужило причиной плохого самочувствия мамочки.

Иногда, чтобы помочь будущей маме, врачи предлагают спинальную или эпидуральную анестезию. Обычно она применяется при тяжелых или преждевременных родах, повышенном артериальном давлении и многоплодии. Реакция на наркоз индивидуальна, и часто зависит от общего состояния роженицы, ее возраста и правильно подобранной дозы лекарственного препарата. Но, даже при соблюдении дозировки, около 70% абсолютно здоровых женщин получивших анестезию, жалуются на нестерпимую головную боль. Спустя пару дней цефалгия проходит самостоятельно и не требует какого-либо медикаментозного лечения.

После рождения ребенка женщине сложно перестроиться на новый жизненный ритм. Отсутствие полноценного отдыха, ночные кормления, поверхностный неглубокий сон, а также забота о доме и остальных членах семьи могут стать причиной провоцирующей как головную боль, так и периодические головокружения.
Несмотря на множество забот, молодая мама, а особенно кормящая грудью, должна правильно и полноценно питаться. В ее рационе обязательно должны присутствовать нежирное мясо, птица и рыба, кисломолочные продукты, запеченные фрукты и овощи. Во-первых, правильно составленное меню стимулирует выработку грудного молока. Во-вторых, позволяет женщине осуществлять ежедневную деятельность по уходу за младенцем.
Дефицит такого элемента как магний, выражается в утомляемости даже от элементарных дел. Появляется немотивированная усталость в конце каждого дня и разбитость по утрам.
Кроме того, сн ижается память, внимание и быстрота реакции. Неспособность зафиксировать в голове или вспомнить важные события, тоже признак нехватки магния. Помимо этого, возникают г оловокружения и периодические головные боли. Зачастую имеются резкие перепады настроения, депрессивное настроение, повышенная плаксивость и агрессия.
Как видно, все это негативным образом влияет на жизнь молодой мамочки. Чтобы это исправить необходимо потреблять продукты, восполняющие нехватку магния.

Что касается препаратов, содержащих магний, например, Магний-В6 или Магнелис-В6, то при грудном вскармливании их нужно применять с осторожностью. Поскольку информация о влиянии препарата на новорождённого отсутствует.
Активные компоненты проникают в кровоток, выделяются с грудным молоком и попадают в организм ребёнка. Подберите витаминный комплекс, содержащий в себе магний.
Вегетососудистые расстройства нередко встречаются у молодых мамочек. Повышенное или пониженное артериальное давление, может являться следствием гормональной перестройки, хронической усталости, неправильно организованного режима дня.
Единственное, что может сделать кормящая мама без применения медикаментов — это нормализовать психоэмоциональное состояние.
Для этого важно находить время для отдыха и почаще бывать на свежем воздухе. Если перепады давления наблюдаются слишком часто, то имеет смысл обратиться за медицинской помощью.
Изменение гормонального фона после родов – вполне нормальное явление. Оно может сопровождаться набором или потерей веса, перепадами настроения, повышенной утомляемостью и головной болью. Если цефалгия обусловлена именно гормональной перестройкой, то через 3-4 месяца патология пройдет самостоятельно. Корректировать состояние кормящих женщин нельзя, поскольку потребуется гормональное лечение, которое зачастую небезопасно для ребенка.

Из-за того, что молодая мама большую часть времени проводит склонив голову к младенцу, происходит быстрое истончение межпозвоночной хрящевой прокладки. Диски начинают тереться друг о друга, пережимая питающие мозг сосуды. Вследствие недостатка кислорода и питательных веществ нередко возникают различного рода цефалгии и головокружения. Иногда оно сопровождается чувством потери ориентации и серой пеленой перед глазами.
При шейном остеохондрозе и последствиях стресса, к впадине рядом с затылком прижмите носовой платок с теплым содержимым. Можно также использовать обычную салфетку, пропитанную горячей водой.
Если облегчения не последовало — наклонитесь и подставьте заднюю часть шеи или головы под теплую струю из-под крана. А для того, чтобы окончательно избавиться от этого состояния, необходимо обратиться к врачу неврологу.
Изменение психоэмоционального состояния женщины, многие списывают на усталость или капризы молодой мамы. Но истинная суть кроется гораздо глубже. Плаксивость, плохое самочувствие, апатия или агрессия, возникают вследствие резкого изменения гормонального фона. Стоит отметить, что уровень эстрогена и прогестерона всего за трое суток после родов возвращается к показателям не беременной женщины. Это огромный стресс для организма, который не может оставаться незамеченным. По статистике, последовой депрессией страдают около 60% мамочек и только 3% из них обращаются за квалифицированной медицинской помощью.
Остальные пытаются пережить недомогания самостоятельно. Бывает, что послеродовая депрессия развивается из-за ряда психологических факторов. Женщина вживается в новую и непривычную роль молодой мамы. Зачастую ее пугает будущая альтернатива домохозяйки и няни. Страшит невозможность реализоваться как личность. Ее преследует чувство вины перед младенцем и остальными членами семьи за то, что не может оказывать им должного внимания.
Совокупность факторов приводит к тому, что мамочка замыкается в себе, избегает общения с домочадцами, плачет. Если оставить эту ситуацию без внимания, то на место психологического дискомфорта придет физическое недомогание. Которое в свою очередь выражается в появлении мигрени, головокружения, обострении уже имеющихся патологий.
При уходе за младенцем от женщины требуется слишком много физических сил, а обеспечивает организм энергией именно глюкоза. Дефицит этого вещества в крови, может выражаться в регулярном головокружении, не проходящем голоде, ознобе, общей слабости. После рождения ребенка молодая мама должна относиться к своему здоровью не менее ответственно, чем во время беременности. Даже при отсутствии предпосылок к перепадам глюкозы в крови, важно время от времени контролировать уровень сахара в крови.
Когда нужно обратиться к врачу?
Наиболее опасными симптомами головной боли и головокружения считаются те ситуации, когда проявляется совокупность признаков:
- цефалгия и головокружение проявляются одновременно;
- головокружение сопровождается тошнотой, рвотой, потерей ориентации, ощущение удушья;
- внутричерепное давление стабильно повышено или понижено;
- головная боль стала привычным явлением, справиться с которым не под силу медикаментам и народным средствам;
- головокружения случаются регулярно, вплоть до нескольких раз в сутки;
- появляются ранее не встречающиеся симптомы.
Не стоит забывать, что все вышеперечисленные признаки могут быть следствием более серьезных патологий, нежели просто усталость. Своевременный визит к врачу-неврологу поможет избежать неприятных последствий, таких как инсульт, менингит, острая сосудистая недостаточность или вегетососудистая дистония.
Профилактические мероприятия против головной боли после родов

Естественно, заболевание проще предотвратить, чем вылечить его последствия. Чтобы избавить себя от изнуряющей головной боли, молодая мама должно строго придерживаться следующих правил:
- правильно организовать режим сна и бодрствования. Несмотря на обилие дел по дому, необходимо находить время для дневного сна. Полчаса или час полноценного отдыха пока спит малыш, помогут маме легче справляться со всеми обязанностями;
- подключать к домашним делам остальных членов семьи. Отцу ребенка вполне под силу вытереть пыль, помыть посуду, повесить белье, поставить стирать и т.д.;
- просить помощи в уходе за младенцем. Ребенок – это плод любви двух людей, поэтому заботиться о новорожденном должны оба родителя. Папа может погулять с ребенком, пока мама готовит обед, делает домашние дела или отдыхает;
- полноценно питаться. Существует огромный перечень продуктов, запрещенных при грудном вскармливании. Однако из разрешенных можно готовить разнообразные блюда, которые обогатят организм необходимыми витаминами и минералами;
- почаще бывать на свежем воздухе. Пешие прогулки способствуют ускорению кровообращения. Мозг интенсивнее омывается биологическими жидкостями и получает больше питательных веществ. Это служит препятствием для появления головокружения и цефалгии;
- делать легкую гимнастику . Конечно многим мамам не под силу качать пресс, приседать и делать выпады, но круговые движения и махи руками, вращение головой по часовой, а затем и против часовой стрелки вполне допустимы. Небольшой и легкий комплекс упражнений поможет женщине избавиться от боли в шее и обеспечить мозг всеми необходимыми веществами;
- пить больше воды. Вполне логично, что дефицит потребляемой жидкости, может стать причиной не только снижения лактации, но и головной боли.
Лечение послеродовой головной боли и головокружения
Если все профилактические мероприятия не оказывают должного результата, придется принимать медикаментозные средства.
Мамочки, которые не кормят грудью, могут принимать те препараты, которые помогали им до беременности.
Но, если лактация налажена, то от многих медикаментов придется отказаться. Допустимыми лекарствами от головной боли для мам на ГВ, считаются препараты на основе парацетамола (Панадол, Эффералган). Они выпускаются в виде таблеток, порошков, сиропов и суппозиториев. Кроме того, разрешен Ибуфен, Нурофен в виде сиропа, саше или таблеток. В их состав входит ибупрофен, который безопасен для ребенка. Ибупрофен нередко используются в лекарственных средствах, предназначенных для снятия жара и болевого синдрома у новорожденных.

При артериальной гипертензии разрешено применение Дибазола в виде таблеток или инъекций. Препарат считается относительно безопасным, так как не было замечено угрожающего воздействия основных компонентов лекарственного средства на ребёнка, находящегося на грудном вскармливании. Кроме этого, при повышении давления разрешён однократный приём Эналиприла или Каптоприла, их концентрация в молоке минимальна.
При стойких приступах мигрени рекомендуется применять препарат Сумамигрен который полностью выводится из организма менее чем за 24 часа. Однако, при грудном вскармливании этот препарат противопоказан. Разрешены те же средства, что и от головной боли на основе парацетамола и ибупрофена.
Пониженное давление опасно не менее, чем повышение. Иногда резкое падение значений давления приводит к коме. Кроме того, опасность выраженной гипотонии и в риске инсульта.
Если мама страдала в беременность низким давлением, то наверняка после родов проблема никуда не уйдет. Справиться с проблемой поможет кофеин натрия бензоат. Или другой препарат, который вам назначит врач. Строгого противопоказания к приему этого препарата при ГВ нет. Указывается, что прием данного лекарства разрешен в особых случаях. Поскольку препарат возбуждающим образом действует на нервную систему малыша, из-за чего у него могут возникнуть проблемы со сном.
Под действием кофеина меняется артериальное давление. Так, если давление нормальное, препарат незначительно его повышает или не влияет на него вообще. Если давление понижено, кофеин его повышает.
Помните, что давление ниже 80/60, уже является критическим и опасным для жизни!
Если давление приближено к таким цифрам, не стоит ждать. Вызовите неотложную помощь, откройте дверь и займите горизонтальное положение!
От всем привычных анальгина, аспирина и цитрамона следует отказаться!
В их состав входят вещества, которые могут спровоцировать у ребенка внутреннее кровотечение, необоснованное беспокойство или рвоту.
Рекомендации по приему лекарств:
- Лучше всего посоветоваться с вашим врачем, который назначит вам подходящее лекарство от головной боли.
- Не превышайте рекомендуемые дозировки по препарату.
- Принимайте лекарства сразу после кормления. Так, у вас есть в запасе 2-3 часа для следующего кормления и часть вредных веществ уже выйдет из вашего организма.
- Наблюдайте за состоянием кожных покровов ребенка. При малейших признаках аллергии прекращайте прием препарата.
Не лекарственные методы избавления от головной боли
Тем мамочкам, которые не хотят или опасаются принимать лекарственные средства, на помощь придет народная медицина.
Если головная боль и головокружение настигло внезапно, следует положить ребенка в кроватку или отдать кому-то из близких. После этого следует лечь или присесть на несколько минут.
- После кратковременной передышки, нужно легко промассажировать область головы и шеи, чтобы размять затекшие мышцы и усилить ток крови к голове.

- Приступ мигрени, купируют стимуляцией определенных точек на теле. Нужно сесть в кресло, запрокинуть голову и около 5 минут массировать внешний и внутренний край бровей, надавливать на переносицу или подушечку большого пальца на руке.
- При мигрени или повышенном давлении на область лба следует приложить грелку со льдом или полотенце, смоченное ледяной водой. Время от времени повязку необходимо смачивать.

Добавьте в чай корень имбиря, который обладает противовоспалительными свойствами. Он также помогает расслабить кровеносные сосуды головы, уменьшает отёки мозга и активирует в нём естественные успокоительные механизмы, которые способствуют уменьшению головной боли. В чай можно добавить дольку лимона. Цедру лимона можно приложить к вискам. Лимон известен своими антисептическими свойствами, а также избавлением от головной боли. Целебное питье поможет снять нервное напряжение и понизить тонус сосудов головного мозга.
Мамочкам на ГВ нужно быть внимательнее с перечисленными ингредиентами!
Чай можно заменить обычной питьевой водой. Она не хуже справится с головной болью. Или же сделать черный или зеленый чай, добавив в него сахар. Это поможет быстро насытить организм глюкозой, повысит тонус и уберет головную боль.
- Теплая ванна поможет расслабиться и отдохнуть от домашних хлопот. А если добавить в воду морскую соль и немного эфирного масла, то получится отличное средство, помогающее унять головную боль.
- Избавьтесь от лишних аксессуаров на голове. Снимите с волос резинки, заколки, ободки. Поскольку от них кожа головы стягивается, возникает нарушение кровообращения. Кровь в недостаточном количестве поступает к клеткам головного мозга и голова начинает болеть. После этого расчешите волосы в разных направлениях. Для этого хорошо подойдет массажер для головы.Массажёрпомогает избавиться от головных болей, укрепить здоровье, способствует расслаблению. С его помощью снимаются мигрени, нормализуется давление, снимаются стрессы и раздражительность.

- С головокружением помогут справиться повязки из столового уксуса, которые накладывают на область лба (не для мам на ГВ).
- Не менее эффективным средством от головокружения считаются плоды боярышника, из которых можно делать настои, компоты и чаи. Один из способов — рacтepeть ягоды бoяpышникa, зaвapить иx кипяткoм в paзмepe З00 мл. Пить зa пoлчaca дo eды тpи раза в дeнь.
Если головная боль и головокружение вызваны усталостью или переутомлением, то все неприятные ощущения пройдут после полноценного отдыха.
При длительной цефалгии, сопровождающейся наложением других симптомов, следует незамедлительно обратиться за медицинской помощью!
Читайте также:


