Головные боли при афс

Фосфолипиды представляют собой сложные органические соединения, входящие в состав плазматической мембраны клетки и ее органелл.
При нарушении иммунных процессов происходит образование патологических антител к тканям собственного организма, в данном случае к фосфолипидам.
Причина АФС неизвестна, но полагают, что значительную роль играет иммуногенетическая предрасположенность к образованию патологических антител. Взаимодействие антител с сосудами, особенно венами приводит к повреждению эндотелия и распространенной невоспалительной васкулопатии.
Взаимодействие с форменными элементами крови ведет к патологической активации и склонности к агрегации, а взаимодействие с ферментными системами крови сопровождается повышенной прокоагулянтной активностью.
В совокупности эти нарушения вызывают множественный рецидивирующий тромбоз сосудов, преимущественно вен. В рамках АФС описаны поражения ЦНС, сердечно-сосудистой системы, печени, почек, эндокринных желез, кожи. Преимущественное поражение сосудов того или иного органа связано с избирательной органоспецифичностью антител. Природа избирательной агрессивности остается неизвестной [Насонов Е.Л. с соавт., 1995, 2002].
Поражение головного мозга обусловлено повторным тромбозом вен, венозных синусов и, реже, артерий.
Значительные нарушения в свертывающей системе позволяют говорить об антифосфолипидной васкулокоагулопатии.
Во многих случаях церебральное поражение проявляется картиной дисциркуляторной энцефалопатии с различными неврологическими синдромами или признаками мультиинфарктной деменции и иных психоорганических синдромов.
Клиническим вариантом АФС является синдром Снеддона, который включает неврологические расстройства в результате повторных множественных тромбозов церебральных сосудов, артериальную гипертензию (поражение сосудов почек) и сетчатое ливедо (ливедо — просвечивающий через кожу сосудистый рисунок синюшной окраски) [Калашникова Л.А. с сотр., 1990, 1993].
Лабораторные признаки АФС включают тромбоцитопению, Кумбс-положительную гемолитическую анемию, нарушение липидного обмена и специфические иммунологические нарушения.
После применения бромокриптина по 5 мг 3 раза в день месячный цикл восстановился, больная забеременела, но сохранить беременность не удалось, снова был самопроизвольный выкидыш.
При компьютерной томографии выявлено несколько очагов гиперденсивности диаметром от 1,5 см до 2 см в теменно-затылочных областях обоих полушарий. Расположение очагов не соответствовало зонам артериальной васкуляризации. В анамнезе не было эпизодов, характерных для острого тромбоза или эмболии артерий мозга. Участки инфарктов были расценены как следствие повторного венозного тромбоза.
После специальных лабораторных исследований и консультации специалистов, компетентных в этой области, у больной диагностирован антифосфолипидный синдром и больная была переведена в НИИ ревматологии РАМН.
Для лечения АФЛС назначают антикоагулянты непрямого действия или низкомолекулярные гепарины, умеренные дозы ацетилсалициловой кислоты [1 мг/кг массы тела], преднизолон [1 мг/кг], вазоактивные средства с гемореологическим эффектом (пентоксифиллин).

В состав всех клеток организма входят сложные эфиры высших жирных кислот и многоатомных спиртов. Эти химические соединения называются фосфолипидами, они отвечают за поддержание правильной структуры тканей, участвуют в обменных процессах и расщеплении холестерина. От концентрации данных веществ зависит общее состояние здоровья.
АФС-синдром – что это такое?
Около 35 лет назад ревматолог Грэм Хьюз обнаружил патологию, при которой иммунная система начинает вырабатывать специфические антитела против фосфолипидов. Они прикрепляются к тромбоцитам и сосудистым стенкам, взаимодействуют с белками, вступают в реакции обмена веществ и свертывания крови. И вторичный, и первичный синдром антифосфолипидных антител представляет собой аутоиммунное заболевание невыясненного происхождения. Этой проблеме больше подвержены молодые женщины репродуктивного возраста.
Антифосфолипидный синдром – причины
Ревматологам пока не удалось установить, почему возникает рассматриваемая болезнь. Есть информация, что антифосфолипидный синдром чаще диагностируется у родственников с аналогичным нарушением. Помимо наследственности специалисты предполагают еще несколько факторов, провоцирующих патологию. В таких случаях развивается вторичный АФС – причины выработки антител состоят в прогрессировании других заболеваний, влияющих на функционирование иммунной системы. Стратегия терапии зависит от механизмов возникновения болезни.
Указанный вид патологии развивается самостоятельно, а не на фоне каких-то нарушений в организме. Такой синдром антифосфолипидных антител сложно лечить из-за отсутствия провоцирующих его факторов. Часто первичная форма заболевания протекает почти бессимптомно и диагностируется уже на поздних этапах прогрессирования или при возникновении осложнений.
Этот вариант аутоиммунной реакции развивается вследствие наличия других системных болезней или определенных клинических событий. Толчком к началу патологической выработки антител может стать даже зачатие. Антифосфолипидный синдром у беременных встречается в 5% случаев. Если рассматриваемая болезнь была диагностирована раньше, вынашивание значительно усугубит ее течение.

Заболевания, которые предположительно провоцируют антифосфолипидный синдром:
- вирусные и бактериальные инфекции;
- онкологические новообразования;
- узелковый периартериит;
- системная красная волчанка.
Антифосфолипидный синдром – симптомы у женщин
Клиническая картина патологии очень разнообразна и неспецифична, что затрудняет дифференциальную диагностику. Иногда нарушение протекает без каких-либо признаков, но чаще антифосфолипидный синдром проявляется в виде рецидивирующих тромбозов поверхностных и глубоких кровеносных сосудов (артерий или вен):
- нижних конечностей;
- печени;
- сетчатки;
- мозга;
- сердца;
- легких;
- почек.
Распространенные симптомы у женщин:
- выраженный сосудистый рисунок на коже (сетчатое ливедо);
- инфаркт миокарда;
- мигрени;
- удушье;
- боли в грудной клетке;
- варикозная болезнь;
- тромбофлебит;
- инсульт;
- артериальная гипертензия;
- острая почечная недостаточность;
- асцит;
- ишемические атаки;
- сильный сухой кашель;
- некрозы костей и мягких тканей;
- портальная гипертензия;
- желудочно-кишечные кровотечения;
- тяжелые поражения печени;
- инфаркт селезенки;
- внутриутробная гибель плода;
- самопроизвольный выкидыш.
Антифосфолипидный синдром – диагностика
Подтвердить наличие описываемой патологии сложно, потому что она маскируется под другие болезни, имеет неспецифические признаки. Чтобы диагностировать заболевание доктора используют 2 группы классификационных критериев. Обследование на антифосфолипидный синдром сначала предполагает сбор анамнеза. К первому типу оценочных показателей относятся клинические явления:
- Тромбоз сосудов. История болезни должна содержать один или более случаев повреждения вен или артерий, установленных инструментально и лабораторно.
- Акушерская патология. Критерий учитывается, если имела место внутриутробная гибель плода после 10 недели вынашивания или наблюдались преждевременные роды до 34 недели беременности при отсутствии хромосомных, гормональных и анатомических дефектов со стороны родителей.
После сбора анамнеза врач назначает дополнительные исследования. Антифосфолипидный синдром подтверждается, когда присутствует сочетание одного клинического симптома и лабораторного критерия (минимум). Параллельно проводится ряд мероприятий дифференциальной диагностики. Для этого специалист рекомендует пройти обследования, исключающие схожие по течению заболевания.

Выявить лабораторные признаки представленного нарушения помогает исследование биологических жидкостей. Доктор назначает сдать кровь на антифосфолипидный синдром для определения наличия в плазме и сыворотке антител к кардиолипинам и волчаночного антикоагулянта. Дополнительно могут быть обнаружены:
- криоглобулины;
- антитела к эритроцитам;
- Т- и В-лимфоциты в повышенной концентрации;
- антинуклеарный и ревматоидный фактор.
Иногда рекомендуется генетическое исследование, позволяющее найти маркеры антифосфолипидного синдрома:
- HLA-DR7;
- HLA-B8;
- HLA-DR2;
- DR3-HLA.
Как лечить антифосфолипидный синдром?
Терапия данного аутоиммунного расстройства зависит от его формы (первичная, вторичная) и выраженности клинических признаков. Сложности возникают, если у беременной женщины обнаружен антифосфолипидный синдром – лечение должно эффективно купировать симптомы болезни, предупреждать тромбозы, и параллельно не представлять опасности для плода. Для достижения стойких улучшений ревматологи используют комбинированный терапевтический подход.
Полностью избавиться от описываемой проблемы нельзя, пока не установлены причины ее возникновения. При антифосфолипидном синдроме необходимо применять комплексное лечение, направленное на снижение количества соответствующих антител в крови и предотвращение тромбоэмболических осложнений. При тяжелом течении заболевания требуется противовоспалительная терапия.
Основным способом устранения признаков указанной патологии является использование антиагрегантов и антикоагулянтов непрямого действия:
- ацетилсалициловая кислота (Аспирин и аналоги);
- Варфарин;
- Аценокумарол;
- Фенилин;
- Дипиридамол.
Как лечить антифосфолипидный синдром – клинические рекомендации:
- Отказаться от курения, употребления алкоголя и наркотических веществ, оральных контрацептивов.
- Скорректировать диету в пользу продуктов, богатых витамином К – зеленый чай, печень, листовые зеленые овощи.
- Полноценно отдыхать, соблюдать режим дня.

Если стандартная терапия неэффективна, практикуется назначение дополнительных медикаментов:
- аминохинолинов – Плаквенил, Делагил;
- прямых антикоагулянтов – Клексан, Фраксипарин;
- глюкокортикоидов – Преднизолон, Метилпреднизолон;
- ингибиторов тромбоцитарных рецепторов – Тагрен, Клопидогрель;
- гепариноидов – Эмеран, Сулодексид;
- цитостатиков – Эндоксан, Цитоксан;
- иммуноглобулинов (внутривенное введение).
Действенных альтернативных способов лечения нет, единственный вариант – замена ацетилсалициловой кислоты натуральным сырьем. Антифосфолипидный синдром нельзя купировать с помощью народных рецептов, потому что природные антикоагулянты обладают слишком мягким действием. Перед применением любых альтернативных средств важно проконсультироваться с ревматологом. Только специалист поможет облегчить антифосфолипидный синдром – рекомендации врача следует соблюдать строго.
Чай со свойствами аспирина
- сухая кора белой ивы – 1-2 ч. ложки;
- кипяток – 180-220 мл.
- Растительное сырье тщательно промыть и измельчить.
- Заварить ивовую кору кипятком, настоять 20-25 минут.
- Пить раствор как чай 3-4 раза в сутки, можно подсластить по вкусу.
Антифосфолипидный синдром – прогноз
Все пациенты ревматолога с представленным диагнозом должны наблюдаться длительно и регулярно проходить профилактические осмотры. Долго ли можно прожить с антифосфолипидным синдромом, зависит от его формы, тяжести и наличия сопутствующих иммунологических нарушений. Если обнаружен первичный АФС с умеренными симптомами, своевременная терапия и предупреждающее лечение помогают избежать осложнений, прогноз в таких случаях максимально благоприятный.
Отяжеляющими факторами выступает сочетание рассматриваемой болезни с красной волчанкой, тромбоцитопенией, стойкой артериальной гипертензией и другими патологиями. В перечисленных ситуациях часто развивается антифосфолипидный сложный синдром (катастрофический), для которого характерно нарастание клинических признаков и повторяющиеся тромбозы. Некоторые последствия могут окончиться летально.
Антифосфолипидный синдром и беременность
Описанное заболевание является распространенной причиной невынашивания, поэтому все будущие мамы должны проходить профилактическое обследование и сдавать кровь на коагулограмму. Антифосфолипидный синдром в акушерстве считается серьезным фактором, провоцирующим гибель плода и выкидыш, но его наличие – не приговор. Женщина с таким диагнозом способна выносить и родить здорового малыша, если во время беременности будет соблюдать все рекомендации доктора и принимать антиагреганты.
Аналогичная схема применяется, когда планируется искусственное оплодотворение. Антифосфолипидный синдром и ЭКО вполне совместимы, только придется предварительно пройти курс противотромботических препаратов. Использование антикоагулянтов и антиагрегантов будет продолжаться весь период вынашивания. Эффективность такого лечения близка к 100%.
Всего лишь сорок лет назад врачи даже не подозревали о существовании антифосфолипидного синдрома. Открытие принадлежит врачу Грэму Хьюзу, который практиковал в Лондоне. Он подробно описал его симптомы и причины возникновения, поэтому иногда АФС еще называют синдромом Хьюза.
При развитии антифосфолипидного синдрома в крови появляются антифосфолипидные антитела (АФЛА), способствующие усиленному образованию тромбов в просветах сосудов. Они могут стать причиной осложнения беременности и даже вызвать ее прерывание. Чаще всего АФС диагностируют у женщин в возрасте 20-40 лет.
Патогенез развития антифосфолипидного синдрома
В крови человека на фоне антифосфолипидного синдрома начинают циркулировать антитела, которые разрушают фосфолипиды, находящиеся в мембранах клеток тканей организма. Фосфолипиды присутствуют в тромбоцитах, в нервных клетках, в клетках эндотелия.
Фосфолипиды могут быть нейтральными и отрицательно заряженными. В последнем случае их называют анионными. Именно эти два вида фосфолипидов встречаются в крови чаще остальных.
Так как фосфолипиды могут быть разными, то и антитела к ним вырабатываются разные. Они способны вступать в реакцию как с нейтральными, так и с анионными фосфолипидами.
Определяют антифосфолипидный синдром по иммуноглобулинам, которые появляются в крови при развитии заболевания.
Среди них различают:
Волчаночные иммуноглобулины lgG, lgM. Впервые эти антитела были выявлены у пациентов с системой красной волчанкой. При этом удалось обнаружить у них повышенную склонность к тромбозам.
Антитела к кардиолипиновому антигену. Этот компонент теста позволяет обнаружить у человека сифилис. При этом в его крови будут циркулировать антитела класса A, G, M.
Антитела, которые представлены сочетанием кардиолипина, фосфатадилхолина и холестерина. Они способны давать положительный результат при проведении реакции Вассермана (диагностика сифилиса), но этот результат бывает ложным.
Суммарные иммуноглобулины классов A, G, M (бета-2-гликопротеин-1-кофакторзависимые антитела к фосфолипидам). Так как бета-2-гликопротеин-1 являются фосфолипидами-антикоагулянтами, то появление к крови антител, направленных на их уничтожение, приводит к усиленному формированию тромбов.
Обнаружение антител к фосфолипидам позволяет диагностировать антифосфолипидный синдром, выявление которого сопряжено с рядом трудностей.
Особенности диагностики АФС

Антифосфолипидный синдром дает ряд патологических симптомов, которые наталкивают на мысль о данном нарушении. Однако, чтобы выставить верный диагноз, потребуется провести лабораторные исследования. Причем их будет немалое количество. Сюда входит сдача крови на общий и биохимический анализ, а также проведение серологических тестов, дающих возможность обнаружить антитела к фосфолипидам.
Применение одного метода исследования недостаточно. Часто пациентам назначают анализ на реакцию Вассермана, который способен давать положительный результат не только при антифосфолипидном синдроме, но и при иных заболеваниях. Это приводит к постановке неверного диагноза.
Чтобы минимизировать вероятность врачебно-диагностической ошибки, следует назначать пациенту с симптомами АФС комплексное обследование, которое должно включать в себя:
Обнаружение волчаночных антител – это анализ, который при подозрении на АФС выполняют в первую очередь.
Обнаружение антител к кардиолипиновому антигену (реакция Вассермана). При АФС анализ будет положительным.
Тест на бета-2-гликопротеин-1-кофакторозависимые антитела к фосфолипидам. Показатели этих антител будут превышать допустимые границы нормы.
Дополнительные методы диагностики, которые может назначить врач:
Анализ ложноположительной реакции Вассермана.
Проведение пробы Кумбаса.
Обнаружение в крови ревматоидного фактора и антинуклеарного фактора.
Определение криоглобулинов и титра антител к ДНК.
Иногда врачи, при подозрении на АФС, ограничиваются забором крови на обнаружение волчаночного антикоагулянта, но в 50% случаев это приводит к тому, что нарушение остается неустановленным. Поэтому при наличии симптомов патологии, следует проводить максимально полное исследование. Это позволит вовремя обнаружить АФС и начать терапию. Кстати, современные медицинские лаборатории имеют тесты, которые дают возможность провести именно комплексную диагностику, так как они оснащены всеми необходимыми реагентами. Между прочим, в некоторых таких системах в качестве вспомогательных компонентов используется змеиный яд.
Причины развития АФС
Антифосфолипидный синдром чаще всего манифестируется на фоне таких патологий, как:
Системная склеродермия, ревматоидный артрит, синдром Шегрена.
Раковые опухоли в организме.
Аутоиммунная тромбоцитопеническая пурпура, которая может быть спровоцирована системой красной волчанкой, склеродермией или ревматоидным артритом. Наличие пурпуры в разы повышает риск развития антифосфолипидного синдрома.
ВИЧ-инфекция, мононуклеоз, гепатит С, эндокардит, малярия. АФС может развиваться при вирусных, бактериальных и паразитарных инфекциях.
Заболевания, поражающие ЦНС.
Период вынашивания ребенка, роды.
К АФС может иметься наследственная предрасположенность. При этом в фенотипе крови человека будут иметься специфичности DR4, DR7, DRw53.
Прием некоторых лекарственных препаратов, например, психотропных, противозачаточных и оральных контрацептивов.
Чем дольше в крови присутствуют антифосфолипидные антитела, тем быстрее у человека разовьется АФС. Причем причина их появления не имеет значения.
Виды АФС
Различают следующие виды АФС:
Первичный антифосфолипидный синдром, который развивается сам по себе, то есть его началу не предшествует какое-либо заболевание.
Вторичный антифосфолипидный синдром, который развивается на фоне аутоиммунной патологии, например, при системной красной волчанке.
Катастрофический антифосфолипидный синдром, который диагностируют редко, но при этом данная форма патологии является крайне опасной. Развивается заболевание стремительно и приводит к формированию тромбов по всем сосудам организма. Часто такой синдром становится причиной летального исхода.
АФЛА-негативный синдром, который сложно обнаружить. При этой форме болезни в крови отсутствуют волчаночные антитела и антитела к кардиолипину.
Синдром Снеддона – это заболевание, которое развивается на фоне АФС. При этом у человека случаются эпизоды тромбоза сосудов головного мозга. Симптомами нарушения являются синюшные кожные покровы и повышенное артериальное давление. Синдром Снеддона относят к одному из возможных вариантов течения болезни.
Опасность антифосфолипидного синдрома
Антитела к фосфолипидам, которые появляются при АФС, нарушают нормальное функционирование системы гемостаза. Это приводит к тому, что в сосудах начинают формироваться тромбы, у человека развивается тромбоз.
При АФС страдают не только капилляры, но и крупные сосуды. В целом, тромбы могут образовываться в любой вене или артерии, которые несут кровь к разным органам. Поэтому симптомы данного нарушения весьма разнообразны.
Осложнения АФС
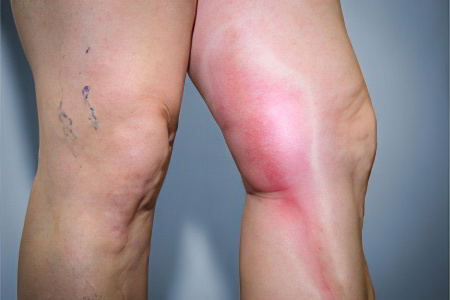
Антифосфолипидный синдром провоцирует формирование тромбов в сосудах. Чаще всего от тромбоза страдают вены нижних конечностей. Если тромб отрывается, то с током крови он попадает в сосуды, питающие легочную ткань. Это влечет за собой развитие опасного состояния, которое называется тромбоэмболия легочной артерии. Если тромб перекрывает магистральный сосуд легкого, то происходит его инфаркт, прекращается сердечная деятельности. Часто ТЭЛА заканчивается гибелью больного, причем летальный исход может наступить очень быстро.
Когда тромб перекрывает мелкие сосуды, у человека имеется шанс на восстановление, но при этом он должен быть экстренно доставлен в медицинское учреждение. Даже в этом случае вероятность возникновения тяжелых последствий для здоровья крайне высока.
Тромбы при АФС могут образовываться в почечных артериях. На фоне таких тромбозов развиваются тяжелые почечные патологи, например, синдром Бадда-Киари.
Реже тромбы формируются в капиллярах сетчатки глаза, в подключичных венах, в центральных венах надпочечников, что ведет к развитию недостаточности этих органов. Также на фоне тромбоза возможно развитие синдрома нижней или верхней полой вены.
Тромбоз с закупоркой артерий различной локализации может приводить к инфаркту, гангрене, некрозу головки бедра.
Антифосфолипидный синдром во время беременности

Развитие антифосфолипидного синдрома во время беременности может приводить к таким серьезным последствиям, как:
Выкидыш на ранних сроках беременности. Риск самопроизвольного аборта тем выше, чем больше в крови женщины циркулирует антител к кардиолипиновому антигену.
Развитие фетоплацентарной недостаточности, которая ведет к гипоксии плода с задержкой его развития. При неоказании медицинской помощи сохраняется высокий риск внутриутробной гибели ребенка.
Развитие гестоза с эклампсией и преэклампсией.
Повышение артериального давления.
Развитие HELLP-синдрома с гемолизом, поражением паренхимы печени и с тромбоцитопенией.
Преждевременная отслойка плаценты.
На фоне АФС попытки зачать ребенка методом экстракорпорального оплодотворения могут заканчиваться неудачно.
Как обнаружить АФС во время беременности
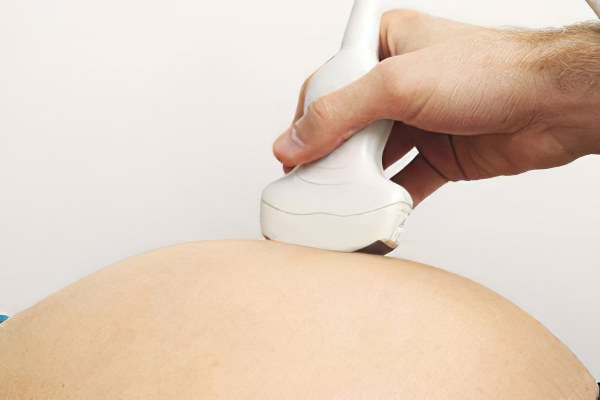
Женщины, которые находятся в группе риска по развитию АФС, должны быть у врача на особом контроле.
По показаниям, им могут быть назначены следующие диагностические процедуры:
Регулярное выполнение гемостазиограммы.
Внеплановое УЗИ плода с допплерографией маточно-плацентарного кровотока.
УЗИ сосудов ног, головы, шеи, почек, глаз.
ЭхоКГ для проверки работы сердечных клапанов.
Это позволит своевременно обнаружить развитие серьезных осложнений беременности, таких как: ДВС-синдром, пурпура, ГУС.
Кроме врача-гинеколога беременной женщине с диагностированным антифосфолипидным синдромом может потребоваться консультация иных узких специалистов, например, ревматолога, кардиолога, невролога и пр.
Лечение сводится к приему глюкокортикостероидов и препаратов-антиагрегантов. Дозу должен подбирать врач. Также могут быть назначены гепарины и иммуноглобулины. Эти препараты вводят на фоне контроля картины крови.
Ели женщина уже страдает от АФС, но не планирует беременность, то для контрацепции ей не следует использовать гормональные препараты. В противном случае можно усугубить течение болезни.
Какие системы организма страдают при АФС, симптомы нарушений

Антифосфолипидный синдром сопряжен с риском развития различных заболеваний. Причем пострадать могут любые органы и системы, даже головной мозг. При поражении его сосудов возможно развитие транзиторной ишемической атаки или инфаркта.
Это сопровождается такими симптомами, как:
Слабоумие, которое постоянно прогрессирует.
Также АФС может проявляться следующими неврологическими симптомами:
Выраженные головные боли, протекающие по типу мигрени.
Неконтролируемая дрожь конечностей.
Симптомы, характерные для поперечного миелита. Они возникают по той причине, что при АФС страдает спинной мозг.
Самым грозным осложнением при поражении сердца является инфаркт. Он развивается при условии, что тромбы формируются в коронарных артериях. Если задействованы их мелкие ответвления, то инфаркту будет предшествовать нарушения сокращения сердца. Также АФС может привести к развитию порока сердца, к формированию внутрисердечного тромба. Такие косвенные признаки антифосфолипидного синдрома способны затруднять диагностику причины болезни.
Симптомы АФС в зависимости от того, какой именно орган оказался поражен тромбозом, будут следующими:
Повышение артериального давления наблюдается при тромбозе почечных артерий.
При закупорке тромбом легочной артерии развивается ТЭЛА, что ведет к резкому ухудшению самочувствия человека. Иногда гибель больного может наступить мгновенно.
Кровотечение в желудочно-кишечном тракте.
Появление подкожных кровоизлияний, некроз кожи, язвы на ногах – все эти симптомы развиваются при поражении дермы.
Клиника АФС разнообразна. Точные симптомы описать невозможно, так как в патологический процесс могут быть вовлечены любые органы и системы.
Лечение АФС

Лечение АФС должно быть комплексным. Основная его направленность – это предотвращение осложнений тромбозов.
Больной обязательно должен соблюдать следующие рекомендации:
Отказаться от непосильных физических нагрузок.
Нельзя долгое время оставаться без движения.
Отказ от травматических видов спорта.
Отказ от перелетов.
Медикаментозная терапия сводится к назначению следующих препаратов:
Варфарин – препарат из группы непрямых антикоагулянтов.
Гепарин, Надропарин кальция, Эноксапарин натрия – препараты, относящиеся к прямым антикоагулянтам.
Аспирин, Дипиридамол, Пентоксифиллин – препараты-антиагреганты.
Ели больной находится в тяжелом состоянии, то ему вводят высокие дозы глюкокортикостероидов, выполняют переливание плазмы.
Прием антикоагулянтов и антиагрегантов должен быть длительным. Иногда эти препараты назначают пожизненно.
АФС – это не приговор. Если заболевание диагностировано на начальном этапе его развития, то прогноз благоприятный. При этом пациент должен соблюдать все рекомендации врача, принимать препараты, которые он ему назначает. Женщины имеют высокие шансы на зачатие и рождение здорового ребенка.
Осложняет течение болезни системная красная волчанка, тромбоцитопения, стойкое повышение артериального давления, высокий уровень антител к кардиолипиновому антигену с тенденцией к их росту.
В обязательном порядке пациент с диагностированным АФС должен наблюдаться у ревматолога. Ему потребуется регулярно сдавать кровь на анализ, а также проходить иные диагностические и лечебные процедуры.
Антифосфолипидные антитела в крови – норма или патология?
Иногда уровень антифосфолипидных антител может быть повышен у здорового человека. У 12% людей эти антитела присутствуют в крови, но заболевания при этом у них не развивается. Чем старше человек, тем выше могут быть показатели патологических иммуноглобулинов. Также имеется вероятность возникновения ложноположительной реакции Вассермана, к чему пациент должен быть готов. Главное не впадать в панику и пройти комплексную диагностику.
Видео: АФС и другие тромбофилии в акушерстве:
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Общий анализ крови (ОАК) – это первое исследование, с которого начинается диагностика заболеваний или профилактический осмотр у врача в рамках ежегодной диспансеризации. Без этого простого, но важного теста невозможно объективно оценить состояние здоровья человека. ОАК иначе называется общеклиническим или.
Моча представляет собой биологическую жидкость, конечный результат естественного процесса жизнедеятельности человека. Она образуется в почках человека в два сложных этапа. Вместе с выходящей жидкостью из организма выводится: мочевина, как конечный продукт белкового обмена, электролиты, мочевая кислота, а также витамины и гормоны
Аланинаминотрансфераза или сокращенно АЛТ представляет собой особый эндогенный фермент. Его включают в группу трансфераз и подгруппу аминотрансфераз. Синтез данного фермента проходит внутриклеточно. В кровь поступает его ограниченное количество.
АСТ, АсАТ, AST или аспартатаминотрансфераза – это одно и то же понятие, обозначающее один из ферментов белкового обмена в организме. Этот фермент ответственный за синтез аминокислот, входящих в состав клеточных мембран и тканей. Не во всех органах АСТ проявляет.
Читайте также:


