Головные боли при феохромоцитоме

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Катехоламиновый криз - угрожающее жизни неотложное состояние. Оно развивается в основном при феохромоцитоме (хромаффиноме) - гормонпродуцирующей опухоли хромаффинной ткани.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
Причины феохромоцитомы
Частота феохромоцитомы в популяции составляет 1-3 случая на 100 000 человек; а среди больных с артериальной гипертензией - 0,05-0,2%. Примерно в 10% случаев феохромоцитома оказывается семейным заболеванием и наследуется аутосомно-доминантно. Злокачественными бывают менее 10% феохромоцитом. Они, как правило, локализуются вне надпочечников и секретируют дофамин. Обычно феохромоцитома секретирует как адреналин, так и норадреналин, но преимущественно норадреналин. Очень редко преобладающим катехоламином является дофамин. Кроме катехоламинов, феохромоцитома может продуцировать: серотонин АКТГ, ВИП, соматостатин, опиоидные пептиды, а-МСГ, кальцитонин, паратгормон-подобные пептиды и нейропептид Y (сильный вазоконстриктор).
Катехоламиновый криз может быть обусловлен передозировкой уличных наркогенов, таких, как кокаин и амфетамины.

[10], [11], [12], [13], [14], [15], [16]
Симптомы феохромоцитомы
Больные чаще всего жалуются на головную боль, потливость, сердцебиение, раздражительность, потерю массы тела, боли в груди, тошноту, рвоту, слабость или утомляемость. Менее часто наблюдаются нарушения зрения, ощущение жара, одышка, парестезии, приливы, полиурия, полидипсия, головокружение, дурнота, судороги, брадикардия (отмечаемая самим больным), ощущение комка в горле, шум в ушах, дизартрия, позывы на рвоту, безболезненная гематурия.
Обычны жалобы на боли в эпигастральной области, нарушение перистальтики кишечника и запор. Иногда наблюдают ишемический колит, кишечную непроходимость, мегаколон. При феохромоцитоме повышен риск желчнокаменной болезни. Сужение сосудов конечностей под влиянием катехоламинов может вызывать боль и парестезию, перемежающуюся хромоту, синдром Рейно, ишемию, трофические язвы.
Ведущее симптомы феохромоцитомы - изменение уровня артериального давления (у 98% больных). Причём гипертонические кризы могут сменяться артериальной гипотензией.
Катехоламиновые кризы при феохромоцитоме примерно у 75% больных развиваются не реже одного раза в неделю. Со временем приступы случаются всё чаще, но тяжесть их не увеличивается. Продолжительность приступа обычно менее одного часа, но некоторые приступы могут длиться целую неделю. Для приступов характерны одни и те же симптомы: сердцебиение и нехватка воздуха, холодные и влажные кисти и стопы, бледное лицо, резко повышается артериальное давление. Тяжёлые или длительные приступы сопровождаются тошнотой, рвотой, нарушениями зрения, болями в груди или животе, парестезией, судорогами, повышением температуры тела.
Приступы бывают вызваны психическим возбуждением, физической нагрузкой, изменением позы, половым актом, чиханием, гипервентиляцией, мочеиспусканием и т.п. Провоцировать приступы способны некоторые запахи, а также потребление сыра, пива, вина и крепких алкогольных напитков. Приступы могут быть также спровоцированы медицинскими исследованиями (пальпацией, ангиографией, интубацией трахеи, общей анестезией, родами и оперативными вмешательствами). Они возникают и на фоне приёма бета-адреноблокаторов, гидралазина, трициклических антидепрессантов, морфина, налоксона, метоклопрамида, дроперидола и др.
Массивное освобождение норадреналина, а также допамина и серотонина при передозировке кокаина или амфетаминов может быть причиной развития у подростков не только тяжёлой артериальной гипертензией, но и острого коронарного синдрома, инфаркта миокарда, нарушений ритма сердца, внутримозговых кровоизлияний, пневмоторакса, некардиогенного отёка лёгких, некроза кишечника, злокачественной гипертермии.
Диагностика феохромоцитомы
Основной критерий диагноза феохромоцитомы - повышенный уровень катехоламинов в моче или в плазме. Необходимо визуализировать опухоль (КТ и МРТ).

[17], [18], [19], [20]
Феохромоцитома – это гормонозависимая доброкачественная опухоль. Патогенез возникает в мозговом веществе надпочечников. Ткани мозгового вещества образуют хромаффинный центр. Клетка хромаффин синтезирует катехоламины – адреналин и норадреналин. Эти гормоны помогают сохранять дееспособность в экстремальных ситуациях. В частности адреналин высвобождает глюкозу, которая сжигает жировую ткань и питает мышцы.
Опухоль феохромоцитома делает процесс выработки гормонов страха непрерывным. Избыток катехоламинов вызывает повышение АД, как следствие – проблемы с сердечно-сосудистой системой, ситуация приводит к психической неуравновешенности. Организм теряет запасы глюкозы и жира. На КТ выглядит как круглое неоднородное образование, иногда с кальцинатами, плотность до 40 ед.
Феохромоцитома имеет предположительно генетическую природу и наследственный характер. В 10% случаев развивается опухоль правого надпочечника, но бывает и двусторонняя локализация. Гипертензия носит периодический, постоянный характер. При феохромоцитоме наблюдается также нормальное давление с приступами гипертензии, а также гипертонические кризы на фоне стабильно высокого давления. Кризы случаются с разной частотой – от одного раза в месяц до нескольких раз в неделю.
Это редкое заболевание. По американской статистике его диагностируют в 40% случаев. В целом опухоль становится причиной гипертензии с частотой менее 1%. Заболевание встречается у детей и взрослых, но чаще всего это люди молодого и зрелого возраста – 25-50 лет. От детской феохромоцитомы чаще страдают мальчики. Также отмечается наследственный характер в 10% случаев.
Недуг имеет доброкачественный характер, но в 10% случаев происходит малигнизация. Злокачественное образование феохромобластома даёт метастазы в кости, лимфатические узлы, мышцы и печень, а также в головной мозг и лёгкие.
Классификация
По международному реестру МКБ-10 феохромоцитома значится под кодом D35.0 в группе доброкачественных образований неуточнённых эндокринных желёз.
Хромаффинные клетки содержит не только мозговой центр надпочечников. Они располагаются также в сердце, шейном отделе, мочевом пузыре, в области головы, позвоночника. Поэтому различают:
- Феохромоцитому – опухоль надпочечников;
- Параганглиому – патологические изменения в хромаффинных клетках других органов.
Параганглиома отличается локализаций, но так же, как феохромоцитома, продуцирует большое количество катехоламинового гормона – норадреналина. Хромаффинная опухоль за пределами надпочечников встречается в 15% случаев.
Причины
Этиология феохромоцитом малоизучена. Считается, что её вызывают следующие наследственные болезни:
- Синдром Сиппла или Хиппеля-Ландау – многочисленные опухоли охватывают ткань поджелудочной железы, почек.
- Множественная эндокринная неоплазия 2 и 3 типа – опухоли, передающиеся по мужской линии.
- Болезнь Реклингаузена, нейрофиброматоз – опухоли поражают зрительный нерв, зарождаются в слоях эпидермиса, выходят на поверхность кожи, также меняется пигмент над местом расположения образования.
- Триада Карнея – конгломерат из параганглиом, лёгочной хондромы и стромальной опухоли желудка.
Синдром параганглиом/феохромоцитом передается по наследству вместе со специфической генной мутацией.
Течение болезни
Симптоматика может состоять из комплекса проявлений, по которым нельзя определённо сказать, что они вызваны именно патологией надпочечников. Опасность представляет активный этап – катехоламиновый криз. Феохромоцитома также протекает бессимптомно.

Способность опухоли выделять гормоны проявляется следующими признаками:
- Артериальная гипертензия;
- Нестабильный пульс;
- Беспричинное потоотделение;
- Пульсирующая головная боль;
- Бледность лица;
- Затруднённое дыхание.
- Тревожность;
- Желудочные колики, запоры;
- Потеря веса;
- Гипервентиляция;
- Климактерические приливы;
- Кофеинозависимость;
- Судороги в голеностопе;
- Потеря сознания на короткое время.
Клиника феохромоцитомы похожа на симптомы психических расстройств, болезней сердца, ЖКТ и эндокринной системы:
- Неврозы;
- Сосудистые поражения глазного дна, почек;
- Гипергликемия, избыток глюкозы;
- Недостаток андрогенов;
- Повышенный уровень эритроцитов;
- Нарушения работы сердца;
- Интенсивное слюноотделение.
Так как параганглиома способна продуцировать только норадреналин, она обладает менее агрессивной симптоматикой. Феохромоцитома надпочечника вырабатывает и эпинефрин, он же адреналин, и норадреналин. Поэтому вызывает больше сбоев в организме.

Стабильное течение болезни характеризуется постоянно повышенным давлением, почечной недостаточностью. Типичный признак секретирующей опухоли – изменение глазного дна. Гормональный дисбаланс нарушает обмен веществ, начинается расстройство кишечника, потливость, аритмия. Это напоминает нарушения в работе щитовидной железы, которые необходимо исключить при постановке диагноза. Развитие диабета на фоне феохромоцитомы обусловлено дисбалансом обменных процессов и увеличением количества глюкозы в крови.
Стабильное состояние при феохромоцитоме бывает двух типов: с гипертензией и без гипертензии. Острый приступ в обоих случаях называется катехоламиновым кризом, который эндокринология относит к неотложным состояниям. Внезапное обострение достигает частоты 25 раз в день. Длительность приступа – 20 минут. Окончание приступа приходит тоже внезапно. Давление при этом снижается до нормы или до высокого показателя перед приступом.
- Стрессовые ситуации;
- Физические нагрузки;
- Переохлаждение;
- Резкая смена положения тела;
- Желудочная перистальтика;
- Родовые схватки;
- Наркотики кокаин, амфетамин;
- Алкоголь;
- Фермент тирамин;
- Сосудосужающие лекарства, спазмолитики, миорелаксанты.
Тирамин содержится в продуктах: в твёрдом сыре, копчёностях, маринованной рыбе, квашеной капусте. Фрукты с тирамином – авокадо, бананы. Фермент есть в бобах и пиве.
- Тошнота, рвота,
- Выделение пота;
- Судороги.
- Озноб;
- Головная боль;
- Панический страх;
- Боль в сердце;
- Высокая температура;
- Сухость во рту.
Тяжёлые последствия криза – инсульт, кровоизлияния в глазах, отёк лёгких. У ребёнка – задержка роста, потеря веса и нарушение зрения возникают чаще, чем у взрослого.
Диагностика
С описанным набором симптомов следует обратиться к эндокринологу. На первом приёме врач опрашивает пациента, были ли наследственные заболевания в семье, меряет давление и пульс. Потом назначается лабораторная программа исследования:
- Серебрение Гримелиуса-Гамперлю-Массона обнаруживает катехоламин в надпочечниках, бронхах, мочевыделительной системе.
- Анализ мочи – после криза содержание в ней катехоламинов превышает норму в 3 раза, также присутствует ванилилминдальная кислота, которая в норме отсутствует.
- Анализы крови – характерна повышенная сворачиваемость.
- Функциональные пробы с альфа-адреноблокаторами регитином, тропафеном при отсутствии первичного заболевания почек, но в случае гипертонии.
- Проба с гистамином – делается между приступами, сочетается с определением катехоламинов в моче.

Клинические рекомендации предупреждают, что исследование уровня ванилилминдальной кислоты и катехоламинов в моче может давать ложноположительный результат, поэтому необходимо подтвердить диагноз другими методами.
При феохромоцитоме реакция на 10 мг регитина, введенного внутримышечно – снижение АД через 20 мин. При внутривенном введении 5 мг гистамина давление повышается через 3 мин.
Следующее обследование – изучение динамики артериальной гипертензии и особенностей сердечного ритма. В пользу феохромоцитомы говорит кардиомиопатия, характерны изменения в структуре сердечной мышцы без первичного заболевания, аритмия.
При положительных результатах лабораторных анализов назначается визуальная диагностика:
- Сцинтиграфия с метайодбензилгуанидином – окрашиванием изотопом исключается вненадпочечниковая опухоль, при этом радиоактивное вещество может неравномерно распределяться в здоровых надпочечниках.
- Позитронно-эмиссионная томография показывает метастазы.
- МРТ и КТ наиболее действенные методы, на экране будет видна опухоль от 5 мм.
На УЗИ различима опухоль от 2 см. Ангиография вызывает осложнения, поэтому не применяется как основной метод для диагностики.
Если были случаи заболевания феохромоцитомой в семье, и пациенту нет 40 лет, назначают генетический тест. После 40-50 лет такой тест почти не проводят.
Проводится дифференциальная диагностика с тиреотоксикозом, энцефалитом, нейробластомой.
Окончательная формулировка отражает наличие приступов: пароксизмальная феохромоцитома с гипертензивными кризами или стабильная с симптоматической гипертензией.
Если установлен злокачественный характер опухоли, приходят на консультацию к специалисту онкологу, хирургу.

Лечение
Лекарства помогают снизить давление перед операцией. Чтобы вылечить пациента полностью, опухоль необходимо удалять.
Хирургия использует методы адреналэктомии, операции по удалению надпочечника:
- Лапароскопия – введение микроинструментов через маленький разрез на животе и извлечение опухоли, применяется для удаления маленьких образований.
- Открытая операция – прямой доступ к опухоли через открытый разрез на животе, применяется для удаления образований размером больше 8 см.
Важно удалить опухоль вместе с капсулой. Частичное удаление повысит вероятность рецидива. Пациенту дают общую анестезию.
Способы, которые используются для лечения злокачественной феохромоцитомы:
- Хирургическая операция;
- Радиотерапия;
- Химиотерапия;
- Криоабляция;
- Эмболизация – блокировка питающей опухоль артерии;
- Целенаправленное блокирование ферментов, белков, способствующих развитию образования.
Чтобы снизить давление, за 14 дней до операции назначают приём медикаментов:

- Чтобы расслабить мышцы сосудов, нейтрализовать норадреналин – альфа-адреноблокаторы доксазозин, феноксибензамин, празозин.
- Для ослабления действия адреналина, снижения пульса – бета-блокаторы пропранолол, метопролол, атенолол.
- Для блокировки кальциевых каналов – нифедипин, амлодипин.
При слегка повышенном давлении применяют препарат мягкого действия Дилтиазем.
Единичные опухоли эффективно лечатся с помощью операции и рецидивируют только в 15% случаев. Прогноз после удаления доброкачественной феохромоцитомы благоприятный. Выживаемость 95% в течение пяти лет. При удалении феохромобластомы – 44%.
Если возникли осложнения, операция не помогла и давление по-прежнему высокое, значит, опухоль удалена не полностью или повреждена почечная артерия.
Множественные поражения трудно излечимы, стандарты лечения не предусмотрены. Так как полное удаление сопряжено с риском, операция проходит в несколько этапов или проводится частичная резекция.
Консервативное лечение медикаментами предотвращает кризы и способно снизить количество катехоламиновых гормонов на 80%. Но лекарственное средство альфа-метил-эль-тирозин вызывает серьёзные побочные эффекты – психические отклонения и нарушение работы пищеварения. Поэтому длительный приём разрушающих медикаментов целесообразнее заменить операцией.
Для лечения неоперабельной опухоли назначают введение 10 мг Регитина внутримышечно 4 раза в день.
Феохромоцитома является редкой, как правило, доброкачественной опухолью мозгового вещества надпочечников. Только 10% феохромоцитом являются злокачественными.
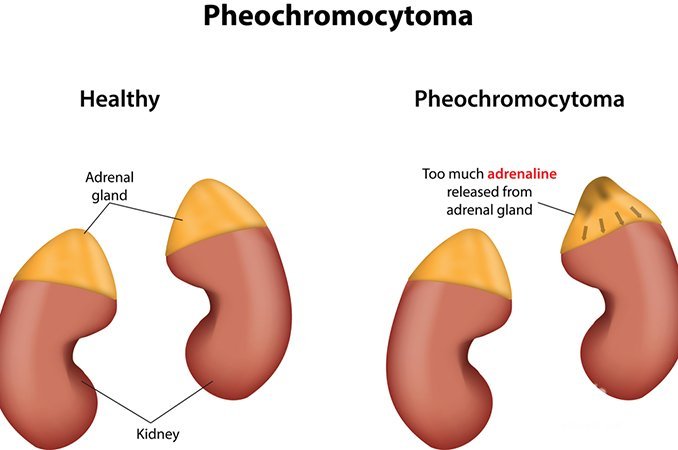
Надпочечники – это парные эндокринные железы треугольной формы, порядка 1 см в высоту и 3,5 см в длину, расположенные в верхней части обеих почек. Каждая железа состоит из мозгового вещества, окруженного корой. Мозговое вещество отвечает за продуцирование эпинефрина, также известного, как адреналин. Кора надпочечников производит другие гормоны, необходимые для поддержания водно-солевого баланса в организме, такие как кортизол и альдостерон. Развитие феохромоцитомы надпочечников способствует выделению в организм большого количества катехоламинов, что приводит к повышению кровяного давления и учащению сердцебиения. Развитие этого заболевания возможно в любом возрасте, но чаще всего оно проявляется между 30 и 50-ю годами жизни. Приблизительно 10% случаев развития болезни приходится на детей. 90% случаев возникновения феохромоцитомы надпочечников носит спорадический характер, тем не менее, одна треть случаев может быть связана с наследственными причинами.
Симптомы феохромоцитомы
Симптомы феохромоцитомы следующие:
- высокое кровяное давление;
- учащенное сердцебиение;
- сильная потливость;
- боли в животе;
- внезапные сильные головные боли;
- тревожность;
- чувство крайнего испуга;
- бледность кожи;
- потеря веса.
Развитие этих симптомов связано с тем, что феохромоцитома приводит к избыточной секреции гормонов (адреналина и норадреналина). Их высокое содержание приводит к постоянно повышенному кровяному давлению либо провоцирует его колебания. Это зависит от того, является ли повышенный уровень катехоламинов постоянным или он меняется с определенной интенсивностью. Гипертонический криз, вызванный феохромоцитомой, как правило, длится меньше часа. Хотя высокое кровяное давление является общим признаком феохромоцитомы надпочечников, большинство людей с повышенным артериальным давлением не страдают этим заболеванием. У некоторых симптомы феохромоцитомы не развиваются никогда. До 10% случаев этого заболевания являются случайно обнаруженными при проведении диагностики других болезней. Феохромоцитома может быть следствием развития других генетических заболеваний, таких как синдром Гиппеля-Линдау и нейрофиброматоз. Оба эти расстройства связаны с развитием многочисленных доброкачественных и злокачественных опухолей.
Причины
Доподлинно неизвестно, что является причиной развития опухоли. Но точно установлено, что образование феохромоцитомы происходит в хромаффинных клетках мозгового вещества надпочечников. Однако эти клетки также находятся в нервной ткани по всему организму, что иногда приводит к развитию опухоли за пределами надпочечников (параганглиома) – в сердце, шее, мочевом пузыре, задней стенке брюшной полости и вдоль позвоночника.
Диагностика феохромоцитомы
Обычно диагностика феохромоцитомы проводится в два этапа.
На первом этапе делают анализ крови и мочи. Эти тесты могут выявить повышенные уровни гормонов адреналина (эпинефрина) и норадреналина (норэпинефрина), а также продуктов их распада (метанефрины). При превышении нормального уровня гормонов больше чем в два раза ставится диагноз феохромоцитома и проводится определение местонахождения опухоли.
Для этого на втором этапе диагностики феохромоцитомы больному назначается проведение компьютерной или магнитно-резонансной томографии брюшной полости для обнаружения опухоли в надпочечниках. Иногда может понадобиться сканирование других участков тела, например, шеи, грудной клетки или таза. Это происходит в том случае, когда не удается обнаружить новообразование в надпочечниках. Если при проведении томографии не удалось обнаружить опухоль, а клинический анализ показывает ее возможное наличие, то может понадобиться I-131 MIBG-сканирование – специфический тест для диагностики феохромоцитом. Он предполагает введение радиоактивного йода в кровоток. Со временем молекулы йода локализуются в опухоли, что позволяет обнаруживать ее при последующих обследованиях.
Лечение феохромоцитомы
Основным способом лечения феохромоцитомы является хирургическое удаление опухоли. До тех пор пока не проведена операция, очень важно поддерживать нормальное давление. Препараты, используемые для лечения высокого кровяного давления, связанного с этим заболеванием, включают в себя:
1. Альфа-блокаторы. Они расслабляют определенные мышцы, что помогает мелким кровеносным сосудам, венам и артериям оставаться открытыми. Благодаря этому улучшается кровообращение и снижается кровяное давление. Побочным эффектом принятия этих препаратов может быть головная боль, учащенное сердцебиение, тошнота и увеличение веса.
2. Бета-блокаторы. Эти препараты способствуют снижению силы и частоты сердцебиения. Их действие направлено на замедление нервных импульсов, которые идут к сердцу. Бета-блокаторы также замедляют высвобождение фермента ренина из почек, помогая сохранить кровеносные сосуды расширенными. В качестве побочных эффектов возникают усталость, головная боль, расстройство желудка и головокружение.
3. Блокаторы кальциевых каналов. Эти препараты также называют антагонистами кальция. Они способствуют расслаблению и расширению кровеносных сосудов. Блокаторы кальциевых каналов снижают артериальное давление, предотвращая попадание кальция в клетки сердца и стенки кровеносных сосудов. Побочные эффекты могут включать запор, головную боль, учащенное сердцебиение (тахикардия) и сонливость.
4. Metyrosine (Demser). Этот препарат снижает артериальное давление, прекращая продуцирование катехоламинов. Он может использоваться, когда другие препараты не помогают, или вместе с другими лекарственными средствами. Побочные эффекты могут проявляться сонливостью, депрессией, тревогой и поносом.
При лечении феохромоцитомы сначала используют альфа-блокаторы для приведения давления в норму. После того, как кровяное давление понижено, бета-блокаторы помогают контролировать быстрое или нерегулярное сердцебиение. Любой из этих препаратов может использоваться в рамках подготовки к хирургической операции.
Наиболее распространенными способом лечения феохромоцитомы является хирургическое удаление всего пострадавшего надпочечника. В большинстве случаев после проведения операции все признаки и симптомы заболевания исчезают. В случае удаления обоих надпочечников, больным в дальнейшем необходимо применение лекарственных препаратов, которые содержат гормоны, продуцируемые надпочечниками. В зависимости от размера и расположения опухоли возможно проведение лапароскопической операции. Эта процедура способствует более быстрому послеоперационному восстановлению в сравнении с обычной хирургией. В случае диагностирования у больного раковой феохромоцитомы, наряду с лекарственным и хирургическим лечением, может понадобиться применение лучевой и химиотерапии.

Феохромоцитома (ФХЦ) – это новообразование, которое появляется в результате патологического разрастания хромаффинных клеток. Опухоль гормонально активна. Развивается на фоне артериальной гипертензии. Основным видом лечения является хирургическая операция.
Что собой представляет феохромоцитома
Феохромоцитома (код по МКБ-10 D35) – это эндокринная опухоль, которая состоит из феохромных клеток, продуцирующих в избыточном количестве гормоны надпочечников – дофамин, норадреналин, адреналин. Эти вещества называют катехоламинами. Гиперфункция гормонов приводит к повышению кровяного давления, вызывает вегетососудистые нарушения, изменения в миокарде и почках. Как правило, заболевание проявляется в виде гипертонического криза.
Патогенез: под действием адреналина увеличивается частота сердечных сокращений, повышается систолическое АД. Этот гормон также вызывает спазм сосудов, гипергликемию. Под его влиянием происходит усиление липолиза (метаболический процесс расщепления жиров на составляющие их жирные кислоты под действием липазы).
Норадреналин повышает кровяное давление, приводит к спазму сосудов скелетных мышц, тем самым увеличивая периферическое сопротивление. Высокое количество гормонов приводит к сильному возбуждению, потоотделению, испугу, тахикардии.
Дофамин оказывает влияние на психоэмоциональное состояние человека. Также под влиянием большого числа этих гормонов происходят нарушения в вегетососудистой системе.
Длительная артериальная гипертензия и гиперкатехоламинемия может привести к изменениям миокарда и развитию катехоламиновой миокардиодистрофии, что со временем приводит к некоронарогенному некрозу миокарда. Избыточное количество катехоламинов приводит к спазмам периферических сосудов и развитию артериальной гипертензии.
Что такое феохромоцитома и как выглядят больные органы на фото:



Феохромоцитома может быть доброкачественной и злокачественной. Онкологический процесс развивается лишь в 10 случаях из 100. Злокачественная опухоль имеет вненадпочечниковую локализацию и вырабатывают дофамин. Метастазируют такие новообразования в регионарные лимфоузлы, кости, печень, мышцы, лёгкие.
Развивается опухоль в одном из надпочечников (чаще в правом). Может находиться внутри железы или вблизи неё. Отдельно расположенная опухоль вырабатывает лишь норадреналин. Доброкачественное новообразование заключено в капсулу, которая хорошо снабжается кровью благодаря многочисленным кровеносным сосудам. У злокачественной нет оболочки, она представлена поражёнными клетками. Опухоль редко затрагивает оба надпочечника. Размер новообразования – 0,5-14 см. Ежегодно оно увеличивается на 3-7 мм. Может весить около 70 грамм.
В 90% случаев опухоль располагается в мозговом слое надпочечников, в зоне аорты – в 8%. На грудную и брюшную полость приходится лишь 2%. ФХЦ встречается крайне редко. Болезнь чаще поражает женщин в возрасте от 20 до 50 лет. Иногда феохромоцитома встречается у детей, преимущественно у мальчиков.
Причины возникновения феохромоцитомы
Феохромоцитома надпочечника выделяет гормоны, которые влияют на самочувствие больных. От гиперфункции катехоламинов страдает сердечно-сосудистая, эндокринная, нервная система.
Заболевание характерно для людей, имеющих повышенное давление. Гипертония может иметь эпизодический или постоянный характер. Повышение давления могут спровоцировать эмоциональные переживания, физическая нагрузка, перегрев, приём алкоголя, некоторых медикаментов, глубокая пальпация живота в области поражённого надпочечника. Патологический процесс в надпочечниках развивается в силу разных факторов.
- наследственные – в 10 случаях из 100 родители больных имели рак надпочечников;
- генетическая – болезнь вызывается нарушением в работе хромосом, отвечающих за выработку надпочечниками гормонов;
- вследствие синдрома Сиппла или Горлина – происходят нарушения в работе надпочечников, щитовидной железы, опорно-двигательного аппарата и в слизистых оболочках.
Чаще всего феохромоцитома надпочечника появляется неожиданно, её возникновение может быть не связанно с плохой наследственностью. На развитие болезни влияют различные хронические патологии, снижающие иммунитет человека. Спровоцировать нарушения в работе желез могут частые стрессы, инфекционные заболевания, вредные привычки, проживание на загрязнённой токсическими выбросами и радиацией территории.
Клиническая симптоматика заболевания связана с действием на организм избыточного количества катехоламинов, которые вырабатывает опухоль. Кроме этих гормонов ФХЦ может продуцировать соматостатин, серотонин, кальцитонин и другие вещества, вызывающие различные нарушения в организме.
Симптомы

Феохромоцитома надпочечника характеризуется порой длительным бессимптомным течением. Иногда на протяжении всей жизни человека болезнь никак не даёт о себе знать. ФХЦ имеет 2 формы: бессимптомную и клинически выраженную.
Скрытая стадия заболевания проявляется гипертоническим кризом при сильном эмоциональном или физическом напряжении. Клинически выраженная ФХЦ сопровождается повышением АД, частым пульсом, снижением зрения, болями в области живота, учащённым мочеиспусканием, повышением температуры до 40 градусов, похудением. На фоне стойкого высокого давления возникают кризы, но иногда их может и не быть.
Симптомы феохромоцитомы на фоне гипертонии:
- пульсирующая головная боль;
- тошнота;
- озноб;
- повышенная потливость;
- бледность;
- усиленное сердцебиение;
- ощущения дискомфорта в груди.
Проводить исследование на предмет наличия ФХЦ следует при таких признаках:
- приступы паники;
- синдром гипервентиляции;
- повышенное потребление кофе;
- приливы при менопаузе;
- обмороки;
- отравления;
- судороги.
Патологии, при которых проводится дифференциальная диагностика на ФХЦ:
- психоз;
- невроз;
- тиреотоксикоз;
- энцефалит;
- инсульт;
- ЧМ травма;
- гипертензия;
- тахикардия.
- повышение АД;
- аритмия, тахикардия;
- сильная утомляемость, головная боль, чувство страха;
- усиленное потоотделение, слезотечение, слюноотделение;
- тошнота, спазмы кишечника, запоры, поносы;
- сужение сосудов кожи, бледность;
- ухудшение зрения;
- развитие сахарного диабета;
- изменения в составе крови, лейкоцитоз, лимфоцитоз, гипергликемия;
- снижение веса.
При ФХЦ возможно развитие гипертонического криза. Приступ длится несколько минут или пару часов и может внезапно закончится резким снижением АД. Криз может возникнуть единожды в месяц или несколько раз в день. Результатом тяжёлого приступа может стать инсульт, инфаркт миокарда, катехоламиновый шок.
Важно! Злокачественная феохромоцитома вызывает слабость, боли в животе. У больного отмечается резкая потеря веса. Опухоль может метастазировать в другие органы, поражая их, и регионарные лимфоузлы.
Диагностика
Перед лечением заболевания нужно провести лабораторную и компьютерную диагностику феохромоцитомы. Прежде всего врач оценивает симптомы и жалобы больного, измеряет АД, направляет на ЭКГ. Проводит обследование пациента и назначает медикаментозную терапию эндокринолог. Лечит заболевание – хирург. На основании результатов обследования врач назначает необходимые анализы. Лучше всего их проводить во время гипертонического криза.
В основе лабораторной диагностики феохромоцитомы лежит определение количества гормонов (катехоламинов) и их метаболитов в крови и моче. Конечные продукты распада этих веществ – это метанефрины, именно они важны для определения картины заболевания. Их показатель выявляется на основании анализа мочи.
Нормы общего метанефрина:

Нормы норметанефрина:

В моче отмечают повышенный уровень метанефринов. Анализы говорят, что это ФХЦ. Увеличены также показатели глюкозы и белка. Микроскопическое исследование обнаруживает цилиндры.
Прежде чем сдать анализ мочи, пациент должен подготовиться. Следует исключить из своего рациона продукты, содержащие серотонин. Необходимо остановить приём всех медикаментов, избегать стрессов, физической нагрузки, отказаться от вредных привычек.
Диагностика феохромоцитомы включает анализы крови на:
- кальцитонин;
- хромогранин А;
- альдостерон;
- АКТГ;
- ренин;
- кортизол крови.
Общий анализ крови может показать лимфоцитоз, лейкоцитоз, эритроцитоз, а также эозинофиллию. Биохимический – увеличенный уровень глюкозы.
В период криза количество катехоламинов в крови увеличивается в несколько десятков (сотен) раз. Причём норадреналина может быть больше, чем адреналина. Увеличенное число дофамина свидетельствует о злокачественном процессе.
Результаты анализа крови при ФХЦ на фоне гипертонического приступа:
- лейкоциты – выше 9,0х 109/л;
- лимфоциты – более 37% от общего количества лейкоцитов;
- эозинофилы – выше 5% от общего количества лейкоцитов;
- эритроциты – более 5,0·1012/л;
- глюкоза – выше 5,55 ммоль/л.
Нормальный уровень катехоламинов в крови:
- норадреналин – 95-450 пг/мл;
- адреналин – 10-85 пг/мл;
- дофамин – 10-100 пг/мл.
Если диагностика уровня катехоламинов не дала результатов, можно сделать функциональные тесты – провокационные или адренолитические. Стимулирующие пробы составляют опасность для здоровья больных и редко применяются. Провокационные тесты стимулируют выброс опухолью катехоламинов. Проба делается на фоне развития гипертонического криза. В крови и моче выявляют повышенное содержание гормонов.
Для визуализации опухоли применяют инструментальные методы:
- УЗИ;
- КТ;
- МРТ;
- радиоизотопное сканирование;
- ангиография.
С помощью УЗИ можно увидеть размер и форму опухоли. На изображении видно содержимое новообразования (жидкость, кальцификаты). КТ и МРТ даёт информацию о природе опухоли. Диагностику проводят с помощью введения контраста. Радиоизотопное сканирование позволяет найти опухоли, которые находятся вне надпочечника, а также метастазы. Ангиографию применяют для забора крови из вен. С помощью этого метода выявляют уровень катехоламинов.
Лечение феохромоцитомы

Основным методом лечения заболевания является хирургический. Перед проведением операции больному назначают медикаментозную терапию. До хирургического вмешательства пациенту следует снять симптомы гипертонического криза.
Для нормализации АД и купирования тахикардии назначают а- и b-адреноблокаторы: Тропафен, Фентоламин, Феноксибензамин, Метопролол, Пропранолол. Для уменьшения силы сердечных сокращений и понижения давления применяют блокаторы кальциевых каналов (Нифедипин). Для подавления выработки адреналина и норадреналина назначают ингибитор синтеза катехоламинов (Метирозин).
Способ применения медикаментов:
- Тропафен – препарат вводят внутривенно каждые 5 минут до снятия симптома криза, 1 мл однопроцентного раствора разводят с 10 мл раствора NaC;
- Фентоламин – принимают перорально по 0,05 г 3-4 р. в сутки после еды на протяжении 3-4 недель;
- Пропранолол – внутривенно 1-2 мг каждые 5-10 минут до снятия криза;
- Метирозин – принимают внутрь по 250 мг 4 р. в сутки, впоследствии доза увеличивается до 500-2000 мг;
- Нифедипин – перорально по 10 мг 3-4 р. в день.
Во время хирургической операции проводят тотальную адреналэктомию. При этом удаляется поражённый надпочечник вместе с опухолью. Из-за высокой вероятности расположения опухоли за пределами железы и наличия множественных новообразований предпочтение отдаётся лапоротомическому доступу. В ряде случаев разрешено лапароскопическое вмешательство. Если есть множественная эндокринная неоплазия, проводят резекцию обоих надпочечников.
Перед операцией больной проходит специальную подготовку. Ему повторно назначают анализы крови, мочи, МРТ, рентгенографию, ЭКГ. За 5 дней до хирургического вмешательства больной принимает медикаменты для нормализации АД и улучшения работы сердца, а также общеукрепляющие препараты.
Предоперационный курс медикаментозного лечения:
- медикаменты, уменьшающие активность адреналина;
- препараты, нормализующие АД;
- лекарства, уменьшающие частоту сердечных сокращений;
- сосудорасширяющие лекарственные средства.
Показания к операции:
- гормонально-активная ФХЦ;
- гормонально-неактивное новообразование более 4 см.
- плохая свёртываемость крови;
- слишком высокое или низкое АД, не поддающееся коррекции;
- наличие тяжёлых хронических патологий;
- преклонный возраст (более 70 лет).
Методы проведения операции:
- открытый доступ – во время операции делается длинный косой разрез под рёбрами, период восстановления – нескольких недель;
- лапароскопический доступ – на брюшной стенке делается 3 разреза по 1,5 см, через них внутрь вводятся хирургические инструменты и эндоскоп с видеоаппаратурой, восстановление занимает 3-5 суток;
- ретроперитонеоскопическая операция – доступ к опухоли осуществляется через поясницу, во время операции отсекают сосуды, а новообразование удаляют по специальной технологии.
На протяжении операции врачи постоянно контролируют гемодинамику. После удаления опухоли АД должно понизиться. Если этого не произошло, то такое осложнение говорит о повреждении почечной артерии или о неполном удалении новообразования. Спустя 8 дней после операции следует повторно сдать анализы крови и мочи на катехоламины. Артериальная гипертензия может быть также самостоятельным гипертоническим заболеванием. Чтобы выяснить причину повышенного АД проводят пробу с Клофелином или Фентоламином.
Если ФХЦ обнаружена у беременных, то им сначала проводят стабилизацию артериального давления. Затем выполняется прерывание беременности или кесарево сечение. После чего удаляют саму опухоль.
Если у пациента обнаружено злокачественное новообразование, то после операции назначают курс химиотерапии. Лечение проводят такими препаратами-цитостатиками: Винкристин, Дакарбазин, Циклофосфамид.
При множественных опухолях единого стандарта для хирургических операций не существует. Резекцию новообразования проводят в несколько этапов. Из-за высокого риска приходится удалять опухоль по частям.
При феохромоцитоме не применяют консервативное лечение. Оно неэффективно. Препараты лишь снижают в организме количество катехоламинов, но не влияют на опухоль. Медикаментозное лечение направлено в основном на предотвращение развития гипертонического криза. Слишком длительны приём адреноблокаторов может привести к расстройству психики и нарушениям в работе ЖКТ.
Прогноз
После удаления доброкачественного новообразования прогноз благоприятный. После операции отмечается нормализация АД, постепенный регресс патологических симптомов. Пятилетняя выживаемость в таком случае – 95%. В 10 случаях из 100 возможны рецидивы. В послеоперационный период нужно находиться под наблюдением эндокринолога и регулярно (не менее 1 раза в год) проходить обследования.
При отсутствии лечения, а также после удаления злокачественной опухоли прогноз менее благоприятный. В этом случае больной может прожить не более 5 лет. При обнаружении ФХЦ у беременных смертность составляет почти 50% (как для матери, так и для ребёнка).
Осложнения
Заболевание необходимо вовремя диагностировать и своевременно лечить. В противном случае у больного могут возникнуть различные нарушения в работе организма. Во время лечения следует придерживаться рекомендаций врача и избегать факторов, усугубляющих тяжёлую ситуацию.
- инфаркт миокарда;
- аритмия;
- инсульт;
- нарушение зрение, слепота;
- отёк лёгких.
Заболевание может привести к развитию сахарного диабета. ФХЦ нередко вызывает атеросклероз сосудов почек. Тяжёлые формы заболевания приводят к нарушению мозгового кровообращения и даже к смерти.
Профилактика
В качестве профилактики заболевания необходимо вести здоровый образ жизни. Принимать в пищу много свежий фруктов и овощей. Разнообразить свой рацион морепродуктами, постным мясом, яйцами, орехами, кисломолочной продукцией, злаковыми кашами.
При наличии высокого АД больным рекомендуется диета №10 по Певзнеру. Необходимо уменьшить употребление жиров и углеводов. Соль следует употреблять в ограниченном количестве. Питьевой режим – 1,3 л жидкости в сутки.
Следует ежедневно бывать на свежем воздухе, заниматься умеренными физическими упражнениями. Необходимо уметь защищать себя от воздействия стрессов и разнообразных негативных факторов.
Существует группа риска, в которую входят люди наиболее подверженные феохромоцитоме. Это женщины в возрасте от 30 до 50 лет, мальчики до 14 лет, люди с наследственными генетическими патологиями. Им следует регулярно проходить обследование у эндокринолога.
Видеозаписи по теме
Читайте также:


