Головные боли при раке прямой кишки
Характерная симптоматика в виде боли на ранних стадиях развития рака прямой кишки — единственный признак, по которому можно распознать недуг. Поэтому достаточно трудно диагностировать заболевание вовремя. Насыщенность и характер болевых ощущений обуславливается местом локализации и стадией патологии.

Причины и симптоматика
Рак прямой кишки встречается как у мужчин, так и у женщин. Занимает 3-е место по частоте развития среди всех злокачественных образований в органах желудочно-кишечного тракта. К основным причинным факторам, влияющим на зарождение рака, относятся:
- Дисбаланс иммунитета. Клетки, защищающие организм от тканей, утративших нормальную структуру, не выполняют свою функцию. Видоизменившись, они остаются незамеченными, а их дальнейшее размножение приводит к развитию опухоли.
- Хронические аноректальные заболевания: геморрой, свищи, анальная трещина, болезнь Крона и другие.
- Одиночный полип, аномальное разрастание тканей. Рост доброкачественных образований приводит к трансформации их в злокачественные.
- Канцерогенные вещества, попадающие в организм из продуктов питания: нитраты, пестициды. Кроме этого, животные жиры, увлечение фастфудом.
- Повышенный риск развития патологии связан с наследственным анамнезом: присутствие болезни у родственников по первой линии.
Сложность в постановке правильного диагноза заключается в неспецифичности признаков рака прямой кишки, периодически их может наблюдать у себя любой человек.
Признаки заболевания проявляются постепенно: один симптом следует за другим. Выражение основной группы симптомов не обусловлено местом локализации рака. В нее входят:
- болезненность в нижней части живота;
- чередование расстройства стула и запора;
- неправильное сжатие оболочки кишечника;
- в кале видна слизь, кровь;
- ухудшение общего состояния, слабость;
- снижение веса;
- субфебрилитет;
- вздутие живота;
- чувство не опустошенного кишечника.
Боли по стадиям
Лечение заболевания зависит от точного определения его степени развития. Поскольку неприятные ощущения являются первым признаком болезни и сопровождают ее на протяжении всего периода развития патологии, то при переходе патологии из одной стадии в другую болезненность меняет свой характер и силу проявления.
Деление раковых клеток только начинается, а незначительная величина опухоли еще не влияет на функциональность органа и не повредила его ткани. Поэтому на самой ранней стадии человек не заметит признаков рака, даже болевых. Иногда может появляться незначительный дискомфорт при дефекации, который будет возрастать по мере прогрессирования болезни.
В слизистой начинается бойкое разрастание злокачественной опухоли. Происходит расстройство моторной деятельности органа, сокращение мышц кишечника вызывает неприятные болевые ощущения. Рост злокачественного образования только усиливает чувство боли и дискомфорт. В индивидуальных случаях возникает кровотечение из заднего прохода. Сгустки и прожилки крови выделяются до опорожнения либо вместе с калом.
Злокачественное новообразование выросло до таких размеров, при которых просвет кишечника перекрывается, тем самым усиливая проявление симптоматики. Тупая, щемящая боль не прекращается и охватывает весь живот, в том числе эпигастральную область. Именно по этой причине на второй стадии рак тяжело отличить от гастрита, колита, панкреатита и других патологий желудочно-кишечного тракта.
На этом этапе происходит увеличение опухоли и врастание ее в стенки кишечника. Просвет практически полностью перекрывается, появляется чувство нахождения чужеродного тела в кишке. Повреждение нервных волокон приводит к ощущению постоянных тупых болей. При опорожнении характер болезненности меняется. Она становится схваткообразная и спазмирующая, иррадиирует в нижнюю часть спины или крестца.
Прогрессирующее заболевание вызывает острые боли, которые не снимают даже употребление больших доз обезболивающих препаратов. Появление метастаз усиливает болезненность. Поскольку они обычно разрастаются в брюшную стенку или органы мочеиспускания, то присоединяются неприятные ощущения при мочевыведении и при тонусе передних мышц брюшины.
Как боли зависят от месторасположения опухоли?
На характер болезненности влияет место ее сосредоточения и стадия патологии. Болезненные ощущения при сосредоточении недоброкачественного образования в правой части органа или прямой кишке имеют отличительные черты от того случая, когда новообразование возникает в левой стороне кишечника. Рассмотрим отличия согласно месторасположению опухоли подробней.
Особенности строения кишечника позволяют определить боль на ранних стадиях. Постоянные перемещения содержимого в органе провоцирует ярко выраженное, ноющее ощущение по всей правой стороне. Перенапряжение передней мышцы приводит к ее болезненности. При поражении раком ободочной кишки боль тупая, во время сокращения слепой кишки — спазматическая.
Для роста опухоли в этой половине кишечника не характерно сопровождение болей на ранних стадиях. Они появляются значительно позже, когда происходит поражение поверхностного слоя органа. Болевые ощущения носят тупой характер и сосредоточены в одном месте. При опорожнении они усиливаются, а при распространении метастаз на близлежащие ткани и органы болевой синдром затрагивает и их.
Рост злокачественного образования сопровождают ранние признаки, особенно если оно появилось в области анального отверстия, где сосредоточено большое количество нервных окончаний. Если поражен широкий отдел, боли дают о себе знать на поздних сроках. Тупые боли в процессе опорожнения усиливаются. Они могут носить временный или постоянный характер, что зависит от стадии болезни.
В последние десятилетия заболеваемость колоректальным раком выросла в разы. Если сравнивать ситуацию с 60-ми гг. прошлого века, то рак прямой кишки тогда составлял 1,2 % от всех злокачественных опухолей, рак ободочной кишки – 1,8 %. В 2017 г. статистика выглядит уже так: 5,2 % и 7,3 %, соответственно.
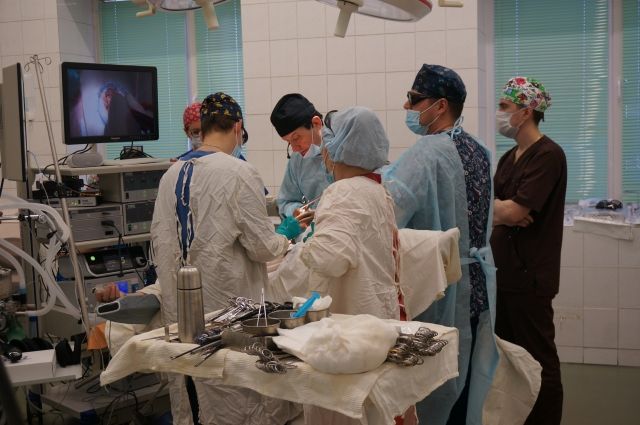
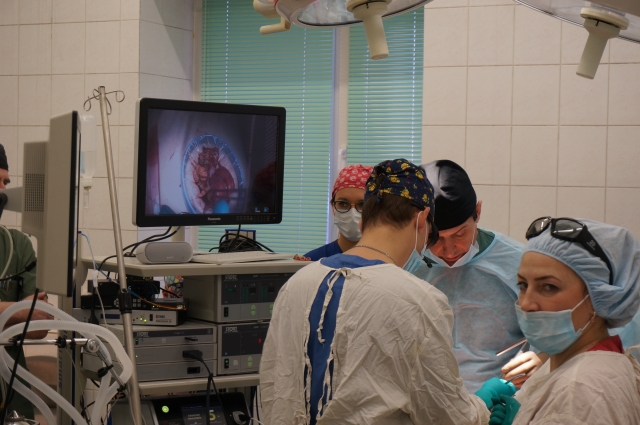
На днях в Пермском краевом онкологическом диспансере 74-летней пациентке сделали лапароскопическую операцию по удалению большой правосторонней опухоли кишечника. На хирургическое вмешательство, которое транслировали на экране в 3D-изображении, пригласили не только врачей-онкологов, но и журналистов.
Где чаще болеют?
Результат питания деликатесами – это частые запоры. И лечение недуга – одна из проблем современного здравоохранения. Это становится настолько актуальным, что в странах, где хорошо развит туризм, уже учитывают этот факт. В отелях гостям на завтрак обязательно предлагают распаренный чернослив, курагу, инжир.

Факторы риска
Запоры являются основным из факторов риска онкологических заболеваний. Если кишечник опорожняется ежедневно и своевременно, то канцерогенные газы и каловые массы не успевают активно воздействовать на его слизистую оболочку. А в случае запоров концентрация и время воздействия шлаков на слизистую толстой и прямой кишки увеличивается.
Ещё один фактор риска рака кишечника – хронические колиты, когда воспалительный процесс проявляется сменой запоров и поносов. Человек испытывает дискомфорт и болевые ощущения в животе, у него нередки вздутия и бурления. Есть случаи, когда повышается температура.
Ещё к группе риска относятся те, у кого есть наследственное заболевание – семейный полипоз. Ведь злокачественная опухоль может развиться и из полипа. Если у кого-то из родных заболевание было, нелишним будет обратиться к врачу и пройти плановое обследование.
Мужская или женская проблема?
Исходя из опыта, злокачественная опухоль кишечника чаще встречается у женщин, чем у мужчин. Несмотря на то что женщины внимательнее следят за здоровьем, обнаружить рак прямой и ободочной кишки на ранних стадиях удаётся нечасто. И это общая проблема выявления онкологических заболеваний: на ранних стадиях они протекают бессимптомно. Поэтому многие пациенты приходят к врачам в лучшем случае на второй, а иногда и на третьей стадии рака.
Немалый процент заболевших обращается лишь тогда, когда у них обнаруживают четвёртую стадию болезни. Человек идёт к медикам по другой проблеме. Его беспокоят сильные боли в печени или непрекращающийся кашель, а обследование обнаруживает у него метастазы в лёгких и печени.
Врачи начинают искать первопричину и нередко обнаруживают рак толстой и прямой кишки. Когда начинают подробно расспрашивать пациента о самочувствии, выясняют, что проблемы были давным-давно, но с обращением к доктору он тянул до последнего.
Выявить рак на ранних стадиях, говорят медики, нередко можно в ходе обычной диспансеризации в поликлинике, ведь в общий осмотр обязательно входит пальцевое обследование прямой кишки. Другое дело, что пациенты сами нередко отказываются от проведения такой диагностики.
Какие симптомы должны насторожить?
Признаков колоректального рака немного, но если они есть, то стоит своевременно записаться к врачу.
Что должно насторожить? Для рака правой половины ободочной кишки характерно необоснованное повышение температуры. Она может подняться и держаться несколько дней, потом становится нормальной, а через какое-то время ситуация снова повторяется.

Следующие симптомы – это ложные позывы, когда после опорожнения кишечника нет ощущения, что он пустой. Также пациента могут беспокоить точечные боли в правой половине живота. Это проявление развившегося воспаления на фоне злокачественной опухоли. Бывает, что опухоль справа иногда может прощупать и сам пациент, и врач.
При раке правой стороны кишечника не бывает непроходимости, пациента беспокоят ноющие боли, а при раке левой стороны, к сожалению, может развиться острая кишечная непроходимость. С резкой острой приступообразной болью люди попадают в экстренные хирургические отделения, и уже на операции у них обнаруживают опухоль.
Что делает врач?
Прежде всего узкий специалист-онколог проведёт пальцевое исследование прямой кишки. Это исключит геморрой и наличие полипов. Дальше он сам будет выстраивать методику обследования и лечения. Чаще, чтобы подтвердить диагноз, назначают обычное для таких заболеваний обследование – ректоскопию и колоноскопию.

Многих волнует вопрос: как быстро развивается рак прямой кишки? По мнению врачей-онкологов, все злокачественные опухоли развиваются от трёх до десяти лет до начала клинических проявлений. Поэтому любому заболеванию, когда его выявят, будет минимум три года. А вот за сколько времени процесс разовьётся от первой до четвёртой стадии, вам не скажет ни один врач. В этом вопросе всё индивидуально и зависит от уровня злокачественности опухоли, иммунитета человека и от множества других показателей.
Как проводят операцию?
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Они позволяют пациенту быстрее покинуть хирургическое отделение и начать лечение, которое назначил врач. Однако эндоскопические операции делают в Пермском крае не так часто, как полостные.
В ряде случаев у прооперированных пациентов случаются рецидивы. Пусковым механизмом проявления метастазов могут стать стрессовые ситуации, которые происходят с человеком: тяжело заболел гриппом, потерял близкого человека, уволили с работы, ограбили. В такой период у человека снижается уровень иммунного ответа и иммунной защиты, и раковые клетки начинают быстрее размножаться и проявляться как отдалённые метастазы.
От 50 до 60 % прооперированных больных колоректальным раком первой-третьей стадии переживают пятилетний рубеж. Статистика такова: если рак прямой кишки удалили на первой стадии – то более 80 % пациентов живут дольше пяти лет, на второй – 70 %, на третьей – 50 % и ниже.
Если говорить о профилактике рака, то всем кажется: не ешь одного, не пей другого, и будет тебе счастье. Однако первичной профилактики в онкологии не существует. Тем более от рака нельзя поставить прививку, как, например, от гриппа или кори. Однако прислушаться к организму и своевременно обратиться к врачам при перечисленных выше симптомах вам обязательно стоит!
Боль не всегда сопровождает онкологическое заболевание и возникает много реже, чем принято считать. И также нечасто боль при раке достигает пугающей окружающих невыносимой интенсивности.
Что такое боль?
Боль – это ощущение, которое каждый воспринимает по-своему, очень индивидуально. Её практически невозможно оценить объективно. Казалось бы, совершенно одинаковая по причине возникновения и локализации боль у каждого человека по ощущениям совсем разная. Приходится просто верить ощущениям того, кто мучается от боли. Ощущение невозможно увидеть, но очень сильная боль видна, воплощённое в движениях болевое ощущение производит настолько неизгладимое впечатление, что у очевидца навсегда появляется страх боли.
Какой бывает боль?
- Боль во внутренних органах называется висцеральной, если повреждена кожа, мышцы или кости, то это соматическая боль. Повреждение нервов отзывается нейропатической болью. Ноцицептивная боль возникает в месте повреждения, это боль после операции, когда болит именно разрез.
- Боль не всегда возникает в месте повреждения. Так при сдавлении нервного сплетения увеличенными лимфатическими узлами надключичной области, болит локоть, который иннервирует веточка поражённого нерва, и боль называется проецируемой. При опухолевом поражении желчного пузыря болит ключица, и тогда эта боль отражённая.
- Боль бывает кинжальной, режущей, колющей, тянущей, давящей, обжигающей, тупой, схваткообразной.
- Острая боль может быть разной, но главное, что она временная. Острая боль существует дни и недели, но не месяцы и годы. Вероятность избавления от боли, надежда жить без боли может изменять её восприятие на более позитивное.
- Боль дольше 3 месяцев существования считается хронической. Хроническая боль становится самостоятельной, помимо болезни её вызвавшей, она постоянна, поэтому и воспринимается как безнадёжная и вечная.
Боль всегда разная
Нет двух одинаковых болевых синдромов. Одинаковая по анатомо-физиологическим характеристикам боль каждым человеком психологически воспринимается индивидуально. Это объясняется генетическими особенностями психологического восприятия и воспитанием. Боль у человека, потерявшего надежду на излечение и помощь специалистов, сильнее, чем у ещё верящего в личное светлое будущее. Женщины выдерживают более сильную боль, чем мужчины. Но не все женщины одинаково воспринимают интенсивность боли, некоторые изнеженные дамы к маленькой боли добавляют чрезвычайно много эмоций.
Но и у одного и того же человека боль тоже разная в разное время. Ночью боль сильнее, потому что нет отвлекающих факторов дневной жизни, человек страдает в одиночку, а одному болеть всегда хуже. Изменение атмосферного давления может усилить ощущение, высокая влажность воздуха тоже не помогают. Недосып и нервозность могут сделать боль и сильнее, и слабее, тогда как принципиально интенсивность боли не изменилась. Ожидание боли тоже играет на её усиление. Каждый день с болью не похож на предыдущий и последующий.
Интенсивность боли определяется самим страдающим. Конечно, его ощущения не могут соответствовать реальности, но это восприятие ему диктует собственный порог болевой чувствительности, собственная эмоциональность. Кто-то боль преувеличивает, кто-то преуменьшает, правда в том, что от боли любой интенсивности человек страдает телом и душой.
Онкологическая боль
У онкологического пациента боль бывает часто: это острая боль после операции, острая боль при осложнениях химиотерапии и хроническая боль при лучевых повреждениях мягких тканей, острая боль при взятии анализов крови и введении лекарств, хроническая боль от развивающейся опухоли и растущих метастазов. Каждая боль имеет свою эмоциональную окраску: жгучая, тупая, спастическая.
Пациент может одновременно иметь несколько видов боли: тупая боль в поясничном отделе позвоночника, поражённом метастазами, которая становится острой при изменении положения тела. И тут же острая жгучая боль из-за развившегося после химиотерапии лекарственного стоматита и спастическая из-за поражения слизистой кишечника. При этом совершенно не исключаются обычные для всех людей временные головные боли, связанные с утомлением или повышением давления.
Онкологическая боль связана с наличием опухоли, первичной или вторичной – метастазов. Метастазы прорастают в окружающие здоровые ткани, вовлекая в раковый процесс и разрушая нервные окончания, сигнализирующие в головной мозг о беде. Не во всех органах метастазы вызывают боль. Так поражение лёгочной ткани безболезненно пока процесс не вовлечёт плевральные листки, которые будут болеть во время вдоха. Боли в печени или почке появятся при вовлечении в раковый процесс капсулы, покрывающей орган.
Метастазы в костях заболят, когда процесс распространится на обильно иннервированную надкостницу - внутри кости почти нет нервов, а поэтому боли тоже не будет. Метастазы в головном мозге оттесняют ткани, но боль появиться только при сильном сдавлении мозга, плюс дополнительное производство ликвора и нарушение его оттока повысит внутричерепное давление.
Как лечат боль
Любая опухолевая боль вынуждает к ограничениям активности и движений. Но острая боль проходит, а хроническая боль не позволяет делать привычное и необходимое, может уложить в постель и вовсе обездвижить, чтобы движения не вызывали усиления боли.
Не всегда возможно полностью снять хроническую боль, но нельзя не пытаться её уменьшить:
- терапевтическим влиянием на болезнь, её вызвавшую;
- медикаментозным увеличением порога болевой чувствительности;
- анестезирующими блокадами проводящих боль нервных окончаний;
- психологической поддержкой пациента;
- изменением образа жизни пациента на дающий меньше поводов для усиления боли.
Лечение боли нельзя сводить только к приёму обезболивающих препаратов. Но лекарственная терапия, тем не менее, должна быть правильной и адекватной. Поскольку метастазы, особенно костные, удалить не представляется возможным, со временем они обеспечивают постоянную боль. Обезболивать в этом случае можно не только анальгетиками, но и химиотерапией, и бисфосфонатами, и радиоактивными препаратами. Варианты разнообразия обезболивающей терапии есть не только при костном поражении.
Основная цель лекарственного воздействия - быстрое и надежное достижение обезболивающего эффекта. Всемирная организация здравоохранения предлагает несколько этапов лечения боли, на каждом из которых используются определённые группы средств, начиная с достаточно эффективных у большинства пациентов и малотоксичных, постепенно переходя к препаратам с большим числом побочных реакций. При выборе вида обезболивания обязательно учитывается степень страданий и влияние боли на качество жизни.
- При усилении интенсивности хронического болевого синдрома не стоит одновременно использовать для лечения боли препараты одной группы, эффект вряд ли вырастет, но побочные реакции гарантированы в большем объёме и выраженности. К примеру, диклофенак и ибупрофен или вольтарен сочетать нецелесообразно. Надо выбрать препарат другой фармакологической группы.
- Не всегда наркотический анальгетик становится панацеей. К примеру, боли в кишечнике лучше снимаются спазмолитиками или комбинированными с ними препаратами, костные боли хорошо реагируют на нестероидные противовоспалительные средства (НПВС), неврологическая боль мало чувствительна к наркотикам, а помогает НПВС кеторол.
- В некоторых случаях требуется назначение наркотиков с НПВС.
- Если обезболивающее лекарство совершенно не снимает боль 12 часов, то либо надо увеличить его дозу, либо поменять препарат.
- Всегда необходимо лечить сопутствующие патологические симптомы, самостоятельно не вызывающие боль, но усугубляющие психологический дискомфорт и физические страдания. К примеру, ликвидировать запор или изжогу.
- Эффект лекарства не всегда одинаковый, он зависит от настроения, времени суток, наличия рядом близких, даже от погоды. Подход к назначению обезболивающего индивидуальный.
- Разработаны стандартные последовательности назначения обезболивающих препаратов, показавшие эффективность на тысячах пациентов, их необходимо придерживаться. Время для эксперимента придёт позже, а до того надо использовать наработанное человечеством и доказавшее свою эффективность и пользу.
- При утрате чувствительности к лекарственному средству, переходят к более сильному препарату, выбор аналогичного по активности препарата неправилен.
- На любом этапе к препаратам стандартной последовательности можно присоединять вспомогательные - адъювантные препараты, в том числе и воздействующие на центральную нервную систему.
- Боль легче предотвратить, чем устранить, поэтому интервал между приёмом анальгетика зависит от длительности обезболивания. Лекарство должно приниматься до возникновения боли.
- При необходимости лекарство нужно принимать раньше планируемого времени.
- Лучшие средства те, которые легко принимать - это таблетки или ректальные свечи. Инъекции неудобны, к ним переходят при неэффективности таблеток.
Все эти принципы используют в лечении болевого синдрома врачи Европейской клиники. Мы владеем не только лекарственным обезболиванием онкологических пациентов, но и всем известным спектром хирургических и неинвазивных (без повреждения кожи) методов лечения боли. В Европейской клинике помогут жить лучше и с меньшей болью.
Александр Владимирович Воробей, 64 года, окончил Минский мединститут, интернатуру по хирургии. Завкафедрой хирургии БелМАПО, член-корреспондент НАН, доктор медицинских наук, профессор, главный внештатный проктолог Минздрава РБ. Член Международной ассоциации университетских колоректальных хирургов; Всемирной ассоциации хирургов, гастроэнтерологов и онкологов; Европейской медицинской лазерной ассоциации; почетный член ассоциации хирургов-гепатологов России и стран СНГ ; член Правления Белорусской ассоциации хирургов. Председатель аттестационной комиссии МЗ РБ по хирургии и экспертного совета ВАК Беларуси по хирургии.
- Александр Владимирович, рак толстой кишки выходит в Беларуси на первое место, в мире ежегодно диагностируют 600 миллионов новых случаев. В чем причина?
- Влияет урбанизация, особенности питания: много мяса, особенно прожаренного, отсутствие клетчатки - банальные вещи. В Африке , где живут в основном на фруктах и овощах, этих заболеваний гораздо меньше. А цивилизованный мир любит мясо, гриль - гастроэнтерологи уже считают его вредным.
У нас заболеваемость этим видом рака выше, чем у ряда европейских стран. На 9,5 миллиона белорусов почти 5,5 тысяч новых случаев (за 2017 год. - Ред.) - это огромная цифра.
Плюс масса пациентов, которые продолжают лечение. Толстая кишка состоит из ободочной и прямой - в среднем это 1,5 метра. На I - III стадиях выявляется всего 52% случаев. Пятилетняя выживаемость на этих операбельных стадиях около 60%, а при запущенном раке пятилетняя выживаемость - 8%. Раньше этой патологии было меньше, мы выявляли ее поздно: если брать времена конца СССР , запущенных случаев было 60%.
- Поздно - потому что колоноскопии не было?
- В 80-е годы ее только учились делать. Я застал эту ситуацию, придя в нашу областную больницу. Был один колоноскоп, он был большего диаметра, чем теперешние, не очень удобный, картинка выводилась на экран не очень качественно.
Сегодня аппараты цифровые, есть технологии усиливающей колоноскопии - врачу проще увидеть проблему и более прицельно взять анализ для биопсии.
Залог улучшения 5-летней выживаемости - это раннее выявление опухоли. А усиливающая эндоскопия дает возможность увидеть образование на ранней стадии - еще плоское и не выступающее над поверхностью кишки.
У нас постепенно идет переоснащение с устаревших волоконно-оптических колоноскопов на цифровые. Есть эндоскопы высокого разрешения с зум-увеличением на экране монитора - как у современного фотоаппарата. Кроме того, есть возможность проведения виртуальной окраски слизистой с помощью различных технологий. Но, к сожалению, такие аппараты пока единичные в стране.
- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Это чисто материальный вопрос. 10-я и 2-я клиники Минска уже добились, что у них каждая колоноскопия идет с обезболиванием.
У нас в Минской областной больнице проблему решили отчасти - с обезболиванием идут процедуры в понедельник и пятницу. Человеку вводят седативный препарат, и он не так остро реагирует на процесс, состояние можно назвать легким сном. В это время возле пациента должны находиться анестезиолог и медсестра, поскольку любой наркоз может дать осложнение.

-Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь. Фото: Святослав ЗОРКИЙ
- Рак толстой кишки - один из медленно растущих раков. От первой клетки до видимой эндоскопом опухоли может пройти от двух до четырех лет.
- Как человеку понять, что у него проблема?
- Самое первое - любые нарушения нормального пищеварения: началось повышенное газообразование, урчание в животе, изменение стула, запоры, поносы. У пожилых людей и так есть склонность к запорам - так вот на фоне запоров появилось что-то новое: острые боли, еще тяжелее оправляться, появилась кровь. Кровь в кале важно не списывать на геморрой. После 40 лет он у многих, и это повод для ошибок - люди долго не подозревают, что это не геморрой, а запущенный рак. Должно тревожить появление в кале слизи - беловатого желе, как вареный крахмал. Это один из ярких симптомов либо большого полипа - предрака, либо опухоли левой половины толстой кишки.
- Слизь может быть признаком дисбактериоза кишечника?
- И это тоже повод для ошибок, лучше перестраховаться. Еще симптомом опухоли толстой кишки может быть анемия. Но у нас есть и примеры, когда у пациента тяжелейшая опухоль с метастазами, а анализ крови в норме. Хороший анализ крови при появившихся нарушениях пищеварения - повод не для спокойствия, а для колоноскопии. Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь.
Это медленно развивающийся рак, и умереть до развития непроходимости почти никому не удается. Человек с дикими болями, с огромным животом и крайне запущенным раком все равно придет в больницу. А оперировать уже поздно и помочь невозможно.
- Это те случаи, когда отрезанную кишку выводят в бок с калоприемником?
- Да, это та ситуация. При запущенной опухолевой непроходимости не идет речь об органосохраняющих операциях - задача попытаться спасти жизнь. И это уже удается плохо: при запущенной непроходимости до 80% пациентов умирают после операции. Но когда человек приходит своевременно, если нет метастазов, иногда достаточно одной операции: удаляем опухоль, восстанавливаем кишечную проходимость - и все. При необходимости, как и во всем мире, делаем пластические операции на толстой кишке.
- Тогда зачем калоприемник?
- Есть ситуации, когда необходимо удалить задний проход вместе с опухолью. Мы пытались, как и многие страны, воссоздавать из мышц бедра искусственный сфинктер, но эффективность таких операций невысокая. В хирургии толстой кишки позиция такая: если сохранен хотя бы задний проход длиной в несколько сантиметров и его сфинктеры - принципиально возможно восстановить кишечную проходимость и не иметь стому.
- Были в вашей практике случаи, когда люди сами себе сильно вредили?
- Был у меня пациент - умнейший человек, крупный строитель, я знаю всю его семью. Еще в 80-е мы выявили у него опухоль, еще не было кишечной непроходимости, но он решил, что его огромная сила воли в сочетании с таинственными упражнениями победят рак. Кончилось как у всех - метастазами, когда оперировать было поздно.
- Правда, что часто раком болеют целые семьи?
- Слышала, что иногда семьи болеют раком негенетическим.
- Да, есть так называемый семейный раковый синдром - по необъяснимым причинам в конкретной семье раки возникают чаще, причем разные. Был пациент из Борисова , в 30 лет у него диагностировали рак прямой кишки. В 28 лет такой же рак возник у его сына. И генетики тут нет - это подтвердила наша лаборатория. Но есть особенность семьи: может, питания, может, что-то есть такое в жилище - никто не знает.
- При боязни кононоскопии можно для начала сделать УЗИ органов брюшной полости. Совсем маленькую опухоль не увидят, но есть так называемый симптом полого органа - и это подозрение на рак толстой кишки.
- А онкомаркеры для рака толстой кишки информативны?
- Да, можно начать с этого. Это не 100% диагностика, но сигнал для пациента. Есть маркер РЭА (раково-эмбриональный антиген), если результат больше 5 - это повод для беспокойства. Есть и так называемая виртуальная колонография, ее делают в компьютерном томографе (без введения каких-либо аппаратов в толстую кишку), где есть специальная программа для обследования кишечника.
- Где лучше делать колоноскопию?
- В частных центрах нередко работают специалисты стационаров, по совместительству. Главное - выбирайте колоноскопию с усиливающей эндоскопией, не во всех аппаратах она есть.
- Есть страх, что во время колоноскопии удалят полип, и это даст толчок раку…
Считалось, что если размер полипа меньше сантиметра - он доброкачественный. Первыми забили тревогу японцы - даже в 5-миллиметровых полипах могут быть раковые клетки. Любой полип нужно немедленно удалять и сдавать на исследование - чтобы исключить ранний рак. В раннем отщипывании полипов не опасность, а профилактика рака.
Еще один повод для возникновения рака анального канала - длительно существующие анальные трещины или свищи. Это хронические воспаления, которые рано или поздно приведут к раку, в данном случае - к раку кожи. Если такой пациент долго не обращается к врачу, то почти безобидная болезнь превращается в рак перианальной области - они плохо протекают и имеют высокую смертность.

- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Фото: Святослав ЗОРКИЙ
- Сколько лет было самому молодому вашему пациенту?
- 18 лет, парнишка из Гомеля . На разных этапах ему долго ставили болезнь Крона (воспалительная болезнь кишечника), а у него была огромная опухоль прямой кишки.
- Почему не диагностировали вовремя?
- Потому что 18 лет - всем хотелось думать, что в таком возрасте рака толстой кишки не бывает. И ему долго не делали полнослойную биопсию (исследование подозрительных тканей прямой кишки).
- С возрастом обмен веществ замедляется. Посоветуйте - как поддержать работу кишечника?
- Нужно менять образ жизни, следить за питанием, есть побольше овощей, фруктов, клетчатки. Полезно делать себе массаж живота - поглаживая круговыми движениями по часовой стрелке. И не нужно слишком всего бояться, важно вовремя обследоваться. Страхов много, например, у молодых женщин с полипозами, после наших операций.
ЧИТАЙТЕ ТАКЖЕ
О таком докторе для своего ребенка мечтает каждая мама. Только вот встретиться с ним - недетский труд даже для журналиста [продолжение здесь]
Уролог Антон Главинский: На приеме у уролога жена узнает про мужа много интересного!
Узнали, как ЗОЖ мужа мешает наступлению беременности, всегда ли можно сказать, кто первый заболел, почему частенько мужчина с любовницей может, а с женой – нет и как укрепить брак [продолжение здесь]
Читайте также: