Головные боли при сак
Причины возникновения болезни
Основными причинами появления этой патологии являются нетравматические:
- разрыв врожденной или приобретенной аневризмы сосуда головного мозга;
- разрыв сосуда системы кровоснабжения головного мозга на фоне артериальной гипертензии, атеросклероза сосудов головного мозга и других сосудистых заболеваний.
И травматические факторы:
- перелом костей черепа;
- ушиб головного мозга;
- черепно-мозговая травма.
Одним из факторов риска возникновения САК сосудистой этиологии является возраст пациента и сопутствующие заболевания сердца и сосудов.
Травматическое субарахноидальное кровоизлияние чаще всего возникает вследствие дорожно-транспортных происшествий, у людей в состоянии алкогольного опьянения и спортсменов контактных видов борьбы.
Причины субарахноидального кровотечения
В большинстве случаев причиной субарахноидального кровотечения становится разрыв аневризмы. Это связано со слабостью стенок кровеносных сосудов, проходящих через головной мозг. Чаще всего их повреждение происходит в месте отхода мелких сосудов от основного ствола.
Почему у человека возникает аневризма, медики точно сказать не могут. Однако существуют определенные факторы риска, способные вызвать такую патологию:
- Артериальная гипертензия.
- Наследственная предрасположенность.
- Редкие заболевания организма.
- Вредные привычки (курение, алкогольная и наркотическая зависимость).
Одна из причин недуга — артериальная гипертензия
Кроме разрыва аневризм, к такому состоянию, как САК могут привести и другие причины:
- Травмы, в результате которых может произойти кровоизлияние с проникновением крови в субарахноидальное пространство.
- Развитие опухоли в головном мозге, что приводит к повреждению расположенных рядом сосудов. При этом характер новообразования может быть как злокачественным, так и доброкачественным.
Подробнее о симптомах опухоли в головном мозге.
- Артериовенозные мальформации – врожденная патология, в результате которой вены и артерии оказываются сплетенными между собой.
- Васкулит – воспалительное поражение сосудов, причиной которого стал инфекционный или аутоиммунный процесс.
- Инфекционное поражение головного мозга (осложнение гнойного менингита, энцефалит и т. д.).
- Фибромышечная дисплазия.
- Болезнь Моямоя.
Классификация
Для того чтобы оценить состояние пациента и степень тяжести болезни было разработано несколько методов оценки с использованием системы шкалы и баллов.
- Шкала состояния тяжести, которая состоит из пяти уровней: от легкого или бессимптомного течения до агонального состояния и комы.
- Шкала Фишера анализирует данные, полученные в результате компьютерной томографии. Она учитывает визуализацию и объем кровоизлияния, а также его распространенность на другие участки мозга.
- Сочетание классической шкалы комы Глазго (оценивает речевые, двигательные реакции и степень раскрытия глаз) и очагового неврологического дефицита (неврологические признаки, которые появляются при поражении определенных областей мозга).
Чтобы установить степень тяжести принимают во внимание совокупность результатов оценки по всем шкалам, а также расположение и размеры аневризмы.
Дисциркуляторная энцефалопатия 3 степени — тяжелое заболевание в запущенной стадии грозит инвалидностью и высокой вероятностью смерти. Подробней в статье. Тяжелое заболевание гидроцефалия у новорожденных может иметь самые печальные последствия. Почему очень важно вовремя выявить заболевание?
Клиническая картина патологии
Субарахноидальное кровоизлияние головного мозга развивается стремительно на фоне нормального самочувствия пациента и имеет такие симптомы:
- резкая и сильная головная боль, которая усиливается при минимальной физической активности;
- рвота, тошнота;
- психоэмоциональные нарушения: возбуждение, страх, сонливость;
- судороги;
- повышение температуры до субфебрильных и фебрильных значений;
- различные расстройства сознания от оглушения до обморока и комы;
- признаки поражения глазодвигательного нерва (опущение века, парез взора и др.) и кровоизлияние в глазное яблоко.
Через несколько часов после эпизода кровоизлияния проявляются менингеальные симптомы:
- ригидность затылочных мышц – невозможность коснуться подбородком области шеи;
- симптом Кернига – невозможность разогнуть ногу, предварительно согнутую в коленном и тазобедренном суставах, и некоторые другие.
Возникновение САК по причине черепно-мозговой травмы может сопровождаться очаговыми симптомами поражения отдельных областей мозга:
- Лобная доля: шаткая походка, параличи конечностей, нарушение речи, изменение поведения и расторможенность сознания, судороги пальцев рук и другие.
- Височная доля: потеря слуха, шум в ухе и слуховые галлюцинации, нарушение памяти и др.
- Теменная доля: потеря тактильного восприятия, нарушение способности читать, ориентироваться на местности и др.
- Затылочная доля: нарушение зрения, своеобразные зрительные галлюцинации и др.
Возможно повышение давления, развитие аритмии, отека легких и возможно остановки сердца.
Симптоматика болезни выражена в разной степени и может сохраняться от нескольких дней до пары недель. На более поздних стадиях пациента беспокоят головные боли, нарушение сознания, изменения температуры.
Новый эпизод кровоизлияния усиливает имеющиеся симптомы и добавляет новые.
Диагностические критерии
Доктор уточняет анамнез пациента и выполняет наружный осмотр для того, чтобы выявить характерные симптомы.
Диагноз выставляется на основании данных КТ, которая позволяет не только выявить кровоизлияние, но и получить данные о состоянии ликворной системы, распространенности процесса, наличии отека мозга.
Проведение высокоточной КТ-ангиографии позволяет уточнить источник кровотечения.
Отрицательные результаты на КТ при характерной клинической картине могут быть связаны с малым объемом кровоизлияния и проведением исследования в поздние сроки.
МРТ реже применяется при ранней диагностике, но является более чувствительным методом для диагностики патологии спустя несколько дней.
При отрицательных результатах КТ выполняют люмбальную пункцию с последующим исследованием цереброспинальной жидкости.
Суть процедуры: На уровне поясничных позвонков в субарахноидальное пространство вводится специальная игла, которая забирает для исследования небольшое количество спинно-мозговой жидкости. При сомнительных исследованиях пункцию выполняют несколько раз. САК устанавливается на основании нарастающего содержания эритроцитов в ликворе.
На фото субарахноидальное кровоизлияние на КТ
После подтверждения диагноза САК занимаются установлением причины и источника кровоизлияния. Наиболее частой причиной патологии является аневризма, которая требует проведения ангиографии сосудов головного мозга или КТ-ангиографии.
Ангиография сосудов головного мозга – в сосуд вводится рентгеноконтрастное вещество (препараты йода) и одновременно выполняется серия рентгенологических снимков.
В ходе проведения исследования можно выполнить эндоваскулярное хирургическое вмешательство на поврежденном участке сосуда.
Лечебная тактика
Лечение проводится в специализированном неврологическом стационаре с учетом тяжести состояния пациента.
Ключевые задачи лечения:
- стабилизировать состояние пациента;
- профилактика повторения эпизода САК;
- нормализация гомеостаза (система поддержания равновесия);
- лечение и профилактика ишемии мозга и сосудистого спазма;
- терапия болезни, которая вызвала кровоизлияние.
В зависимости от степени нарушения сознания и симптомов следует стабилизировать состояние пациента:
- при нарушении сознания проводят интубацию трахеи и подключение пациента к аппарату ИВЛ;
- проведение манипуляций требует введения обезболивающих и седативных препаратов;
- установка мочевого катетера для контроля состояния почек и водного баланса;
- питание либо парентеральное (через вену) или с помощью назогастрального зонда;
- при судорожных припадках применяют антиконвульсанты;
- для профилактики тромбоза используют компрессионное белье;
- назначение диуретиков при отеке мозга;
- противорвотные препараты при многократной рвоте.
Для профилактики повторного кровотечения в некоторых случаях при аневризме проводят экстренное хирургическое вмешательство на сосудах.
В зависимости от размеров аневризмы, ее локализации и других параметров во время проведения ангиографии применяют клипирование сосуда или эндоваскулярную окклюзию (закупорку).
Для лечения вазоспазма (спазмирование сосудов, вызывающих уменьшение кровотока) и ишемии (недостаточности кровоснабжения) головного мозга применяют блокаторы кальциевых каналов в таблетированной форме (нимодипин).
В случаях локального вазоспазма, уточненного проведением ангиографии, вводят препараты расширяющие артерию прямо в сосуд или проводят баллонную ангиопластику.
Лечение проводится под постоянным контролем основных показателей системы крови, водно-солевого баланса, внутричерепного и артериального давления.
Лечение
Субарахноидальное кровоизлияние – очень опасная патология, требующая проведения интенсивной терапии и тщательного наблюдения за больным. Основные цели лечения – нормализация или, по крайней мере, стабилизация состояния пациента, проведение раннего хирургического вмешательства и устранение симптомов САК.
Основные лечебные мероприятия направлены на:
- Нормализацию деятельности дыхательной и сердечно-сосудистой системы, поддержание электролитного состояния и основных биохимических показателей крови на приемлемом уровне;
- Борьбу с отеком головного мозга и увеличением внутричерепного давления;
- Предупреждение и лечение сосудистого спазма и ишемии нервной ткани;
- Снятие негативных симптомов и лечение неврологических расстройств.
На сегодняшний день не разработано эффективных консервативных подходов, позволяющих удалить свертки крови из полости черепа и устранить аневризматическое расширение сосуда, поэтому операция неизбежна.
Пациенты с подозрением на субарахноидальное кровоизлияние должны быть немедленно госпитализированы, при этом необходимо помнить о возможности продолжающегося или повторного кровотечения из сосудов мальформации. Показан строгий постельный режим, предпочтительно зондовое питание, которое обязательно проводится при коматозном состоянии, нарушении глотания, сильной рвоте, ишемических изменениях кишечника.
Так называемая базисная терапия, в которой нуждается большинство пациентов, включает:
- Искусственную вентиляцию легких;
- Назначение гипотензивных препаратов (лабеталол, нифедипин) и контроль уровня артериального давления;
- Контроль концентрации глюкозы в крови путем введения инсулина или глюкозы при гипергликемии или гипогликемии соответственно;
- Устранение лихорадки свыше 37,5 градусов с помощью парацетамола, физических методов охлаждения, введения магнезии;
- Борьбу с отеком мозга: дренирование мозговых желудочков, применение осмотических диуретиков, седативных препаратов, миорелаксантов, проведение ИВЛ в режиме гипервентиляции (не дольше 6 часов);
- Симптоматическую терапию, включающую противосудорожные препараты (седуксен, тиопентал, введение в наркоз в тяжелых случаях), борьбу с тошнотой и рвотой (церукал, витамин В6), седативное лечение при выраженном психомоторном возбуждении (сибазон, фентанил, дроперидол), адекватное обезболивание.
Основным вариантом специфического лечения субарахноидального кровоизлияния является хирургическое, цель которого – удаление крови, попавшей в подпаутинное пространство, и выключение аневризмы из кровотока для предупреждения повторных кровоизлияний. Наиболее эффективно проведение операции не позднее 72 часов с момента разрыва аневризмы, поскольку позже развивается спазм сосудов мозга и нарастает ишемия, усугубляющая состояние больного и глубину повреждения нервных структур. Однако, учитывая тяжесть патологии, могут возникнуть значительные трудности и противопоказания к хирургическому лечению, связанные с состоянием пациента.
Противопоказаниями к операции служат:
- Кома и другие виды угнетения сознания;
- Выраженная степень ишемии в мозговой ткани;
- Наличие очаговой неврологической симптоматики;
- Прогрессирующе ухудшение состояния пациента.
При наличии вышеперечисленных условий, операцию откладывают до момента стабилизации деятельности центральной нервной системы и других жизненно важных органов. Если состояние пациента стабильно, то хирургическое лечение проводят как можно раньше от момента кровоизлияния.
Вариантами операций при разорвавшейся аневризме с истечением крови в субарахноидальное пространство являются:
- Наложение клипсы (клипирование) на питающие аневризму сосуды для выключения ее из кровообращения путем открытого доступа (трепанация черепа).
- Эндоваскулярные вмешательства, стентирование.
- Шунтирование и эвакуация крови из желудочковой системы мозга при проникновении ее в желудочки.
Эндоваскулярные (внутрисосудистые) операции могут быть осуществлены исключительно в специализированных стационарах, где имеется соответствующее оборудование. При проведении таких вмешательств в бедренную артерию вводится катетер, по которому к месту локализации аневризмы доставляют специальные спирали или раздувающийся баллон, устраняющие кровоток в аневризме, но излившуюся кровь при этом не удаляют.
До сих пор неизвестно, есть ли преимущества у эндоваскулярных операций перед открытыми, поэтому и показания к ним точно не определены, но предпочтительны они при тяжелом или нестабильном состоянии пациента, когда трепанация рискованна. Кроме того, при локализации аневризмы в глубинных отделах мозга, труднодоступных скальпелю хирурга, при риске повреждения окружающей нервной ткани, множественных сосудистых мальформациях, аневризмах без хорошо выраженной шейки предпочтение отдают эндоваскулярной хирургии. Недостатком этого метода является возможность рецидива кровоизлияния, которая сохраняется на довольно высоком уровне в сроки до 4 недель после лечения, поэтому пациенты в этот период должны находиться под постоянным тщательным наблюдением.
Очень серьезным осложнением субарахноидального кровоизлияния является сосудистый спазм и ишемические изменения в нервной системе, следующие за моментом излития крови. Для борьбы с ними необходимы:
Последствия субарахноидального кровоизлияния всегда весьма серьезны и связаны, прежде всего, с локализацией патологического процесса в полости черепа, повреждением участков головного мозга. Летальность на первом месяце от начала заболевания достигает 40%, а у больных, находящихся в коме – 80%. У многих пациентов даже после своевременного хирургического лечения сохраняется неврологический дефицит. Кроме того, необходимо учитывать и вероятность рецидива, смертность и тяжелая инвалидизация после которого неизбежны даже при относительно благоприятном течении первичного кровоизлияния.
Возможные последствия и осложнения болезни
Наиболее распространенные последствия после субарахноидального кровоизлияния:
- Спазм сосудов и как следствие развитие ишемии головного мозга.
- Повторение эпизода САК при аневризме, может развиваться как в раннем периоде, так и спустя несколько недель.
- Гидроцефалия (скопление цереброспинальной жидкости в желудочковой системе мозга) может произойти на начальных этапах или в отдаленном периоде.
- Реже развивается патология других органов и систем: отек легкого, инфаркт миокарда, кровотечение из язвы желудка или 12-перстной кишки и др.
Из отдаленных последствий чаще всего развиваются психоэмоциональные расстройства (депрессия, бессонница, возбуждение и др.), нарушение памяти и внимания.
Стандартной жалобой у большинства пациентов перенесших кровоизлияние в мозг является головная боль, реже развивается нарушение гормональной регуляции в системе гипоталамуса и гипофиза.
Прогноз и профилактика
Согласно статистике, только 1 из 4 людей после субарахноидального кровоизлияния удается полностью восстановить свое здоровье. Около 30% пациентов страдают тяжелыми неврологическими дефектами. Также очень велика смертность от САК.
Чтобы снизить негативные последствия заболевания и предотвратить его повторение, пациентам рекомендуют:
- Больше времени гулять на свежем воздухе.
- Полноценно питаться. При этом в рационе должно быть достаточное количество витаминов и микроэлементов.
- Следить за артериальным давлением и уровнем глюкозы в крови.
- Вводить нагрузки нужно постепенно.
- Отказаться от любых вредных привычек.
Субарахноидальное кровоизлияние – очень опасная патология, часто заканчивающаяся летально. Чтобы человек мог не только выжить, но и восстановиться после болезни, важно при появлении любых симптомов, сразу же обратиться к доктору и начать лечение.
Сакроилеит – это крайне коварное и опасное заболевание, для которого характерно воспаление крестцово-подвздошного сустава. Патология поражает молодых людей трудоспособного возраста. Спустя 10-15 лет у 70% из них происходят тяжелые необратимые изменения в суставе. Это ведет к существенному снижению качества жизни и потере трудоспособности.
Из-за похожих клинических симптомов сакроилеит нередко путают с дегенеративно-дистрофическими заболеваниями пояснично-крестцового отдела позвоночника (остеохондрозом, спондилоартрозом, спондилезом и др.). У большинства больных выявляют рентгенологические признаки этих болезней. Большинство врачей на этом останавливается, выставляет диагноз и отправляет пациента лечиться. Но… сакроилеит очень часто развивается вместе с другими заболеваниями позвоночника. Он может иметь разные причины возникновения и говорить о наличии других, более серьезных системных заболеваний.
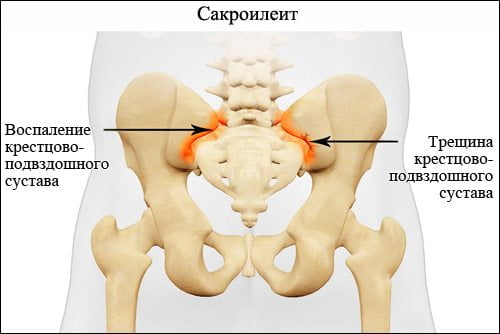
В международной классификации болезней (МКБ-10) сакроилеиту присвоен код М46.1. Патологию относят к воспалительным спондилопатиям – заболеваниям позвоночника, которые сопровождаются прогрессирующим нарушением функций его суставов и выраженным болевым синдромом. Сакроилеит вынесен в другие рубрики, как симптом некоторых заболеваний костно-мышечной системы и соединительной ткани. В качестве примера можно привести поражение крестцово-подвздошного сустава при остеомиелитах (М86.15, М86.25) или анкилозирующем спондилите (М45.8).
В своем развитии сакроилеит проходит несколько последовательных стадий. Изменения на рентгене появляются лишь на последних из них, когда лечить патологию оказывается крайне тяжело. Сакроилеит может развиваться на фоне многих заболеваний, из-за чего его сложно диагностировать и классифицировать.
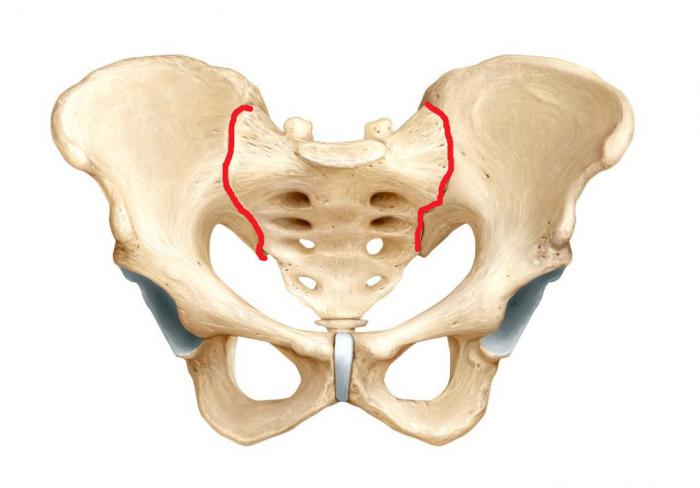
Разберемся с причинами и классификацией болезни.
Классификация и описание видов сакроилеита
Важно знать! Врачи в шоке: "Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. " Читать далее.
Воспаление крестцово-подвздошного сустава может быть самостоятельной болезнью или возникать вторично на фоне аутоиммунных или инфекционных заболеваний. Сакроилеит может иметь одностороннюю или двустороннюю локализацию, острое, подострое или хроническое течение.
| По локализации | Односторонний – воспалительный процесс затрагивает лишь правое или левое крестцово-подвздошное сочленение |
| Двусторонний – патологические изменения распространяются на оба сустава. Чаще всего болезнь возникает при анкилозирующем спондилоартрите и бруцеллезе | |
| По распространенности и активности воспалительного процесса | Синовит – наиболее легкая форма сакроилеита. Характеризуется изолированным воспалением синовиальной оболочки, выстилающей полость крестцово-подвздошного сустава. Чаще всего имеет реактивную природу. Если в суставной полости скапливается гнойный экссудат, заболевание протекает остро и крайне тяжело |
| Остеоартрит (деформирующий остеоартроз) – хроническое поражение крестцово-подвздошного сочленения, при котором в патологический процесс вовлекаются практически все структуры сустава. Также поражаются расположенные рядом кости, мышцы, связки. Обычно развивается на фоне хронических дегенеративно-дистрофических или ревматических заболеваний костно-мышечной системы | |
| Панартрит (флегмона) – острое гнойное воспаление сустава со всеми его оболочками, связками и сухожилиями. Воспалительный процесс также затрагивает прилежащие мягкие ткани и кости. В форме панартрита обычно протекает сакроилеит, вызванный острым гематогенным остеомиелитом | |
| В зависимости от причины возникновения | Неспецифический инфекционный – развивается вследствие проникновения в сустав золотистого или эпидермального стафилококка, стрептококка, энтеробактерий или синегнойной палочки. Обычно развивается на фоне остеомиелита и имеет острое течение |
| Специфический инфекционный – вызывается специфическими возбудителями — это микобактерии туберкулеза, бледные трепонемы или бруцеллы. К таким сакроилеитам относят туберкулезный, сифилитический, бруцеллезный и т. д. В большинстве случаев имеет хроническое медленно прогрессирующее течение, хотя может возникать и остро | |
| Инфекционно-аллергический (асептический, реактивный) – развивается на фоне кишечных или урогенитальных инфекций. При этом патогенные микроорганизмы в суставной полости не обнаруживаются. Воспаление имеет реактивный характер и сложный механизм развития. Болезнь протекает остро или подостро и проходит спустя 4-6 месяцев | |
| Ревматический – развивается на фоне ревматических заболеваний (болезнь Уиппла, синдром Бехчета, подагра, анкилозирующий спондилоартрит). Имеет хроническое медленно прогрессирующее, но тяжелое течение. Часто приводит к деформации суставов, выраженному болевому синдрому и даже инвалидности. Лечение позволяет лишь замедлить прогрессирование патологии и добиться ремиссии | |
| Неинфекционный – возникает первично и этиологически не связан с другими заболеваниями. Причиной выступают травмы, тяжелые физические нагрузки, активные занятия спортом или сидячий образ жизни. Сакроилеит неинфекционной природы развивается у беременных женщин и рожениц из-за чрезмерной нагрузки на крестцово-подвздошные суставы или вследствие их травматизации во время родов | |
| По течению | Острый гнойный – имеет внезапное начало, стремительное развитие и бурное течение. Возникает на фоне остеомиелита или после тяжелых травм. Очень опасен, поскольку может привести к тяжелым осложнениям и распространению инфекции на спинной мозг. Требует немедленного лечения. Больному требуется хирургическое вмешательство |
| Подострый – может иметь специфическую инфекционную или реактивную природу. Проявляется достаточно сильными болями и трудностями при ходьбе. Не сопровождается скоплением гноя в суставной полости. Обычно хорошо реагирует на лечение и полностью излечивается в течение 6 месяцев | |
| Хронический – имеет длительное течение и поначалу очень скудную симптоматику. Со временем боли в копчике и пояснице появляются все чаще и доставляют больному все больше дискомфорта. Хронический сакроилеит обычно развивается у людей с аутоиммунными нарушениями или длительнотекущими инфекционными заболеваниями |
Одно- и двухсторонний
В большинстве случаев воспаление крестцово-подвздошного сустава имеет односторонний характер. При локализации патологического процесса справа речь идет о правостороннем, слева – левостороннем сакроилеите.
2-х сторонний сакроилеит – что это такое и чем он опасен? Для заболевания характерно одновременное вовлечение в воспалительный процесс сразу обоих крестцово-подвздошных суставов. Данная патология нередко является признаком болезни Бехтерева, которая имеет тяжелое течение и приводит к ранней инвалидизации.
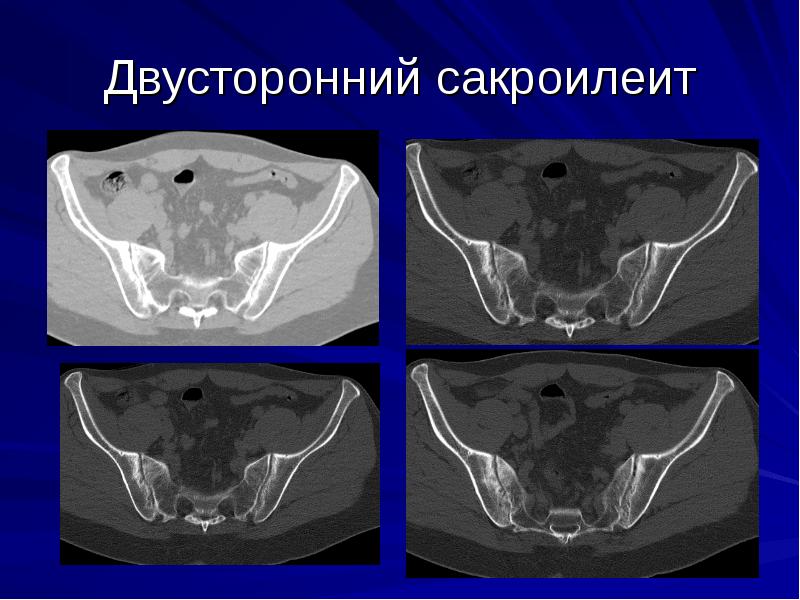
Степени активности двустороннего сакроилеита:
- 1 степень – минимальная. Человека беспокоят умеренные боли в пояснице и легкая скованность по утрам. При сопутствующем поражении межпозвоночных суставов возможны трудности при сгибании и разгибании поясницы.
- 2 степень – умеренная. Больной жалуется на постоянные ноющие боли в пояснично-крестцовой области. Скованность и неприятные ощущения сохраняются в течение дня. Болезнь мешает человеку вести привычный образ жизни.
- 3 степень – выраженная. Больного мучают сильные боли и выраженное ограничение подвижности в спине. В области крестцово-подвздошных суставов у него образуются анкилозы – полные сращения костей между собой. В патологический процесс вовлекается позвоночник и другие суставы.
На ранней стадии болезни рентгенологические признаки либо отсутствуют, либо практически незаметны. Очаги остеосклероза, сужение межсуставных щелей и признаки анкилозов появляются лишь на 2 и 3 степени сакроилеита. Диагностировать болезнь в самом ее начале можно с помощью МРТ. Большинство пациентов с сакроилеитом обращается к врачу лишь на 2 стадии болезни, когда боли начинают вызывать дискомфорт.
Инфекционный неспецифический
Чаще всего развивается вследствие занесения инфекции с током крови при остром гематогенном остеомиелите. Патогенные микроорганизмы также могут проникать в сустав из близрасположенных очагов инфекции. Причиной патологии бывают проникающие ранения и перенесенные хирургические вмешательства.
Характерные симптомы острого гнойного сакроилеита:
В общем анализе крови у больного выявляют повышение СОЭ и лейкоцитоз. Поначалу на рентгенограммах нет видимых изменений, позже становится заметным расширение суставной щели, вызванное скоплением гноя в синовиальной полости сустава. В дальнейшем инфекция распространяется на близрасположенные органы и ткани. Больному с гнойным сакроилеитом требуется немедленное хирургическое вмешательство и курс антибиотикотерапии.
Туберкулезный
- локальная боль, припухлость и покраснение кожи в месте проекции подвздошно-крестцового соединения;
- болезненные ощущения в области ягодицы, крестца, задней поверхности бедра, которые усиливаются при движениях;
- сколиоз с искривлением в здоровую сторону, трудности и чувство скованности в пояснице, вызванные рефлекторным сокращением мышц;
- постоянное повышение температуры тела до 39-40 градусов, признаки воспалительного процесса в общем анализе крови.
Рентгенологические признаки туберкулезного сакроилеита появляются по мере разрушения костей, формирующих подвздошно-крестцовый сустав. Поначалу на подвздошной кости или крестце появляются очаги деструкции с секвестрами. Со временем патологический процесс распространяется на весь сустав. Его контуры становятся размытыми, из-за чего наблюдается частичное или даже полное исчезновение суставной щели.
Сифилитический
В редких случаях сакроилеит может развиваться при вторичном сифилисе. Он протекает в виде артралгий – болей в суставах, быстро исчезающих после адекватной антибиотикотерапии. Чаще воспаление подвздошно-крестцового сустава возникает при третичном сифилисе. Такой сакроилеит обычно протекает в виде синовита или остеоартрита.
В костных или хрящевых структурах сустава могут образовываться сифилитические гуммы — плотные образования округлой формы. Рентгенологическое исследование информативно лишь при значительных деструктивных изменениях в костях подвздошно-крестцового сустава.
Бруцеллезный
У больных с бруцеллезом сакроилеит развивается довольно часто. Подвздошно-крестцовый сустав поражается у 42% пациентов с артралгиями. Для заболевания характерны периодические боли летучего характера. В один день может болеть плечо, во второй – колено, в третий – поясница. Вместе с этим у больного появляются признаки поражения других органов: сердца, легких, печени, органов мочеполовой системы.
Даже "запущенный" ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Гораздо реже у пациентов развивается сакроилеит в форме артрита, периартрита, синовита или остеоартрита. В патологический процесс может вовлекаться как один, так и сразу оба сустава. Диагностировать бруцеллезный сакроилеит с помощью рентгенограмм невозможно из-за отсутствия специфических признаков патологии.
Псориатический
Псориатический сакроилеит выявляют у 50-60% больных с псориазом. Патология имеет четкую рентгенологическую картину и не вызывает трудностей при диагностике. Болезнь протекает бессимптомно и не доставляет человеку никакого дискомфорта. Лишь у 5% людей возникает клинико-рентгенологическая картина, напоминающая таковую при болезни Бехтерева.
Более 70% пациентов с псориазом страдают от артритов разной локализации. Они имеют ярко выраженное клиническое течение и приводят к нарушению нормального функционирования суставов. Чаще всего у больных встречается олигоартрит. Страдать могут голеностопные, коленные, тазобедренные или другие крупные суставы.
У 5-10% людей развивается полиартрит мелких межфаланговых суставов кисти. По клиническому течению заболевание напоминает ревматоидный артрит.
Энтеропатический
Воспаление подвздошно-крестцового сустава развивается примерно у 50% пациентов с хроническими аутоиммунными заболеваниями кишечника. Сакроилеит возникает у людей с болезнью Крона и неспецифическим язвенным колитом. В 90% случаев патология имеет бессимптомное течение.
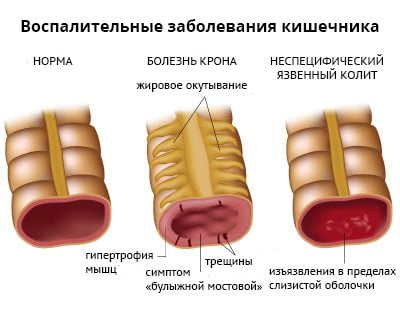
Выраженность воспалительного процесса и дегенеративных изменений в суставе никак не зависит от тяжести кишечной патологии. А специфическое лечение язвенного колита и болезни Крона не влияет на течение сакроилеита.
В 10% случаев энтеропатический сакроилеит является ранним симптомом болезни Бехтерева. Клиническое течение анкилозирующего спондилоартрита при кишечной патологии не отличается от такового при идиопатической (неуточненной) природе заболевания.
Сакроитеит при синдроме Рейтера
Синдромом Рейтера называют сочетанное поражение органов мочеполовой системы, суставов и глаз. Болезнь развивается вследствие хламидийной инфекции. Реже возбудителями выступают микоплазмы и уреаплазмы. Также заболевание может развиваться после перенесенных кишечных инфекций (энтероколит, шигеллез, сальмонеллез).
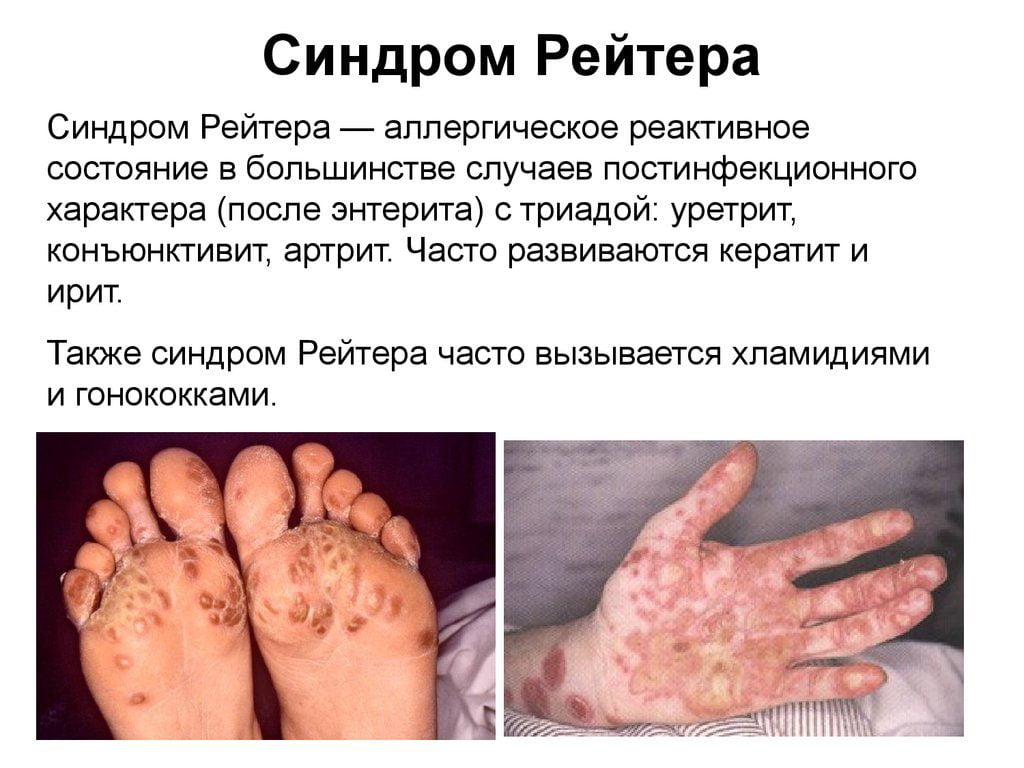
Классические признаки синдрома Рейтера:
- связь с перенесенной урогенитальной или кишечной инфекцией;
- молодой возраст заболевших;
- признаки воспаления органов мочеполового тракта;
- воспалительное поражение глаз (иридоциклит, конъюнктивит);
- наличие у больного суставного синдрома (моно-, олиго- или полиартрит).
Сакроилеит выявляют у 30-50% больных с синдромом Рейтера. Воспаление обычно имеет реактивную природу и одностороннюю локализацию. Вместе с этим у больных могут поражаться воспалением другие суставы, развиваться подошвенный фасциит, подпяточный бурсит, периоститы позвонков или костей таза.
Сакроилеит при анкилозирующем спондилоартрите
В отличие от гнойного инфекционного, реактивного, туберкулезного и аутоиммунного сакроилеитов всегда имеет двустороннюю локализацию. На начальных стадиях протекает практически бессимптомно. Острые боли и нарушение подвижности позвоночника возникают в более позднем периоде из-за постепенного разрушения суставов.
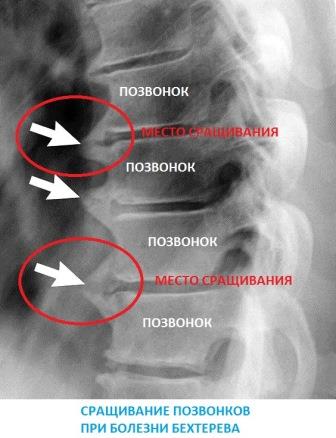
Анкилозирующий сакроилеит — один из симптомов болезни Бехтерева. У многих больных поражаются межпозвоночные и периферические суставы. Типично и развитие иридоциклита или ирита – воспаления радужной оболочки глазного яблока.
Роль КТ и МРТ в диагностике
Рентгенологические признаки появляются на поздних стадиях сакроилеита, причем далеко не при всех его видах. Рентген-диагностика не позволяет вовремя выявить болезнь и своевременно начать лечение. Однако диагностировать заболевание на начальных этапах развития можно с помощью других, более современных методов исследования. Ранние признаки сакроилеита лучше всего видны на МРТ.
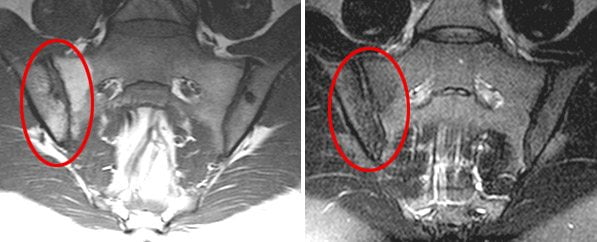
Магнитно-резонансная томография (МРТ) наиболее информативна в диагностике сакроилеита на самых ранних стадиях. Она позволяет выявить первые признаки воспалительного процесса в суставе – жидкость в суставной полости и субхондральный отек костного мозга. Эти изменения не визуализуются на компьютерных томограммах (КТ).
Компьютерная томография более информативна на поздних стадиях сакроилеита. КТ выявляет костные дефекты, трещины, склеротические изменения, сужение или расширение суставной щели. Но компьютерная томография практически бесполезна в ранней диагностике сакроилеита.
Как лечить: этиологический подход
Наиболее важным шагом в борьбе с сакроилеитом является выявление его причины. Для этого человеку необходимо пройти полноценное обследование и сдать ряд анализов. После этого пациенту назначают этиологическое лечение. Больным с туберкулезом показана схема противотуберкулезной терапии, людям с инфекционными заболеваниями проводят антибиотикотерапию. При аутоиммунной патологии используют стероидные гормоны.
Тактика лечения и прогноз при заболевании зависят от его причины, активности воспаления и степени вовлеченности в патологический процесс суставных структур. При наличии симптомов острого гнойного сакроилеита больному показано немедленное хирургическое вмешательство. Во всех остальных случаях болезнь лечат консервативно. Вопрос о целесообразности операции встает на поздних стадиях, когда заболевание уже не поддается консервативной терапии.
Какой врач лечит сакроилеит? Диагностикой и лечением патологии занимаются ортопеды, травматологи и ревматологи. При необходимости больному может потребоваться помощь фтизиатра, инфекциониста, терапевта, иммунолога или другого узкого специалиста.
Для купирования болевого синдрома при сакроилеите используют препараты из группы НПВС в виде мазей, гелей или таблеток. При сильных болях нестероидные противовоспалительные препараты вводят внутримышечно. В случае защемления и воспаления седалищного нерва больному выполняют лекарственные блокады. С этой целью ему вводят кортикостероиды и ненаркотические анальгетики в точку, максимально близкую к месту прохождения нерва.
После затихания острого воспалительного процесса человеку необходимо пройти курс реабилитации. В этом периоде очень полезны массаж, плавание и лечебная гимнастика (ЛФК). Специальные упражнения помогают вернуть нормальную подвижность позвоночника и избавиться от чувства скованности в пояснице. Пользоваться народными средствами при сакроилеите можно с разрешения лечащего врача.
Читайте также:


