Мигрень и рассеянный склероз на мрт
Здравствуйте. Извините за большой объем, но решила описать как можно подробнее, т.к. местные врачи не могут поставить диагноз.
Мне 36 лет. В 1998г. подскользнулась упала, потемнело в глазах. Отлежалась около часа. К врачам не обращалась. Через пару месяцев после этого начались сильные головные боли, по типу мигрени. (Локализация справа в области лба, глаза. Полное неприятие звуков, яркого света, легкая тошнота, озноб) Помогал цитрамон, иногда (редко) холод ко лбу, но чаще наоборот от холода боль усиливалась, помогало закутаться и подышать горячим воздухом на лоб. Боль резко отпускала. Если успевала выпить цитрамон при легком намеке на наступающий приступ, то боль проходила очень быстро в течении 15 минут, и спазмы были не очень болезненные. Если пропустить момент, то боль могла продолжаться 1-2 часа. Первый год приступы были часто, несколько раз в месяц. Потом реже, могли быть почти ежедневно на протяжении 1-2 недель, потом 2-3 месяца без боли. В итоге к 2003г, стали совсем редко, 1-2 раза в год. В основном в холодное время года. В 2004г. получила ЧМТ, сотрясение мозга. Пролечила, назначили в т.ч. пирацетам, церебролезин, актовегин, луцетам. Головные боли возобновились с новой силой. Проходили так же в основном в холодное время года, первый год очень часто. Затем 2-3 раза в год по 1-2 недели ежедневных приступов. К врачам не обращалась, спасалась так же цитрамоном. Со временем приступы сошли на нет.
Помимо этого в 2002г. делали операцию по исправлению носовых перегородок, после лечения гайморита.
В 2007г. после удаления зуба (6), возникло прободение гайморовой пазухи (справа), лечили полгода (с декабря по май) в процессе лечения назначали актовегин, но отменили, т.к. возникла мигрень. После отмены препарата болей не было.
В 2011г. в июне возникли боли по типу мигрени вновь. Приступы продолжались почти месяц, с интервалом в 1-2 дня. Могли возникнуть ночью во время сна. Так же в этот период вынуждена была отправиться в поездку в другой город на 2 недели, что только усугубило ситуацию. Спасалась так же цитрамоном.
До июля 2012г. приступов не было. Затем возникли вновь и продолжались 3 недели, почти ежедневно. Принимала пенталгин, цитрамон, сумамигрен, мигренол. В надежде подобрать более эффективное средство для быстрого избавления от боли. Но в результате боль только стала чаще и сильнее. Плюс от сумамигрена поднималось давление.
В 2013г. боли начались с конца июля (т.е. опять через 12 месяцев после последнего приступа). Принимала опять только цитрамон, пару раз когда приступ затягивался добавляла пенталгин, и однажды сумамигрен (нужно было срочно ехать на работу). Больше старалась лежать, медитировать, таким образом удалось снять несколько приступов в самом начале. Во время сильных болей помогало так же тепло (укутаться в одеяло с головой) ноги опустить в горячую воду.
Сразу после окончания приступов прошла обследование.
ЭЭГ:
Фоновая запись:
Над обоими полушариями регистрируется альфа-ритм. Амплитуда: до 84мкВ слева (до72мкВ справа) максимальная, 35мкВ слева (40мкВ справа) средняя. Доминирующая частота: 10,8Гц.
Альфа-ритм доминирует в затылочных (О1А1, О2А2) отведениях. Межполушарная асимметрия альфа-ритма: 12% по амплитуде.
Над обоими полушариями наблюдается низкочастотный бета-ритм частотой 14-20Гц амплитудой до 34мкВ слева (до 26мкВ справа)
Над обоими полушариями наблюдается высокочастотный бета-ритм частотой 20-35Гц амплитудой до 27мкВ слева (до 19мкВ справа)
Бета-ритм доминирует в теменных (Р3А1, Р4А2) отведениях.
Гипервентиляция:
Средняя амплитуда альфа-ритма уменьшилась на 28%. Доминирующая частота альфа-ритма 11,3Гц. Альфа-ритм доминирует в заднее-височном-Т5А1 отведении слева и в затылочном-О2А2 отведении справа.
Максимальная амплитуда низкочастотного бета-ритма уменьшилась на 31%.
Максимальная амплитуда высокочастотного бета-ритма уменьшилась на 19%. Бета-ритм доминирует в теменном-Р3А1 отведении слева и в затылочном-О2А2 отведении справа.
Фотостимуляция 10Гц:
Средняя амплитуда альфа-ритма уменьшилась на 8%. Доминирующая частота альфа-ритма 9,8Гц.
Фотостимуляция 20Гц:
Средняя амплитуда альфа-ритма уменьшилась на 33%. Доминирующая частота альфа-ритма 11Гц.
Заключение: На фоне умеренных общемозговых изменений головного мозга дисфункция срединных стволовых структур.
УЗДГ: Заключение: Умеренная непрямолинейность хода обеих ПА в канале.
Исследование головного мозга выполнено на МРТ Superstar 0,35 тес.
Плоскости сканирования: аксиальная на Т1 и Т2 ВИ и сагиттальная на Т2 ВИ аксиальная, Flair.
На МР-томограммах получены изображения суб-и супратенториальных структур головного мозга.
Срединные структуры головного мозга не дислоцированы.
В белом веществе головного мозга, преимущественно на уровне заднего рога левого бокового желудочка (единичная зона) и конвекситально в височной области правой гемисферы большого мозга (единичная зона) определяются единичные зоны со слабо интенсивным МР сигналом на Т2ВИ и изоинтенсивным МР сигналом на Т1ВИ гиперинтенсивным МР сигналом на Flair, с четкими контурами, размером максимально до 5,4мм в аксиальной плоскости без перифокальной реакции, без признаков масс-эффекта.
Боковые желудочки головного мозга не симметричные, ширина на уровне тел справа до 0,64см, слева до 0,82см, 3 желудочек до 0,59см, 4 желудочек не изменен, не деформирован.
В базальном отделе, темной доле обеих гемисфер большого мозга определяются расширенные переваскулярные пространства Вирхова-Робина.
Субарахноидальное пространство больших полушарий и мозжечка определяется, неравномерной ширины.
Сильвиевы борозды симметричные, в базальном отделе умеренно расширены.
Конвекситальные борозды больших полушарий и поперечные борозды мозжечка определяются, не расширены, частично углублены. Ход борозд не изменен.
Кранио-вертебральный переход – миндалины мозжечка на уровне БЗО.
Турецкое седло не увеличено. МР сигнал гипофиза изоинтенсивен МР сигналу головного мозга.
ЗАКЛЮЧЕНИЕ: МРТпризнаки: -очагового поражения головного мозга обеих гемисфер большого мозга, гипертензионно-гидроцефального синдрома.
Учитывать клинику в отношении демиелинизирующего процесса головного мозга?, сосудистого генеза?
Рекомендована консультация невропатолога, МРТ наблюдение в динамике (на момент исследования поражения спинного мозга и мозолистого теле не зарегистрировано).
КАК ВЫГЛЯДИТ РАССЕЯННЫЙ СКЛЕРОЗ НА МРТ
Для РС характерно типичное распределение очагов в белом веществе головного мозга, которое помогает отличить их от сосудистых изменений. Для этого заболевания типичны поражения мозолистого тела, дугообразных волокон, височных долей, мозгового ствола, мозжечка и спинного мозга. Такое распределение очагов нехарактерно для других заболеваний. При ангиопатии возможны поражения ствола мозга, однако они обычно симметричны и располагаются центрально, в то время как очаги при рассеянном склерозе локализованы по периферии.
Наиболее типичные вопросы, которые задает себе практически любой рентгенолог во время анализа МРТ:
- Могу ли я заподозрить ли рассеянный склероз?
- Являются ли эти поражения белого вещества результатом патологических изменений мелких сосудов, как у пациентов, страдающих гипертонией?
- Или необходимо думать о других, менее типичных причинах их возникновения?
Чтобы ответить на эти вопросы, при исследовании поражений белого вещества необходимо принимать во внимание следующие моменты:
- Многие заболевания нервной системы могут проявляться так же, как рассеянный склероз, и клинически, и на МРТ.
- Для большинства случайно обнаруженных поражений белого вещества будет обнаружена их сосудистая природа.
- Список возможных диагнозов при обнаружении очагов в белом веществе является весьма длинным
Даже если у пациента имеются клинические признаки рассеянного склероза, необходимо как можно более тщательное изучение изменений белого вещества, чтобы решить, действительно ли эти изменения позволяют заподозрить демиелинизирующий процесс, или они являются случайными находками, возникновение которых обусловлено возрастом.
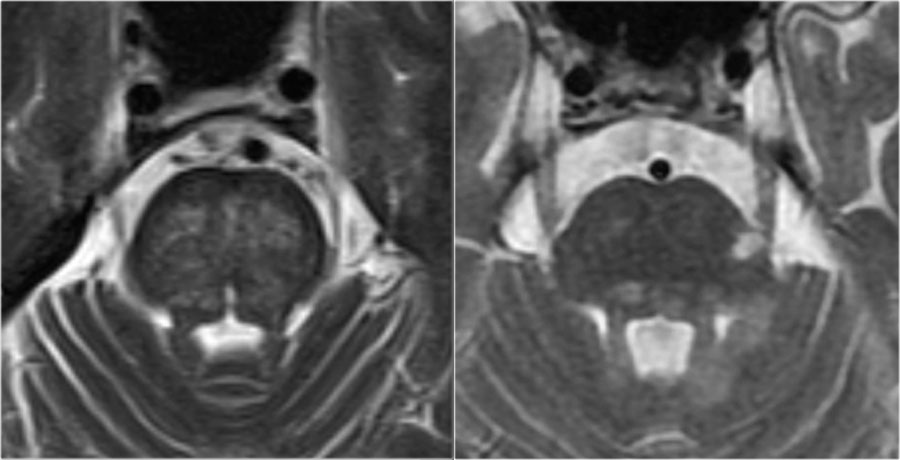
На изображениях продемонстрированы типичные отличия между сосудистыми поражениями и рассеянным склерозом на МРТ головного мозга. Слева – на Т2 ВИ определяется типичный сосудистый очаг в стволе мозга, с поражением поперечных волокон Варолиева моста. Справа на аксиальном Т2 ВИ визуализируется поражение мозгового ствола у пациента с РС в виде гиперинтенсивного очага, расположенного на периферии (часто очаги могут располагаться вблизи или непосредственно в стволовом тракте тройничного нерва, или около края четвертого желудочка).
ЧТО ПОКАЗЫВАЕТ МРТ ПРИ РАССЕЯННОМ СКЛЕРОЗЕ И ДРУГИХ БОЛЕЗНЯХ БЕЛОГО ВЕЩЕСТВА
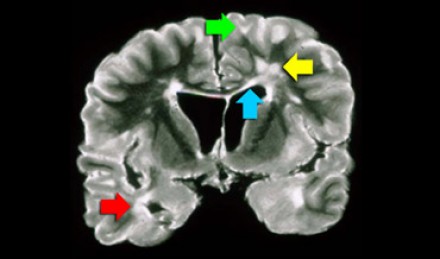
Расположение очагов в белом веществе бывает разным, поэтому диагноз напрямую зависит от того, в каких именно отделах белого вещества обнаружены очаги. Здесь желтой стрелкой отмечены неспецифические глубокие изменения белого вещества, которые могут наблюдаться при многих заболеваниях, например сосудистого характера. Для рассеянного склероза в данном случае являются характерными следующие изменения:
- Поражение височной доли (красная стрелка)
- Юкстакортикальные поражения в непосредственной близости к коре (зеленая стрелка)
- Поражение мозолистого тела (синяя стрелка)
- Перивентрикулярные очаги (вблизи желудочков мозга)
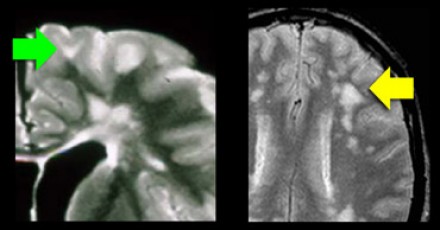
Поражение височной доли также является характерным для рассеянного склероза. В противоположность этому, при гипертензионной энцефалопатии очаги располагаются в лобной и теменной долях; локализация их в затылочной доле не является типичной, а в височных долях они никогда не обнаруживаются. Только при церебральной аутосомно-доминантной артериопатии с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL) наблюдается раннее поражение височных долей.
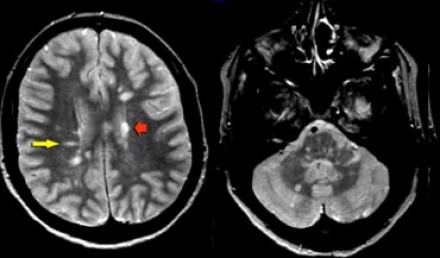
На представленных МР-томограммах типичными для РС являются следующие изменения:
- Очаги продолговатой формы, ориентированные перпендикулярно желудочкам мозга (пальцы Доусона)
- Усиление сигнала от данных очагов после введения контраста
- Множественность поражений и их расположение вблизи желудочков
МРТ с контрастным усилением при рассеянном склерозе
Диагностика рассеянного склероза на ранних сроках осуществляется путем контрастного усиления этих очагов, сохраняющегося в течение месяца после их возникновения, что является другим типичным признаком РС. Наличие в одно и то же время усиливающихся и не усиливающихся при контрастировании очагов объясняется диссеминацией их во времени. Отек с течением времени регрессирует, в итоге остаются лишь небольшие центрально расположенные участки гиперинтенсивного на Т2 ВИ сигнала.
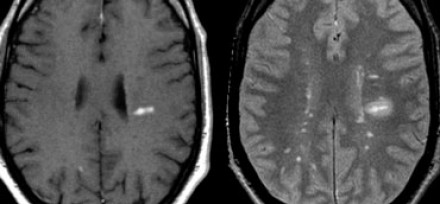
На МР-томограммах (исследование сделано через три месяца после клинического дебюта) определяются типичные признаки рассеянного склероза:
- Множественные очаги, накапливающие контраст
- Большая часть этих очагов вплотную прилежит к коре: они должны быть расположены в области дугообразных волокон
- Все эти очаги являются недавно возникшими, поскольку контрастное усиление очагов при введении препаратов гадолиния наблюдается только в течение месяца (диссеминация во времени).
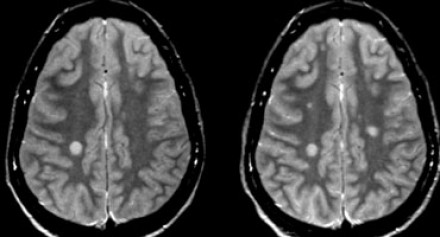
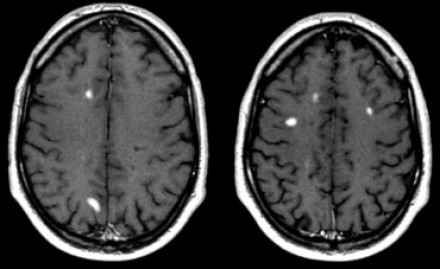
Возникновение новых очагов на МР-томограмме отображает процесс диссеминации во времени. Пациенту была выполнена МРТ через три месяца после клинического дебюта РС. На томограмме слева виден единичный очаг, в то время как на МР-томограмме справа, выполненной через три месяца, определяются два новых очага.
МРТ спинного мозга при рассеянном склерозе
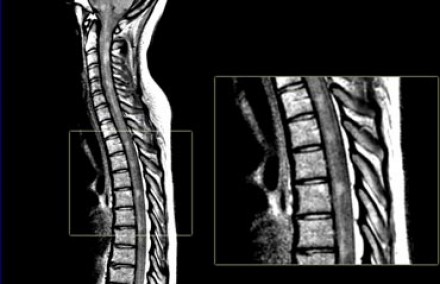
Поражение спинного мозга при рассеянном склерозе: на сагитальной МР-томограмме спинного мозга (слева) определяются очаги, характерные для РС — относительно небольшие поражения, расположенные по периферии. Чаще всего они обнаруживаются в шейном отделе позвоночника, имеют длину меньше чем два позвоночных сегмента. Кроме того, визуализируются очаги и в мозговом стволе: их сочетание с поражениями спинного мозга и мозжечка является признаком, крайне полезным в ранней диагностике рассеянного склероза.
Поражение спинного мозга не характерно для большинства других заболеваний ЦНС, за исключением острого диссеминированного энцефаломиелита, болезни Лайма, проявлений системной красной волчанки, саркоидоза. Обратите внимание, что представленные выше томограммы являются взвешенными по протонной плотности — эта последовательность имеет важное значение в стадировании РС. Сигнал от спинного мозга на изображениях, взвешенных по протонной плотности, однородно низкоинтенсивный (как от ликвора), вследствие чего на этом фоне очаги РС становятся контрастными по отношению к спинномозговой жидкости и спинному мозгу, что позволяет определить рассеянный склероз по МРТ.
Рассеянный склероз под микроскопом
КАК ОТЛИЧИТЬ РАССЕЯННЫЙ СКЛЕРОЗ И СОСУДИСТУЮ ЭНЦЕФАЛОПАТИЮ
Ниже в сводную таблицу собраны наиболее характерные типы расположения очагов при рассеянном склерозе и при изменениях сосудистого происхождения. Различия касаются расположения очагов и характеристик контрастирования.
ВТОРОЕ МНЕНИЕ ПРИ РАССЕЯННОМ СКЛЕРОЗЕ
Нередко дифференцировать рассеянный склероз и другие виды очаговых изменений белого вещества бывает сложно даже опытному специалисту, не говоря о молодых врачах. В таких случаях можно получить дополнительную консультацию врача МРТ, специализирующегося на демиелинизующих заболеваниях и других патологических изменениях нервной системы. Второе мнение специализированного рентгенолога помогает избежать врачебных ошибок и сделать диагноз более достоверным и точным. Кроме того, неврологам необходимо описание МРТ при рассеянном склерозе, выполненное по современным стандартам. Второе мнение можно получить с помощью Национальной телерадиологической сети — эта система обмена диагностическими исследованиями завоевала репутацию надежного помощника, особенно если врачи сталкиваются со сложными или неясными случаями.
ВАРИАНТЫ РАССЕЯННОГО СКЛЕРОЗА
Выше мы рассмотрели МРТ картину при типичной форме рассеянного склероза. Однако, существуют несколько нетипичных форм заболевания, которые обязательно нужно иметь в виду.
Опухолеподобная (псевдотуморозная) форма РС
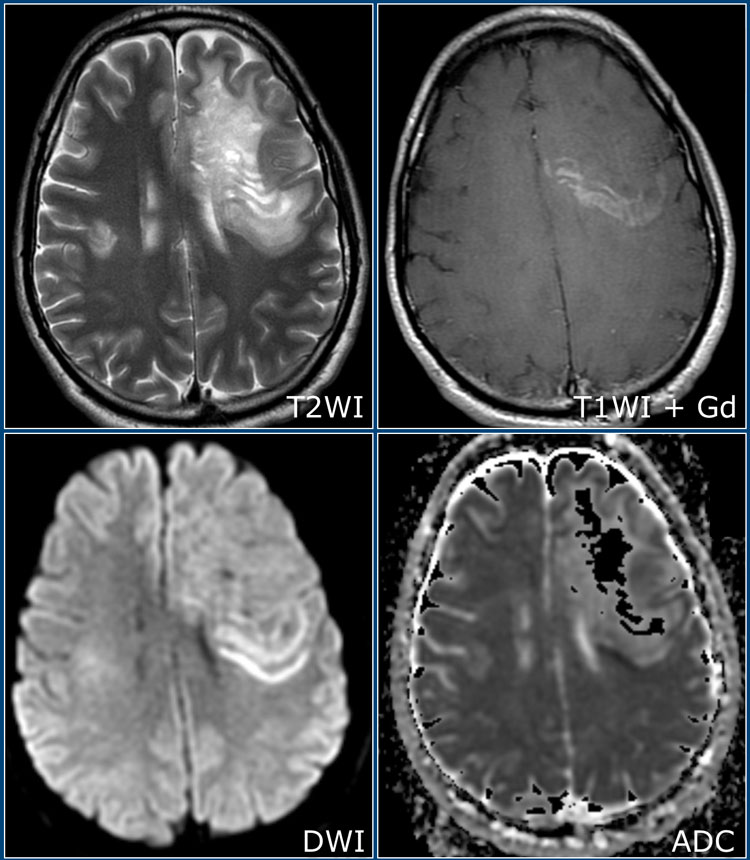
При этой форме рассеянный склероз на МРТ выглядит как крупный очаг, оказывающий обычно менее выраженное объемное воздействие, чем можно было бы ожидать при таких размерах поражения.
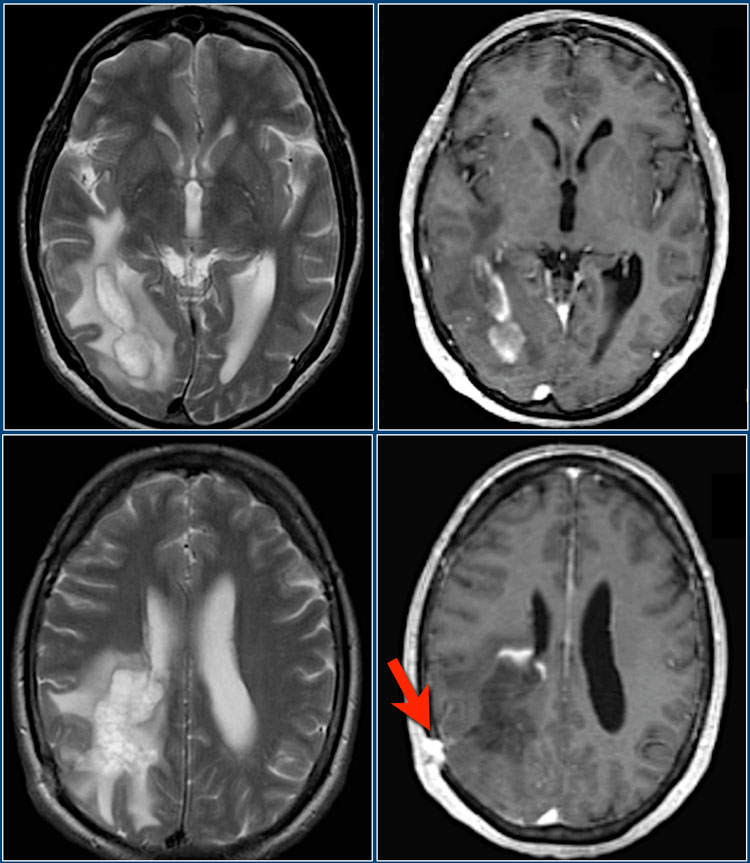
Данные Т1 и Т2 взвешенные МР-томограммы получены у 39-летнего мужчины с подостро возникшей гемианопсией. В этом случае потребовалась биопсия для дифференциальной диагностики между глиомой и демиелинизирующим процессом. Красной стрелкой отмечена зона биопсии.
Имеется перифокальный отек, но относительно слабо выражено объемное воздействие. Путем биопсии было подтверждено димиелинизирующее заболевание. Контрастное усиление по типу незамкнутого кольца с гипоинтенсивным сигналом на Т2 ВИ постконтрастных томограммах и низким кровотоком характерно для демиелинизации.
Как ясно из вышеизложенного, опухолевоподобную форму рассеянного склероза легко перепутать с опухолью. Одна из распространенных ошибок неопытных рентгенологов — заключение о наличии опухоли тогда, когда на самом деле имеется псевдотуморозный РС. В таких случаях всегда важно помнить про возможность повторной консультации снимков МРТ опытными рентгенологами.
Концентрический склероз Бало
Концентрический склероз Бало является редким демиелинизирующим заболеванием, характеризующееся возникновением чередующихся очагов демиелинизации и участков с сохранением миелина, имеющих вид завитков.
Оптикомиелит Девика
Очень важно учитывать возможность наличия оптикомиелита (болезнь Девика), особенно у пациентов с двухсторонним поражением зрительных нервов. Оптикомиелит – это болезнь, при которой обычно поражаются зрительные нервы и спинной мозг, при этом в головном мозге определяются незначительные изменения. Болезнь Девика нужно предполагать при выявлении распространенных поражений спинного мозга (на протяжении более чем трех сегментов), дающих низкий сигнал на Т1, в сочетании с утолщением спинного мозга за счет отека. На аксиальных томограммах очаги поражения обычно занимают большую часть спинного мозга, что нетипично для РС, при котором очаги имеют меньший размер и расположены по периферии.
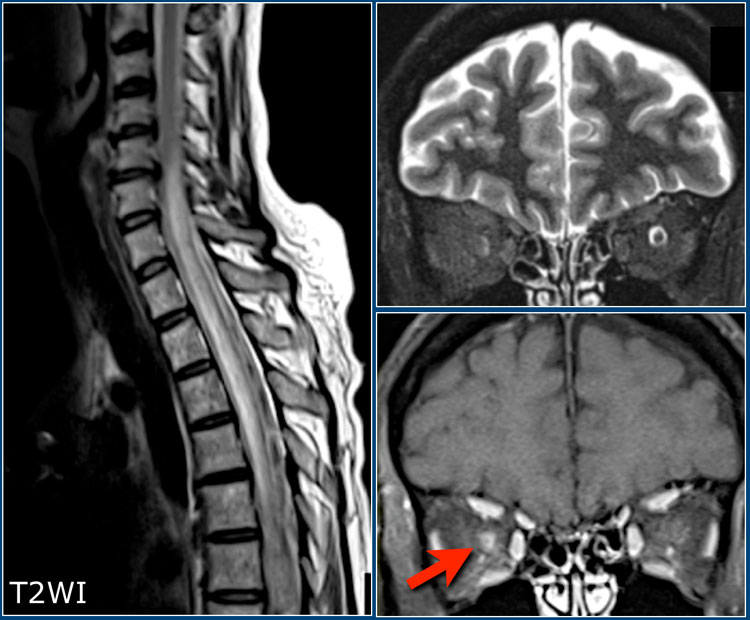
На сагиттальных Т2-взвешенных изображениях спинного мозга у пациента с оптикомиелитом визуализируется продольно ориентированный очаг поражения спинного мозга в сочетании с его отеком.
Острый диссеминированный (рассеянный) энцефаломиелит (ОДЭМ)
ОДЭМ является заболеванием, с которым необходимо проводить дифференциальную диагностику при рассеянном склерозе. ОДЭМ является монофазным, иммунно-обусловленным демиелинизирующим процессом, который часто возникает у детей в результате инфекции или после вакцинации. На МРТ при ОДЭМ обнаруживаются диффузные и относительно симметричные очаги поражения в белом веществе, расположенные супра- и инфратенториально, одновременно усиливающиеся при контрастировании. Также практически всегда наблюдается поражение серого вещества коры головного мозга и подкорковых ганглиев, таламусов.
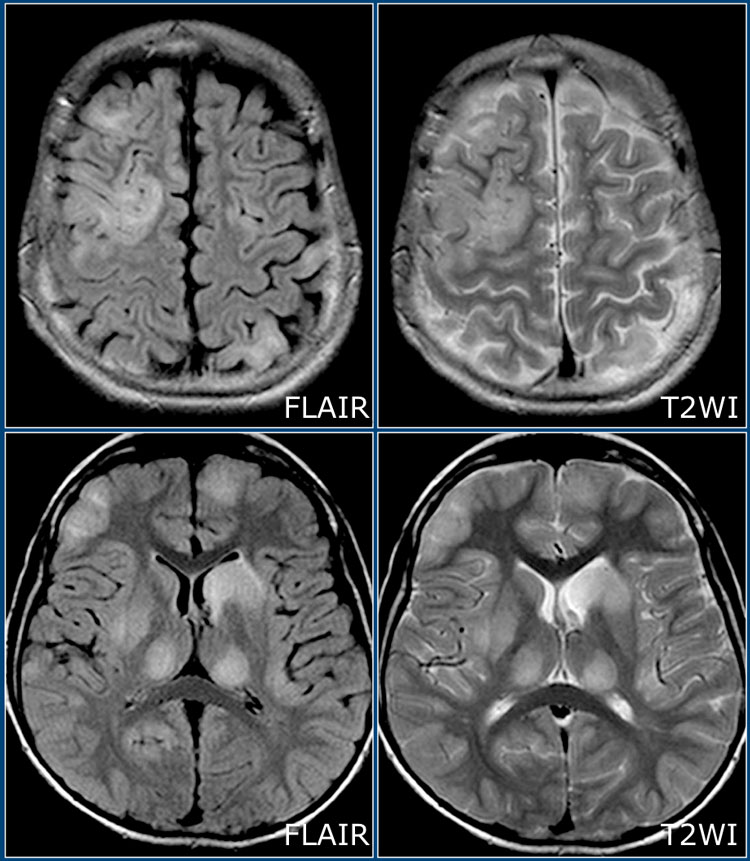
На изображениях представлены аксиальные FLAIR и T2 взвешенные томограммы, выполненные подростку, страдающему острым рассеянным энцефаломиелитом. Обратите внимание на распространенное поражение коры и подкорковых ядер, в том числе, таламусов.
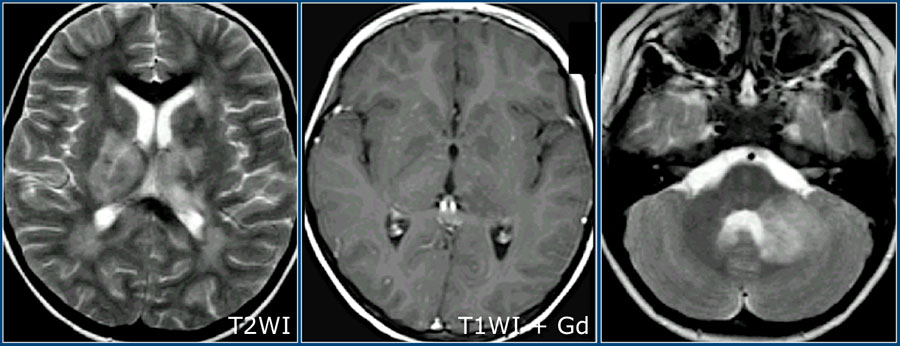
Здесь можно видеть другой случай ОДЭМ. Обратите внимание на поражение базальных ганглиев.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА РАССЕЯННОГО СКЛЕРОЗА И ОДЭМ
| ОДЭМ | РС | |
| МРТ головного мозга | Нечеткие поражения | Пальцы Доусона |
| Локализация поражений | Таламус | Юкстакортикально |
| Контрастное усиление | Неравномерное/отсутствует | Локальное |
| Характер поражений | Протяженные, отек | Множественные, мелкие |
| Контрольные исследования | Разрешение | Новые очаги |
Более подробно с дифференциальной диагностикой рассеянного склероза можно познакомиться в этой статье.
РАССЕЯННЫЙ СКЛЕРОЗ: КРИТЕРИИ МАКДОНАЛЬДА
Для постановки диагноза, а также для сведения к минимуму ошибки МРТ при рассеянном склерозе необходимо исключить похожие заболевания и продемонстрировать диссеминацию поражений во времени и пространстве.
Диссеминация в пространстве:
- Наличие одного и большего количества очагов, дающих гиперинтенсивный сигнал на Т2, как минимум в двух из четырех областях в ЦНС: перивентрикулярно, юкстакортикально, инфратенториально или в спинном мозге.
- Для заключения о рассеянном склерозе не требуется контрастное усиление очагов после введения препаратов гадолиния.
Диссеминация во времени:
- Появление новых очагов на Т2 или вновь возникших поражений, накапливающих контраст (препараты гадолиния) на контрольной МРТ по сравнению с изначальным исследованием, независимо от того, когда оно было выполнено.
- Одновременное возникновение бессимптомно протекающих, усиливающихся после введения препаратов гадолиния, и не усиливающихся очагов.
Критерии Макдональда были рекомендованы в 2001 году международной группой (исследователей) и пересматривались дважды: в 2005 и 2010 годах.

МРТ при мигрени является одним из наиболее современных и эффективных способов, которые помогают определить причину мучительных приступов.
Среди преимуществ магнитно-резонансной томографии – ее безболезненность и получение первичных результатов непосредственно во время сканирования.
Он безопасен для организма, поэтому рекомендуется при появлении мигренозных атак у подростков или беременных.
Что покажет МРТ при мигрени
Метод магнитно-резонансной томографии основан на способности электромагнитного поля проникать в мягкие ткани, определяя их структуру и плотность.
На тонких срезах просматриваются все отделы головного мозга. При использовании контрастного вещества удается визуализировать кровеносные сосуды от крупных артерий до мельчайших капилляров.
Причины болезненных приступов можно условно разделить на органические и функциональные. МРТ головного мозга при мигрени направлена на выявление первого вида поражений, которые провоцируют спазмы и боль. Сканер с легкостью выявляет следующие патологии:
- аневризму аорты;
- скопление большого объема ликвора;
- образование гематомы;
- закупорка тромбом;
- менингит;
- вирусный энцефалит;
- осложнения и воспалительные очаги после фронтита, среднего отита;
- опухоли, кисты, метастазы.
Любые новообразования способны усиливать отечность и давление на головной мозг. В этом случае мигрень на МРТ видно как участок с нарушенным кровообращением, некрозом нейронов или другими патологиями.
Как проводят МРТ при диагностике мигрени
У некоторых пациентов сложно правильно определить причину заболевания между приступами. Для выбора метода лечения или места для укола при мигрени рекомендуется диагностика с помощью МРТ. Ее проводят в период обострения, чтобы визуализировать:
- состояние мозгового вещества;
- степень отечности;
- интенсивность кровотока;
- места передавливания артерий и вен.
Причина мучительных спазмов может скрываться в воспалении, которое практически невозможно обнаружить с помощью КТ или УЗИ.
Какое МРТ делать при мигрени?
Компьютерное сканирование помогло понять, что происходит с сосудами при приступе мигрени. Под воздействием разных факторов они расширяются, после чего происходит резкий спазм и прилив крови. Понять последствия и обнаружить негативные моменты помогает ангиография.
Диагностика МРТ при мигрени практически всегда предусматривает введение контраста. Это специальное вещество с добавлением частиц металла гадолиния, которое используется внутривенно.
При сканировании оно выделяет на снимках сосуды любого размера, показывает силу и направление кровотока. С его помощью легко обнаружить тромбы, сужение протока. После окончания процедуры препарат выводится естественным путем всего за сутки.
МРТ считается безопасной процедурой, поэтому ее можно делать при мигрени у детей любого возраста. Но существует ряд противопоказаний, ограничивающих использование сканера:
- металлические штифты или брекеты (искажают срезы, дают ошибочную информацию);
- клаустрофобия;
- аллергия на контраст;
- установленные имплантаты из металлических сплавов;
- ожирение (многие сканеры имеют ограничение по весу и объему).
Выбирать, какое делать МРТ при мигрени, должен врач-невропатолог. Перед назначением обязательно проводится обследование с помощью УЗИ, ЭЭГ, обследование шейного отдела позвоночника.
Следующий пост будет на тему «Психосоматика мигрени«
Голова болит нестерпимо. Сил терпеть уже нет. Пройдено полное обследование: сделано МРТ головного мозга и его сосудов, шейного отдела позвоночника. Проведено УЗИ сосудов шеи и даже снята энцефалограмма. Никаких изменений не обнаружено, а голова болит.
- Олеся Олеговна, что такое мигрень и как она проявляется?
Это хроническая патология нервной системы. Ведущий её признак - повторяющиеся приступы выраженной, часто пульсирующей, головной боли. При типичной клинической картине боль отмечается с одной стороны, т.е. в половине головы (сторона может меняться). Иногда двусторонняя. Располагается в области лба, виска, либо глазницы. Усиливается при физических нагрузках, движениях головой, наклонах. Начало постепенное. Происходит нарастание, стабилизация, и затихание боли. Приступ в общей сложности может длиться от 4 часов до 3-х суток.
При мигрени могут быть и иные проявления. Некоторые из них: отсутствие аппетита, тошнота, реже - рвота; жидкий стул, заложенность носа, кишечная колика. Лицо может быть бледным или, наоборот, покрасневшим.
ПРИСТУП МИГРЕНИ В ОБЩЕЙ СЛОЖНОСТИ
МОЖЕТ ДЛИТЬСЯ ОТ 4 ЧАСОВ ДО 3-х СУТОК
При мигрени человек более чувствителен к свету или звуку, а потому старается уединиться в тихом месте. Приступ могут прервать сон или рвота.
- Что говорит об этом недуге статистика?
Приступ мигрени, согласно данным, хотя бы раз в жизни отмечался у 80% жителей Земли. Дебют приходится на возрастной промежуток 18-35 лет. Чаще встречается у женщин. Описаны редкие случаи у детей. Бывает и у лиц старше 50 лет. У этой категории не наблюдается гендерная зависимость.
- Почему возникает мигрень? Какие факторы могут её спровоцировать?
Механизм развития патологии и формирования её проявлений связан с изменением тонуса сосудов (сужением-расширением), а также ядром тройничного нерва. В стенке сосудов, к которым подходит этот нерв, выделяются вещества, вызывающие ограниченный безмикробный воспалительный процесс. Он захватывает и часть твёрдой мозговой оболочки. Как следствие, возникает и нарушение кровотока. В результате появляется боль.
Также имеет значение нарушение серотонинового обмена, обменных процессов в нейронах коры головного мозга.
ПРИСТУП МИГРЕНИ, СОГЛАСНО ДАННЫМ, ХОТЯ БЫ
РАЗ В ЖИЗНИ ОТМЕЧАЛСЯ У 80% ЖИТЕЛЕЙ ЗЕМЛИ
Среди предрасполагающих к мигрени факторов:
- гормональные сдвиги (менструация, овуляция, приём оральных контрацептивов);
- особенности питания (нерегулярность; употребление некоторых продуктов - например, шоколада, сыра, орехов, солений и маринадов. Имеет значение не только их длительное потребление, но и внезапное прекращение);
- вредные привычки (приём спиртных напитков);
- приём некоторых медикаментов (например, нитроглицерин, резерпин, ранитидин);
- иные факторы (смена погоды, яркий или мерцающий свет, громкий звук, резкие запахи, душное помещение, нахождение на высоте, травмы области головы и шеи);
- избыток либо нехватка сна.
- Мигрень бывает разной. Расскажите о видах мигрени и чем они отличаются друг от друга?
Классификация этого заболевания обширна, и в рамках нашей беседы приводить её целиком нецелесообразно. В целом выделяют мигрень без ауры (простую) и с аурой.
Например, мигрень со зрительной аурой включает такие признаки, как мелькание пятен перед глазами, уменьшение или выпадение полей зрения.
При так называемой удлиненной ауре проявления могут сохраняться до 1 недели.
МИГРЕНЬ СО ЗРИТЕЛЬНОЙ АУРОЙ ВКЛЮЧАЕТ ТАКИЕ
ПРИЗНАКИ, КАК МЕЛЬКАНИЕ ПЯТЕН ПЕРЕД ГЛАЗАМИ,
УМЕНЬШЕНИЕ ИЛИ ВЫПАДЕНИЕ ПОЛЕЙ ЗРЕНИЯ
Существует вариант заболевания, чаще встречающийся у детей и подростков. При нём, наряду со зрительной аурой отмечаются такие признаки, как головокружение, ослабление слуха, шум в ушах, неустойчивость при ходьбе, нарушение речи, угнетение сознания.
Также выделяют осложнения мигрени: мигренозный статус, мигренозный инфаркт или инсульт.
Как предотвратить инсульт? О профилактике рассказывает директор научно-клинического центра неврологии, нейрореаниматологии и нейрохирургии Оренбургского государственного медицинского университета, профессор Вадим Иванович Ершов
Имеется множество разновидностей мигрени, и постановка окончательного диагноза с определением её конкретной формы проводится только врачом-неврологом.
- Головная боль может быть признаком заболеваний, угрожающих жизни. Одно из них – инсульт. Для мигрени и инсульта характерны схожие симптомы или разные?
Как отличить мигрень от инсульта? Сделать это не всегда просто.
Мигрень, в отличие от инсульта, больше характерна для более молодого возраста. Имеет значение характерная для мигрени неоднократность приступов, наличие случаев заболевания в семье, отсутствие сосудистых факторов риска (например, диагностированные ранее аневризмы сосудов, повышенное артериальное давление, атеросклероз, стеноз сосудов, сахарный диабет).
ОТЛИЧИТЬ МИГРЕНЬ ОТ ИНСУЛЬТА НЕ ВСЕГДА ПРОСТО
Основную роль в подтверждении/исключении инсульта играют дополнительные методы исследования (МРТ, КТ, ангиография).
Записаться на МРТ головного мозга в вашем городе можно здесь
- Существует ли связь между мигренью и инсультом? Может ли она спровоцировать сосудистую катастрофу?
ОДНИМ ИЗ ОСЛОЖНЕНИЙ МИГРЕНИ
ЯВЛЯЕТСЯ МИГРЕНОЗНЫЙ ИНСУЛЬТ
Критериями мигренозного инсульта является сохранение очаговых неврологических проявлений более 1-ой недели, либо обнаружение при проведении МРТ или КТ соответствующего патологически изменённого участка в головном мозге. Также должно насторожить присоединение других симптомов, которые ранее не отмечались (например, нарушение речи, шаткость походки, онемение в руке и/или ноге).
Также имеют значение факторы риска (сердечно-сосудистая патология, сахарный диабет).
- Олеся Олеговна, мигрень может быть маской для других опасных заболеваний? Например, как отличить мигрень от опухоли головного мозга?
Да. Схожими симптомами может сопровождаться новообразование головного мозга.
Бывают подобные проявления при эпилепсии, сосудистых мальформациях, васкулитах, синуситах.
Разграничение между диагнозами проводится при осмотре, в том числе и неврологическом. Диагноз опухоли подтверждается/исключается с помощью методов нейровизуализации (МРТ, КТ).
- Говорят, что от мигрени вылечиться невозможно. Это так? Или существуют эффективные схемы лечения и современная медицина может помочь пациентам с мигренью?
Эффективная противомигренозная терапия разработана (среди прочего используется относительно новый метод - ботулинотерапия).
С помощь медикаментов удаётся значительно уменьшить частоту приступов, а в некоторых случаях необходимость в их приёме через некоторое время отпадает. Больной может быть свободным от приступов продолжительное время, однако гарантии того, что мигрень не вернётся, нет.
Диагностика опирается на подробный сбор жалоб и анамнеза, с их детализацией. Имеют значение характеристики боли, наличие других симптомов, возраст начала патологии, наследственная отягощённость, наличие/отсутствие характерных провоцирующих и облегчающих состояние факторов.
КАКИХ-ТО ХАРАКТЕРНЫХ ЛАБОРАТОРНЫХ
ТЕСТОВ ИЛИ ИНСТРУМЕНТАЛЬНЫХ МЕТОДОВ,
СПОСОБНЫХ ПОДТВЕРДИТЬ НАЛИЧИЕ МИГРЕНИ, НЕТ
Особенностью этого заболевания является то, что каких-то характерных лабораторных тестов или инструментальных методов, способных подтвердить наличие мигрени, нет.
Вместе с тем, если доктор назначил дополнительные методы обследования, следует их пройти, даже если в результате с их стороны не будет получено никаких данных за патологию. Разве не будет поводом для радости узнать, что у вас нет угрожающих жизни заболеваний?
- К каким последствиям может привести мигрень, если её не лечить?
Возможно развитие осложнений - мигренозного статуса (приступа головной боли свыше 72 часов) и мигренозного инсульта.
- К врачу какой специальности необходимо обратиться за помощью пациенту, которого беспокоят приступы мигрени?
Диагноз мигрени устанавливается только врачом-неврологом. Если это простая мигрень, и у больного в дальнейшем нет возможности посещать невролога, то далее наблюдать пациента может врач общей практики. Если речь идёт о мигрени с аурой, таких больных ведёт только невролог.
Записаться к врачу-неврологу в вашем городе можно здесь
внимание: услуга доступна не во всех городах
Другие материалы по темам:
Братчикова Олеся Олеговна
Проходила курс по эпилептологии, сертификационные курсы.
Читайте также:


