Может быть головная боль у детей при кишечных инфекциях
Говоря о кишечной инфекции, следует начать с того, что это не одно, а целая группа инфекционных заболеваний, спровоцированных болезнетворными микроорганизмами. Несмотря на различные причины, кишечные инфекции характеризуются поражением пищеварительного тракта, острой токсической реакцией, а также обезвоживанием организма.
Кишечные инфекции диагностируются у детей в 3 раза чаще, чем у взрослых, при этом протекают они в детском возрасте намного тяжелее.
Согласно статистике ВОЗ, каждый год во всем мире кишечные инфекции уносят жизни порядка 2 млн. детей в возрасте до 5 лет. А причиной тому – обезвоживание организма вследствие несвоевременного обращения за квалифицированной медицинской помощью и самолечение!
Рассмотрим общие симптомы кишечных инфекций и алгоритм действий при их выявлении, что поможет облегчить состояние ребенка и избежать серьезных последствий, среди которых:
- обезвоживание и тяжелая интоксикация организма, которые могут привести к летальному исходу,
- пневмония,
- острая почечная недостаточность.
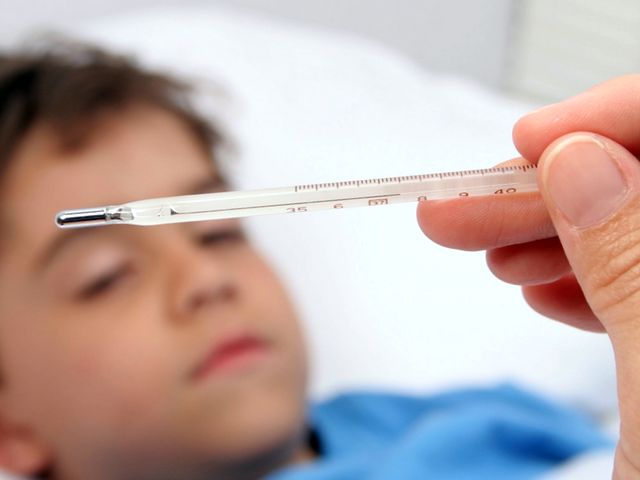
Первый симптом кишечной инфекции – повышение температуры тела.
При этом термометр может показывать как субфебрильные цифры (37,1—38,0 °C), так и доходить до отметки 41 °C (все зависит от типа возбудителя, его количества в организме и иммунитета ребенка).
Важная особенность заключается в том, что температура тела при кишечной инфекции зачастую неизменна с момента повышения и вплоть до стабилизации состояния малыша.
А вот резкий подъем температуры – это признак того, что инфекция протекает с осложнениями!

При высокой температуре дети могут жаловаться на то, что у них болят руки и ноги, при этом указать, где именно у них "крутит", они не могут, поскольку боль носит разлитой характер. Так проявляется ломота в теле.

Одним из основных проявлений любой кишечной инфекции является диарея.
Однако расстройство стула – достаточно частое явление у детей, можете возразить Вы! И это действительно так. НО!
При кишечной инфекции стул частый (от 4 до 10 и более раз в сутки), жидкий и обильный. При этом каловые массы пенистые, могут иметь примесь слизи и крови.
Важно и то, что после акта дефекации ребенок не испытывает облегчения.

В большинстве случаев рвота сопутствует кишечным инфекциям, хотя иногда может и отсутствовать.
Именно посредством рвоты и диареи организм избавляется от вредоносных токсинов.
Рвота может быть однократной либо многократной. Она возникает сразу же после приема пищи либо питья воды.
В том случае, если ребенок отказывается от пищи, он будет рвать водой либо желчью.

На фоне интоксикации организма ребенок может испытывать тошноту и потерю аппетита (вплоть до полного отказа от приема пищи).

Высокая температура в сочетании с общей интоксикацией организма приводит к появлению головных болей, которые могут быть локализованы как в затылочной, так и в височной части головы (при этом могут болеть как оба виска одновременно, так и правая либо левая височные зоны).
Головная боль, усиливающаяся при перенапряжении, может вызывать у ребенка приступы тошноты и даже рвоты.
Ребенок становится раздражительным, капризным и плаксивым, у него пропадет интерес к любимым игрушкам и занятиям.

Еще одним симптомом кишечной инфекции является мышечная слабость вследствие воспаления мышечных волокон.
Ребенок может отказываться передвигаться самостоятельно, жалуясь на то, что ему тяжело ходить, у него подкашиваются ноги, он испытывает сильную слабость в руках. В тяжелых случаях малышу тяжело даже поворачивать голову.
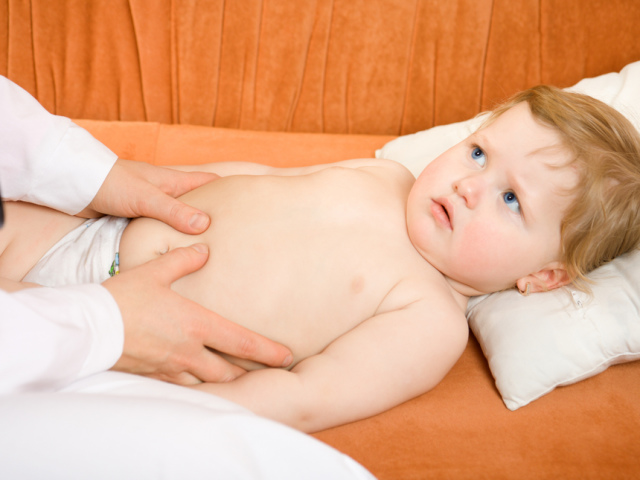
Болевой синдром в области живота часто встречается при кишечных инфекциях.
Болеть может желудок, низ живота и околопупочная зона. Боль может быть постоянной и ноющей, а может иметь схваткообразный и острый характер.

При кишечных инфекциях обезвоживание организма у детей развивается очень быстро, что сказывается на состоянии кожи и слизистых.
Так, розовая и гладенькая кожа ребенка становится сухой и бледной.
Слизистые также реагируют сухостью на недостаток жидкости в организме: губы и язык становятся сухими и потрескавшимися, при этом ребенок постоянно хочет пить и жалуется на то, что у него "пересохло во рту".

Врачи утверждают, что в 90% случаев с кишечной инфекцией можно справиться в домашних условиях под чутким руководством врача. Для этого необходимо придерживаться определенных правил.
Правило №1. Обильное питье
Главная задача родителей и врачей при кишечных инфекциях – не допустить обезвоживания организма.
Предлагать ребенку следует исключительно воду или теплый чай (лучше зеленый), причем поить малыша лучше небольшими порциями, но часто, чтобы не спровоцировать рвоту.
Восстановить водно-солевой баланс помогут также лекарственные аптечные средства для регидратации.
Правило №2. Сорбенты
Активированный уголь и другие сорбенты помогут уменьшить симптомы интоксикации, поскольку впитают и выведут часть токсинов из организма ребенка.
Правило №3. Голод
Во избежание усугубления признаков кишечной инфекции у ребенка в первые 6 – 12 часов после приступа рвоты исключается употребление любой пищи.
Лишь детям, находящимся на грудном вскармливании, можно предложить грудное молоко.
Правило №4. Жаропонижающее
При кишечных инфекциях жаропонижающие средства необходимо давать ребенку, если температура превысила отметку в 38 °C, что поможет уменьшить потерю влаги, спровоцированную рвотой и диареей.
Правило №5. Противопоказания
В ожидании визита врача строго запрещено:
- Давать ребенку противодиарейные и противорвотные средства, ведь именно с каловыми и рвотными массами токсины выводятся из организма.
- Давать препараты на основе бактерий, нормализующие микрофлору кишечника, поскольку они абсолютно бесполезны в острой фазе кишечной инфекции.
- Растирать ребенка водкой либо уксусом при высокой температуре (дополнительная доза токсинов, поступившая через кожу с данными веществами, лишь усугубит ситуацию и ухудшит состояние маленького пациента).
- Самостоятельно назначать болеутоляющие препараты, которые снимут болевой синдром и тем самым затруднят правильную постановку диагноза.
- Ставить ребенку любые клизмы.
И, наконец, самое главное противопоказание – никакой самодеятельности при лечении. Помните о том, что 10% маленьких пациентов с кишечной инфекцией требуют обязательной госпитализации.
Незамедлительно вызвать бригаду скорой помощи следует при остром обезвоживании детского организма, которому сопутствуют такие признаки:
- задержка мочеиспускания: ребенок пьет, но на протяжении 6 и более часов не ходит в туалет "по-маленькому";
- сухость кожи и слизистых;
- отсутствие пота и слез.
Кроме того, опасными являются следующие проявления кишечной инфекции:
- присутствие в рвотных либо каловых массах сгустков крови;
- отказ ребенка от воды;
- побледнение или синюшность кожного покрова;
- резкое повышение температуры тела;
- сильная головная боль;
- понижение артериального давления;
- резкое снижение массы тела, сопровождающееся заострением черт лица;
- бред, нарушение сознания и судороги на фоне высокой температуры;
- западение глазных яблок.
При кишечной инфекции несвоевременно оказанная медицинская помощь может стоить ребенку жизни!



Кишечная инфекция у детей – явление довольно распространенное, и при этом совершенно необязательно, что ребенок съел что-то грязное и теперь мучается с животиком. Одними из самых распространенных возбудителей кишечной инфекции у детей являются вирусы (ротовирус, норовирус, энтеровирус и др.) и бактерии (клебсиелла, сальмонелла, эшерихия и др.).
Как правило, заражение ребенка кишечной инфекцией происходит бытовым и воздушно-капельным путем от больного человека. Особенно легко и быстро заболевание распространяется в группах детских садов, когда дети вместе играют, обедают и тесно контактируют друг с другом. Вирусы и бактерии выделяются в окружающую среду вместе со слюной, калом, рвотой больного и могут сохраняться на поверхностях до 5 дней. Сначала болезнетворные бактерии попадают в рот, оттуда в желудочно-кишечный тракт, вызывая воспаление слизистой желудка и кишечника – гастрит, гастроэнтерит, энтерит, гастроэнтероколит, энтероколит и колит.
Заразиться кишечной инфекцией можно в бассейне или в небольших водоемах со стоячей водой, через плохо вымытые овощи и фрукты, через грязные руки и игрушки. При приготовлении пищи для ребенка очень важно проводить ее термическую обработку: кипятить молоко, тщательно проваривать или прожаривать мясо, промывать овощи и зелень, мыть с мылом яйца перед варкой и т.д.
Чаще всего заражаются кишечной инфекцией дети до 5 лет, потому что они не особо увлечены мытьем рук и так и норовят сунуть в рот грязную игрушку. Однако инфекция может поражать и детей старшего дошкольного и школьного возраста. Они достаточно спокойно переносят болезнь и быстро идут на поправку, а вот для детей до 1 года кишечная инфекция может быть очень опасна – вызывать обезвоживание и даже сепсис. Впрочем, как отмечают многие педиатры, малыши, находящиеся на грудном вскармливании, легче переносят болезнь, да и заражаются реже, благодаря хорошему иммунитету.
Симптомы кишечной инфекции у детей
Развитию кишечной инфекции предшествует инкубационный период, который длится от 12 часов до 5 - 6 дней. Потом наступает острая фаза болезни, во время которой проявляются характерные симптомы – сначала начинает болеть голова, пропадает аппетит, потом появляется рвота, расстройство стула, резко повышается температура. Обычно острая фаза длится около 2 - 3 дней, после чего ребенок постепенно идет на поправку. Общая продолжительность болезни составляет около 5 - 7 дней.
Симптомы кишечной инфекции:
-
общая слабость, недомогание;
приступообразная многократная рвота, частые позывы к ней;
частый жидкий стул (до 15 раз в сутки);
высокая температура (до 39 °С);
боль и дискомфорт в животе;
Что вызывает кишечную инфекцию?
Существует три основных вида возбудителей кишечной инфекции. Они относятся к разным семействам и по-разному проявляют себя, попав в организм ребенка. Протекает та или иная болезнь по-разному, бывают острые кишечные инфекции, что встречаются чаще всего, и те, которые могут протекать хронической форме. Какие бывают виды кишечных инфекций, показано в таблице.
| Вид кишечной инфекции | Представители, вызывающие болезни | Признаки болезни |
| Бактериальная | Сальмонеллы, кишечная палочка, иерсинии, стафилококки, гонококки, шигелы | При бактериальной кишечной инфекции болезнь проявляется в течение 7 дней. Пациенты, жалующиеся на бактериальную инфекцию, отмечают у себя резкий подъем температуры тела до 38-39 градусов. Также у них наблюдается рвота, которой предшествует длительно тошнота, боли по всему телу, сильный упадок сил и обезвоживание (ребенок практически сереет на глазах и худеет). Главным признаком бактериальной кишечной инфекции является диарея, иногда до — 10 раз в сутки, в кале обнаруживаются примеси крови и слизи, иногда и гной. Часто стул имеет зловонный запах, спустя время начинает напоминать просто слизь или воду. |
| Вирусная | Вирус герпеса, цитомегаловирус, аденовирус, ротавирусы, вирус гепатита, кальцивирус. | Инкубационный период в данной группе составляется несколько часов, максимум 1-2 суток. При данных кишечных инфекциях у детей отмечается тошнота и рвота, повышается температура тела, слабость, понос, который чаще всего имеет очень жидкую консистенцию и длиться не многократно. Кишечный вирус не дает осложнений на организм, так как не выделяются в кровь токсины, что наблюдается при бактериальной инфекции. |
| Инфекции, вызванные паразитами | Амебы, криптоспоридии, лямблии, изоспоридии. | Данные возбудители чаще поражают детей школьного возраста, либо если ребенок находится в детском коллективе. Проявиться болезнь может и на следующий день, а может и через 3-4 месяца, что зависит от вида возбудителя и состояния иммунитета ребенка. Основные симптомы — это боли в животе, тошнота, расстройство стула (кал водянистый), рвота, обезвоживание, подъем температуры (чаще не выше 37,5-38 градусов). |
Прежде чем начинать лечение у детей кишечной инфекции, нужно определиться, с каким возбудителем вы имеете дело. Первая помощь определенно нужна, а вот лекарства без назначения врача могут только нанести вред ребенку.
Как понять, что нужна медицинская помощь?
В большинстве случаев лечение острой кишечной инфекции у детей проходит в домашних условиях. При этом не нужно давать какие-либо препараты. Но есть инфекции, которые самостоятельно побороть невозможно, требуется медицинское вмешательство. Как же понять, что ребенка нужно отвезти в больницу?
- Если ребенок не может пить, постоянно срыгивает воду.
- При наличии в испражнениях и рвоте сгустков крови.
- При обезвоживании.
- При диарее и рвоте с некоторыми симптомами.
- При постоянной боли в животе.
Обнаружить обезвоживание можно по сухости кожи и слизистых, по сухому языку, отсутствию мочеиспускания более 6 часов. Также будут отсутствовать пот и слезы. На диарею и рвоту следует обратить особое внимание. Если им сопутствует сыпь на коже, резкая бледность, сильно повысилась температура и появилась головная боль, нужно отправляться в больницу. В стационаре обязательно применят инфузионную терапию, вводя жидкость внутривенно. Это поможет возместить ее потерю при рвоте и поносе.
Как заражаются дети?
Заразиться кишечной инфекцией детям проще простого, так как механизм передачи — фекально-оральный.
Дети получают микробов при:
- контакте с обсемененными игрушками, предметами быта, потом тянут руки в рот;
- употреблении грязных фруктов и овощей в сыром виде;
- питье загрязнённой воды, особенно некипяченой из-под крана;
- купании в ставках и водохранилищах;
- контакте с больными детьми.
Причины заражения просты и понятны — бактерии, вирусы или паразиты попадают в организм ребенка, а слабый иммунитет не в состоянии их побороть и начинается разгар болезни. Поэтому у детей и встречаются кишечные инфекции чаще, чем у взрослых.
Видео
Симптомы
В число основных симптомов заболевания у детей входят боли в животе, расстройство стула, тошнота и лихорадка. Температура при кишечной инфекции поднимается резко и нередко достигает отметки в 39 С°. Маленький пациент жалуется на слабость, головокружение. В редких случаях могут проявиться внешние признаки интоксикации – это кожная сыпь и зуд. Симптомы кишечной инфекции у ребенка всегда выражаются в острой форме.
Многие вирусы и бактерии первым делом поражают зрелые клетки кишечника, в результате чего он теряет способность расщеплять и впитывать питательные вещества и всасывать воду из пищи. Это становится причиной сильной диареи. Частые походы в туалет могут привести к массивной потере жидкости и стать причиной обезвоживания. Для кишечных инфекций характерен водянистый понос, но также в каловых массах могут присутствовать слизь или кровянистые вкрапления.
Статья в тему: Лечение миомы больших размеров без операции
Нарушение стула – это один из самых грозных симптомов данного инфекционного заболевания, поскольку сам процесс обезвоживания протекает у малышей стремительнее. Кроме диареи, кишечная инфекция у детей может проявляться наличием следующих признаков:
- гиперемия (покраснение) горла;
- обложенность языка;
- насморк;
- отсутствие аппетита;
- кислый запах изо рта;
- вялость;
- рвота (не связанная с приемом пищи);
- светобоязнь;
- непроизвольное слезотечение;
- кашель;
- насморк;
- учащенный сердечный ритм;
- судороги;
- головные, мышечные, желудочные боли.
У новорожденных детей симптомы заболевания развиваются быстрее. Такое положение опасно для здоровья малыша и требует незамедлительной врачебной помощи. Характерные признаки кишечной инфекции у грудничка:
- высокая температура тела от 37,5 до 39 градусов;
- беспричинный плач;
- сонливость (новорожденный практически всегда спит, но очень беспокойно – кряхтит, плачет во сне, поджимает ноги, ворочается);
- частые срыгивания после кормления;
- отказ от грудного молока и другой пищи;
- пенистый понос с остатками непереваренной пищи, слизи, примесями крови;
- колики.
Симптомы кишечной инфекции
Все кишечные инфекции у детей протекают в схожей степени, основным симптомом будет расстройство стула. Есть ряд иных признаков, которые помогут врачу установить верный диагноз и назначить специфическое лечение для того или иного вида кишечной инфекции.
Очень тяжелая болезнь, которая сопровождается сильной рвотой, частым жидким стулом до 10 раз в день. Спустя сутки стул приобретает вид воды со слизью, могут быть примеси крови и гноя. У больного быстро нарастает слабость, потеря жидкости сопровождается истощением, сухостью кожных покровов.
У ребенка повышается температура до 39-40 градусов и долго не падает, появляется озноб.
Данная болезнь требует срочного медицинского вмешательства, так как такие больные чаще всего погибают от обезвоживания в кратчайшие сроки (примерно неделя-две). Поэтому лечат дизентерию в стационаре.
Сальмонеллез у детей может встречаться в нескольких формах, что не особо влияет на симптоматику болезни. Основной признак сальмонеллеза — это кал зеленого цвета, жидкий, но не всегда отмечается диарея. Также у детей присутствуют сильные боли в животе, подъем температуры.
Эти симптомы будут общими для всех форм сальмонеллеза (особенно они типичны для гастритической, гастроэнтерической, энтероколитической, гастроэнтероколитической).
- Туфоподобная форма будет отличаться бредом, головной болью, лихорадкой, рвотой. В зависимости от того, сколько длится болезнь, может появиться розеолезно-папулёзная сыпь.
- Септическая форма характеризуется появлением гнойных очагов в организме ребенка (легкие, почки, кости и суставы).
Эшерихиоз бывает таких видов:
- Энтеропатогенный, который напоминает симптомами сальмонеллез.
- Энтеротоксигенный, который протекает с обильной диареей, а кал напоминает рисовый отвар.
- Энтероинвазивный, который характеризуется болью в животе, кровавым поносом, резким повышением температуры до 39 градусов, и частой рвотой.
- Энтерогеморрагический, который напоминает предыдущую форму, но без подъема температуры и рвоты.
Любой из этих видов сопровождается сильным обезвоживанием — глаза ребенка впадают, отсутствуют мочевыделение и потоотделение, появляется сухость слизистых оболочек.
У детей наблюдаются симптомы респираторного и кишечного поражения организма. Это кашель и першение в горле, пенистый стул до 15 раз в сутки, сильная рвота и головокружения, а также подъем температуры.
Бывает в двух видах, отчего различаются признаки болезни:
- Локализованная форма. У детей болезнь проявляется болью в животе, метеоризмом, наличием жидкого зловонного стула с примесями крови и слизи, он может окрашиваться в зеленоватый цвет. В начале болезни язык обложен белым налетом, потом он сходит, и окрас языка становится малиновым.
- Генеализовання форма. Те же кишечные признаки, к которым добавляется сыпь на нижних и верхних конечностях, лихорадка, увеличение лимфатических узлов, развитие конъюнктивита.
Дети заражаются от животных, употребляя молоко и кисломолочные продукты. Болезнь напоминает острые гастроэнтериты и энтероколиты.
Дизентерия
Клиника Инкубационный период составляет от 1-го до 7-и дней (чаще — 2-3 дня). В клинической картине дизентерии выделяют синдром общей интоксикации, проявляющийся лихорадкой различной степени выраженности, рвотой, нарушением функции сердечно-сосудистой и центральной нервной системы (ЦНС), и колитический синдром (схваткообразные боли в животе, спазм и болезненность сигмовидной кишки, тенезмы, частый жидкий стул с наличием в кале патологических примесей — слизи и крови). Характер и тяжесть клинических проявлений болезни определяются видом возбудителя и дозой инфекта. Шигеллы Григорьеза-Шига определяют тяжелые формы дизентерии, а шигеллы Зонне — легкие. При массивном инфицировании пищевых продуктов дизентерийной палочкой Зонне развиваются тяжелые формы болезни по типу токсикоинфекции. Согласно классификации А.А. Колтыпина (1938), дизентерия разделяется на:
1. Типичные формы: с преобладанием токсических явлений; с преобладанием местного воспалительного процесса; смешанные формы. 2. Атипичные формы: стертая (колитная); диспепсическая и гипертоксическая. По тяжести выделяются формы: легкая (стертая, бессимптомная или латентная), среднетяжелая и тяжелая. Течение дизентерии может быть: острое (до 1 мес.), затяжное (1-3 мес.) и хроническое (свыше 3-х мес.).
Легкая форма дизентерии характеризуется повышением температуры тела до 37,5° С, однократной рвотой, незначительными болями в животе. Стул 4-6 раз в сутки. Кал жидкий или кашицеобразный, с примесью слизи и зелени pi только у отдельных больных — прожилок крови. Сигмовидная кишка пальпаторно уплотнена.
Среднетяжелая форма дизентерии начинается с повышения температуры тела до 38-39° С, рвоты, схваткообразных болей в животе перед дефекацией. Стул 10-15 раз в сутки. Кал жидкий, скудный, с примесью мутной слизи, зелени и прожилок крови. У некоторых больных возможны тенезмы. Сигмовидная кишка плотная, спазмированная. Пульс учащен. Артериальное давление, (АД) несколько снижено.
Тяжелая форма дизентерии имеет бурное начало. Температура тела резко повышается до 39,5-40° С, появляются озноб, многократная рвота и сильные боли в животе. Быстро развивается тяжелая интоксикация, поражается ЦНС — адинамия, возбуждение, фибриллярные подергивания отдельных мышц. Возможны судороги, потеря сознания, менингеальный синдром; нарушается сердечно-сосудистая деятельность: бледность, цианоз, похолодание конечностей, частый, слабого наполнения пульс, снижение АД. Стул частый, до 20 раз в сутки. Кал жидкий, скудный, с примесью слизи, крови и гноя. Схваткообразные боли в животе, тенезмы, сигмовидная кишка плотная, спазмированная, резко болезненная. Тяжелая форма дизентерии может быть с преобладанием общетоксического или местного синдрома.
Стертая форма дизентерии протекает без интоксикации и со слабо выраженной дисфункцией кишечника. Стул 3-4 раза в сутки, кал кашицеобразный или жидкий, с небольшой примесью слизи. Диагноз подтверждается бактериологически. Бессимптомная (латентная) форма дизентерии клинически ничем не проявляется. Выделение шигелл и нарастание титра противодизентерийных антител в динамике указывают на наличие инфекционного процесса.
Хроническая дизентерия может быть в виде непрерывнотекущей, рецидивирующей и бессимптомной формы. В настоящее время удельный вес хронической дизентерии составляет 1-2% среди всех форм дизентерии.
У детей раннего возраста дизентерия имеет ряд клинических особенностей: 1. явления общей интоксикации преобладают над колитическим синдромом; 2. часто развивается кишечный токсикоз; 3. наблюдается склонность к затяжному, хроническому течению болезни и развитию осложнений.
Диагностика
Лечится каждое заболевание по-разному, а чтобы понять, что это за недуг нужно провести ряд анализов. Для этого проводят забор кала на бакпосев, кровь на РПГА для определения вирусов, клиническую кровь и мочу также нужно сдать для определения общего состояния ребенка. Также сдается анализ кала на копрограмму. Могут быть взяты для анализа и рвотные массы.
Поэтому самостоятельно нельзя давать ребенку сильные препараты, которые могут смазать картину болезни и не дать установить верный диагноз.
Симптоматическая терапия
Это первое, что необходимо сделать в начале развития болезни. Необходимо направить все силы на борьбу с обезвоживанием. Важно не только, что пить ребенку, но и как. Питье должно быть маленькими порциями, лучше всего подойдет чистая вода, чередующаяся с солевыми растворами (Регидрон, Гастролит). Давать воду нужно каждые 5-10 минут, чтобы ребенок мог делать небольшие глотки, но не появлялась рвота. В силу отсутствия аппетита имеет место введение растворов глюкозы.
Для восстановления функций кишечника применяются пробиотики, которые помогают нормализовать кишечную микрофлору (Хилак-Форте, Линекс).
Также целесообразным может быть назначение ферментов, если затронута работ иных органов организма.
Для устранения болевого синдрома применяют спазмолитики и анальгетики на основе дротаверина.
Лечебное питание
В первые несколько дней ребенка рекомендуется держать только на воде.
На 2-3 день можно начать вводить легкую еду:
- бульон из курицы;
- вареные овощи;
- зоологическое печенье;
- каши на воде;
- сухарики;
- немного сухофруктов.
Ребенка нельзя кормить насильно, если он не хочет есть, то пускай пьет. Малышам противопоказано употребление молока и молочных смесей, а потому их переводят на безмолочную диету. Чтобы вылечить кишечную инфекцию у детей важно соблюдать диету, иначе неправильное питание может только усугубить болезнь.
Первые действия при отравлении
Так как при кишечной инфекции организм ребенка теряет большое количество жидкости, необходимо ее постоянно пополнять. Можно приобрести в аптеке специальные дегидратационные препараты. Порошок этого средства развести в воде и дать выпить ребенку. Не нужно стараться сразу все пить, необходимо это делать небольшими глоточками через малые промежутки времени.
Также нужно дать ребенку сорбенты. Они помогут вывести некоторое количество токсинов. Самый известный – активированный уголь. Его дают из расчета 1 таблетка на 10 кг веса. Но при желании можно приобрести другие сорбенты.
Если понос или рвота обильные, не нужно их останавливать. Таким образом организм пытается избавиться от токсинов. При этом обязательно нужно пополнять утраченную жидкость. Но нужно понимать, что позывы к рвоте и малое ее количество через некоторое время говорят лишь о том, что в кровь впиталось достаточное количество токсинов. Поэтому организм старается их вывести таким способом, но в этом случае он уже не действует. Поэтому целесообразно применять противорвотные препараты.
Этиотропная терапия
Медикаментозное лечение направлено на устранение возбудителя болезни. Для этого врачи назначают антибиотики при вирусной инфекции (антибиотик должен быть подобран индивидуально с учетом возраста ребенка и вида возбудителя), противобактериальные препараты, химиопрепараты, лактоглобулины, энтеральные иммуноглобулины. При ротавирусной инфекции показан прием энтеросорбентов.
Очень важно соблюдать рекомендации врача. Лечение медикаментами без согласования с врачом строго противопоказано, так как нельзя самостоятельно лечить любую болезнь (тем более без установленного диагноза). Самостоятельно дома можно проводить только поддерживающую терапию и соблюдать режим питания.
Только участковый педиатр или врач стационара может назначить медикаментозное лечение, поэтому при кишечной инфекции нужно как можно скорее обращаться за медицинской помощью (лучше всего в первые часы или сутки после появления первых симптомов).
Видео
Особенности лечения кишечных инфекций у детей
При кишечной инфекции любого типа терапию должен назначать только врач. До приезда доктора задача родителей состоит в том, чтобы не допустить обезвоживания (особенно при рвоте). Чтобы восполнить потерю жидкости, следует поить ребенка крохотными порциями воды, но очень часто. Выпитый сразу большой объем жидкости может спровоцировать очередной приступ рвоты. Для питья лучше всего подойдет вода, подогретая до температуры тела. Это обеспечит максимально быстрое всасывание жидкости, что как раз необходимо в случае диареи или рвоты. Однако если вы уверены, что ребенок съел испорченную еду, лучше сразу сделать промывание желудка или поставить ему клизму.
Читайте также:


