Может ли при невралгии болеть низ живота
Симптомы невралгии и неврита в правом подреберье напоминают признаки, которые развиваются при наличии заболеваний внутренних органов. Но данная проблема появляется на фоне ущемления, воспаления и раздражения нервных окончаний. Патология не протекает самостоятельно, считается осложнением определенных заболеваний.
Причины развития невралгии и неврита брюшной полости и подреберья

Истинной причиной развития признаков неврита брюшной полости называют дегенеративные процессы в позвоночнике. При их наличии происходит воспаление или ущемление нервных корешков, что приводит к появлению болевого синдрома. Подобные проблемы провоцируются различными заболеваниями опорно-двигательного аппарата – остеохондрозом, спондилезом, аномалиями строения позвоночника, радикулопатией, спондилолистезом. Невралгия подреберья развивается на фоне травм, когда наблюдается повреждение позвонков, ушибы или переломы грудной клетки или спины.
Неврит брюшной полости появляется и вследствие других причин:
- переохлаждение тела;
- чрезмерные физические нагрузки;
- осложнения после перенесенных инфекционных заболеваний – грипп, герпес, туберкулез;
- присутствие межпозвоночной грыжи;
- доброкачественные или злокачественные опухоли;
- алкоголизм.
Развитие невралгии в левом или правом боку может объясняться множеством других болезней (рассеянный склероз, анкилозирующий спондилоартрит), недостатком витамина Д, эндокринными нарушениями. Проблему может спровоцировать малоподвижный образ жизни, стресс, длительный прием некоторых лекарств.
Клиническая картина
Неврит и невралгия относится к острым состояниям, которые сопровождаются сильной болью. Она локализуется в области поврежденного нервного корешка или отдает в грудную клетку, позвоночник, соседние органы. При развитии межреберной невралгии боль преимущественно колющая, ноющая, наблюдается онемение рук. Основным признаком данного патологического состояния называют появление выраженного дискомфорта в области сердца.
При невралгии боль усиливается при резких движениях, во время кашля, при воздействии холода или тепла. Развивающие симптомы напоминают те, что появляются при сердечном приступе. Болевой синдром при неврите длится несколько часов, существенно усиливается в ночное время, при воздействии любых внешних раздражающих факторов.
Другими признаками воспаления или раздражения нервных корешков называют:
- повышенное потоотделение;
- онемение кожи в области проблемного нерва;
- общее ухудшение самочувствия;
- бледность кожного покрова;
- повышение температуры тела до 37,5°;
- тошнота и рвота.
Отличить боль при невралгии от той, что возникает при сердечных патологиях несложно. В последнем случае неприятные ощущения устраняются на фоне приема нитроглицерина. Только для невралгии свойственно усиление боли при смене положения тела. Но при данной патологии не наблюдается изменений в показаниях артериального давления или пульса.
Диагностика
Диагностика невралгий обычно вызывает много трудностей, особенно если в анамнезе больного присутствуют хронические заболевания внутренних органов. Для определения точной причины боли врач назначает пациенту ряд анализов и диагностических процедур:
- общий анализ крови — выявляется повышение уровня лейкоцитов, которое объясняется развитием воспалительного процесса в области нервных корешков;
- рентгенография грудной клетки — определяет наличие патологических изменений в костной ткани;
- исследование крови на предмет наличия инфекций, которые способны спровоцировать невралгию;
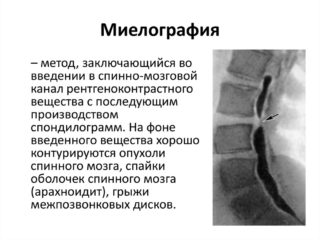
- миелография — выявляет патологии нервной ткани;
- электроспондилография — определяет заболевания позвоночника.
УЗИ внутренних органов выполняется с целью диагностики патологий, которые способны вызвать болевой синдром. При неврите каких-либо негативных изменений не будет. Часто назначается МРТ, которое способно выявить все патологические процессы в костной, хрящевой ткани, защемление и воспаление нервов.
Методы терапии
Лечение невралгии происходит комплексно после точного определения причин развития патологии. Назначается медикаментозная терапия, физиопроцедуры, прием народных средств. На период обострения боли больному необходимо соблюдать постельный режим.
Для устранения боли и уменьшения воспалительного процесса врачи больным с невралгией назначают ряд медикаментозных препаратов:
- Анальгетики (Седалгин, Анальгин). Применяются для уменьшения выраженности болевого синдрома.
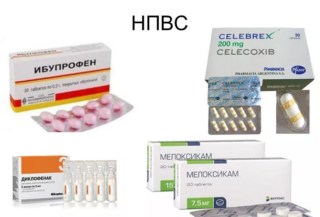
- НПВС (Ибупрофен, Вольтарен). Используются для уменьшения воспалительного процесса.
- Миорелаксанты (Баклофен, Сирдалуд). Препараты снижают спазмы, устраняя приступы боли.
Для быстрого выздоровления больным показан прием витаминно-минеральных комплексов, содержащих витамины В1, В6, В12. Эти вещества необходимы для восстановления нервной ткани. Также назначаются средства местного применения с обезболивающим, противовоспалительным и согревающим действием.
После купирования острой боли пациентам назначается ряд физиопроцедур: грязелечение, магнитотерапия, электрофорез, ударно-волновая или лазерная терапия. Лечение осуществляется с применением специальной физкультуры, иглоукалывания, массажа. Отличные результаты дает мануальная терапия, при помощи которой устраняется сдавливание нерва.
Народное лечение актуально в виде применения мазей, растирок и компрессов, которые уменьшают боль и устраняют воспалительный процесс. Рекомендуется прием ванн с добавлением нескольких капель масел эвкалипта и лаванды. Можно использовать спиртовой раствор мумие – для обработки болезненной области и для приема внутрь (по 20 г за раз).
Профилактические меры и прогноз

Чтобы предотвратить развитие неврита и невралгии в области брюшины и подреберья, необходимо придерживаться простых правил:
- не допускать переохлаждения тела;
- постоянно следить за осанкой;
- соблюдать ежедневную физическую активность, заниматься физкультурой и спортом;
- правильно питаться: исключить из рациона жирную пищу, полуфабрикаты, фастфуд, большое количество кондитерских и мучных изделий;
- отказаться от вредных привычек — приема алкоголя, курения.
Для предупреждения воспаления нервных корешков важно своевременно заниматься лечением заболеваний инфекционного и неинфекционного происхождения. Важно избегать травм позвоночника, а при их возникновении обращаться за медицинской помощью.
В большинстве случаев прогноз при невралгии и неврите благоприятный. После правильно проведенного лечения возможно полное выздоровление. Если патология вызвана герпетической инфекцией, существует высокая вероятность развития рецидивов. В случае отсутствия положительной динамики на фоне применяемого лечения, пациенту необходимо пройти дополнительное обследование для уточнения поставленного диагноза.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Нейрогенные абдоминалгии включают боли в животе, не связанные с органическими заболеваниями желудочно-кишечного тракта и гинекологической сферы.
Основные причины нейрогенной боли в животе:
- Вертебральные, вертеброгенные и миофасциальные синдромы: деформации позвоночника, гормональная спондилопатия, избыточная физическая нагрузка с участием мышц брюшного пресса (гребля и др.), синдромы прямой и косой мышц живота.
- Неврологические заболевания: эпилепсия, абдоминальная мигрень, нейрогенная тетания, сирингомиелия, опухоли мозга, herpes zoster, нейросифилис (tabes dorsalis), рефлекторная симпатическая дистрофия, периодическая болезнь, порфирия.
- Психогенные абдоминалгии: депрессивный синдром, ипохондрический синдром, синдром Альвареса (Alvarez) при истерии, психотические расстройства.
Вертебральные, вертеброгенные и миофасциальные болевые синдромы
Заболевания позвоночника (вертебральный синдром), протекающие без компрессии корешков и оболочек спинного мозга (различные деформации позвоночника, спондилоз, спондилиты, опухоли, травмы, гормональная спондилопатия и т.д.) могут сопровождаться на каких то этапах болезни отражёнными болями в области живота, но они, как правило, характеризуются одновременным и более выраженным болевым синдромом непосредственно в области поясничных и крестцовых позвонков или позвоночно-двигательных сегментах. Это подтверждается уже жалобами больного и объективным осмотром, выявляющим локальное напряжение мышц, болезненность при перкуссии и компрессии соответствующего позвонка или его суставов, ограничение подвижности. Неировизуализационное исследование позволяет в деталях оценить характер и распространённость патологического процесса в позвоночнике.
Вертеброгенные синдромы в области Д8 - Д12 сегментах характеризуются рефлекторными мышечно-тоническими и компрессионными синдромами и проявляются опоясывающими двусторонними или (чаще) односторонними болями в области живота (обычно в зоне того или иного корешка), иногда - локальными изменениями тонуса мышц. Характерна связь болевого синдрома с движениями в позвоночнике и изменениями внутрибрюшного давления (вертеброгенный абдоминалгический синдром).
Дифференциальный диагноз проводят с атипичными проявлениями ишемической болезни сердца, нижнедолевой пневмонией, herpes zoster.
Вертеброгенные и миофасциальные боли в области живота усиливаются при кашле, чихании, натуживании, сгибании шеи, движениях позвоночника. Сенсорные расстройства часто не убедительны или отсутствуют. Болевой синдром провоцируется избыточной физической нагрузкой, длительным пребыванием в неудобной позе, либо приурочен к строго определённому движению или положению тела.
Всегда необходимо полноценное параклиническое обследование для исключения соматических заболеваний.
Эпилепсия. Пароксизмальные атаки болей в животе у детей могут наблюдаться в виде ауры большого судорожного припадка или быть единственным проявлением эпилептического приступа. Эти абдоминальные боли обычно имеют околопупочную локализацию с иррадиацией в эпигастральную область. В большинстве случаев они длятся несколько минут (но могут и персистировать до 24-36 часов). Они обычно сопровождаются расстройствами сознания. Эти боли не зависят от приёма пищи, им часто сопутствует постприпадочный сон, иногда - амнезия приступа.
Диагноз эпилепсии основывается на наличии других эпилептических проявлений (обычно комплексных парциальных припадков), эпилептической активности на ЭЭГ во время или между припадками, и иногда - на хорошем эффекте финлепсина, вальпроевой кислоты или дифенина.
Абдоминальная мигрень характерна для детей, у которых в дальнейшем развивается типичная мигрень. У таких детей обычно имеется семейный анамнез мигрени. У подростков и взрослых дискомфорт и боли в животе во время приступа мигрени чередуются с приступами таких же болей в животе, но без головной боли. Характерны однотипные диффузные или околопупочные боли, которые могут сопровождаться тошнотой, рвотой, побледнением и похолоданием конечностей. Длительностей болей колеблется от получаса до нескольких часов (редко - до не скольких суток). Соматическое обследование не обнаруживает никакой патологии. Диагноз подтверждается определённым эффектом противомигренозной терапии и наличием типичной мигрени в анамнезе.
Дифференциальный диагноз проводят с эпилептическими абдоминальными припадками.
Поражения спинного мозга (опухоли, спинная сухотка с абдоминальными табетическими кризами, сирингомиелия, и др.) проявляются характерными сегментарными и проводниковыми неврологическими симптомами, в контексте которых боли в области живота нетрудно связать с основным заболеванием.
Другие редкие неврологические причины. Боли в живо те описаны при рассеянном склерозе, опухолях головного мозга (опухоли IV желудочка, опухоли височной и верхне-теменной локализации), острых энцефалитах, сосудистых поражениях нервной системы и других болезнях. Их генез не совсем ясен.
Диагноз нейрогенных абдоминалгий требует самого тщательного соматического обследования для исключения соматических причин болей в животе (синдром раздражённого кишечника, синдром желудочной диспепсии и другие заболевания висцеральных органов).

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Причины развития невралгии и неврита брюшной полости и подреберья
Неврит брюшной полости появляется и вследствие других причин:
- переохлаждение тела;
- чрезмерные физические нагрузки;
- осложнения после перенесенных инфекционных заболеваний – грипп, герпес, туберкулез;
- присутствие межпозвоночной грыжи;
- доброкачественные или злокачественные опухоли;
- алкоголизм.
Развитие невралгии в левом или правом боку может объясняться множеством других болезней (рассеянный склероз, анкилозирующий спондилоартрит), недостатком витамина Д, эндокринными нарушениями. Проблему может спровоцировать малоподвижный образ жизни, стресс, длительный прием некоторых лекарств.
Причины боли поясницы и низа живота у мужчины
Также как и женский организм, мужская анатомия имеет свои исключительные особенности, которые могут одновременно привести к болевым ощущениям внизу живота, и к болевому синдрому в пояснично-крестцовой зоне. Основная причина клинической симптоматики заключается в функциональном нарушении ритмичной работы органов половой системы. Наиболее распространенным причинно-следственным фактором дискомфортного ощущения является воспаление предстательной железы, которая среди всех урологических заболеваний у мужчин надёжно удерживает позицию ТОП-3. Симптомы простатита:
- тянет низ брюшной полости;
- ноют мышцы спины и суставы поясничного отдела;
- наблюдается никтурия, или частый позыв к мочеиспусканию;
- ощущается резь и жжение при мочеиспускании.
Кроме того, увеличенная простата, соприкасаясь с прямой кишкой, вызывает болезненность и затруднения при дефекации.
- малоподвижный образ жизни или резкое снижение физической активности;
- чрезмерное употребление горячительных напитков;
- длительное половое воздержание;
- снижение защитных свойств организма;
- переохлаждение органов мочеполовой системы.
Однако существуют и прочие причинно-следственные факторы заболевания предстательной железы. Возбудителем простаты может быть вирусная или бактериальная инфекция, проникающая в результате хронической патологии мочеполовой системы, или передающаяся через анальный половой путь.
Ещё одним возбудителем болевой симптоматики может стать орхоэпидидимит, или воспаление яичка и его придатка у мужчин. Заболевание, выражающееся в поясничных болях, тянущих и ноющих болевых приступах в брюшной части тела, может быть спровоцировано острым инфекционным поражением органов мочеполовой системы или их хронической патологией.
Клиническая картина
При невралгии боль усиливается при резких движениях, во время кашля, при воздействии холода или тепла. Развивающие симптомы напоминают те, что появляются при сердечном приступе. Болевой синдром при неврите длится несколько часов, существенно усиливается в ночное время, при воздействии любых внешних раздражающих факторов.
Другими признаками воспаления или раздражения нервных корешков называют:
- повышенное потоотделение;
- онемение кожи в области проблемного нерва;
- общее ухудшение самочувствия;
- бледность кожного покрова;
- повышение температуры тела до 37,5°;
- тошнота и рвота.
Отличить боль при невралгии от той, что возникает при сердечных патологиях несложно. В последнем случае неприятные ощущения устраняются на фоне приема нитроглицерина. Только для невралгии свойственно усиление боли при смене положения тела. Но при данной патологии не наблюдается изменений в показаниях артериального давления или пульса.
Стресс и психосоматические заболевания
На первый взгляд кажется, что между психикой и внутренними органами нет никакой связи. Поэтому на вопрос, может ли болеть живот от нервов, многие бы ответили отрицательно. Однако связь существует. Это доказали эксперименты над лабораторными крысами. У животных, которых регулярно ввергали в стрессовое состояние, с высокой вероятностью развивалась язва желудка. Также проводилось тестирование людей. И у них также обнаруживались психосоматические болезни желудка от нервов.
Разные люди по-разному реагировали на стрессовые ситуации. Создаваемое напряжение провоцировало психосоматические реакции. Это связано с тем, что их организм не мог справиться со стрессом. Психосоматика пищеварения такова, что стресс и гастрит идут бок о бок.
Проблемы с желудком и кишечником из-за нервов – распространенное явление. Стресс сопровождает человека, как дома, так и на работе. Проблемы в семье, цейтнот на работе и прочие непредвиденные ситуации вызывают психосоматические нарушения. Например, стресс часто провоцирует СРК – синдром раздраженного кишечника. Это заболевание проявляется такими симптомами, как несварение, расстройство желудка и боли в животе. Также из-за стресса возникает вздутие живота.
Для повышения защитных сил и эффективного восстановления человеку необходим отдых. Животные, заболев или получив травму, обычно прячутся и отдыхают, сведя активность к минимуму. Это дает им возможность восстановиться и быстрее выздороветь. Человек игнорирует сигналы, которые ему посылает организм. У него зачастую нет времени или возможности вовремя отдохнуть. Поэтому боли в животе, возникающие на нервной почве – обычное явление.
Для того чтобы эффективно противостоять стрессам, человеку нужна поддержка близких и друзей. На деле часто бывает так, что в семье он также не находит понимания. Друзья же становятся соперниками. В результате человек не может отдохнуть и получить психологическую разгрузку ни дома, ни на работе. Поэтому боль и неприятные ощущения в желудке от нервов становится его постоянными спутниками.
Диагностика
- общий анализ крови — выявляется повышение уровня лейкоцитов, которое объясняется развитием воспалительного процесса в области нервных корешков;
- рентгенография грудной клетки — определяет наличие патологических изменений в костной ткани;
- исследование крови на предмет наличия инфекций, которые способны спровоцировать невралгию;
- миелография — выявляет патологии нервной ткани;
- электроспондилография — определяет заболевания позвоночника.
УЗИ внутренних органов выполняется с целью диагностики патологий, которые способны вызвать болевой синдром. При неврите каких-либо негативных изменений не будет. Часто назначается МРТ, которое способно выявить все патологические процессы в костной, хрящевой ткани, защемление и воспаление нервов.
Что делать при появлении симптомов
В современной медицине часто регистрируется такое явление как жжение внизу живота у женщин. Причины мы рассмотрели. Что делать пациентке в таком случае? Дискомфорт может свидетельствовать о самых разных патологиях, поэтому заниматься самолечением или игнорировать имеющиеся нарушения нельзя.
Обязательно нужно обратиться к врачу, так как определить причину болей, жжения и зуда без специальной диагностики невозможно. Специалист назначит анализы крови и мочи, аппаратные исследования желудочно-кишечного тракта, органов малого таза, проведет гинекологический осмотр.
Методы терапии
Для устранения боли и уменьшения воспалительного процесса врачи больным с невралгией назначают ряд медикаментозных препаратов:
- Анальгетики (Седалгин, Анальгин). Применяются для уменьшения выраженности болевого синдрома.
- НПВС (Ибупрофен, Вольтарен). Используются для уменьшения воспалительного процесса.
- Миорелаксанты (Баклофен, Сирдалуд). Препараты снижают спазмы, устраняя приступы боли.
Для быстрого выздоровления больным показан прием витаминно-минеральных комплексов, содержащих витамины В1, В6, В12. Эти вещества необходимы для восстановления нервной ткани. Также назначаются средства местного применения с обезболивающим, противовоспалительным и согревающим действием.
После купирования острой боли пациентам назначается ряд физиопроцедур: грязелечение, магнитотерапия, электрофорез, ударно-волновая или лазерная терапия. Лечение осуществляется с применением специальной физкультуры, иглоукалывания, массажа. Отличные результаты дает мануальная терапия, при помощи которой устраняется сдавливание нерва.
Народное лечение актуально в виде применения мазей, растирок и компрессов, которые уменьшают боль и устраняют воспалительный процесс. Рекомендуется прием ванн с добавлением нескольких капель масел эвкалипта и лаванды. Можно использовать спиртовой раствор мумие – для обработки болезненной области и для приема внутрь (по 20 г за раз).
Патологии, вызывающие тянущие поясничные боли
Есть ряд заболеваний различных органов, одним из симптомов которых является тянущая поясничная боль. По локализации и вовлеченности тех или иных органов их можно разделить на группы.
Таблица. Заболевания, сопровождающиеся поясничными болями, по группам.
Тянущие болевые ощущения могут вызывать различные патологии позвоночника, связанные как с заболеваниями костных, так и хрящевых, и мышечных структур.
Первым в списке кандидатов на вызывание тянущих болей внизу спины стоит остеохондроз. При диагностированном поясничном остеохондрозе болевой синдром может спровоцировать физическая нагрузка любого характера, особенно поднятие тяжести. Также потянуть спину можно резким прыжком, который усугубит патологическое состояние остеохондроза. То же самое произойдет, если пациент упадет на спину или травмирует позвоночник иным способом.
Кстати. Тянущие ощущения в пояснице увеличиваются при движении и могут отдавать в ногу, бедро, пах. Пациенту тяжело наклониться вперед из положения стоя и поднять ноги из положения лежа. Все эти манипуляции усиливают симптоматику.
При данном заболевании выраженность боли находится в соответствии с размерами грыжевого выпячивания, чем оно больше, тем сильнее давит на прилежащие структуры, зажимая нервные окончания. Если грыжа слишком велика, в процесс лечения вовлекается нейрохирург, поскольку при несвоевременном или затянутом лечении существует риск парализации ног из-за полинейропатии.
Часто становятся причиной тянущей боли, особенно слева, к которым присоединяются неприятные ощущения или боль в левых конечностях, хронические сердечные патологии. Обратить внимание стоит на болевой синдром, возникающий при стенокардии, как напряжения, так и покоя. Также тянуть спину может при ревматических изменениях клапана, ишемической болезни и порока сердца приобретенного и врожденного.
Кстати. При имеющихся или подозреваемых заболеваниях сердца к методам исследования позвоночника добавляется ЭКГ и Эхо-кардиография для подтверждения или исключения диагноза.
Очень часто тянущие боли именно в поясничной области дают патологии почек и их структур. К ним относятся:
- нефрит;
- травмы;
- почечная колика;
- нефропатия;
- патологии выделительной системы.
Важно! Любое изменение в процессе мочеиспускания (реже, чаще, бесконтрольное, болезненное) либо в цвете, запахе, прозрачности мочи, сопровождающееся тянущим болевым синдромом внизу спины, должно насторожить и стать поводом для визита к врачу.
Если моча содержит примеси, такие как кровь или слизь, либо названные выше явления сопровождаются возникновением отеков, речь может идти о почечной недостаточности острой или хронической формы, которая требует немедленного лечения.
Практически любое заболевание пищеварительной системы может вызвать поясничную тянущую боль. Кроме хронических заболеваний, таких как дискинезия желчевыводящих путей, гастродуоденит, панкреатит, в поясницу могут иррадиируют боли при острой патологии, например воспалении аппендикса.
Важно! Если у пациента нет хронического заболевания ЖКТ, и при этом возникла тянущая поясничная боль, которая усиливается, меняя характер на острый, необходимо срочное обращение к врачу.
Еще одной причиной болей может стать глистная инвазия. Паразиты не обязательно селятся в кишечнике, они могут распространяться по всему организму, проходя цикл развития последовательно в разных органах. Но именно в кишечнике они образуют клубки, которые, оказывая давление, вызывают тянущую боль.
У женщин в поясницу может отзываться боль, которая вызвана воспалительным процессом яичников, матки, шейки, труб и так далее. Воспаленные органы оказывают давление, точно так же, как и доброкачественная миома, которая увеличивает матку до размера беременной. Любая опухоль или воспаление вызывает механическое давление и боль.
Важно! Тянуть поясницу может и при внематочной беременности. В этом случае важно в максимально ранние сроки диагностировать патологию, чтобы не произошло разрыва органа с присутствующей в нем оплодотворенной яйцеклеткой.
Когда женщина беременна, тянуть низ спины может практически на любом сроке, поскольку из-за роста плода на структуры, расположенные рядом с маткой, постоянно оказывается возрастающее механическое давление, а на позвоночник увеличивается нагрузка из-за растущего веса плода.
Кстати. Ощущения тяжести в спине для беременных – привычные явления, но если поясница начала болеть сильнее и глубже, это может свидетельствовать о том, что роды приближаются.
При наличии злокачественных образований в почках или легких (нижние доли), кишечнике, желудке или выводящей системе, это может проявляться тянущими болями внизу спины.
Также болеть будет, если в область поясницы уходят метастазы. Боль характеризуется увеличением интенсивности, может сопровождаться упадком сил и аппетита, температурой и другими побочными признаками.
Если вы хотите более подробно узнать, что делать если болит спина в пояснице, а также рассмотреть причины и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Совет. По какой бы причине не возникла боль, которая тянет поясницу, если она нарастает, и появляются дополнительные симптомы, нетипичные для нормального состояния, необходимо обратиться к врачу.
Профилактические меры и прогноз
- не допускать переохлаждения тела;
- постоянно следить за осанкой;
- соблюдать ежедневную физическую активность, заниматься физкультурой и спортом;
- правильно питаться: исключить из рациона жирную пищу, полуфабрикаты, фастфуд, большое количество кондитерских и мучных изделий;
- отказаться от вредных привычек — приема алкоголя, курения.
Для предупреждения воспаления нервных корешков важно своевременно заниматься лечением заболеваний инфекционного и неинфекционного происхождения. Важно избегать травм позвоночника, а при их возникновении обращаться за медицинской помощью.
В большинстве случаев прогноз при невралгии и неврите благоприятный. После правильно проведенного лечения возможно полное выздоровление. Если патология вызвана герпетической инфекцией, существует высокая вероятность развития рецидивов. В случае отсутствия положительной динамики на фоне применяемого лечения, пациенту необходимо пройти дополнительное обследование для уточнения поставленного диагноза.
Физиология полового акта у женщин
Зачем природой придуман оргазм, сексологи до сих пор не могут точно ответить. Однако им удалось определить основные фазы полового акта.
ЧИТАТЬ Как определить девственницу: подборка наиболее деликатных методов
Здесь главную роль играет душевная близость. Добавляются многочисленные внешние факторы — музыка, атмосфера, запах, ассоциации. Последние могут выглядеть нелогично. С женской позиции эта фаза особенно важна для дальнейших сексуальных ощущений.
Физиологический процесс, в котором действуют мозг и другие органы. Гипоталамус посылает сигналы надпочечникам и яичникам, чтобы те вырабатывали тестостерон. Набухают соски и клитор, за счет прилива крови увеличиваются половые губы.
Характеризуется сильным длительным возбуждением. Снижается активность мозга, бартолиновые железы выделяют внутреннюю секрецию во влагалище. Кожа, клитор и соски становятся наиболее чувствительными.
Самая краткосрочная фаза. Женщина испытывает множественный оргазм, предельное количество не выявлено.
За счет выделения пролактина и окситоцина девушка чувствует удовольствие, приятную усталость и расслабленность.
ЧИТАТЬ Самые интересные позы для секса на все случаи жизни
Четкое разделение полового акта на фазы характеризует удачный секс, когда партнеры расположены друг к другу, опытны и настроены на близость.
Кишечные заболевания
Боль, отдающая в ногу, чаще всего встречается:
- при болезни Крона;
- при неспецифическом язвенном колите;
- при кишечной непроходимости;
- при целиакии, непереносимости молочных продуктов;
- при хронических запорах;
- при полипах толстого кишечника.
Иногда боль отдает в ногу при развитии паховой, пупочной грыжи. Сопровождается это состояние появлением выпячивания в области живота. При защемлении грыжи боль становится невыносимой, требуется хирургическая помощь.
Читайте также:


