Неотложная помощь при приступе невралгия тройничного нерва
Боль в области лица
Боль в области лица преимущественно возникает при различных поражениях:
- тройничного нерва,
- языкоглоточного нерва,
- крылонебного узла,
- коленчатого ганглия лицевого нерва,
- носо-ресничного нерва;
- может проявляться также в виде ангионевралгий,
- синдрома патологического прикуса.
Симптомы невралгии тройничного нерва
При невралгии тройничного нерва наиболее характерный признак — интенсивная приступообразная боль в зоне иннервации ветвей нерва, которая может возникать как без видимой причины, так и от раздражения пусковых, так называемых курковых зон — участков кожи лица или слизистой оболочки полости рта.
Болевые приступы сопровождаются гиперемией лица, слезоточивостью, повышенным потоотделением, иногда — отечностью, герпетическими высыпаниями, двигательной активностью мимической мускулатуры. Иногда отмечается снижение кожной, главным образом тактильной, чувствительности в зоне иннервации тройничного нерва.
Симптомы невралгии языкоглоточного нерва
Для невралгии языкоглоточного нерва характерна сильная, приступообразная боль в области глотки, миндалин, корня языка, угла нижней челюсти, в слуховом проходе, впереди ушной раковины.
Начало приступа болей может быть связано с разговором или приемом пищи. Приступ сопровождается сухостью во рту, появлением густой вязкой слюны.
Симптомы невралгии крылонебного узла
При невралгии крылонебного узла (синдром Сладера) приступообразная (в течение нескольких часов, а иногда и суток) распирающая боль появляется вначале в глубоких отделах лица, а затем распостраняется на небо, язык, кожные покровы височной области, глазное яблоко.
Наблюдаются отечность век, гиперемия конъюнктивы, обильное выделение слюны, носовой слизи, слезоточивость. Могут быть участки гиперемии на щеках.
Симптомы поражения коленчатого ганглия лицевого нерва
Поражение коленчатого ганглия лицевого нерва вирусом опоясывающего лишая характеризуется появлением жгучей, приступообразной или постоянной боли в области уха, иррадиирующей на лицо, затылочную область и шею.
Возникают герпетические высыпания в наружном слуховом проходе, парезмимической мускулатуры, головокружение.
Симптомы невралгия носо-ресничного нерва
Невралгия носо-ресничного нерва характеризуется приступообразной мучительной болью в области глазного яблока и половине носа. Боль усиливается в ночное время.
Кожа лба и носа отечна, гиперемирована; бывают сыпи. При осмотре глаза определяется конъюнктивит, кератит, иридоциклит и даже изъязвления. Слизистая оболочка носа гипертрофирована, гиперемирована; обильная ринорея.
При пальпации определяется болезненность в области внутреннего угла глазницы и соответствующей половине носа. Заболевание связывают с патологическими изменениями в придаточных пазухах носа, с искривлением носовой перегородки, с заболеваниями зубочелюстной системы.
При ангионевралгии на фоне общего недомогания возникает приступообразная, сверлящая непродолжительная боль, которая распространяется по ходу ветвей наружной сонной артерии. Порой она тупая, давящая, иррадиирует в височно-теменную и лобную области, глазные яблоки, нос.
Пальпаторно определяется болезненность в области проекции сосудов, уплотнение сосудистой стенки за счет периартериита. Нередко бывают конъюнктивит, увеличение небных миндалин, снижение остроты зрения.
Болевой приступ может провоцироваться употреблением алкоголя, мороженого; чаще всего он возникает на фоне умственного утомления и эмоциональных стрессов По ходу сосудов кожа гиперемирована, влажная; отмечается повышенная саливация и слезотечение.
При синдроме патологического прикуса боль появляется вначале в височной области, глазном яблоке, скуловой кости, области уха, а затем распространяется в затылочную область и область лица.
Причиной боли могут быть полная или частичная адентия, нарушение прикуса, некоординированные движения нижней челюстью, различные дисфункции жевательных мышц. Страдают преимущественно лица с неуравновешенной нервно-эмоциональной сферой.
Неотложная помощь
При болевых приступах невралгии тройничного нерва назначается внутрь карбамазепин (финлепсин) по 0,05 г с повышением дозы до 0,2 г, транквилизаторы (триоксазин по 0,3 г 3 раза в день, седуксен по 0,005 г 2-3 раз в день), антигистаминные препараты (дипразин, пипольфен 0,025 г 2-3 раза в день; димедрол 0,03 г 3 раза в день) в сочетании с витаминами группы В и никотиновой кислотой.
При невралгиях языкоглоточного нерва неотложная помощь состоит в смазывании области небных миндалин 10% раствором новокаина.
Неотложная помощь при невралгии крылонебного узла состоит в смазывании дистального участка средней носовой раковины 3% раствором кокаина, что может служить и важным диагностическим тестом. Внутрь назначаются анальгетики, седуксен в обычных дозах.
При поражении коленчатого ганглия лицевого нерва назначаются внутрь анальгетики в обычных дозах, десенсибилизирующие средства (1 мл 2% раствора супрастина или 1 мл 1% раствора димедрола внутримышечно).
При невралгии носо-ресничного нерва слизистая оболочка переднего отдела носовой полости смазывается 5% раствором кокаина с адреналином.
Для снятия болевых приступов при ангионевралгиях проводятся новокаиновые блокады 1% раствором новокаина по ходу сосудов.
Неотложная помощь при болевом синдроме отологического прикуса заключается в назначении анальгетиков, малых транквилизаторов в обычных дозах.
Госпитализация показана при длительно текущих болевых приступах, трудно поддающихся купированию.
— Марина Борисовна, что такое невралгия тройничного нерва?
— Это хроническая патология тройничного нерва – самого крупного из двенадцати пар черепных нервов. У тройничного нерва три ветви. Чаще всего поражение локализуется в нижней части лица.
— Каковы причины появления невралгии тройничного нерва?
— Различают классическую и симптоматическую форму болезни. При классической невралгии тройничного нерва поражение спровоцировано вазоневральным конфликтом – компрессией (сдавливанием) нерва кровеносным сосудом. Это может происходить из-за аномального строения сосудов или появления опухолей, кист, оттесняющих сосуд к тройничному нерву.
Симптоматическая невралгия становится следствием других болезней, воздействующих на тройничный нерв. Она может быть посттравматической (так, иногда невралгия тройничного нерва появляется после удаления зуба). Также к болезни часто приводят опухоли (например, невринома), туннельная компрессия, рассеянный склероз, вирусные заболевания. Невралгия тройничного нерва может появиться и при опухолевых или воспалительных процессах в подчелюстных лимфоузлах.
— Какими симптомами проявляется невралгия тройничного нерва?
— По характеру течения болезнь делят на две разновидности: типичную (тип 1) и атипичную (тип 2). Для первого типа характерны приступы резкой боли в зоне иннервации поражённой ветви тройничного нерва (чаще всего это вторая или третья ветвь). Продолжительность таких приступов от нескольких секунд до двух минут. Приступ может быть спровоцирован воздействием триггеров: холода, прикосновений и т. п.
Второй тип проявляется постоянными болями меньшей интенсивности в той же зоне.
— Могут ли такие симптомы быть характерны для другой болезни, с чем надо дифференцировать невралгию тройничного нерва?
— Да, подобные боли могут возникать и в иных случаях. Их следует дифференцировать с заболеваниями ЛОР-органов, дисфункцией височно-нижнечелюстного сустава, стоматологическими патологиями.
— Как проводится диагностика невралгии тройничного нерва?
— При симптомах невралгии тройничного нерва врач направляет пациента на КТ и МРТ (стандартную или 3D) головного мозга и тканей головы. МРТ позволяет диагностировать демиелинизирующий процесс (рассеянный склероз), исключить патологии мозга. На КТ хорошо видна костная структура. Чтобы выявить сосудистую компрессию, требуется ангиография с контрастированием. Может понадобиться спиральная КТ.
Читайте материалы по теме:
— Какой врач лечит от невралгии тройничного нерва?
— В первую очередь это задача невролога. Но поскольку к невралгии тройничного нерва приводят разные факторы, может потребоваться сотрудничество со стоматологами, отоларингологами, иногда нужна помощь нейрохирурга.
— Какие методы лечения невралгии тройничного нерва применяются в современной медицине?
— Сначала используется консервативное лечение: лекарственные препараты и физиотерапия. Этого достаточно в 90 % случаев. Основу терапии составляют противоэпилептические средства. Препаратом первой линии выбора является карбамазепин. Если он недостаточно эффективен или даёт побочные эффекты, его заменяют на препараты второй линии выбора. Врач должен тщательно следить за состоянием пациента, быть готовым поменять назначения при появлении побочных эффектов. Дополнительно могут применяться миорелаксанты и антидепрессанты. Из физиотерапевтических средств эффективны соллюкс, УФ-лучи, электрогрелка.
Если консервативная терапия не приносит должного эффекта, прибегают к микрохирургии. При вазоневральном конфликте проводится васкулярная декомпрессия, в процессе которой устраняется давление сосуда на ветвь тройничного нерва. В других случаях возможно радиохирургическое воздействие на ганглии.
— Опасно ли лечение невралгии тройничного нерва народными средствами?
— Я бы сказала, что да. Не зная, о каком именно методе идёт речь, сложно сказать, какой может быть степень вреда. Но в любом случае от невралгии тройничного нерва невозможно вылечиться без современных препаратов. Предпочитая народные методы, человек лишает себя возможности своевременно получить помощь, его состояние ухудшается. К тому же невралгия тройничного нерва может сопутствовать весьма опасным заболеваниям (например, невриноме). Но должное лечение не проводится, потому что человек не обращается к врачу.
Беседовала Дарья Ушкова
Записаться на приём к врачу-неврологу можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Редакция рекомендует:
Для справки:
Слонова Марина Борисовна
Невралгия тройничного нерва проявляется кратковременными (от нескольких секунд до 1-1,5 минут) острыми приступообразными болями с короткими или длительными светлыми промежутками. Характер боли стреляющий (как удар ножа, как электрический разряд). Боль возникает как самопроизвольно, так и при воздействии различных провоцирующих факторов (прием пищи, речь, глотание, бритье, прикосновение к коже лица или слизистой оболочке полости рта); так называемые "курковые" (пусковые) зоны чаще расположены в центральных отделах лица. Болевая волна охватывает область анатомической иннервации пораженного нерва (1 -2-3-й ветвей или любой веточки тройничного нерва). Это дает возможность установить не только нозологический, но и топический диагноз невралгии. Характерно наличие прямой рефлекторной иррадиации боли в пределах 1-2-3-й ветвей тройничного нерва до теменно-ушно-подбородочной линии.
Несмотря на то, что болевая волна при невралгии тройничного нерва формируется как мультинейрональный процесс, то есть поражение всей системы нерва, некоторые авторы выделяют клинические особенности невралгии преимущественно периферического или центрального генеза, когда болевая волна распространяется вертикально по лицу или носит сегментарный характер. Топическая диагностика имеет значение для выбора метода лечения.
При невралгии тройничного нерва приступы чаще наблюдаются в дневное время, боли всегда односторонние.
Объективно: вне приступа никакие нарушения не проявляются. Иногда возникает тризм, который надо дифференцировать с тризмом при бешенстве и столбняке. Болеют чаще люди пожилого возраста.
Нейропатия тройничного нерва характеризуется постоянной ноющей, тянущей болью, иногда чувством онемения в области иннервации пораженного нерва. Включение в патологический процесс барабанной струны проявляется нарушением вкусовых ощущений.
Объективно: в области иннервации пораженного нерва наблюдается снижение или отсутствие всех видов чувствительности, иногда трофические нарушения. При пальпации болезненны точки области выхода ветвей пораженного тройничного нерва.
Этиологическими и патогенетическими факторами невралгии и нейропатии тройничного нерва могут быть первичные поражения нервных образований: переохлаждение, хронические отравления ртутью, свинцом, вибрационная болезнь, диабет и др. Однако чаще нарушения функции тройничного нерва возникают вследствие патологических процессов в регионарных органах или тканях. Боль возникает как реакция регионарных нервных образований на какой-то раздражитель воспаление, давление, интоксикацию на периферическом или центральном участке проводящего тригеминального афферентного пути тройничного нерва. На периферии -это заболевания органов и тканей челюстно-лицевой области: пульпит, периодонтит, остеомиелит, ретенированные зубы, остатки корней, остеофиты, сужение костных каналов челюстей (так называемые "туннельные" невралгии), пародонтит, меланома и др.; заболевания придаточных полостей носа гайморит, фронтит, этмоидит, сфеноидит и др.; механичебкие воздействия например, избыточное введение пломбировочного материала в область периодонтальной щели. Раздражающее воздействие на центральные участки проводящего пути тройничного нерва могут оказать травмы мозга, опухоли, арахноидит, а также сосудистые заболевания гипотония, гипертония, атеросклероз сосудов головного мозга, аневризма, инсульт, сдавливание корешка нерва, лептоменингит задней черепной ямки и др.
При длительном течении невралгии тройничного нерва клинический симптомокомплекс складывается из проявлений невралгии и нейропатии.
Неотложная помощь при невралгии тройничного нерва применение антиконвульсантов (финлепсин, тегретол, суксилеп), которые оказывают фармакоспецифическое действие на ядра тройничного нерва, устраняя судорожную готовность, а также антиневротическая терапия (дибазол, спазмолитин и др.), анальгетики (анальгин, цитрамон, седалгин и др.).
Больным также назначают витамины группы В (В1, В6, В12) и С; препараты никотиновой кислоты (никотинамид, теоникол, компламин); препараты, улучшающие микроциркуляцию в стволе нерва (циннаризин, кавинтон, трентал) и вазоактивные средства, (эуфиллин и др.), а также антидепрессанты и иммуномодуляторы. Для улучшения обменных процессов используют АТФ, витамины В6, В15, нейровитан, пантогам, ноотропил.
Больным обязательно проводят санацию полости рта.
При лечении нейропатии также назначают витамины группы В, средства, улучшающие обменные процессы и микроциркуляцию, никотиновую кислоту. Кроме этого, назначают рассасывающие средства алоэ, ФиБС, электрофорез йода (раствор калия йодида), лидазы, фонофорез витаминов В1, В6. Новокаин и его производные (лидокаин, тримекаин) применяют в виде инъекций по типу проводниковой или рецепторной анестезии и электрофореза.
В случае неэффективности консервативного лечения допустимо применение хирургических методов-декомпрессивной операции или нейроэкзереза. Эффективность спирт-новокаиновых блокад основных ветвей тройничного нерва непродолжительная.
Невралгия языкоглоточного нерва проявляется острыми приступообразными кратковременными болями в области корня языка, небной миндалины, мягкого неба соответствующей стороны. Приступ провоцируется глотанием, приемом холодной пищи, движением языка. Боль иррадиирует в глотку, подъязычную область, иногда в область щеки. Приступ продолжается 1-2 мин., его можно купировать смазыванием корня языка и глотки 2 %-ным раствором дикаина (этот тест используется как диагностический). При невралгии языкоглоточного нерва страдают и вкусовые волокна: отмечается гипергевзия к горькому. При объективном исследовании у некоторых больных определяются курковые зоны в области иннервации нерва.
При нейропатии языкоглоточного нерва больные жалуются на постоянные тянущие боли в области задней трети одноименной половины языка, глотки, мягкого неба.
Объективно определяется нарушение чувствительности в области иннервации (снижена или отсутствует), изменение вкусовой чувствительное (гипергевзия к горькому), вследствие поражения двигательных волокон нерва отмечаются снижение глоточного рефлекса и парез мягкого неба.
Патогенетическим фактором заболевания языкоглоточного нерва являются различные эндогенные и экзогенные интоксикации, инфекционные заболевания (грипп, дифтерия). Невралгия языкоглоточного нерва иногда возникает вследствие травматизации ложа миндалины удлиненным шиловидным отростком, окостенением шилоподъязычной связки, при воспалительных и продуктивных процессах в области афферентного пути нерва, атеросклерозе, опухолях, аневризме. Языкоглоточный нерв часто вовлекается в бульбарный синдром.
Для купирования приступов невралгии назначают анальгетики (анальгин, пирамидон, цитрамон, пенталгин Н), амизил, дифенин, аппликации или смазывание корня языка и глотки 2 %-ным раствором дикаина. Проводят лечение фонового заболевания, назначают дезинтоксикационные препараты (спленин), витаминотерапию (Вг В6, В12, С); антиневротическую терапию-дибазол, спазмолитин и др.; физиотерапию, иглорефлексотерапию. При упорном течении заболевания перерезают языкоглоточный нерв.
Больным с бульварными расстройствами рекомендуется лечение в неврологическом стационаре.
Клиническая симптоматика нейропатии лицевого нерва характеризуется остро развивающимся параличем или парезом мимической мускулатуры, чувствительными и вегетативными нарушениями. Клиническая картина зависит от уровня поражения. При центральном параличе лицевого нерва страдает только нижняя (оральная) мимическая мускулатура лица на противоположной стороне очага, так как имеется двусторонняя корковая иннервация. При периферическом параличе пораженная сторона лица маскообразна, складки лба и носогубной области сглажены, глазная щель расширена и не смыкается, угол рта опущен.
Обычно боли за счет поражения п. intermedius Wrisbergi появляются одновременно с развитием паралича мимических мышц; реже за 1 -2 дня до развития двигательных расстройств или спустя 2-5 дней после развития паралича мимической мускулатуры. Нарушения чувствительности проявляются в виде легких или умеренных болей в области уха, сосцевидного отростка, легких гиперестезии и парестезии в области уха и лица.
В случаях поражения лицевого нерва до отхождения от него барабанной струны выраженные боли наблюдаются в области уха, сосцевидного отростка, затылочной мышцы, виска, губы и носа. При поражении узла коленца возникают острые приступообразные боли в области слухового прохода и неба, длящиеся несколько секунд, и герпетические высыпания в зоне иннервации коленчатого узла. Объективно: гиперестезия, а затем гипестезия в области наружного слухового прохода, в области передней трети языка, а иногда даже всей половины лица; нарушение вкуса в области передних 2/3 языка.
Частой причиной поражения системы лицевого нерва является инфекция (в том числе вирусной респираторной группы), переохлаждение, нарушение кровообращения при гипертонической болезни, атеросклерозе сосудов головного мозга или позвоночной артерии, сахарный диабет. Поражение лицевого нерва может возникнуть как осложнение отита и других воспалительных процессов на основании мозга. Периферический паралич мимических мышц в участке после выхода из черепа через шило-сосцевидное отверстие (foramen stylo-mastoideum) может возникнуть при паротите, а также после травмы при оперативных вмешательствах на челюстно-лицевой области.
Лечение необходимо проводить в условиях стационара. С первого дня назначают дегидратационные и сосудистые препараты, анальгетики, глюкокортикостероиды, седативные средства, антигистаминные препараты, защитные повязки на глаза, глазные капли или мази. В неотложную или специализированную помощь должны входить противовоспалительная (антибиотики) и дегидратационная терапия, внутримышечно витамины группы В (В1; В6, В12, В15) и С, сосудорасширяющие средства. С 3-5 дня назначают физиотерапию, глутаминовую кислоту, антихолиностеразные препараты. С 10-20 дня, в подостром периоде, применяют лечебную гимнастику, легкий массаж мимической мускулатуры лица.
Нейропатия подъязычного нерва. Одностороннее поражение ядра и корешка нерва сопровождается атрофией, небольшим парезом, иногда фасцикулярными подергиваниями мышц одноименной половины языка. Поражение корешка нерва проявляется только парезом мышц одноименной половины языка.
Объективным исследованием отмечается изменение поверхности языка (рельеф становится неровным, складчатым), при высовывании языка кончик его отклоняется в сторону пораженного нерва, отмечается фибрилляция мышц языка. При двустороннем поражении нерва возникает паралич языка (глоссоплегия): он неподвижно лежит на дне ротовой полости, высовывание языка изо рта невозможно, жевание и речь расстраиваются. Отмечаются фибриллярные подергивания и атрофия мышц языка, иногда-атрофия круговой мышцы рта.
Одностороннее поражение кортико-ядерных путей вызывает центральный паралич противоположной половины языка. При объективном исследовании отмечается отклонение языка при высовывании в сторону, противоположную очагу поражения в головном мозге, иногда отмечаются гиперкинезы языка. При двустороннем поражении кортико-ядерных путей (псевдобульбарном синдроме) наблюдается центральный парез мышц языка. Причиной неврита подъязычного нерва могут быть инфекционные заболевания, интоксикации, травмы, оперативные вмешательства на дне полости рта, опухоли,кисты.
При травматических и инфекционных поражениях подъязычного нерва назначают сосудистые препараты, раствор прозерина внутримышечно, витамины группы В, дибазол, физиотерапию, лечение основного заболевания, а также гигиенические полоскания полости рта, аппликации растворами витаминов А, Е и др.
Болевые синдромы при поражении шейного отдела позвоночника объединяют большую группу заболеваний под термином затылочных невралгий, но в самостоятельное заболевание можно выделить только некоторые из них: рефлекторные цервикалгию и цервикобрахиалгию, а также шейную радикулопатию и синдром Арнольда.
Цервикалгияострая или подострая боль в области шеи постоянного характера или в виде приступа (цервикапьный прострел). Боль иррадиирует в затылочную область, усиливается при движении головой. Характерно развитие мышечно-тонического синдрома. Цервикалгия чаще обусловлена остеохондрозом CIV-CV и CV-CVI позвонков.
Цервикобрахиалгия рефлекторный синдром, при котором в процесс вовлекаются не только мышцы шеи, но и рук и который характеризуется развитием мышечно-тонических, нейродистрофических и нейрососудистых синдромов рук. Возникает при остеохондрозе CV-CVi , CV| -CVII , CVIIll -ThI позвонков.
Шейная радикулопатия (радикулит) -заболевание задних корешков спинного мозга. Боли в области шеи постоянные, тупые, приступообразно усиливаются, особенно по утрам, после сна. При движении головой боль иррадиирует в область затылка, виска, шею, плечевой пояс. Боль усиливается при кашле, чихании, движении головой. Появляются тугоподвижность и треск в шейном отделе позвоночника, напряжение шейных мышц, вынужденное положение головы. Боль усиливается по ночам и при горизонтальном положении тела. При пальпации болезненны остистые отростки и область выхода шейных корешков паравертебральных точек. Боли обычно двусторонние, но более выражены в одной половине. Чаще поражаются корешки CVI -CVII .
Отмечается гиперестезия или анестезия в зоне их иннервации. Причиной является остеохондроз позвоночника, нарушение обмена веществ. Обострение обычно вызывается охлаждением, инфекцией, механическим компрессионным фактором за счет остеофитов.
Невралгии большого затылочного нерва (синдром Арнольда) характерна острая кратковременная боль (1 -2 мин.), напоминающая прохождение электрического тока. Частота приступов варьирует. Иногда между приступами сохраняется постоянная тупая боль в подзатылочной, ушной, височной областях. Зоны доминирования боли в области затылка, шеи. При обострении боль иррадиирует в ухо, висок, шею, надключичную область, лопатку. Вследствие анастомозов между затылочным и тройничным нервами часто возникают боли в области лба, глаза, нижней челюсти. Иногда боль ограничивается только областью темени. Боли провоцируются переохлаждением, резкими движениями в шейном отделе позвоночника, при чихании, кашле, травмах.
Объективно: при пальпации болезненны точки выхода большого затылочного и большого ушного нервов, напряжение затылочных и шейных мышц, гиперестезия или возникающая при длительном течении заболевания невритическая стадия -гипестезия кожи в зоне иннервации соответствующих нервов.
При невралгии большого и малого затылочного нервов болезненны точки по заднему краю грудино-ключично-сосцевидной мышцы в области сосцевидного отростка и затылочного бугра. Обычно в области иннервации нерва отмечается гиперестезия, чаще поражение одностороннее.
Причиной невралгии затылочных нервов является нарушение обмена веществ, заболевания верхних шейных межпозвоночных суставов -спондилоартроз, унковертебральный артроз, которые суживают межпозвоночные отверстия, травмируя корешки и их оболочки, а последующие отек и венозное асептическое воспаление способствуют компрессии корешков. Непосредственные причины обострения простуда, инфекционные заболевания, механический компрессионный фактор остеофитами.
Лечение болевых синдромов шейного отдела обычно начинают с ортопедической иммобилизации позвоночника (жесткая постель); назначают тепло, анальгетики, вольтарен, индометацин, ортофен, которые обычно купируют боли. Востром периоде анальгетики (анальгин, реопирин, пирабутол, вольтарен) следует вводить внутримышечно. Местно применяют растирание мазями с пчелиным или змеиным ядом, перцовый пластырь.
Показаны физиотерапевтические процедуры, вытяжение, новокаиновые или лидокаиновые блокады в область спазмированных мышц. После снятия острых явлений присоединяют массаж, ЛФК, мануальную терапию, иглотерапию, инъекции витаминов группы В. Неотложная помощь при сильных болях большие дозы витамина В12 (до 500 мкг на одну инъекцию), литические смеси, паравертебральные или преганглионарные блокады 1 %-ным раствором новокаина или 2 %-ным лидокаина в область болевых точек. Рекомендуют также введение 0,5 %-ного раствора новокаина внутривенно капельно. В период ремиссии проводят лечение остеохондроза, физиотерапевтические процедуры ионогальванизацию, электрофорез новокаином, салицилатами, йодидом калия, а также соллюкс и кварцевое облучение с учетом отсутствия противопоказаний пожилым людям. Следует избегать резких поворотов головы, сгибания и разгибания шеи. В период ремиссии рекомендуется массаж области затылка и шеи, ЛФК, водные процедуры. В затяжных случаях-рентгенотерапия, алкоголизация или перерезка нервов. Если изменения в позвоночнике связаны с обменными процессами в организме, назначают поливитамины, аминокислоты, липотропные и минеральные вещества. Следует остерегаться переохлаждения.
При синдроме болевой дисфункции височно-нижнечелюстного сустава клиническую симптоматику составляют боли в жевательной, височной, латеральной и медиальной крыловидных мышцах. Возникает иррадиация болей в висок, глазницу, щеку, ухо, затылок, шею. Боль по характеру-давящая, ноющая, постоянная; усиливается при движении нижней челюсти, приеме твердой пищи, широком открывании рта; больше выражена утром после сна или в вечернее время. Характерны шум и ощущение "заложенности" уха, щелканье в суставе, чрезмерная или ограниченная подвижность нижней челюсти, S-образноё движение нижней челюсти. При пальпации обнаруживается болезненность мышц, поднимающих нижнюю челюсть височной, жевательной, крыловидной, мышц шеи и дна полости рта. Обычно проводится функциональный анализ зубочелюстно-лицевой системы, включающий оценку прикуса и окклюзионных контактов зубных рядов, пальпацию сустава, анализ движения нижней челюсти, рентгенологическое исследование при закрытом и при максимально открытом рте.
Лечение заболеваний височно-нижнечелюстного сустава обычно начинают с санации полости рта, коррекции окклюзионных контактов. Для снятия боли применяют ацетилсалициловую кислоту, бутадион, амидопирин, анальгин, индометацин; для расслабления жевательных мышцмидокалм. Применяют внутрисуставные инъекции лидазы, плазмола, лидокаина, а также блокады двигательной ветви тройничного нерва по Егорову. Широко используется физиотерапевтическое воздействие-электрофорез или амплипульсофорез 2 %-ным раствором новокаина, диодинамотерапия, парафинотерапия. После снятия острых болей применяют массаж области сустава, жевательных мышц и кожи лица. Заканчивают лечение болевой дисфункции височно-нижнечелюстного сустава применением временных и постоянных лечебных аппаратов или протезов.
Лечение больных, страдающих болями при поражении соматической нервной системы челюстно-лицевой области, должно проводиться комплексно, с учетом этиологических факторов, патогенетических механизмов, нормализации гомеостаза и кровообращения, снятия болевого синдрома и нормализации функции нервов.
Яворская Е.С.
Болевые и парететические синдромы челюстно-лицевой системы
Обзор
Невралгия тройничного нерва — это хроническое (длительное) заболевание, которое зачастую обостряется с течением времени и характеризуется внезапной, острой болью, которая развивается в области лица и головы.
Невралгия тройничного нерва впервые встречается обычно у людей, старше 50 лет. У женщин частота невралгии составляет 5 случаев на 100 000 населения, у мужчин значительно реже — 2,7 на 100 000. В 70% случаев невралгия возникает справа, в 28% — слева, в 2% наблюдается двустороннее поражение.
Боль в лице можно описать как пронизывающую, колющую, как при ударе током. Приступ боли может продолжаться от нескольких секунд до двух минут. Чаще всего поражается одна сторона лица (односторонняя боль), как правило, правая. В редких случаях при невралгии тройничного нерва боль возникает с обеих сторон лица (двусторонняя боль). В 80–90% случаев боль возникает давления на тройничный нерв — самый крупный нерв.
Данная статья посвящена невралгии тройничного нерва, редкому типу невралгии. Постгерпетическая невралгия — это довольно распространенный тип невралгии, который обычно возникает после опоясывающего лишая. Прочитайте подробнее о постгерпетической невралгии.
Невралгию тройничного нерва можно разделить на несколько категорий в зависимости от типа боли. Эти категории описаны ниже.
- Невралгия тройничного нерва 1 типа — типичная форма невралгии тройничного нерва. Пронизывающая и колющая боль возникает непостоянно и только в определенных случаях. Этот тип невралгии также называется идиопатической (когда нельзя определить ее причину).
- Невралгия тройничного нерва 2 типа также называется атипичной (нетипичной) невралгией тройничного нерва. Боль более постоянная, ноющая, пульсирующая, сопровождается чувством жжения.
- Симптоматическая невралгия тройничного нерва — боль возникает в результате другого заболевания, например, при рассеянном склерозе.
При диагностике невралгии тройничного нерва ваш врач может провести обследования, чтобы исключить другие заболевания.
В настоящее время способа полностью избавиться он нее с помощью лекарств не существует. Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве жизни человека. Однако с помощью лекарств обычно можно на какое-то время облегчить симптомы.
Если лекарства не помогают или вызывают неприятные побочные эффекты, может быть рекомендована хирургическая операция. Цель исключить давление кровеносных сосудов на тройничный нерв, либо повредить его так, чтобы он больше не передавал болевых сигналов. Согласно результатам исследований, хирургическая операция эффективно и надолго устраняет боль, и примерно в 70–90% случаев она больше не возвращается. Однако остается вероятность возвращения боли, причем риск рецидивов зависит от типа операции.
Симптомы невралгии тройничного нерва
Основной симптом невралгии тройничного нерва — резкая пронизывающая или колющая боль в лице, которая появляется внезапно. Почти всегда боль возникает в одной половине лица, хотя в редких случаях она может появляться с обеих сторон. Боль может распространяться на нижнюю челюсть, верхнюю челюсть, щеку, реже — в глаз и лоб. Каждый приступ боли может продолжаться от нескольких секунд до двух минут, и вы при этом можете чувствовать:
- покалывание или онемение в лице перед появлением боли;
- легкое чувство ломоты или жжения во время приступа.
Болевые спазмы могут происходить регулярно на протяжении многих дней, недель или месяцев. В тяжелых случаях вы можете чувствовать боль сотни раз в день. Некоторые люди в перерывах между приступами ощущают в отдельных участках тупую боль. Вместе с тем, боль может полностью пройти и появиться вновь только через несколько месяцев или лет.
Приступ невралгии тройничного нерва могут спровоцировать некоторые действия или движения, например:
- разговор;
- улыбка;
- жевание;
- чистка зубов;
- легкое прикосновение;
- бритье;
- глотание;
- прохладный ветер;
- движения головы.
Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве вашей жизни. У вас может отсутствовать желание выполнять определенные действия, например, мыться, бриться или есть, чтобы не спровоцировать новый приступ боли.
Жизнь с болью, особенно если она отрицательно сказывается на качестве вашей жизни, может также привести к депрессии (чувству глубокой тоски или отчаяния, которое может продолжаться долгое время).
Причины невралгии тройничного нерва
Хотя точные причины установить удается не всегда, невралгия тройничного нерва зачастую связана со сдавлением тройничного нерва или другим заболеванием.
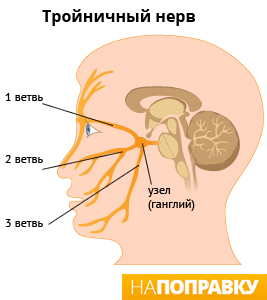
Тройничный нерв — это крупнейший из нервов. У человека есть два тройничных нерва, по одному на каждой стороне лица. Каждый нерв разделен на три ветви:
- верхняя ветвь (глазной нерв) отвечает за участок кожи над глазом, на лбу и в передней части головы;
- средняя ветвь (верхнечелюстной нерв) отвечает за участок кожи в области щеки, сбоку носа, верхней челюсти, зубов и десен;
- нижняя ветвь (нижнечелюстной нерв) отвечает за участок кожи в области нижней челюсти, зубов и десен.
Эти три ветви нерва передают в мозг ощущения боли и прикосновения от лица, зубов и рта. Невралгия тройничного нерва может охватить одну или несколько ветвей тройничного нерва. Чаще всего бывает затронут верхнечелюстной нерв, реже всего — глазной.
Согласно имеющимся фактам, в 80–90% всех случаев невралгия тройничного нерва связана с давлением на тройничный нерв рядом с местом, где он входит в стволовую часть головного мозга (нижняя часть мозга, которая переходит в спинной мозг). Согласно одному исследованию, в 64% случаев давление на тройничный нерв оказывает артерия, а в 36% случаев — вена. В результате сдавления, нерв посылает в головной мозг неконтролируемые сигналы о боли.
Другие причины невралгии тройничного нерва:
- новообразование (опухоль или нарост);
- киста;
- рассеянный склероз, хроническое заболевание, поражающее центральную нервную систему (головной и спинной мозг).
При рассеянном склерозе иммунитет (защитная система организма) вызывает повреждение нервных волокон центральной нервной системы. Тройничный нерв может быть также поврежден.
Некоторые факторы (триггеры) иногда могут провоцировать или обострять приступ невралгии. Приступы боли можно облегчить, если по возможности избегать триггеров. Например, боль может спровоцировать ветер или даже сквозняк в помещении. В таком случае старайтесь не сидеть у открытых окон или кондиционеров, а в ветреную погоду закрывайте лицо шарфом.
Боль может вызывать горячая или холодная еда и напитки. Если пить теплые или холодные напитки через соломинку, можно избежать контакта жидкости со слизистой рта и возникновения боли.
Диагностика невралгии тройничного нерва
Если вы подозреваете у себя невралгию тройничного нерва, обратитесь к терапевту или неврологу. Сначала он спросит вас о симптомах, а затем может провести некоторые обследования, чтобы исключить другие заболевания.
Диагностикой и лечением невралгии тройничного нерва занимается обычно . Вы можете самостоятельно записаться к нему на прием или сначала обратиться к терапевту. осмотрит вас и расспросит о ваших жалобах. Он проведет первичную диагностику и исключит другие причины боли в лице. Сначала он тщательно осмотрит следующие области:
- голову и шею;
- уши;
- рот;
- зубы;
- сустав нижней челюсти ( сустав).
Перед тем, как поставить диагноз невралгии тройничного нерва, необходимо исключить другие заболевания, которые могут вызывать боль в лице. Нужно определить форму заболевания — типичную невралгию тройничного нерва или невралгию, вызываемую другим заболеванием (симптоматическую невралгию тройничного нерва). В случае симптоматической невралгии необходимо лечить вызывающее ее заболевание.
Другие заболевания, которые необходимо исключить:
- зубная инфекция или трещина в зубе;
- мигрень;
- боль в суставе нижней челюсти;
- височный артериит, тяжелое заболевание, при котором происходит воспаление кровеносных сосудов в виске, что может привести к слепоте или инсульту;
- травма лицевого нерва (посттравматическая невралгия);
- непрерывная боль в лице без определенной причины (идиопатическая боль).
У людей младше 40–50 лет причиной боли в лице чаще бывают другие заболевание, поэтому терапевт будет, в первую очередь, исключать эти причины. Если терапевт заподозрит нейрогенную причину болей, он направит вас на консультацию к неврологу, под руководством которого будет происходить дальнейшее обследование и лечение.
томография (МРТ) может с большой точностью показать, где происходит сдавление тройничного нерва. Во время МРТ с помощью сильного магнитного поля и радиоволн создаются подробные изображения внутреннего строения вашего мозга и тройничного нерва. С помощью МРТ можно также исключить другие причины боли в лице, например, опухоль в основании черепа. Такие причины вызывают 5–10% всех случаев невралгии тройничного нерва.
Примерно у 1–5% людей с рассеянным склерозом (хроническим заболеванием, поражающим головной и спинной мозг) появляется невралгия тройничного нерва, поэтому необходимо учитывать вероятность этого заболевания. Вам зададут ряд вопросов, связанных с симптомами рассеянного склероза, чтобы исключить это заболевание.
Симптомы, присущие рассеянному склерозу:
- головокружение;
- тремор (дрожь) в конечностях, нарушение координации;
- слабость глазных мышц;
- нарушения зрения в одном глазу.
При необходимости для диагностики рассеянного склероза также может использоваться МРТ.
Лечение невралгии тройничного нерва
Для облегчения боли при невралгии тройничного нерва назначаются лекарственные препараты. Если медикаментозное лечение не эффективно или не возможно, прибегают к хирургической коррекции. Лечение невралгии тройничного нерва проводится под контролем . При отсутствии невролога, медицинскую помощь может оказать врач общей практики, семейный врач или терапевт.
Лечение невралгии тройничного нерва обычно начинают с назначения антиконвульсантов (препаратов для лечения припадков при эпилепсии). Они помогают облегчить боль в лице. Препараты этого типа замедляют электрические импульсы в нерве и снижают его способность передавать болевые ощущения. Обычные обезболивающие, такие как парацетамол, неэффективны при лечении невралгии тройничного нерва.
Обычно сначала назначается антиконвульсант, который называется карбамазепин (см. ниже). Если он не действует, может использоваться другой антиконвульсант — габапентин.
Карбамазепин обычно используется для лечения эпилепсии, иногда он эффективен при лечении невралгии тройничного нерва, так как он ослабляет неконтролируемые болевые сигналы. Скорее всего, сначала вам потребуется принимать его один-два раза в день, хотя некоторым людям требуется повышенная дозировка. Карбамазепин может вызывать побочные эффекты, особенно тяжелые у пожилых людей. Ниже описаны возможные побочные эффекты.
Побочные эффекты, возникающие более чем у одного человека из десяти:
- тошнота и рвота;
- головокружение;
- чувство усталости;
- трудности с координацией движений;
- пониженное количество белых клеток крови, которые борются с инфекциями (лейкопения);
- изменения уровня ферментов печени (ферменты — это белки, которые ускоряют любую реакцию, которая происходит в организме).
Побочные эффекты, возникающие максимум у одного человека из десяти:
- повышенный риск возникновения синяков и кровотечений;
- задержка жидкостей (невозможность помочиться);
- увеличение веса;
- дезориентация в пространстве и времени;
- головная боль;
- двоение в глазах или размытое зрение;
- сухость во рту.
К редким побочным эффектам карбамазепина относятся:
- неконтролируемые (непроизвольные) движения, например, дрожь в конечностях;
- необычные движения глаз;
- понос;
- запор.
Установлена, что прием антиконвульсантов может быть связан с мыслями о самоубийстве и членовредительстве. Дополнительную информацию о возможных побочных эффектах карбамазепина вы можете получить у вашего врача или в инструкции, прилагаемой к лекарству.
Непатентованные лекарственные средства не имеют лицензии на применение для лечения тех или иных заболеваний. Другими словами, лекарство не прошло клинические испытания (тип исследования, при котором одно средство сравнивается с другим) по определению его эффективности и безопасности при лечении данного заболевания. Однако некоторые специалисты применяют непатентованные лекарственные средства, если они считают, что они могут принести результат, и что их преимущества перевешивают связанные с ними риски.
Если ваш специалист планирует назначить вам непатентованное лекарственное средство для лечения невралгии тройничного нерва, он должен уведомить вас о том, что это средство не имеет лицензии, и обсудить с вами возможные риски и преимущества.
Некоторым людям снять боль помогает нетрадиционные методы лечения:
- медитация и прочие техники расслабления;
- массаж;
- иглоукалывание (акупунктура);
- витаминная терапия.
Вместе с тем, в настоящее время эффективность этих методов клинически не доказана.
Ниже приводится краткое описание некоторых процедур, которые вам, возможно, следует принять во внимание, хотя они все имеют определенные риски:
- инъекции глицерина — он вводится в центральную часть тройничного нерва и снимает боль примерно на 6–12 месяцев;
- радиочастотная термокоагуляция периферических ветвей тройничного нерва — с помощью электростимуляции повреждаются нервные окончания, но с этим связан необратимый риск появления постоянной боли, не поддающейся лечению;
- чрезкожная балонная компрессия — над тройничным нервом надувается маленький баллон, который сдавливает нервные веточки, прекращая прохождение болевого импульса по ним. Этот метод может применяться в тех редких случаях, когда хирургия не дала результата.
- электрический ток — используется для того, чтобы вызывать онемение тройничного нерва, и может быть очень эффективным.
Согласно результатам исследований, после радиочастотной термокоагуляции, инъекции глицерина или баллонной компрессии в 90% случаев наступает немедленное облегчение боли. Однако 50% людей после процедуры теряют чувствительность в области лица. После радиочастотной термокоагуляции через год боль может вернуться.
В некоторых случаях рекомендуется делать хирургическую операцию. Цель уменьшить компрессию (сжатие) тройничного нерва кровеносными сосудами, либо повредить нерв так, чтобы он больше не передавал болевых сигналов. Используются две хирургические процедуры:
- микроваскулярная декомпрессия;
- стереотаксическая радиохирургия.
Эти методы описаны ниже.
Микроваскулярная декомпрессия — это операция по снятию давления кровеносных сосудов на тройничный нерв. Во время операции хирург удалит или перенесет кровеносные сосуды, отделив их от тройничного нерва. Этот метод оказывается эффективным у большинства больных, надолго избавляя их от боли. Свыше 70% людей избавляются от невралгии на срок более 10 лет.
Однако эта операция может привести к потере слуха, что по статистике происходит в менее 3% случаев. Также есть вероятность, что после операции боль вернется, а чувствительность в области лица пропадет, но это случается редко и чаще всего проходит со временем. В очень редких случаях операция этого типа может привести к инсульту, менингиту и даже смерти.
Стереотаксическая радиохирургия — это сравнительно новый метод лечения с помощью ионизирующего излучения. При стереотаксической радиохирургии не требуется обезболивание (наркоз), а на коже не делается никаких разрезов. В процессе облучения нерв теряет способность передавать в мозг болевые импульсы.
Перед операцией ваш хирург обсудит с вами ее детали. На сегодняшний день этот метод лечения невралгии тройничного нерва дает хорошие результаты. В 33–90% случаев после операции боль в области лица прекращается сразу же, хотя в 14% случаев болевые ощущения могут вернуться через 18 месяцев. Для достижения максимальной эффективности лечения, оно может продлиться вплоть до двух месяцев.
Стереотаксическая радиохирургия в 8% случаев может вызывать онемение лица. Редкие осложнения:
- потеря вкусовых ощущений;
- онемение глаза;
- глухота.
Несмотря на относительную безопасность стереотаксической абляции нерва, эта процедура назначается только в тех случаях, когда другие методы лечения оказались неэффективными.
К какому врачу обратиться при постгерпетической невралгии?
С помощью сервиса НаПоправку вы можете найти врача невролога, предварительно ознакомившись с отзывами о нем на нашем сайте.
Читайте также:


