Невралгии и радикулиты лечение

Если верить статистике, радикулитом страдает каждый 8-й житель планеты старше 40 лет.
Отличительным признаком недуга являются постоянные или внезапные боли в районе спины, возникающие даже в состоянии покоя.
Прием обезболивающих препаратов способен купировать приступ, но ненадолго, со временем боль возвратится снова.
Именно поэтому лечение радикулита должно быть комплексным.
Что такое радикулит?
Радикулитом (радикулопатией) называется нарушение в работе периферической нервной системы, возникающее в результате защемления, воспаления или повреждения корешков спинномозговых нервов. Назвать радикулит самостоятельным заболеванием сложно. Скорее, это комплекс симптомов, появляющихся при раздражении или сдавливании корешков спинного мозга.
В большинстве случаев радикулит возникает на фоне различных проявлений остеохондроза (остеофиты, межпозвонковая грыжа и т.д.). Также он может развиваться в результате застарелых травм позвоночника, воспалительных поражений околопозвоночных тканей, заболеваний внутренних органов и т.д.

Ключевым симптомом радикулита является болевой синдром в шее, груди или спине. Боль может временно притупляться, а затем – возобновляться с большей силой. Нередко она отдает в другие части тела – затылок, руки, ягодицы, стопы, бедра.
Еще одним распространенным признаком заболевания является полная или частичная потеря чувствительности. Нередко встречаются такие симптомы, как мышечная слабость, головные боли, головокружение, ухудшение зрения и слуха, сбои в работе мышц (вплоть до атрофии), покалывание и жжение в мягких тканях.
При поражении нижнего отдела позвоночника возможно появление сбоев в работе мочевого пузыря и кишечника. В тяжелых случаях возникает онемение конечностей.
Симптомы радикулита могут напоминать симптомы других болезней и нарушений: плоскостопия, варикозного расширения вен, а также заболеваний внутренних органов, для которых тоже характерна опоясывающая боль.
Типичными признаками радикулита являются:
- болевой синдром (боль появляется внезапно и так же резко пропадает);
- усиление боли, когда пациент лежит на спине и поднимает выпрямленную ногу;
- острая боль при кашле и чихании;
- рефлекторное сгибание ноги при попытках сесть из положения лежа;
- ухудшение самочувствия ночью;
- усиление боли при наклоне головы вперед;
- бледность лица, потливость;
- уменьшение боли, когда больной находится в неподвижном состоянии.
Основные принципы лечения радикулита
Основной способ лечения радикулита – медикаментозная терапия, включающая применение таблеток, уколов, мазей и гелей, лечебных пластырей и т.д.
Иногда она дополняется мануальной терапией – сгибанием и растяжением позвоночного столба при помощи силы рук. Такие процедуры должны выполняться врачом, т.к. любые манипуляции с позвоночником требуют осторожности.
Если специалист все делает правильно, зажатые нервы освобождаются, а просвет между ними увеличивается. Обратите внимание: растягивать позвоночник с помощью турника противопоказано, т.к. это может спровоцировать обострение заболевания.
Вместе с медикаментозным и мануальным лечением применяется альтернативная терапия: фонофорез (лечение ультразвуком), рефлексотерапия, иглоукалывание, лазеротерапия, родоновые ванны, грязевые аппликации и горячий парафин, различные прогревания, использование гальванического тока. Обычно радикулит излечивается в течение нескольких суток или нескольких недель.
Медикаментозное лечение радикулита

Большинство специалистов утверждают, что медикаментозное лечение радикулита является наиболее эффективным.
Оно позволяет быстро нормализовать состояние пациента.
Параллельно с этим должно проводиться обследование пациента, цель которого – определить истинную причину развития корешкового синдрома.
Если данная причина не будет установлена, за мнимым выздоровлением последует повторный приступ.
Для его устранения потребуется уже длительное лечение и применение лекарств с большим количеством побочных эффектов.
При лечении радикулита проводится системная терапия с использованием препаратов для парентерального или перорального применения (они позволяют быстро купировать мышечные спазмы и боль). Также обязательно использование препаратов для наружного применения, которые наносятся на кожу в области, где расположен воспаленный корешок нерва.
При радикулите применяют следующие группы медикаментов:
При радикулите возможно применение:
- Таблеток. Лекарства в виде таблеток способны обезболивать, гасить воспаление, снимать мышечные спазмы. Выбором препарата должен заниматься врач, т.к. у таблеток есть много противопоказаний и побочных эффектов.
- Уколов. Наиболее эффективными при радикулите считаются лекарства в виде инъекций. Обычно уколы применяются в начале терапии. Когда острая боль проходит, пациенту назначают таблетки и препараты наружного применения.
- Пластырей. Специальные пластыри наклеиваются на пораженный участок позвоночника для облегчения боли. Использование пластырей удобно. Кроме того, их применение практически никогда не сопровождается развитием побочных эффектов.
- Препаратов наружного применения (мази, крема, гели). Обычно данные средства входят в состав комплексной терапии и используются параллельно с приемом обезболивающих таблеток. В составе мазей могут содержаться компоненты НПВС, красный жгучий перец, яды змей и пчел и т.д.
Видео: "Лечение радикулита"
Список препаратов от радикулита
Ниже представлен перечень самых популярных средств для лечения радикулита.
Диклофенак

Является нестероидным противовоспалительным средством, которое принимается перорально либо вводится внутривенно. Предотвращает распространение воспалительного процесса, купирует болевой синдром. Диклофенак является сильнодействующим препаратом и принимается исключительно по назначению врача.
Мовалис

Является нестероидным противовоспалительным средством, современной разработкой фармацевтических компаний. Прием Мовалиса снижает местную температуру тела, повышение которой вызвано воспалением нервных корешков, и купирует боль на долгое время (таблетки действуют от 4 до 10 часов).
Нимесулид

Еще одно средство НПВС, которое назначается при воспалении корешков нервов. В составе Нимесулида содержатся компоненты, способные купировать очаги возникновения боли. Благодаря этому, после приема препарата неприятные ощущения уменьшаются и со временем проходят. Таблетки обладают жаропонижающими свойствами, что позволяет снижать местную температуру тела.
Кетопрофен

Представляет собой известное обезболивающее средство, действие которого длится до 12 часов. Препарат назначается при болевом синдроме и выраженном местном отеке, который является следствием воспаления в корешках нервов.
Анальгин

Обладает ярко выраженным обезболивающим действием. Подавляет биологически активные вещества, вызывающие возникновение болевого синдрома. Снижает местную температуру тела.
Мидокалм

Относится к миорелаксантам, т.к. может снимать мышечные спазмы. Препарат воздействует непосредственно на головной мозг и центральную нервную систему, блокируя участок, отвечающий за болевые ощущения. Также таблетки снимают местные мышечные спазмы, которые являются причиной болевых ощущений и отечности в пораженной области.
Заключение
Таким образом, медикаментозная терапия является основным способом лечения радикулита. Большой выбор лекарственных средств позволяет лечить заболевание комплексно, что способствует скорейшему выздоровлению пациента.
Наиболее распространенные группы препаратов: НПВС, миорелаксанты, анальгетики, блокады, глюкокортикоиды, хондропротекторы.
Каждый десятый человек, достигший 40-летнего возраста, страдает тем или иным видом радикулопатии.
Это не самостоятельное заболевание, а невралгический синдром, обычно развивающийся на фоне заболеваний и травм позвоночника, реже – заболеваний мягких тканей внутренних органов.
Синдром проявляется болевыми ощущениями, снижением чувствительности, нарушениями движений вследствие мышечной слабости.
Одной из разновидностей является радикулит грудного отдела позвоночника (торакальный). Рассмотрим особенности его развития и методы избавления от него в данной статье.
Что такое грудной радикулит
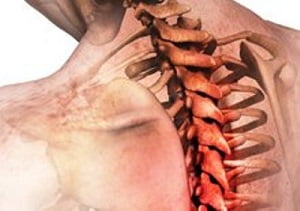
Любая радикулопатия вызвана сдавливанием корешков спинномозговых нервов на фоне дегенеративных процессов в позвонках, поэтому ее еще называют корешковым синдромом.
Если компрессии подвергаются корешки нервов, отходящих от позвонков грудного отдела и располагающихся между ребрами, возникает грудной радикулит. Из-за локализации болевых ощущений его часто называют межреберной невралгией.
Межреберная невралгия (торакалгия) — более широкое понятие, чем радикулит грудного отдела. Она может быть вызвана не только сдавливанием спинномозговых корешков, но и раздражением нервных окончаний в межреберном пространстве вследствие их ущемления или воспаления.
Различают 2 формы (стадии) грудного радикулита:
- первичный (неврологический, острый) – обычно развивается вследствие переохлаждения, раздражения нервов на фоне инфекционной интоксикации.
- вторичный (невротический, хронический) развивается на фоне остеохондроза и других заболеваний, приводящих к дегенеративным изменениям позвонков, а также опухолевых процессов в области спинного мозга, позвоночника.

Неврологический радикулит проявляется острой болью, поэтому его часто именуют грудным прострелом (дорсаго).
Обычно симптомы исчезают за 1-2 недели, при устранении первопричины рецидивов не наблюдается.
Невротический радикулит длительное время протекает бессимптомно, характеризуется хроническим течением с чередованием обострений и периодов ремиссии.
В стадии ремиссии болевые ощущения менее выражены, чем при первичном радикулите, но полностью избавиться от них не удается.
Если неврологический радикулит хорошо поддается лечению, поскольку не сопровождается необратимыми процессами, то невротический неуклонно прогрессирует.
Хроническая форма сопровождается постепенным снижением чувствительности в области, иннервируемой пораженными нервами, при этом болезненность в околопозвонковой зоне сохраняется.
При тяжелых формах невротического радикулита нарушается клеточное питание тканей (трофика) и начинается их атрофия.
Симптомы радикулита грудного отдела
У острого и хронического грудного радикулита ряд симптомов совпадает, ряд – различается.
Общими проявлениями являются болевой синдром, повышенная чувствительность и болезненность околопозвонковой зоны, защитная реакция в виде напряжения мышц.
Боли усиливаются при пальпации, напряжении, кашле, чихании, неосторожных движениях.
Для их облегчения больной часто принимает вынужденную позу, выгибается в сторону поражения, чтоб снизить давление на ущемленные корешки.
Обычно боль опоясывающая, сопровождающаяся ощущением сдавливания грудной клетки, затрудненным дыханием. При острой форме боли острые, резкие, имеют характер прострела.
Напряжение мышц сопровождается усилением сухожильных рефлексов. Хронический радикулит проявляется болями разной интенсивности и характера, постоянными и приступообразными.
При межреберной невралгии локализация и характер болей зависит от того, на уровне каких позвонков и ребер располагаются ущемленные нервы.
Проявления болевого синдрома настолько разнообразны, что торакалгию часто принимают за различные заболевания внутренних органов.
Наряду с основными симптомами (болезненность околопозвонковой области, снижение чувствительности, напряжение или перенапряжение мышц, затрудненные движения) могут проявляться дополнительные:
Как лечить радикулит грудной клетки

Лечение неврологического радикулита обычно сводится к купированию болевого синдрома и лечению основного заболевания, устранению провоцирующего фактора.
Невротический грудной радикулит нуждается в длительном комплексном лечении.
- местное и системное применение нестероидных противовоспалительных, обезболивающих препаратов (мази, таблетки, инъекции), при острых болях – новокаиновые блокады;
- витамины группы В и поливитаминные комплексы для восстановления нервной ткани;
- миорелаксанты для снятия напряжения мышц;
- согревающие мази, пластыри;
- в редких случаях применяют кортикостероидные противовоспалительные препараты.
Физиотерапия хорошо дополняет медикаментозную:
- электрофорез способствует более глубокому проникновению в ткани лекарственных препаратов;
- электротерапия улучшает трофику тканей;
- ультразвук и УВЧ снимают воспаление, боль, отечность;
- магнитотерапия способствует снятию спазмов.
Врач подбирает комплекс процедур с учетом имеющихся симптомов и противопоказаний. В качестве вспомогательного лечения может быть назначен курс мануальной терапии, иглорефлексотерапии.

Лечебная физкультура показана в стадии ремиссии, специалист разрабатывает упражнения ЛФК с учетом особенностей состояния больного.
Упражнения способствуют укреплению мышечного корсета, поддерживающего позвоночник, повышению эластичности связок, нормализации тонуса мышц, а также стимулируют кровообращение и улучшают трофику тканей, предотвращая их атрофию.
Народная медицина в основном предлагает лечить радикулит с помощью средств отвлекающего действия – мазей, компрессов на основе согревающих и раздражающих компонентов (хрен, редька, чеснок, горчица).
Их нужно применять крайне осторожно, согласовать такое лечение с врачом. Противовоспалительным эффектом обладают компрессы из тертого картофеля, ржаного теста, листьев лопуха, растирания масляной настойкой багульника.
При межпозвонковых грыжах и в других случаях, когда консервативное лечение не дает эффекта, прибегают к оперативному вмешательству.
Операция заключается в механическом устранении компрессии спинномозговых корешков, проводится под общим наркозом.
Хорошим терапевтическим эффектом обладает классический массаж грудной области, который необходимо проводить вне обострения заболевания.
При грудном радикулите массаж должен быть щадящим, особенно осторожно следует воздействовать на область проекции сердца. Основные приемы:
- Разглаживания подушечками пальцев снизу вверх и по диагонали;
- Растирание подушечками и фалангами пальцев. Движения могут быть продольными, направленными по диагонали, к подмышечным лимфоузлам, параллельными, снизу вверх,
- Зигзагообразными, перекрещивающимися, сходящимися-расходящимися, круговыми, с постепенным увеличением диаметра окружности;
- Разминание – важный прием, на который отводится порядка 70% сеанса, на болезненных участках выполняется медленно, аккуратно, на участках пониженной чувствительности воздействие должно быть более интенсивным, быстрым. Разминание может выполняться в продольной и поперечной техниках, кольцевыми, круговыми, клювовидными движениями подушечек и фаланг, основанием ладони с перекатом;
- В дополнение к разминанию могут применяться приемы накатывания, сдвигания, надавливания, подергивания, проминания, щипцеобразного разминания;
- Сеанс завершается серией поглаживаний – прямолинейных, зигзагообразных, щипцеобразных, граблеобразных и других, и разглаживанием грудной клетки ладонями.
В основном при межреберной невралгии показан массаж грудной клетки, подробнее технику его выполнения смотрите здесь.
Если боли отдают под лопатки, его можно дополнять массажем верхней части спины, основные приемы – разминание и поглаживание.
Профилактика радикулита
Основная причина любых радикулопатий, в том числе грудного радикулита – заболевания и травмы позвоночника, поэтому его необходимо оберегать.
К мерам профилактики радикулита относятся:
- рациональное сбалансированное питание — организм должен получать важные для костной, мышечной, нервной систем вещества;
- контроль веса — при избыточном весе нагрузка на позвоночник увеличивается;
- дозированные физические нагрузки;
- контроль осанки;
- использование ортопедической мебели;
- регулярное выполнение гимнастики, направленной на укрепление мышечного корсета спины;
- правильное распределение нагрузки при подъеме тяжестей;
- соблюдение режима, чередование труда и отдыха, полноценный ночной сон;
- ранняя диагностика и своевременное лечение любых заболеваний позвоночника и других заболеваний, которые могут привести к развитию радикулита;
- профилактика переохлаждений.
При хроническом радикулите прибегают к вторичной профилактике, направленной на предупреждение обострений.
К ее мерам относятся регулярные курсы комплексной терапии, ЛФК, ношение фиксирующих корсетов при продолжительных интенсивных нагрузках. Также больной должен освоить безопасные движения и избегать действий, провоцирующих обострение.
Заключение
Грудной радикулит – не самая распространенная разновидность радикулопатии, но при его развитии качество жизни больного значительно снижается.
Синдром проявляется пугающей симптоматикой, сходной с симптомами кардиологических, пульмонологических, гастроэнтерологических заболеваний.
При вторичном радикулите, отличающемся хроническим прогрессирующим течением, прогноз неблагоприятный. Эта форма требует регулярной комплексной терапии, но полному излечению не поддается.
Поэтому необходимо уделять должное значение профилактике синдрома. Особенно лицам из группы риска – старше 40 лет, с ослабленным иммунитетом, заболеваниями опорно-двигательного аппарата, ведущим малоподвижный образ жизни или занятым тяжелым физическим трудом.
Периодические боли в области сердца и поясницы, одышка, невозможность вдохнуть полной грудью — все это часто принимают за проявления серьезного заболевания сердца или легких. Опасаясь страшного диагноза, заболевший человек не решается идти к врачу, продолжает терпеть боли и отказывается от привычного образа жизни. А между тем симптомы могут указывать на межреберную невралгию. Эта патология считается быстроизлечимой, но не стоит доводить ее до запущенной стадии.






Межреберная невралгия: когда боль не позволяет нормально жить
Невралгия — это болезненное состояние, которое ощущается в области какого-либо нерва. Соответственно, межреберная невралгия проявляется болью в области нерва межреберного. Для того чтобы понять причину возникновения боли, вспомним анатомию.
Всего у человека 12 пар межреберных нервов, они являются продолжением грудных нервов, выходя через межпозвоночные отверстия из спинномозгового канала. Данные нервы проходят вдоль каждого межреберного промежутка с правой и левой сторон грудной клетки. Нижние пары доходят до передней брюшной стенки, поэтому при невралгии боль может ощущаться не только в груди, но и в области живота. Боль верхних пар врачи нередко считают следствием сердечных или легочных заболеваний, нижних — признаком патологий желудка, печени, поджелудочной железы.
Межреберные нервы состоят из чувствительных, двигательных и вегетативных волокон. Если повреждаются чувствительные волокна, то пострадавшего беспокоит боль, если двигательные — одышка, если вегетативные — наблюдается повышенная потливость в области грудной клетки.
Беспокоит это заболевание чаще всего людей среднего и старшего возраста, а у детей практически не встречается.
Рассмотрим основные причины, которые могут вызвать межреберную невралгию:
- Остеохондроз. При этом заболевании разрушается хрящевая ткань между позвонками, происходит защемление нерва, идущего от позвоночника по межреберьям, которое и становится источником боли.
- Простудные заболевания, переохлаждение.
- Ношение тесного белья (у женщин). Тесные бюстгальтеры с косточками, сильно давящие на тело, могут механическим путем сдавливать нервы, повреждая их. Особенно часто эта проблема беспокоит худеньких девушек и женщин: из-за отсутствия у них подкожно-жировой клетчатки нервы располагаются очень близко к коже.
- Вирус герпеса (Herpes zoster, опоясывающий лишай). Заболевание сопровождается высыпаниями в области грудной клетки, на спине. Пузырьки и корочки исчезают через пару недель, но боль не проходит месяцами, а без лечения — годами. Такая форма невралгии называется постгерпетической и чаще всего встречается у пожилых людей и у лиц с ослабленным иммунитетом.
- Нетипично высокие физические нагрузки.
- Стресс.
Кроме того, межреберная невралгия может возникать в связи с возрастными изменениями и некоторыми заболеваниями: сахарным диабетом, болезнями желудочно-кишечного тракта, опухолями грудного отдела спинного мозга и другими.
Основной симптом заболевания, как мы уже отметили ранее, — боль. Она может быть резкой, ноющей, жгучей, временной или постоянной. Болевые ощущения значительно усиливаются во время физической активности, при этом не имеются в виду занятия спортом или ношение тяжестей. Чихание, крик, поворот корпуса туловища, смена положения тела — все это может вызвать приступ мучительной боли.
Со временем боль пройдет, так как произойдет отмирание нервного корешка. В результате больной почувствует себя лучше, станет ошибочно полагать, что вместе с болевым симптомом ушел и недуг. Однако это улучшение обманчиво, оно сродни затишью перед бурей. Очень скоро изменится состояние человека — появится тяжесть в груди, дыхание станет поверхностным, невозможно будет вдохнуть полной грудью, нестерпимо заболит поясница. Заболевание перейдет в запущенную форму, и вылечить его будет гораздо сложнее.
Вместе с болевым синдромом выделяют другие неприятные симптомы межреберной невралгии: периодические непроизвольные мышечные сокращение и подергивания — судороги. Вдобавок у больного может покраснеть или потерять чувствительность (онеметь) кожа возле болевой точки.
При возникновении подобных симптомов следует как можно скорее обратиться к врачу — неврологу (невропатологу). Для постановки диагноза он должен тщательно обследовать пациента, вероятно, направить его к специалистам других профилей (чтобы исключить прочие заболевания). Если боль локализуется с левой стороны тела, то потребуется сделать электрокардиограмму. Также больному придется сделать рентгенографию позвоночника (если имеются подозрения на патологии позвоночного столба — то дополнительно пройти ультразвуковое исследование или компьютерную томографию), миелографию (детальный снимок нервных корешков спинного мозга) и сдать общий (клинический) анализ крови.
Основная терапия заболевания может быть назначена только врачом после тщательного обследования.
Медикаментозное лечение
Наиболее эффективной считается комплексная медикаментозная терапия. Она включает в себя прием следующих средств: нестероидные противовоспалительные препараты (перечислены выше), противосудорожные (карбамазепин, вальпроевая кислота, габапентин), антидепрессанты (амитриптилин, имипрамин, флуоксетин), миорелаксанты (баклофен, тизанидин).
Физиотерапия
Во время подострой стадии заболевания, как правило, назначают микроволновую терапию (использование энергии электромагнитного поля позволяет улучшить состояние нервной системы человека, усилить кровообращение) и дарсонвализацию (воздействие импульсными токами высокой частоты обеспечивает приток крови к пострадавшим участкам, активирует обменные процессы, оказывает обезболивающее действие, снимает спазмы мышечных волокон).
При острой стадии межреберной невралгии показано ультрафиолетовое облучение, воздействие токами ультравысокой частоты и воздействие электромагнитным излучением дециметрового диапазона (ДМВ) (дециметровая терапия подразумевает применение сверхчастотных электромагнитных колебаний, она позволяет воздействовать на глубоко расположенные органы и ткани, помочь тканям в усвоении кислорода и питательных веществ, оказывает противовоспалительный эффект), электрофорез с применением лидокаина.
Если невралгия возникла на фоне заболеваний позвоночника, назначают воздействие лечебной грязью, парафином, инфракрасным излучением. Эти процедуры повышают местную температуру тканей, что приводит к расширению сосудов, улучшению кровотока, ускорению обмена веществ.
В терапии межреберной невралгии значительную роль играют процедуры восточной медицины, в частности, китайской. Доктора традиционной китайской медицины определяют два пути возникновения патологии: воздействие внешних патогенных факторов и внутренних. Внешние патогены — холод, ветер, сырость. Для лечения пациентам назначают мази с согревающим эффектом, моксотерапию, успокоительные препараты на растительной основе. Внутренние патогенные воздействия — поражения печени, желчного пузыря, периферической нервной системы. В этом случае применяют иглоукалывание, массаж и комбинированную фитотерапию.
Массаж
При межреберной невралгии назначается массаж двух зон: спины и грудной клетки. Процедура начинается с проработки здоровой стороны с последующим переходом в область поражения (ее массируют менее интенсивно, чтобы не спровоцировать усиление боли). Обычно назначают курс из восьми–десяти сеансов продолжительностью по 30–40 минут. Дополнительно возможно применение противовоспалительных обезболивающих мазей. Сеансы массажа снимают боль, помогают мышцам расслабиться.
В процессе массажа улучшается кровообращение в тканях, положительное воздействие оказывается на позвоночные структуры — диаметр отверстия, через которое проходит ущемленный нерв, расширяется, в результате чего удается избавить больного от мучительных ощущений.
Рефлексотерапия
Является одним из распространенных назначений при межреберной невралгии. К ней относят иглорефлексотерапию, электропунктуру, вакуум-терапию и так далее. Принцип действия рефлексотерапии основан на снятии мышечного дисбаланса глубоких мышц спины. Некоторые процедуры, например иглоукалывание, рекомендованы в периоды обострения болезни.
Моксотерапия (прогревание полынными сигарами)
Курс лечебных процедур может назначить только врач и лишь после комплексного обследования. Главное — обратиться за компетентной помощью как можно скорее. На ранних стадиях заболевание успешно лечится.
Какое количество лечебных процедур необходимо пройти пациенту для улучшения самочувствия, определяет лечащий врач, который не меньше самого больного заинтересован в достижении положительной динамики. В нашей клинике все специалисты работают на протяжении длительного времени. Поэтому в тех случаях, когда рекомендовано повторение профилактических или терапевтических процедур, пациент может всегда посещать именно того врача, который вызывает у него большее доверие.
* Лицензия на оказание медицинских услуг №ЛО-77-01-000911 от 30 декабря 2008 года выдана Департаментом здравоохранения города Москвы.
Читайте также:


