Невралгия в шейном и грудном отделах
Патология позвоночника является довольно частым состоянием у людей различного возраста. Ежедневные нагрузки, стрессы и низкая физическая активность способствуют расстройствам в костно-суставной системе. Быстрый темп жизни зачастую не позволяет уделить достаточно внимания состоянию своего позвоночника, а поэтому заболевания постепенно прогрессируют, все чаще напоминая о себе. И однажды так случится, что человек не сможет выполнять повседневную работу из-за боли в спине или шее.
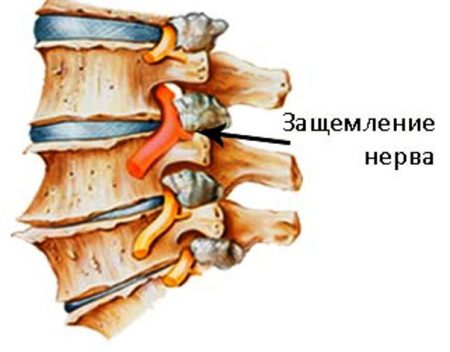
Такая ситуация часто наблюдается при ущемлении нервных корешков. Это в основном происходит в пояснице, однако патология шейного и грудного отдела позвоночника также не является редкостью. Все зависит от индивидуальных особенностей и характера профессиональной деятельности человека. Чтобы установить причину защемления нерва, нужно знать все факторы, которые воздействуют на пациента в течение жизни. Следует помнить, что только врач может установить правильный диагноз, а тем более назначить адекватное лечение.
Не стоит думать, что невралгия при защемлении корешков не представляет серьезной опасности для здоровья. Если не обращаться к специалисту, то заболевание будет иметь неблагоприятные последствия.
Причины
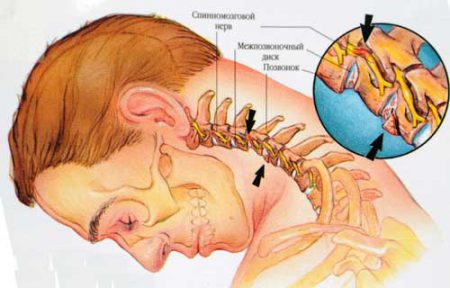
Когда болит спина или шея, многие думают о защемлении нерва. И зачастую это именно так. Но нельзя забывать и о других причинах, когда за невралгией скрываются другие заболевания. Как правило, нервные корешки в шейном или грудном отделе позвоночника ущемляются из-за таких состояний:
- Остеохондроз.
- Деформации: сколиоз, кифоз, лордоз.
- Межпозвоночные грыжи.
- Спондилоартрит.
- Опухолевые процессы.
- Травмы.
- Повышенные физические нагрузки.
- Психоэмоциональные стрессы.
В повреждении нервных корешков играет роль в основном механический фактор: сдавление позвонками, спазмированными мышцами или объемными образованиями. Здесь речь не идет о воспалительном процессе, хотя в какой-то степени он тоже присутствует.
Чтобы разобраться в происхождении невралгии, нужно установить наиболее важные факторы ее развития у конкретного человека.
Симптомы

Защемление нерва приводит к формированию так называемой радикулопатии – корешкового поражения невоспалительного характера. Симптомы заболевания довольно разнообразны и определяются повреждением различных по своей функции нервных волокон: двигательных, чувствительных и вегетативных. Все они идут в составе одного корешка, отходящего от спинного мозга. Локализация патологических изменений будет зависеть от того, в каком отделе находится ущемленный корешок: в шейном или грудном.
Наиболее распространенными жалобами на приеме врача становятся:
Кашель и одышка.
На ранних этапах заболевание протекает с симптомами раздражения нервных волокон, когда чувствительность и рефлекторные процессы повышаются. По мере прогрессирования патологии наблюдается выпадение сенсорных и двигательных функций вплоть до парезов и параличей.
Когда поражается шейный отдел позвоночника, то симптомы будут распространяться и на голову, а при защемлении грудного корешка можно заметить нарушение функции сердца, бронхов или диафрагмы. Поэтому заболевание нужно дифференцировать и с патологией этих органов.
Клиническая картина защемления нерва в грудном или шейном отделе позвоночника имеет ярко выраженные симптомы. Их выявление даст возможность поставить предварительный диагноз.
Диагностика
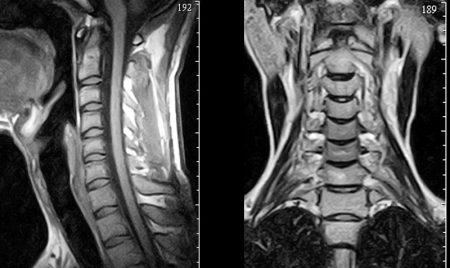
Для уточнения диагноза невралгии необходимо пройти дополнительное обследование и проконсультироваться у смежных специалистов. Врачу общей практики в этом помогут невропатолог и травматолог. А в комплекс инструментальных методов входят:
- Рентгенография.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Электромиография.
- ЭКГ.
Необходимость тех или иных средств определяется клинической ситуацией. Некоторые из них нужны для исключения других заболеваний, имеющих схожие признаки.
Лечение
Чтобы вылечить ущемление нерва в грудном отделе, нужно прежде всего устранить причину заболевания. Это удастся при комплексном подходе к терапии. Лечение невралгии должно определяться степенью ее развития, особенностями организма пациента и сопутствующими заболеваниями. При этом используются консервативные и оперативные методики.
Центральным звеном консервативного лечения является применение медикаментозных средств. Они позволяют снять острые проявления болезни и воздействовать на этиологические факторы патологии. Чаще всего в комплексное лечение включает такие группы препаратов:
- Обезболивающие и противовоспалительные.
- Миорелаксанты.
- Витамины группы B.
- Улучшающие микроциркуляцию.
- Хондропротекторы.
После стихания острых явлений можно использовать препараты в виде мази, геля или пластыря. Они оказывают местное действие, не имея системных побочных эффектов.
Лечение невралгии медикаментами должно проводиться согласно рекомендациям врача.

Улучшить состояние нерва, его кровоснабжение, устранить мышечный спазм и уменьшить симптомы позволяют физиопроцедуры. Они оказывают хороший эффект в сочетании с лекарственными препаратами. Как правило, рекомендуют следующие методики:
- Электрофорез препаратов.
- Магнитотерапия.
- Лазерное лечение.
- УВЧ-терапия.
- Бальнеотерапия.
Опытный физиотерапевт подскажет, какие процедуры лучше использовать конкретному пациенту.
Чтобы укрепить позвоночник, улучшить его функцию, убрать мышечное напряжение и повысить общую тренированность организма, нужно уделять внимание лечебной гимнастике. Движение – это основа терапии большинства скелетной патологии, и этот случай не является исключением. Используются различные упражнения, направленные на укрепление мышечного корсета и снижения сдавления позвонков.
Комплекс гимнастики подбирается врачом индивидуально. Сначала упражнения выполняются под контролем инструктора, а по мере обучения можно заниматься и дома. Нельзя допускать появления болевого синдрома – он говорит о неверном выполнении гимнастики.
Движения совершаются плавно, без рывков. Осваивать упражнения нужно постепенно и регулярно. Только так можно достичь хорошего эффекта.
Когда консервативное лечение не приносит ожидаемого результата или присутствуют такие причины, которые нельзя устранить другими методами, применяют хирургическое воздействие. Наиболее часто это необходимо при травмах, опухолях, межпозвонковых грыжах, выраженном остеохондрозе или стойких деформациях позвоночника. В зависимости от ситуации могут использовать такие методики:
- Дискэктомия – удаление выпирающего участка межпозвонкового диска.
- Ламинэктомия – удаление дуги позвонка.
- Спондилодез – стабилизация позвонков.
- Резекция опухоли.
Необходимо ответственно подходить к ущемлению нервных корешков. Чтобы избавиться от симптомов, недостаточно их подавить, нужно ликвидировать причину сдавления.
Такая ситуация часто наблюдается при ущемлении нервных корешков. Это в основном происходит в пояснице, однако патология шейного и грудного отдела позвоночника также не является редкостью. Все зависит от индивидуальных особенностей и характера профессиональной деятельности человека. Чтобы установить причину защемления нерва, нужно знать все факторы, которые воздействуют на пациента в течение жизни. Следует помнить, что только врач может установить правильный диагноз, а тем более назначить адекватное лечение.
Не стоит думать, что невралгия при защемлении корешков не представляет серьезной опасности для здоровья. Если не обращаться к специалисту, то заболевание будет иметь неблагоприятные последствия.
Механизм образования
Ткани, окружающие ущемленный нерв, воспаляются и отекают. Воспаление и отек нарушают иннервацию тканей, по которым проходят поврежденные нервные волокна, причиняют боль.
Почему возникает боль?
Защемление нерва провоцируется разными болезнями, кроме боли возникают другие симптомы. Для определения достоверной причины дискомфорта нужно учитывать все сопутствующие факторы, воздействующие на организм на протяжении жизни или в работе.
Причины защемления нерва классифицируются так:
- Механические травмы, неумышленное защемление из-за неосторожного поворота, зажатие нерва из-за несоответствующей осевой нагрузки на мышцы.
- Дегенеративные преобразования. Здесь отмечаются преобразования положения чувствительности по причине сколиоза или остеохондроза.
На что указывают разные причины:
- Слишком большие физические нагрузки.
- Постоянные стрессы.
- Травматизм.
- Ожирение.
- Некомфортные позы при работе в течение длительного срока.
- Увеличиваются изменения в позвоночнике.
Немаловажную роль оказывают такие патологии: остеохондроз, искривление, новообразования, грыжи, спондилоартроз. К подобным симптомам относится: патологии сердца, проблемы с органами дыхания, расстройства пищеварительной системы, опоясывающий лишай, депрессивное состояние.
Если имеет место защемление позвоночника, при защемлении нерва симптомы могут отличаться.
Причины
К основным факторам, вызывающим развитие корешкового синдрома грудного отдела, относят:
- Дегенеративно-дистрофические нарушения хрящевой ткани в межпозвонковых соединениях способствуют чрезмерному сближению дисков. Такие деформации возникают при остеохондрозе.
- Протрузию дисков. Развитие патологии вызывает прогрессирующий остеохондроз. В диске образуется грыжевая выпуклость, неспособная разорвать фиброзное кольцо и выйти на периферию позвонка. Если образование выпадает рядом со спинномозговым нервом, происходит ущемление корешка.
- Грыжа диска – выпуклость, разрушившая фиброзное кольцо и вывалившаяся за пределы позвонка. Грыжевое образование, выйдя из позвоночного канала, сдавливает нервный корешок.
- Межреберная невралгия – воспаление нервной ткани в области грудной клетки. Отечные ткани сдавливают нервы.
- Травмы позвоночного столба.
- Генетическая предрасположенность. Слабость тканей и деструктивные трансформации позвоночника заложены на генном уровне.
- Искривление позвоночного столба приводит к дефектам, вызывающим защемление нервов.
Независимо от первопричины защемление грудного нерва вызывают неадекватные нагрузки на позвоночник, возрастные деформации, продолжительное пребывание в статичных позах, нарушенная осанка.
Профилактика
Для избежания защемления нервов существует несколько правил профилактики:
- поддержка нормального веса, при необходимости — похудение;
- лечение в санаториях;
- отсутствие переохлаждений;
- стабильная физическая активность;
- избегание ношения сумок и тяжестей на одной стороне тела;
- правильное питание, богатое витаминами, калием и магнием;
- постоянный контроль за осанкой;
- отсутствие долгих статических нагрузок;
- использование ортопедических матрасов;
- посещение бассейна с плаванием на спине кролем или брассом;
- прохождение курсов лечебного массажа, помогающих усилить кровоток, снизить напряжение мышц;
- периодическое обращение к мануальному терапевту для исправления искривлений позвоночника.
Профилактические лечебные массажи окажут общее оздоравливающее действие и послужат профилактикой защемления нервов
Защемление нерва — это неприятное состояние, однако с ним можно справиться без особого труда, если вовремя обратиться к врачу. Не стоит заниматься самолечением и надолго откладывать поход к специалисту, так как избавиться от болезни на начальных этапах намного легче, чем бороться с серьёзными осложнениями на более тяжёлых стадиях.
Симптоматика
Основной симптом защемления нерва в грудном отделе – боль. Она возникает при сжатии чувствительного нерва. На проявление болевого синдрома влияет давление, оказываемое на нервные окончания. При защемлении боль бывает: резкой, интенсивной, ноющей. Болезненность нарастает при глубоких вдохах, поднятии ребер, продолжительных статичных нагрузках, переохлаждении.
Боли распространяются по направлению нервов, находящихся в межреберном пространстве. Они отдают в область шеи, плечевого пояса, рук, желудка. Болезненность, иррадиирующая в желудок, напоминает ту, что развивается при язвенной болезни, колите, гастроэнтерите. Имитацию процесса, исключают приемом спазмолитиков. Они снимают желудочные боли. Но никак не влияют на боли невралгического характера.
При левостороннем защемлении болевые ощущения похожи на те, что возникают при заболеваниях сердца. Пациента мучают колющие и пульсирующие боли. Ему сложно сделать глубокий вдох – интенсивность боли моментально возрастает.
Боли не снимаются сердечными препаратами. В груди возникает чрезмерная скованность, увеличивающаяся при совершении движений. Она распространяется от ребер к позвоночному столбу, вызывает нарушение сердечного ритма.
Признаки весьма схожи с ишемией или сердечным приступом. При постановке диагноза случаются ошибки. Отличие симптомов в том, что болевой синдром при ущемлении нервных волокон долго не опускает, не снимается сердечным лекарствами.
Самочувствие пациента усугубляется, когда в мышцах появляется болезненность. Если защемить нервный корешок, происходит судорожное сокращение мышц, усиление болевого синдрома вразы.
Впрочем, боли при ущемлении нерва в груди необязательный признак. Болевые ощущения появляются эпизодически, их характер изменяется, длительность колеблется. Приступы случаются днем и ночью, при нагрузках и в покое. Ущемление возникает в момент расслабления наряженных мышц, когда пациент принимает невынужденное положение.
Кроме того, на защемление нерва в грудном отделе позвоночника такие симптомы указывают:
- Парестезия – сниженная чувствительность кожных покровов спины.
- Внутренние органы перестают справляться со своими функциями, если сдавлен вегетативный нерв (нарушается сердечный ритм, появляются признаки ишемии из-за медленной циркуляции кровотока в сердечной мышце, повышается кислотность желудка).
- Ослабленное сокращение мышц наблюдается, когда в патологический процесс вовлечены двигательные нервы. Слабо сокращается мускулатура шеи, рук, диафрагмы, грудной клетки.
Каково лечение при защемленном нерве грудного отдела?
Говоря о методах лечения, нужно отметить, что они зависят исключительно от сопутствующей патологии. Однако, существует несколько общих мер лечения, которые способны сделать боль менее резкой. К ним относятся:
Добиться этого можно, используя мануальную терапию, точечный массаж. Они способны успокоить мышцы и снизить деятельность мускулатуры в целом. Некоторым людям достаточно одного сеанса, чтобы снять колоссальную боль.
Такие препараты приписывают для укрепления стенок сосудов, улучшения кровообращения. Также врач может назначить обезболивающие средства и витаминные комплексы, которые обеспечивают питание тканей. Когда боль будет устранена, назначают комплексы упражнений для мышц и суставов, курс специального массажа.
Лечение
В зависимости от симптомов и первопричины возникновения недуга проводят консервативное или радикальное лечение. Если ущемление спровоцировано остеохондрозом, межреберной невралгией или протрузией диска, ограничиваются методами терапевтического лечения: назначают медикаменты, физиотерапевтические процедуры, лечебную физкультуру.
Лекарства снабжают клетки кислородом и биоактивными веществами, восстанавливают поврежденные ткани. Лечебная гимнастика способствует освобождению защемленного нерва. Лечение межпозвонковой грыжи, вызвавшей ущемление нерва, выполняют хирургическими методами.
Терапевтические способы лечения направлены на высвобождение зажатых нервных корешков, снятие воспалительного процесса, отеков, спазмов и болей, регенерацию поврежденных хрящевых, костных и нервных тканей.
- Ревмоксикам и Диклофенак устраняют воспаление и болевой синдром;
- Мидокалм снимает спазмы мышц, позволяет расслабиться мускулатуре;
- Хондроитин и Терафлекс восстанавливают структуру хрящей и костей;
- комплексные препараты с витаминами группы B стимулируют регенерацию нервных тканей, восстанавливают в них обменные процессы.
- магнитотерапия, лечебные грязи, электрофорез подавляют воспалительные процессы, восстанавливают нервные волокна;
- иглоукалывание, УВЧ налаживают кровообращение и обмен веществ.
Лечебная физкультура, мануальная терапия и массаж:
- лечебная гимнастика способствует освобождению нервных окончаний, восстанавливает подвижность, формирует мощный мышечный корсет;
- сухое и водное вытяжение позвоночного столба. Лечебный комплекс упражнений для вытяжки позвоночника делает специалист. Процедура позволяет восстановить естественное анатомическое положение позвонков, освободит защемленные нервы;
- мануальная терапия снимает спазмы, возвращает позвонки в естественное положение, восстанавливает функции позвоночного столба;
- массаж стимулирует кровообращение, налаживает обмен веществ, устраняет защемление нервных окончаний.
К оперативному вмешательству прибегают, когда возникает выраженное защемление нерва в грудном отделе, а лечение терапевтическими методами не дает положительной динамики. Спинномозговые корешки освобождают, делая пластику позвонков и дисков.
Когда лечить ущемление нерва начинают на ранней стадии, удается избежать развития осложнений и операции. При появлении признаков, указывающих на защемление спинномозговых корешков, следует посетить врача. Он уточнит диагноз и составит схему лечения возникшей патологии.
Диагностика
Для уточнения диагноза невралгии необходимо пройти дополнительное обследование и проконсультироваться у смежных специалистов. Врачу общей практики в этом помогут невропатолог и травматолог. А в комплекс инструментальных методов входят:
- Рентгенография.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Электромиография.
- ЭКГ.
Необходимость тех или иных средств определяется клинической ситуацией. Некоторые из них нужны для исключения других заболеваний, имеющих схожие признаки.
Оказание первой помощи
Пока человек дойдет до врача, пройдет время, а боль нестерпимая. Чтобы облегчить состояние, нужно принять удобное положение, лечь спиной на жесткую поверхность, чтобы защемление не прогрессировало и не увеличивалась отечность.
Можно принять НПВП и вызвать врача. Когда нерв поражен, уменьшается кровоснабжение на пораженном участке, поэтому как можно быстрее рекомендуется обратиться за помощью.
Нельзя пытаться самому вправить что-нибудь или полечить. Последствия могут быть серьезными.
Межреберная невралгия с правой стороны под ребрами
— надо очень глубокого вдохнуть воздух в лёгкие, широко раздвинуть грудную клетку, задержать дыхание насекунд, сколько выдержите, потом медленно выдыхать воздух через губы, сложенные трубочкой медленно, медленно. Медленно грудная клетка опускается.
Тем самым при расширении грудной клетки высвобождается нерв, который сдавили окружающие ткани.
Вот так я спасаюсь по совету хорошего невролога об болей.
Хочу добавить — при межрёберной невралгии редко, но бывает временная полная парализация тела. Обычно ночью, когда человек спит, он просыпается от резкой боли в грудной клетке (чаще с левой стороны) — нерв сжимают окружающие ткани и сдавливают его — человек просыпается и понимает, что не может двигаться совсем. Этого бояться не надо. К утру временная парализация проходит. Например, так было со мной. Скорую я не вызывала, ужасно не люблю больниц. Утром всё прошло.
Ходила утром к кардиологу, сделали кардиограмму — сердце было в норме.
Тем самым при расширении грудной клетки высвобождается нерв.
Межреберная невралгия не является распространенным недугом, характеризуется внезапной сдавливающей или пронизывающей болью в области грудной клетки. Чаще это следствие запущенного остеохондроза или сдавливания нервных корешков межпозвонковыми грыжами.
Характер боли может быть разным: острая и постоянная боль или же приступообразная тупая. Неприятные ощущения лишь усиливаются от любого движения, глубокого дыхания, кашля. Чаще пациенты жалуются на сосредоточенную между ребрами боль, усиливающуюся при пальпации и надавливании. Межреберная невралгия – это приступ острой, режущей, спазматической и колющей боли, опоясывающей грудную клетку.
При остром приступе болевые ощущения настолько сильны, что могут парализовать движения человека. Он даже не может полноценно вдыхать из-за дискомфорта в груди. Помимо защемления нерва, боль в грудной клетке может свидетельствовать о множестве других заболеваний, схожих по симптоматике и признакам, однако, чтобы это вовремя определить, необходимо обратиться за скорой медицинской помощью и пройти обследование.
Как и всякое серьезное заболевание, диагностирование и лечение защемления нерва стоит доверить профессионалам. Но первичную диагностику каждый человек может провести самостоятельно.
мазь с диклофенаком лучшее.. ну фастум гель… троксевазин.. а утром в аптеку и купите в ампулах диклофенак 3 шт. и баралгин….Приоритетное место при лечении межреберной невралгии занимает специальная лечебная физкультура. Все упражнения подбираются строго индивидуально и зависят от того, насколько сильно выражены симптомы, как тяжело протекает заболевание и каково общее состояние человека.
При малейшем дискомфорте в позвоночнике в области груди,
что будет указывать на явное защемление, но бывают случаи, когда защемление не проявляется болевыми симптомами, а сказывается на работе других важных органов, сопровождаясь иногда
Медикаментозное лечение заключается в назначении обезболивающих и нестероидных противовоспалительных лекарств для снятия болевого спазма, курса витамина группы B, который восстанавливает обменные процессы в нервных клетках, и электрофорез — для скорейшего выздоровления.
Итак, наличие следующих признаков должно стать причиной обращения к врачу:
Можно применять и рецепты народной медицины для лечения такого недуга как межреберная невралгия. Лучше всего помогает растирание межреберного пространства в месте, где локализуется боль спиртовой настойкой валерианы, свежим соком черной редьки или корня хрена. Внутрь можно принимать отвары мяты перечной и аптечной ромашки. Они помогут снять боль и воспаление.
Межреберная невралгия это не самостоятельное заболевание, обычно оно развивается в результате различных поражений позвоночного столба. Боль может быть спровоцирована остеохондрозом, грыжей позвоночника. Также к прогрессированию данного заболевания может привести: сколиоз, смещение позвонков. Иногда причиной становится сифилис, туберкулез.
Лечение, как правило, проходит в 2 этапа. Сначала пациенту снимают болевые ощущения, сопровождающие невралгию, а уже затем переходят к реабилитации (вызвавшего травму) нерва.
Боль, с локализацией в области левой либо правой половины грудной клетки. Как правило, она носит постоянный опоясывающий характер, пронизывающий или приступообразный. Распространение имеет с локализацией по ходу межреберных промежутков. Имеет обыкновение усиливаться при глубоких вдохах, движениях туловища, кашле и чихании.
старайтесь не нагружать организм излишней пищей,
Статистики отмечают, что невралгия шеи значительно "помолодела" за последние годы. Это заболевание, так похожее поначалу на обычную мигрень, успешно излечивается при своевременном обращении к врачу.

Как избежать заболевания? Для этого нужно знать причины появления болезни, способы ее лечения и профилактики.
Определение, формы заболевания
Невралгией считается болезненное состояние организма, вызванное компрессией нервных сплетений. Сильная боль в данном случае возникает из-за защемления корешков спинномозговых нервов. Такая патология может появиться в любом отделе позвоночника.
Невралгия шейного отдела возникает в результате компрессии затылочного нерва. Этиология заболевания предполагает разделение на первичную и вторичную невралгию. Последняя (симптоматическая) появляется как осложнение после других заболеваний, а первая (идиопатическая) развивается самостоятельно.
Воспаление шейного нерва, вызывающее развитие патологии, может начаться по разным причинам. К ним относятся: травмы, неожиданные повреждения из-за несчастного случая, грыжи межпозвонковых дисков, резкие переохлаждения, сильные эмоциональные стрессы, чрезмерные физические нагрузки.
Различают дизестезическую и трункальную формы заболевания. В первом случае болезненные ощущения являются поверхностными, так как компрессии подвергаются малые нервные корешки. При трункальной невропатии происходит защемление нервного сплетения спинного мозга, парализуются верхние конечности.
Причины появления
Болезненная деформация спинномозговых корешков в позвонках шейного отдела позвоночника чаще всего вызывается осложнениями остеохондроза, шейного артрита, грыж межпозвонковых дисков. Нарушения функций щитовидной железы, переохлаждения, опухолевые образования в области шеи, травмы, мышечные спазмы тоже считаются наиболее частыми причинами возникновения заболевания.

Симптоматическая невралгия может развиться на фоне некоторых не пролеченных вовремя заболеваний. К ним относятся:
- менингит;
- воспалительные процессы ЦНС;
- вирусные инфекции;
- энцефалит;
- аутоиммунные патологии;
- сбои в обменных процессах тканей позвоночника.
Медики считают, что провоцирующими факторами для развития невралгических проявлений являются: регулярное напряжение мышц шеи, связанное с физическими перегрузками, депрессивное состояние человека.
Симптомы
Основным признаком шейной невропатии считается сильный болевой синдром, который локализуется в затылочной части головы, иногда захватывает область плеч, лопаток, мышц спины. Характерным симптомом является неожиданное появление боли. Иногда она исчезает, затем появляется снова. При движениях головы или пальпации области шеи болезненность резко усиливается.
Одним из видов патологий, результат лечения которой зависит от правильной диагностики, является невралгия шейного отдела позвоночника. Ее часто путают с хондрозом или мигренью, что мешает своевременному устранению проблемы малыми силами.
На какие симптомы нужно обращать внимание, чтобы не пропустить момент своевременного обращения за помощью к специалистам? Чем невралгия шейного отдела схожа с другими заболеваниями этого отдела и в чем существенное различие? Подробности в статье.
Симптоматика шейной невралгии
Шейная невралгия проявляется сильной болью в этом участке позвоночника и может распространяться на плечевой пояс, голову, ухо, лопаточную зону и нижние конечности. Симптоматика схожа с хондрозом и мигренью, но понять, что это именно невралгия можно по боли, которую просто невозможно терпеть. Возникает она неожиданно и может привести к временной потере чувствительности некоторых поверхностей или, напротив, невозможности затронуть кожу шеи, головы. Терпеть такую боль тяжело.

При более серьезной стадии невралгии в шейном отделе позвоночника наблюдается:
- Головокружение;
- Стреляющая боль в ухе;
- Нарастающий спазм от основания черепа к лобной зоне;
- Ломота в глазах и надбровных дугах;
- Тошнота;
- Резкая боль при повороте головы, невозможность свободно поднять руки вверх;
- При надавливании на спазмированный участок позвоночника пациент ощущает усиление боли;
- При сильном сдавливании сосудов в шейном отделе наступает гипоксия мозга, приводящая к потере сознания;
- Повышение температуры, но не всегда. Хотя такой симптом указывает на воспалительный процесс, который в некоторых случаях протекает без термальных скачков.
Оставлять проблему без контроля врача и соответствующего лечения нельзя, даже если нет уверенности, что болевой спазм связан с невралгией в шейном отделе.
Почему появляется боль
Невралгия в шее не возникает на пустом месте. К этому состоянию человек приходит по причине пренебрежения правилами здорового образа жизни или из-за травмы, полученной в результате несчастного случая.
Однозначной причины, приводящей к спазмам в шейном отделе нет. На основании диагностики большого количества людей с подобной проблемой сформирован перечень обстоятельств, приводящих к невралгии:
- Толчком служит хондроз, который не лечили и процесс физиологических изменений в межпозвонковом пространстве дошел до критической ситуации. Возникла межпозвонковая грыжа или протрузия, сдавливающие кровеносные сосуды или нервные окончания.
- Травма любого вида, затрагивающая область шеи. Удар, растяжение, перелом, неправильное положение тела во время сна. Любое смещение может вызывать боль. Такая невралгия относится к профессиональным заболеваниям спортсменов, у которых шейный отдел позвоночника под сильным напряжением.
- Простуда, вызванная
![]()
переохлаждением, в течение длительного времени дает осложнение и провоцирует развитие шейной невралгии. Кашель, чихание напрягает нерв в этой зоне, что приводит к болевому ощущению. - Инфекции, поражающие нервную систему, такие как менингит, энцефалит, способствуют развитию шейной невралгии.
- Побочной реакцией сахарного диабета, ревматоидного артрита, спондилита может стать невралгия.
- Если мышцы шеи и плечевого пояса длительное время находятся в напряжении, сдавливается сосудистая система. Кровь плохо поступает к клеткам тканей, что приводит к кислородному голоданию и спазму мышц. Появляется отечность, указывающая на начало воспалительного процесса в спинном мозге.
- Стрессы, депрессия, негативные эмоции приводят к зажатости, в том числе в шейном отделе. Такое напряжение негативно воздействует на нервную систему и не дает возможности для расслабления тканей вокруг позвоночного скелета.
Задача врача правильно диагностировать причину внезапной или постоянной боли в шее. Если найдена причина, решить проблему можно без хирургического вмешательства. Проблема многих пациентов именно в поиске опытного специалиста, который может отличить шейную невралгию от хондроза и назначить эффективную терапию.

Первым делом диагностика
Не нужно заниматься самостоятельной постановкой диагноза, если появились симптомы, описанные выше. Невралгия шеи должна быть подтверждена лабораторными анализами и аппаратной диагностикой. Какие обследования требуются для нахождения признаков воспаления в шейных позвонках, знает только врач.
Диагностика болевого спазма в области шеи проходит по следующему сценарию:
- Беседа со специалистом. Перечисление симптомов и указание на возможную причину приступа, например, резкое движение головой или длительное нахождение в одной позе (за рабочим столом).
- Общий осмотр пациента на предмет температуры, давления, пульса, стабильности работы сердца, отсутствия других заболеваний.
- Просьбы к пациенту выполнить ряд движений, по которым визуально определяется патология именно в позвоночнике. Невозможность повернуть голову в сторону, выполнить наклон. Пальпация в области воспаленного участка болезненна.
- Направление пациента на анализы крови, мочи, по которым можно сделать вывод о воспалении.
- Точную диагностику дает аппаратное обследование томографом, рентгеном, компьютерными программами со специальными датчиками. Наиболее точную картину патологии дает МРТ (магнитно-резонансная томография), на которой видны срезы самых глубоких слоев позвоночника, сосудов, нервных окончаний, мышц, связок.
Получив комплект детального обследования пациента с жалобами на боль в шее, врач ставит диагноз и назначает терапию, учитывая тяжесть недуга.
Эффективное лечение шейной невралгии
Комплекс мероприятий по устранению болевых спазмов в позвоночнике и других органах зависит от тяжести шейной невралгии и степени запущенности болезни. Если установлена причина недуга, терапия выбирается для снятия боли и устранения провоцирующего фактора, чтобы спазм не повторялся в будущем.
В первую очередь нужно снять болевые ощущения, чтобы пациент мог расслабиться. Для этого используются лекарственные средства и рекомендуется полный покой, чтобы не провоцировать новый спазм.
- Постельный режим или полный отказ от физического и эмоционального напряжения.
- Из обезболивающих средств прописываются Ибупрофен, Нимесулид, Нимесил, Лидокаин, Новокаин. Препараты могут быть в таблетках, порошках или инъекциях.
- При умении делать уколы
![]()
лучше выбирать именно инъекции, которые имеют большую эффективность и короткий интервал воздействия на боль. Купируется не только боль, но и снимается воспаление, которое всегда сопровождает патологию в шейном или в другом отделе позвоночника. - Если спазм не проходит от перечисленных препаратов и боль нарастает, пациенту назначается прием более сильных обезболивающих — Карбамазепин, Гапапентин.
- Одновременно с лекарствами назначается легкий массаж, чтобы расслабить мышцы. Но резких движений быть не должно. Только легкие поглаживания.
- Обязательно применение кремов, мазей или масел, которые поступают к очагу воспаления через кожу, снимают воспаление, улучшают кровоснабжение клеток в шейном отделе. Выбор мази, крема зависит от причины недуга. В некоторых случаях требуется разогревающий эффект, которым обладают средства на основе змеиного или пчелиного яда (Капсикам, Финалгон). Снять воспаление помогают мази или гели, в состав которых входят противовоспалительные, противоотечные средства (Нимесулид, Долобене гель, Вольтарен). Применять эти средства нужно в конце массажа, потому что многие из мазей и гелей не требуют глубокого втирания по инструкции к применению.
- Расслабить мышцы и снять болевой спазм помогает перцовый пластырь или мази на основе жгучего перца. Это своего рода отвлекающий метод, когда акцент мозговых сигналов переносится на жжение в области участка с пластырем. Мышцы могут расслабиться и боль отступает. Жжение длится недолго, в дальнейшем остается согревающий эффект.
Сняв болевой синдром из-за защемления в зоне шеи, требуется вернуть подвижность этому участку, восстановить его функциональность и общую работоспособность человека.
- Физиолечение — электрофорез, магнит, ультразвук, лазер. Какие процедуры и в какой последовательности назначить при шейной невралгии решает физиотерапевт. Физиолечение может быть противопоказано пациенту при наличии других заболеваний, например, гипертония, кардиостимулятор в сердце и многое другое.

- Особая методика массажа шейного отдела на протяжении всего курса лечения помогает быстрому восстановлению при невралгии шейного отдела. Точечное надавливание пальцами на особые зоны, растирание и поглаживание воротниковой зоны и плечевого пояса, щипковый способ, чтобы разогнать кровь и улучшить питание шейного отдела.
- Специальные упражнения, разработанные для укрепления мышечного каркаса в области шеи, плеч, лопаток. Программа подбирается индивидуально для каждого пациента. Учитывается возраст, общая физическая подготовка и причина, спровоцировавшая невралгию позвоночника.
- Мануальная терапия также показана при шейной невралгии, если диагностировано смещение позвонков. Но заниматься этим должен практикующий специалист, потому что есть риск остаться инвалидом или сеанс закончится летальным исходом.
- Помимо прямого воздействия руками на специальные зоны, применяется иглоукалывание, которое помогает расслаблению мышц и восстановлению кровотока, обменных процессов в больном участке.
- Точечные инъекции с расслабляющим и снимающим воспаление средством практикуют опытные анестезиологи, которые знают куда можно сделать внутримышечную инъекцию.
Курс и средства лечения невралгии шейного отдела определяет врач, учитывая причину и результаты диагностики.
Читайте также:




