Какая этиология рассеянного склероза в настоящее время наиболее признана
Рассеянный склероз — не такая распространенная проблема, как сердечно-сосудистые заболевания или злокачественные образования, которые лидируют среди причин смерти. Однако об онкологии или болезнях сердечно-сосудистой системы говорят много: мы более-менее представляем, и у кого их ждать, и на какие симптомы обратить внимание, и какой у них прогноз. О рассеянном склерозе пациент часто впервые слышит от врача и даже не представляет, с чем предстоит столкнуться.
В сегодняшнем материале мы поговорим о причинах этого заболевания и подробно расскажем, у кого оно встречается чаще.
Эпидемиология рассеянного склероза
В случае рассеянного склероза невозможно сходу назвать число, чтобы дать понятие о распространенности заболевания, потому что в разных частях света она отличается. ВОЗ совместно с Международной Федерацией Рассеянного Склероза составляет атлас, где отражена частота встречаемости РС.
Если усреднить данные по всем регионам, получается значение около 33 случаев на 100 тысяч человек (2013 год). На территории России оно варьирует от 20 до 60 случаев на 100 тысяч, то есть россияне в зоне высокого риска.
Традиционно распространенность делят на зоны:
- Высокого риска, где распространенность более 50 случаев; к ним относятся север США и юг Канады, юго-восточная Австралия, северная Европа. Например, в Северной Америке распространенность РС — 140 случаев на 100 тысяч, в Швеции — 189 случаев;
- Умеренного риска, к которым относятся южная и восточная Европа, юг США и часть регионов южной Америки, прочие регионы Австралии, кроме юго-восточного. Например, распространенность РС в Албании — 22 случая на 100 тысяч, самая низкая в Европе;
- Низкого риска, где встречаемость РС ниже 10 случаев на 100 тысяч, в этой группе большинство стран Южной Америки, Азии, Африки; например, в Японии встречается всего 2–6 случаев этой болезни на 100 тысяч человек.
Существует гипотеза, что распространенность зависит от географической широты: даже если посмотреть на карту, можно увидеть, что она тем выше, чем дальше страна от экватора. Однако есть и значимые исключения (например, Япония на той же широте, что и многие страны Европы с высоким риском, но там РС очень редок), и к тому же, в последнее время из-за миграции эта тенденция стирается. К вопросу о миграции нужно добавить, что восприимчивость (или, наоборот, устойчивость) к этому заболеванию сохраняется при переезде, например, все так же редко болеют РС выходцы из Японии, которые уже несколько поколений живут в США. Наоборот, высокая распространенность РС в Америке создается именно за счет европейских завоевателей, потому что коренные американцы практически им не болеют. Таким образом, прослеживается некоторая зависимость от расы — именно представители европеоидной подвержены РС в большей степени.
Женщины болеют рассеянным склерозом чаще, чем мужчины — эта особенность общая для большинства аутоиммунных заболеваний. В среднем на одного мужчину с РС приходится две женщины с таким диагнозом, и, согласно мировой статистике, от года к году диспропорция нарастает; возможно, это связано с изменениями в репродуктивном поведении (беременность и роды отчетливо влияют на развитие и течение РС), эпигенетическими факторами и экологией. Интересно, что первично-прогрессирующего РС это не касается, для этой формы наблюдается соотношение 1:1.
Средний возраст начала для ремиттирующих форм составляет 29–32 года — самый расцвет сил; у многих в этом возрасте только появляются дети и стабильная карьера, и в этот момент болезнь вносит свои коррективы. У женщин средний возраст дебюта РС меньше на 5 лет. Первично-прогрессирующий рассеянный склероз дебютирует обычно в возрасте 35–39 лет. Впрочем, эти рамки не строгие, и болезнь может начаться как раньше, так и позже: около 5 % случаев развития РС приходятся на возраст до 18 лет, как правило, в пубертатный период; от 3 до 12 % случаев — дебют в возрасте старше 50.
Что касается продолжительности жизни, рассеянный склероз сокращает ее в среднем на 7–14 лет. В 50 % случаев причиной становятся инфекционные осложнения, которые пациент с неврологическим заболеванием переносит очень тяжело. За последние десять лет с введением болезнь-модифицирующей терапии продолжительность жизни возросла на 50 %. Новые методы лечения, которые активно разрабатываются, могут впоследствии дать и еще лучшие результаты.
Этиология рассеянного склероза
до настоящего времени полностью не исследована, однако выявлен ряд факторов, которые вносят в развитие заболевания свой вклад.
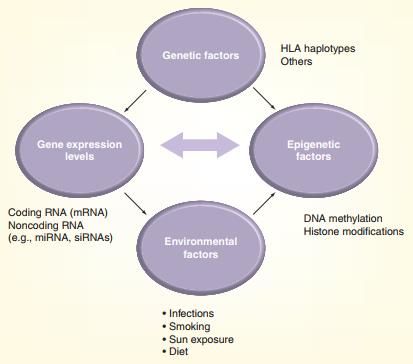
Рисунок 1 | Потенциальные причины этиопатогенеза рассеянного склероза. Источник: Mechelli R. et al. Multiple sclerosis etiology: beyond genes and environment //Expert review of clinical immunology. – 2010
1. Среди генов, изменения в которых ассоциированы с рассеянным склерозом, в первую очередь были обнаружены принадлежащие главному комплексу гистосовместимости — еще одна типичная черта аутоиммунных заболеваний. В дальнейшем этот список пополнили гены, найденные в ходе исследований по полногеномному поиску ассоциаций (GWAS):
- Ожидаемо, многие из них оказались связаны с работой иммунной системы: гены, участвующие в антигенной презентации, сборке лектинов С-типа, рецепторов к цитокинам и простагландинам, интерферонам 1 типа, а также дифференцировке и ко-стимуляции Т-лимофцитов;
- Еще одна группа — гены, необходимые для функционирования нейронов, например, при аксональном транспорте, дифференцировке нейронов, работе ph-зависимых ионных каналов;
- Наконец, оказались вовлечены гены, регулирующие общие функции клеток, такие как апоптоз, сообщение между клетками и адгезия;
- Оказался в этом списке и один из генов, необходимых для метаболизма витамина D.
Впрочем, вклад каждой отдельной выявленной мутации в перечисленных генах на практике оказывается исчезающе мал, и поиски концепции, которая исчерпывающе объяснила бы генетическую основу рассеянного склероза, продолжаются. Обнаружено, например, что имеет значение, от какого родителя унаследован ген, то есть имеет место эффект импринтинга.
2. Роль в генетической предрасположенности к рассеянному склерозу может играть альтернативный сплайсинг. Исследования пока проводились только на мышах с экспериментальным аутоиммунным энцефаломиелитом, который обычно служит моделью рассеянного склероза. При сравнении с устойчивой к этому заболеванию линией выявили несколько генов, которые подвергаются сплайсингу иначе; эти гены участвуют в межклеточной коммуникации и регуляции транскрипции.
Также известно, что продукт транскрипции характерного для РС генетического варианта IL-7R-альфа (он же CD27, альфа-субъединица интерлейкинового рецептора) вызывает альтернативный сплайсинг в собственном же гене — из него чаще элиминируется определенный экзон. В результате повышается продукция растворимой формы IL-7R-альфа и создается предрасположенность к активному функционированию путей иммунного ответа с его участием.
3. Еще одно возможное звено в развитии предрасположенности и цель для лечения — микроРНК; они участвуют в посттранскрипционном процессинге путем подавления трансляции. Этот феномен называется РНК-интерференцией. Уже известно, что эта функция микроРНК нарушена при злокачественных опухолях, и разрабатывается терапия, основанная на РНК-интерференции. Но есть у них и множество других функций: регуляция развития иммунных клеток, воспалительного ответа, участие в патогенезе нейродегенеративных заболеваний.
Детальная разработка этого вопроса еще впереди, но уже имеется несколько исследований. Например, выявлены три микроРНК, опосредующие развитие РС ремиттирующего течения; обнаружена микроРНК miRNA-145, со специфичностью 89 % отличающая больного с РС от здорового; выявлены 165 типов микроРНК, функционирующих при РС иначе, чем у здоровых из группы контроля.
4. Эпигенетические процессы могут влиять на экспрессию генов главного комплекса гистосовместимости.
Было показано, что ингибитор гистондеацетилазы трихостатин А индуцирует транскрипцию гена MHC II DRA (альфа субъединица рецептора лейкоцитов, DRA — от antigen D related, alpha subunit) и провоцирует изменения в функционировании всего класса II генов главного комплекса гистосовместимости. То есть, их работа, возможно, контролируется ацетилированием гистонов.
Кроме того, высказывалась гипотеза, что при РС может быть изменена активность одного из промоторов гена MCH2TA, активатора транскрипции генов комплекса MHC второго класса. Однако при исследовании клеток крови дискордантных по РС монозиготных близнецов отличий обнаружено не было; предполагают, что нужно исследовать и другие ткани, чтобы окончательно отвергнуть эту идею.
Также эпигенетические процессы могут лежать в основе повреждения олигодендроцитов при РС. Здесь речь скорее о патогенезе уже развившегося заболевания, чем об этиологии и предрасположенности, но они также относятся к реализации генетической информации и будут упомянуты в разделе о генетической основе РС.
Макроскопически нормальное белое вещество (normal-appearing white matter, NAWM) на самом деле может также быть поврежденным; нарушения в процессе его формирования и структурные отличия обусловлены дефектностью основного белка миелина (myelin basic protein, MBP), а именно его цитруллинированием. Уровень цитруллинирования миелина коррелирует с тяжестью заболевания. В свою очередь это происходит из-за гипометилирования (что и есть эпигенетический фактор) промотора человеческой пептидиларгининдезаминазы 2 типа (PAD2), а функция этого фермента как раз и состоит в превращении аргинина в цитруллин.
Но эпигенетические эффекты на этом не заканчиваются. Тот же самый цитруллин может образоваться из аргинина и на остатках гистонов — еще одного звена эпигенетического контроля. Высокий уровень цитруллинирования гистонов H3 был обнаружен и у пациентов с РС, и у мышей с экспериментальным энцефалитом. Этот процесс опосредуется уже PAD 4 типа, которая при рассеянном склерозе мигрирует в ядро под действием ФНО-альфа. Предполагается, что вызванные цитруллинированием изменения в структуре хроматина приводят к апоптозу олигодендроцитов.
Во-вторых, реализации наследственной предрасположенности к аутоиммунным заболеваниям часто способствуют вирусные заболевания. Исследована связь рассеянного склероза с инфицированием человеческим герпесвирусом типа 6, вирусом Эпштейна-Барр, бактерией Chlamydia pneumoniae, микобактериями.
Вирусом Эпштейна-Барр инфицирована большая часть человеческой популяции, и среди больных РС составляет 99 % (что важно, не 100 %). Есть данные, что РС чаще встречается впоследствии у перенесших инфекционный мононуклеоз. Механизм заключается, возможно, в персистировании вируса, из-за чего образуются менингеальные эктопические узелки, содержащие B-клетки; также его находят в активных бляшках. Также известно, что вирус влияет на реализацию генетической информации, заключенной в В-клетках, где он имеет свойство персистировать, это изменения направлены именно на то, чтобы геном самого вируса мог длительное время оставаться в состоянии интеграции с клеточным и не стать мишенью иммунной системы.
Также в активных бляшках обнаруживают герпесвирус 6 типа. Предполагают, что он может иметь перекрестные антигены с белками миелина.
Кроме того, существуют эндогенные человеческие ретровирусы. Гены таких вирусов редко играют собственную важную роль, но именно к таким примерам относится ген, кодирующий синцитин-1: он является медиатором проникновения трофобласта в синцитиотрофобласт, что создает возможность имплантации эмбриона. Повышенная экспрессия этого гена в нервной ткани обнаруживается у пациентов с РС, в спинномозговой жидкости обнаруживают РНК соответствующего эндогенного ретровируса (MSRV, что расшифровывается как эндогенный ретровирус, ассоциированный с рассеянным склерозом), а в сыворотке крови — сам синцитин. Если составить географическую карту распространенности MSRV в популяции, она перекрывается с картой распространенности РС. Активации эндогенных ретровирусов также может способствовать инфицирование нейротропными герпесвирусами.
В-третьих, в последнее время широко обсуждается роль витамина D в генезе разных патологических состояний, и рассеянный склероз также не стал исключением. Обнаружили, что витамин D способен к прямому взаимодействию с локусом HLA-DR2, непосредственно связанным с предрасположенностью к РС. В результате изменяется экспрессия этого антигена на поверхности антиген-презентирующих клеток.
В-четвертых, есть отдельные исследования по влиянию образа жизни и средовых факторов, в частности на развитие и тяжесть РС могут влиять курение, диета и инсоляция.
Рассеянный склероз (множественный, диссеминированный склероз) — это хроническое аутоиммунное прогрессирующее заболевание нервной системы, при котором происходит демиелинизация оболочек нервных волокон (аксонов), клеток головного и спинного мозга.
- Классификация рассеянного склероза
- Этиология и патогенез рассеянного склероза
- Клиническая картина рассеянного склероза
- Диагностика рассеянного склероза
- Лечение рассеянного склероза
- Прогноз при рассеянном склерозе
- Профилактика рассеянного склероза
В условиях генетической предрасположенности возникает аутоиммунное хроническое воспаление, вызванное вирусом или инфекцией, в условиях неблагоприятного действия внешних факторов: экологических, географических. Нарушается функционирование иммунной системы человека, которая начинает бороться и разрушать собственные нервные клетки, ошибочно принимая их за чужеродные.
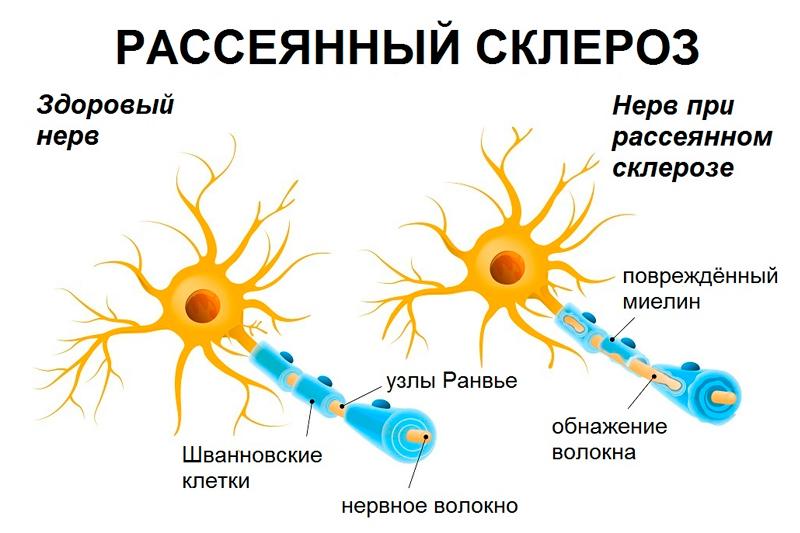
Миелин — это оболочка нервных клеток, с помощью которой импульсы передаются по нервным волокнам, она также защищает и питает клетки. При рассеянном склерозе происходит потеря миелина. Таким образом, клетки становятся незащищенными, а способность аксонов к проведению импульсов снижается. Места разрушения миелиновых оболочек называют очагами или бляшками. Размер бляшек — от нескольких миллиметров до нескольких сантиметров, они могут сливаться между собой, образуя большие участки демиелинизации.
Располагаются очаги склероза рассеяно, то есть могут возникать одновременно в разных отделах ЦНС (реже периферической нервной системы), отсюда и название болезни. Это одно из самых распространенных заболеваний нервной системы после эпилепсии и сосудистых заболеваний. Страдают в основном женщины молодого и среднего возраста (18-40 лет), хотя зафиксированы случаи заболеваемости среди детей и людей старшего возраста.
Классификация рассеянного склероза
Рассеянный склероз имеет большое количество клинических проявлений, в связи с чем его клинические формы не выделяют. При классификации заболевания исходят из характера и особенностей течения патологических процессов. Выделяют такие основные типы:
Этиология и патогенез рассеянного склероза
Рассеянный склероз относится к полифакторным заболеваниям. Его появление и развитие происходит ввиду наличия следующих факторов:
- инфекционные факторы (бактериальные, вирусные инфекции). На сегодняшний день не выявлено конкретного возбудителя рассеянного склероза. В тканях спинномозговой жидкости пациентов находят антитела к множеству вирусов (кори, краснухи, простого герпеса, ветряной оспы и пр.). Медики утверждают, что заболевание возникает под воздействием ни одного, а нескольких хронических инфекционных агентов, которые влияют на иммунную систему человека;
- генетическая предрасположенность. Зависит от нескольких независимых генов, отвечающих за иммунный ответ, выработку антител и иммуноглобулинов;
- травмы;
- стрессы;
- внешняя среда (географические, экологические факторы). Доказано, что рассеянный склероз чаще всего встречается у людей, живущих в прохладном и влажном климате. Чем ближе к экватору, тем риски меньше.
Исходя из этого, можно говорить о влиянии:
- недостатка витамина D, который вырабатывается преимущественно эндогенно под действием солнечного света;
- недостатка в составе почвы и воды ряда микроэлементов, таких как: йод, цинк, марганец;
- особенностей питания (преобладание животных жиров в рационе);
- уровня урбанизации;
- радиации.
В основе патогенеза рассеянного склероза лежит нарушение работы иммунной системы, вызванное сочетанием основных неблагоприятных факторов у конкретного человека. При этом ни один из этих факторов, отдельно взятый, не может быть причиной возникновения рассеянного склероза.
Формирование участка потери миелина (бляшки, очага) начинается с активации микроглий и астроглий, которые притягивают в воспалительные очаги Т-лимфоциты, В-лимфоциты, макрофаги. Миелиновая оболочка разрушается, нервные импульсы хуже и медленнее проводятся по нервным волокнам, что и приводит к проявлению клинической симптоматики. При длительной и обширной демиелинизации аксоны гибнут, а симптомы становятся стойкими.
Клиническая картина рассеянного склероза
Заболевание может начинаться неожиданно и стремительно или же проявляться постепенно, так что больной долгое время не обращает внимания на ухудшения и не прибегает к медицинской помощи. В большинстве случаев возникает в возрасте 18-40 лет.
С развитием заболевания проявляются устойчивые симптомы рассеянного склероза. Наиболее распространенные из них:
- сбои в работе пирамидной системы (пирамидных путей). Основная мышечная функция сохраняется, однако наблюдается повышенная утомляемость, умеренная потеря силы в мышцах, нередки на поздних стадиях различные парезы. Нижние конечности обычно страдают сильнее, чем верхние. Нарушения рефлексов: брюшных, периостальных, сухожильных, надкостничных. Изменяется тонус мышц, у пациентов наблюдаются гипотония, дистония;
- поражение мозжечка (нарушение координации). Может проявляться незначительно и малозаметно: головокружение, неровный почерк, незначительный тремор, неустойчивая шаткая походка. С развитием болезни симптомы усугубляются, появляются более серьезные расстройства: атаксия, нистагм, скандирование речи, мозжечковый (интенционный) тремор, мозжечковая дизартрия. Нарушается двигательная, речевая функции, человек теряет возможность самостоятельно принимать пищу;
- дисфункция черепных нервов. В зависимости от расположения бляшек (внутримозговые, внемозговые) клинические симптомы бывают центрального или периферического характера. Чаще всего наблюдаются у пациентов расстройства глазодвигательных и зрительного нервов (косоглазие, двоение, разнообразные нистагмы, офтальмоплегия), лицевого, тройничного;
- ухудшение чувствительности. Этот ряд симптомов характерен для рассеянного склероза наряду с нарушением движений. Многие пациенты чувствуют онемение конечностей, щек, губ. Наблюдается синдром Лермитта — ощущение прострела электрическим током в мышцах, боли в мышцах;
- расстройства сфинктеров (тазовой функции). Частые или наоборот редкие позывы к мочеиспусканию и дефекации, на более поздних стадиях — недержание мочи;
- интеллектуальные изменения. У больных ухудшается память, внимательность, способность к мышлению и восприятию информации, наблюдается быстрая утомляемость при интеллектуальной деятельности, сложности с перенесением внимания с одного занятия на другое. С психоэмоциональной стороны пациенты часто страдают от депрессии, тревожности, апатии, нервозности, случаются и эйфории. В редких случаях у больных развивается слабоумие;
- сбои половой функции. Снижение либидо, у женщин — изменения менструального цикла, у мужчин — импотенция.
Диагностика рассеянного склероза
Современная медицина не имеет возможности диагностировать рассеянный склероз с помощью одного исследования. Используется ряд диагностических мероприятий, результаты которых можно оценить только в совокупности и с течением некоторого времени (несколько месяцев-лет). Это связано с повторяющимися периодами обострений и ремиссий.
Важно выявить болезнь на ранних стадиях, своевременное лечение может значительно облегчить жизнь пациенту, замедлить развитие болезни. Однако сделать это иногда непросто, так как первые клинические проявления могут не восприниматься человеком всерьез, со временем могут забыться. При повторном обострении симптомы, которые имели место в предыдущий раз, могут не повториться, а появятся новые. С момента начала болезни до того как больной прибегнет к помощи медиков, может пройти не один год.
Первоочередной метод диагностики рассеянного склероза — это тщательный сбор и анализ анамнеза пациента. Врачу необходимо задавать вопросы не только больному, но и членам его семьи, близким. Это поможет выяснить период возникновения заболевания. Врач также оценивает клинические проявления. После используется лабораторная и инструментальная диагностика.
Основные инструментальные методы:
- МРТ (магнитно-резонансная томография) и КТ (компьютерная томография) головного и спинного мозга. Использование МРТ при диагностике рассеянного склероза намного эффективнее, чем КТ. С помощью МРТ определить заболевание можно с 90-95% вероятности. Данное исследование выявляет очаги демиелинизации, их локализацию, размер, зрелость в разных отделах головного и спинного мозга;
- исследование вызванных потенциалов. На ранних этапах заболевания малоинформативно, поэтому практически не используется. Целесообразно проводить на более поздних стадиях. Исследование действия раздражителей на рецепторный аппарат и нервные структуры, их ответы, дают возможность оценить степень и локализацию поражения центральной и периферической нервной системы.
- исследование спинномозговой жидкости дает возможность обнаружить у пациента лимфоцитоз, повышенную концентрацию иммуноглобулинов, олигоклональные антитела. Изменения в составе спинномозговой жидкости — один из показателей рассеянного склероза, который нужно оценивать в совокупности с другими исследованиями при постановке диагноза.
Дифференциальный диагноз
Диагностировать рассеянный склероз непросто. Множество его клинических проявлений заставляет тщательно подходить к обследованию и дифференцировать его среди других заболеваний, для которых характерны те или иные симптомы рассеянного склероза. Это: болезнь Лайма, саркоидоз, острый рассеянный энцефаломиелит, системная красная волчанка, болезнь Бехчета, узелковый периартериит, синдром Шегрена, сифилис, ВИЧ-инфекция, болезнь Вильсона, различные атаксии, паралич и другие.
Лечение рассеянного склероза
Основные задачи при лечении рассеянного склероза — это замедлить прогрессирование болезни, предупредить и купировать обострения, провести симптоматическую терапию на всех этапах заболевания, сохранить психоэмоциональное здоровье пациента.
Лечение обострений возможно с помощью кортикостероидных препаратов, цитостатиков, проведения плазмафереза.
С помощью иммуномодулирующих препаратов (копаксон, бета-интерферон) можно сократить частоту рецидивов при рассеянном склерозе на 30 % и значительно замедлить процесс инвалидизации больного, уменьшить активность бляшек и их количество.
Симптоматическое и медико-социальное лечение больных рассеянным склерозом направлено на восстановление двигательных функций, работы тазовых органов, координации, устранение болей. Немаловажно бороться с нейропсихологическими проблемами пациента.
Прогноз при рассеянном склерозе
Течение данного заболевания может быть доброкачественным или злокачественным. При доброкачественной форме (20 % случаев) у пациентов наблюдаются редкие обострения, а в период ремиссий происходит существенное улучшение состояния, вплоть до полного восстановления и исчезновения клинических проявлений болезни. В такой ситуации человек надолго сохраняет трудоспособность.
При злокачественном течении заболевания состояние здоровья пациента ухудшается, симптомы усиливаются, периоды ремиссий, если и происходят, то заметных улучшений не приносят. Больной рано или поздно становится инвалидом. Однако рассеянный склероз редко бывает причиной летального исхода, на продолжительность жизни болезнь значительно не влияет. Исключением можно считать случаи суицида среди больных, вследствие психоэмоциональных расстройств или глубокой депрессии.
Профилактика рассеянного склероза
Первопричины возникновения рассеянного склероза достоверно не выяснены, поэтому говорить о каких-либо конкретных методах профилактики не приходится. Однако есть ряд общих профилактических рекомендаций: вести здоровый образ жизни, правильно питаться, следить за состоянием своего здоровья, избегать стрессов и вредных привычек. Большое значение имеет витамин D, который человек может получить от солнечного света. Если в семье были случаи заболеваемости рассеянным склерозом, то следует проявить особую осторожность.
Проявление следующих признаков рассеянного склероза должно послужить поводом для обращения к врачу:
- двигательные расстройства: слабость конечностей, частые спотыкания и падения при ходьбе, тремор;
- изменение походки (шаткость, неустойчивость);
- онемение или покалывание в конечностях;
- головная боль, боли в мышцах;
- ухудшение зрения, невриты;
- вестибулярные нарушения: рвота, головокружение, потеря равновесия;
- ухудшение речи;
- психологические расстройства.
Медицинский справочник болезней
Рассеянный склероз. Этиология, патогенез, клиника, диагностика и лечение рассеянного склероза.
Рассеянный склероз — хроническое прогрессирующее заболевание нервной системы, протекающее с обострениями и ремиссиями или неуклонно прогредиентно, с множественными очагами поражения в центральной и периферической нервной системе. Чаще встречается в странах с холодным и умеренным климатом.
Этиология.
Большинство исследователей относят это заболевание к мультифакториальным, для возникновения которого необходимы: вирус, наследственное предрасположение в виде дефектности иммунных систем и определенного типа метаболизма, а также наличие определенных географических факторов.
Патогенез.
Патогенез сложен и недостаточно изучен. Основное значение в развитии заболевания придают иммунопатологическим реакциям, однако наряду с ними имеют значение и другие факторы, особенно метаболические.
Патоморфологические изменения в нервной системе обусловлены поражением миелиновых оболочек нервной системы. Осевые цилиндры, как правило, остаются сохранными и гибнут лишь в случаях далеко зашедшего процесса. На месте погибших волокон развивается глиофиброз. Образуются бляшки, располагающиеся в различных отделах нервной системы (главным образом в белом веществе). Преимущественная локализация бляшек: грудной отдел спинного мозга, белое вещество, прилежащее к желудочкам головного мозга, зрительные нервы.
Клинические симптомы.
Клинические проявления рассеянного склероза отличаются чрезвычайным полиморфизмом. Наиболее типичный возраст, когда начинает обнаруживаться болезнь,— от 20 до 40 лет. Однако заболевание может возникнуть и у детей, и у лиц старших возрастных групп.
Течение рассеянного склероза.
Имеют значение особенности течения заболевания.
При ремиттирующем течении, которое наблюдается у большинства больных, выделяют отдельные этапы: период появления новых симптомов (экзацербация), период их регресса (ремиссия).
Период стационарного состояния может наблюдаться как после экзацербация, так и после ремиссии в течение различных отрезков времени.
У 15 % больных определяется неуклонно прогрессирующее течение.
Другой отличительной чертой, особенно на ранних этапах заболевания, является дробность появления отдельных симптомов. Первые признаки рассеянного склероза часто связывают с перенесенными заболеваниями, длительной физической нагрузкой, беременностью и родами.
В большинстве случаев начало заболевания характеризуется двигательными нарушениями, главным образом слабостью в ногах, нередко парестезиями, иногда шаткостью походки.
Часто заболевание проявляется поражением черепных нервов, особенно зрительных (ретробульбарный неврит), нередко страдают отводящие, реже глазодвигательные нервы (диплопия). Особое внимание обращают на возможность неврита VII пары нервов в начале заболевания.
Рассеянный склероз может начаться вестибулярными нарушениями (головокружение, нистагм, рвота). Бульварные нервы поражаются редко.
Иногда в начале заболевания могут появиться тазовые нарушения. Следует отметить, что рассеянный склероз может начаться как появлением отдельных признаков, так и полисимптомно.
В развернутой стадии заболевания в клинической картине чаще всего наблюдаются симптомы поражения пирамидных, мозжечковых, зрительных и чувствительных путей, отдельных черепных нервов и нарушения функции тазовых органов. Характерная особенность — нестойкость отдельных симптомов на протяжении коротких отрезков времени.
Двигательные нарушения занимают ведущее место среди проявлений заболевания. Парезы больше выражены в проксимальных отделах конечностей. Особенно часто наблюдается нижний спастический парапарез, реже — тетрапарез. В руках мышечный тонус чаще снижен.
В большинстве случаев отмечается повышение сухожильных и периостальных рефлексов, особенно на ногах. В связи с преобладанием мозжечковых нарушений, поражения корешков, передних рогов и задних столбов спинного мозга возможно снижение, а в редких случаях и выпадение сухожильных рефлексов. Одним из характерных симптомов является асимметрия, отсутствие или снижение поверхностных брюшных рефлексов; этот признак наблюдается иногда и в самых ранних стадиях процесса. Реже отмечается снижение и выпадение кремастерных рефлексов.
У большинства больных определяются рефлексы Бабинского и Россолимо; другие патологические знаки разгибательного и сгибательного типа регистрируются реже.
В развернутой стадии заболевания отмечаются кистевые патологические рефлексы. Отдельные патологические рефлексы нередко выявляются и тогда, когда больные отмечают только преходящую утомляемость в ногах. Часто обнаруживается клонус стоп, реже — коленных чашек. Иногда имеются защитные рефлексы, очень редко — мышечные атрофии. Лишь у единичных больных возможен насильственный смех и плач, хотя отдельные рефлексы орального автоматизма выявляются примерно в 30 % наблюдений.
Типичным признаком болезни являются координаторные расстройства: интенционное дрожание, атактическая походка, симптом Ромберга. В некоторых случаях определяется атаксия в руках и ногах, дисдиадохокинез, изменяется почерк. Атаксия также может быть в туловище и голове. У отдельных больных отмечаются генерализованные судорожные эпилептические припадки.
К редким признакам относятся и другие пароксизмальные состояния: невралгия тройничного нерва, пароксизмальные приступы дизартрии и атаксии, тонические пароксизмы, пароксизмальные парестезии. Иногда наблюдаются хореиформные гиперкинезы. Отмечаются также гиперкинезы, обусловленные поражением денторубральных связей, имеющие крупноразмашистый характер и резко усиливающиеся при целенаправленном движении.
В развернутой стадии часто выявляется патология зрительных нервов: снижение зрения, нередко стойкое, сужение полей зрения на красный и зеленый свет, скотомы, изменение глазного дна в виде полной или частичной атрофии височных половин дисков зрительных нервов с одной или двух сторон, нередко наблюдается диплопия.
Поражение вестибулярных нервов проявляется головокружением, неустойчивостью, чувством проваливания, нистагмом; лицевых — асимметрией лица; подъязычного — девиацией языка.
Обращает на себя внимание своеобразная реакция больных на тепло. Так, в отдельных наблюдениях во время приема горячей ванны и даже горячей пищи отмечается ухудшение состояния больных: углубляются парезы, падает зрение, более выраженными становятся координаторные нарушения.
При рассеянном склерозе наблюдаются расстройства функции сфинктеров в виде задержек мочеиспускания и императивных позывов. Часты запоры. Половые расстройства в виде половой слабости .и нарушений менструации возможны на всех этапах патологического процесса. У многих больных, особенно при длительном течении заболевания, развиваются разной степени выраженности психические нарушения: чаще всего эмоциональная лабильность, эйфория, некритическое отношение к своему состоянию. Реже определяются тяжелые психические нарушения. Только в единичных наблюдениях развиваются грубые трофические нарушения — пролежни.
Клинические формы заболевания.
В зависимости от преимущественной локализации патологического процесса выделяют клинические формы заболевания:
- церебральную,
- спинальную и
- цереброспинальную.
В конечных стадиях болезни, как правило, у всех больных определяется цереброспинальная форма.
Наряду с типичным ремиттирующим и прогрессирующим течением возможны атипичные его варианты. Описана острая форма, характеризующаяся чрезвычайно острым развитием и нередко летальным исходом. Некоторые авторы сообщают о доброкачественном (стационарном) течении болезни, что относится к наблюдениям с многолетними ремиссиями. Ремиссии могут быть разной длительности — от нескольких месяцев до нескольких лет и даже десятилетий. Выраженность симптомов заболевания при этом может значительно уменьшаться и даже полностью исчезать.
Первая ремиссия чаще бывает более длительной и полной, чем последующие. В дальнейшем продолжительность ремиссии укорачивается, неврологический дефицит нарастает. При начале болезни в молодом возрасте преобладает ремиттирующий характер течения патологического процесса. В более позднем возрасте чаще отмечается прогрессирующий характер заболевания, причем в этих случаях преобладают двигательные нарушения в виде спастических тетра- и парапарезов.
Осложнения.
Среди осложнений чаще всего наблюдаются пневмонии, цистит с последующим пиелонефритом, реже пролежни.
Продолжительность течения колеблется в широких пределах. За исключением острых случаев, протекающих с бульварными явлениями, смерть наступает от присоединившихся интеркуррентных заболеваний, отуросепсиса и сепсиса, связанного с обширными пролежнями.
Лабораторные исследования.
Среди лабораторных способов диагностики выделяют две группы методов:
- методы выявления субклинических очагов демиелинизации;
- методы, позволяющие судить о наличии заболевания и активности патологического процесса при нем.
Первая группа методов разработана достаточно полно, включает в себя исследование зрительных, слуховых и соматосенсорных вызванных потенциалов, изучение мигательного рефлекса, электроокулографию, электроспи- нографию, а также компьютерную томографию.
Вторая группа методов разработана в меньшей степени и поэтому имеет относительное значение в диагнозе.
Дифференциальный диагноз.
Дифференциальный диагноз проводят с дегенеративными заболеваниями. Помимо тщательного анализа клинических проявлений, следует учитывать особенности течения, а также семейный анамнез. Важен дифференциальный диагноз с.опухолями. Возможность опухоли исключается на основании многоочаговости поражения спинного мозга, отсутствия четких нарушений чувствительности проводникового характера, наличия ремиссий и отсутствия белково-клеточной диссоциации в цереброспинальной жидкости. В случае необходимости применяют контрастные и радионуклидные методы исследования.
Лечение рассеянного склероза.
Основная задача — уменьшение активности патологического процесса в период обострения и в острой стадии заболевания.
- С этой целью используют в больших дозах кортикостероиды (преднизолон, дексаметазон) и АКТГ.
Преднизолон назначают внутрь в интенсивных или подавляющих дозах в зависимости от активности и глубины патологического процесса. Интенсивная доза преднизолона — 0,75 мг/кг в сутки. Вся суточная доза дается в 1 или 2 приема в ранние утренние часы.
Глюкокортикоиды назначаются либо ежедневно, либо через день; продолжительность лечения 2—3 нед, затем количество принимаемого препарата постепенно уменьшают в течение 2 '/г—3 мес. - Одновременно назначают анаболические гормоны (неробол, ретаболил),
- препараты калия и кальция,аскорбиновую кислоту,верошпирон.
Ретаболил вводят внутримышечно по 50 мг 1—2 раза в неделю, на курс 25—30 инъекций.
Нерабол назначают по 1—2 таблетки 2 раза в день, суточная доза 10—20 мг; верошпирон — по 25 мг 2 раза в день, суточная доза 50 мг.
Подавляющие дозы преднизолона назначают по непрерывной (ежедневно) или прерывистой (через день) схеме в постепенно возрастающей или сразу подавляющей дозе в зависимости от остроты и тяжести процесса.
По непрерывной схеме максимальная суточная доза преднизолона до 1,5 мг/кг. По достижении терапевтического эффекта дозу постепенно снижают под контролем общего состояния больного.
При прерывистой схеме преднизолон назначают через день. Суточную дозу делят на две равные части. Первую половину дают утром после завтрака, вторую — через час. В последние годы с хорошим эффектом используются очень высокие дозы метилпреднизолона (10—15 мг/кг в сутки) путем внутривенного введения 3—4 раза в сутки в течение 3—5 дней с последующим переходом на прием таблетированного препарата через день (1 мг/кг). По достижении терапевтического эффекта дозу препарата постепенно уменьшают. Независимо от величины используемых доз преднизолона количество препарата снижают вплоть до полной отмены.
Лечение АКТГ проводят из расчета 1000 ЕД на курс, суточная доза для внутримышечного введения 40—60 ЕД.
- При обострении заболевания возможно также применение этимизола по 100 мг 3 раза в день в течение l,5—2 мес. Больным с неуклонно прогрессирующим течением болезни назначают левамизол по 150 мг в день в течение 3 дней каждой недели на протяжении 3—4 мес.
- В связи с выявлением у больных рассеянным склерозом нарушения клеточного иммунитета в последние годы с лечебной целью стали использовать иммуномодуляторы:Т-активин (по 100 мкг подкожно ежедневно в течение 5 дней, в последующем длительно по 1—3 инъекции через каждые 10 дней) и тималин (по 10 мг внутримышечно 2 раза в сутки в течение 5 дней, в последующем длительно через каждые 10 дней по инъекции в течение 1—3 дней).
- На всех этапах болезни широко используются: витамины группы В,десенсибилизирующие средства,АТФ,трасилол,церебролизин.
- Среди симптоматических средств важное место занимают препараты, снижающие мышечный тонус:баклофен, седуксен.
- При наличии гиперкинезов показаны динезин и нарокин.
- Физические методы лечения включают в основном дозированную гимнастику, избирательный массаж.
Противопоказаны бальнео- и грязелечение, а также солнечные инсоляции. - Больным может быть рекомендовано санаторно-курортное лечение общеукрепляющего типа, не связанное с резким изменением привычных климатических условий.
Лечение должно быть интенсивным не только в период обострения заболевания, но и в состоянии ремиссии. В последнем случае его необходимо осуществлять 2 раза в год (весной и осенью), проводя курсы витаминотерапии и биостимуляторов. Это лечение совместно с комплексом мероприятий по предупреждению у больных инфекций, интоксикаций, переутомления и др. в определенной мере является профилактикой обострения.
Прогноз.
Прогноз в отношении жизни благоприятный, за исключением случаев с острыми бульварными нарушениями, дающими иногда летальный исход. Наблюдаются случаи с длительным благоприятным течением, когда больные могут довольно долго сохранять трудоспособность. Вместе с тем много больных инвалидизируются в течение первых 3—5 лет после начала болезни. В связи с этим при их трудоустройстве важно правильное и своевременное установление группы инвалидности, что может способствовать более длительной трудоспособности больных.
Читайте также:


