Поперечный миелит и рассеянный склероз
К причинам поперечного миелита относятся инфекции, нарушения иммунной системы и другие заболевания, которые могут повредить или уничтожить миелин, жировое белое изолирующее вещество, покрывающее волокна нервных клеток. Воспаление в спинном мозге прерывает связь между нервными волокнами в спинном мозге и остальными частями тела, что воздействует на чувствительность и функционирование нервной системы, находящиеся ниже повреждения. Симптомы включают в себя боль, нарушения чувствительности, слабость в ногах и, реже, руках, проблемы контроля мочевого пузыря и кишечника. Симптомы могут возникать внезапно (в течение нескольких часов) или в течение нескольких дней или недель.
Поперечный миелит может поражать людей любого возраста и пола. Заболевание не является наследственным и не связан с мутациями в генах. По статистике пик заболеваемости (возникновение новых случаев болезни), приходится на возрастные интервалы от 10 до 19 лет и 30 и 39 лет.
Несмотря на то, что некоторые больные восстанавливаются после болезни поперечного миелита полностью либо с незначительными остаточными проблемами, процесс восстановления может занять от нескольких месяцев до нескольких лет. У других больных болезнь может иметь хроническую форму и они могут страдать от постоянных нарушений, которые влияют на их способность выполнять обыкновенную повседневную деятельность. У отдельных людей случается только один эпизод поперечного миелита; у других – могут случаться рецидивы, в особенности если миелит вызван другим первостепенным заболеванием.
Не существует никакого специального лечения поперечного миелита. Поддерживающее лечение для предотвращения или минимизации постоянных неврологических нарушений включает в себя прием кортикостероидов и других лекарственных препараты, подавляющих иммунную систему, плазмаферез (удаление белков из крови) или прием противовирусных препаратов.
Причины
Точные причины поперечного миелита, а именно, что приводит к обширным повреждениям нервных волокон спинного мозга, в большинстве случаев неизвестны. Случаи, при которых причина не может быть идентифицирована, называются идиопатическими. Однако определение причины имеет важное значение, так как от этого зависит направления лечения.
Открытие циркулирующих антител к белкам аквапорин-4 и антимиелиновым олигодендроцитом указывает на определенную причину у некоторых людей с поперечным миелитом. Антитела - это белки, продуцируемые клетками иммунной системы, которые связываются с бактериями, вирусами и чужеродными химикатами, для предотвращения повреждения ими организма. В результате аутоиммунных нарушений антитела ошибочно связываются с нормальными белками организма. Аквапорин-4 является основным белком, который переносит воду через клеточную мембрану нервных клеток. Гликопротеин миелин-олигодендроцитов находится на внешнем слое миелина.
Вероятные причины, приводящие к поперечному миелиту:
Нарушения иммунной системы. Эти нарушения, по-видимому, играют важную роль в причинении повреждений спинному мозгу. К таким нарушениям относятся:
- Оптиконевромиелит, связанный антителами к аквапорин-4;
- рассеянный склероз;
- пост-инфекционное или пост-вакцинное аутоиммунное явление, при котором иммунная система организма ошибочно повреждает собственную ткань организма, реагируя на инфекцию или, реже, на вакцину;
- аномальная иммунная ответная реакция на опухолевые клетки - рак, которая повреждает нервную систему; или
- другие опосредованные антителом нарушения.
Вирусные инфекции. Зачастую бывает трудно определить, что вызывает поперечный миелит - прямая вирусная инфекция или постинфекционная ответная реакция на инфекцию. К вирусам, приводящим к поперечному миелиту относятся вирусы герпеса, вирус ветряной оспы, простой герпес, цитомегаловирус, вирус Эпштейн-Барра, флавивирусы, такие как вирус Западного Нила и Зика; вмрусы гриппа, эховирусы, вирусный гепатит В, вирусы эпидемического паротита, коклюша, столбняка, дифтерии, кори и краснухи.
Бактериальные инфекции, а именно сифилис, туберкулез, актиномицеты и болезнь Лайма. Бактериальные инфекции кожи, инфекции среднего уха, гастроэнтерит кампилобактериоз и бактериальная пневмония микоплазмы также могут вызывать заболевание.
Грибковые инфекции в спинном мозге, включая Аспергилл (Aspergillus), бластомикоз (Blastomyces), Кокцидиомикоз (Coccidioides) и Криптококк.
Паразиты, включая токсоплазмоз, цистицеркоз, шистосомоз и ангиостронгилоиды.
Другие воспалительные заболевания, которые могут воздействовать на спинной мозг, например саркоидоз, системная красная волчанка, синдром Шегрена, смешанная болезнь соединительной ткани, склеродермия и синдром Бечета.
Сердечно-сосудистые заболевания, например, артериовенозная мальформация, дуральная артериально-венозная фистула, внутриполостные кавернозные пороки развития или дисковая эмболия.
Симптомы
Поперечный миелит может развиваться от нескольких часов до нескольких дней или от одной до четырех недель.
Четыре классических симптома поперечного миелита:
Слабость ног и рук. Больные поперечным миелитом могут иметь слабость в ногах, которая быстро прогрессирует. Если миелит оказывает влияние на верхний спинной мозг, он также сказывается на руках. У больных может развиться парапарез (частичный паралич ног), который может прогрессировать до параплегии (полный паралич ног), что потребует использование для больного инвалидного кресла.
Боль. Первоначальные симптомы как правило включают в себя резкую боль в пояснице, которая распространяется на ноги или руки или вокруг туловища.
Расстройства чувствительности. Поперечный миелит может вызвать парестезию (аномальные ощущения, такие как зуд, покалывание, жжение, онемение, озноб) в ногах и потеря чувствительности. В качестве общих симптомов выделяют патологические ощущения в области туловища и половых органов. В отдельных случаях аномальные ощущения возникают, когда шея изогнута вперед и исчезают, когда шея возвращается в нормальное положение (состояние, называемое феноменом Лермитта).
Дисфункция кишечника и мочевого пузыря. Общие симптомы включают повышенную частоту или желание сходить в туалет, недержание мочи, затруднение мочеиспускания и запоры.
Многие больные также жалуются на возникновение мышечных спазмов, общее ощущение дискомфорта, головные боли, лихорадку и потерю аппетита, в то время как у отдельных больных возникают проблемы с дыханием. Другие симптомы могут включать в себя сексуальную дисфункцию, депрессию и тревогу, вызванные изменениями образа жизни, стрессом и хронической болью.
Сегмент спинного мозга, в котором происходит повреждение, обусловливает, какие части тела затронуты болезнью. Повреждение одного сегментеа будет влиять на состояние нервных клеток на этом уровне и ниже. У больных с поперечным миелитом повреждение миелина чаще всего встречается в нервах верхней части спины, что приводит к двигательным проблемам ног и контролем кишечника и мочевого пузыря, поскольку нормальное их функционирование требует передачи нервных импульсов от нижних сегментов спинного мозга.
Диагностика
Поперечный миелит диагностируется на основании истории болезни и при помощи выполнения тщательного неврологического обследования. Первым этапом при диагностике состояния спинного мозга является исключение причин, требующих экстренного вмешательства, таких как травмы или давление на спинной мозг. Другие проблемы, которые следует исключить, включают в себя грыжу или смещение позвонков, стеноз (сужение канала спинного мозга), абсцессы, аномальные соединения кровеносных сосудов и недостаток витаминов.
Исследования, которые могут подтверждать диагноз поперечного миелита и исключать другие заболевания, включают в себя:
Магнитно-резонансная томография (МРТ), при которой используется сильное магнитное поле и радиоволны для создания поперечного сечения или трехмерного изображения тканей, включая мозг и спинной мозг. МРТ позвоночника практически всегда подтверждает наличие поражения в спинном мозге, тогда как МРТ головного мозга может дать ключ к другим основным причинам, в особенности определить рассеянный склероз. В некоторых случаях может использоваться компьютерная томография (КТ), которая использует рентгеновские лучи и компьютер для получения поперечных изображений тела или органа. Часто при сканировании выполняется инъекция контрастного агента для определения поступает ли контрастный агент в спинной мозг. Такая утечка является характерной особенностью воспаления.
Анализы крови могут проводиться для исключения различных заболеваний, таких как ВИЧ-инфекция, дефицит витамина B12 и других. Кровь проверяется на наличие аутоантител (анти-аквапорин-4, антимиелиновый олигодендроцит) антител, связанных с раком (паранеопластические антитела), которые могут быть обнаружены у больных поперечным миелитом.
Поясничная пункция (также называемая спинномозговая пункция) выполняется при помощи иглы, которая забирает небольшой образец спинномозговой жидкости, окружающей головной и спинной мозг. У некоторых людей, страдающих поперечным миелитом, спинномозговая жидкость содержит больше белка, чем обычно, и повышенное количество лейкоцитов, которые помогают организму бороться с инфекциями. Исследование имеет важное значение для выявления или исключения инфекционных причин.
Если ни одно из этих исследований и анализов не определяет конкретную причину, предполагается, что у человека имеется идиопатический поперечный миелит. В отдельных случаях может потребоваться проведение повторных исследований МРТ и поясничной пункции через 5-7 дней.
Лечение
Лечение направлено на лечение инфекций, которые могут вызывать болезнь, уменьшить воспаление спинного мозга, а также контролировать и облегчать симптомы.
Внутривенные кортикостероидные препараты позволяют уменьшать отек и воспаление в позвоночнике и снижать активность иммунной системы. Такие лекарственные средства могут включать метилпреднизолон или дексаметазон (как правило принимаются в течение от 3 до 7 дней). Эти лекарственные препараты также могут назначаться для уменьшения последующих приступов поперечного миелита у больных с другими заболеваниями.
Плазмаферез может использоваться для больных, которые плохо реагируют на внутривенные стероиды. Плазмаферез - это процедура, которая снижает активность иммунной системы путем удаления плазмы (жидкость, в которой клетки крови и антитела суспендируются) и заменяет ее специальными жидкостями, таким образом удаляя антитела и другие белки, которые вызывают воспалительную реакцию.
Внутривенный иммуноглобулин (ИВГ). Представляет собой высококонцентрированную инъекцию антител, взятых от множества здоровых доноров. Антитела связываются с антителами, которые могут вызывать заболевание, и удаляют их из кровообращения.
Анальгики и противовоспалительные препараты позволяют уменьшить боли в мышцах. К ним относятся ацетаминофен, ибупрофен и напроксен. Боли в нервах можно лечить с помощью некоторых антидепрессантов (таких как дулоксетин), миорелаксантов (таких как баклофен, тизанидин или циклобензаприн) и противосудорожных препаратов (таких как габапентин или прегабалин).
Противовирусные препараты предназначены для тех людей, у которых есть вирусная инфекция спинного мозга.
Лекарственными препаратами можно контролировать другие симптомы и осложнения, в том числе недержание, болезненные мышечные сокращения, называемые тонизирующими спазмами, скованность, сексуальную дисфункцию и депрессию.
После первичной терапии крайне важно сохранить работоспособность организма, надеясь на полное или частичное восстановление нервной системы. Это может потребовать применение респиратора для контролирования дыхания. Лечение чаще всего проводится в больнице или в реабилитационном учреждении, где специализированная медицинская помощь может предотвращать проблемы, связанные с парализацией больных.
Как правило поперечных миелит происходит только в единичном чиле (монофазная форма болезни). В некоторых случаях требуется хроническое (долгосрочное) лечение препаратами для изменения реакции иммунной системы. Примерами первичных заболваний, которые могут потребовать длительного лечения, являются рассеянный склероз и нейромиелит. Лечение рассеянного склероза с помощью иммуномодулирующих или иммунодепрессантов может рассматриваться, когда это является причиной миелита. Эти препараты включают в себя, помимо прочего, алемтузумаб, диметилфумарат, пальмолод, ацетат глатирамера, интерферон-бета, натализумаб и терафлуномид.
Прием иммунодепрессантов используется для расстройства спектра нейромиелита и рецидивирующих эпизодов поперечного миелита, основной причиной которых не является рассеянный склероз. Они направлены на предотвращение будущих приступов миелита и включают в себя стероидные препараты, такие как мофетил микофенолята, азатиоприн и ритуксимаб.
Многие формы долгосрочной реабилитационной терапии применяются для больных с ограниченными возможностями, вызванными поперечным миелитом. Сила и функционирование могут улучшиться с помощью реабилитационных мероприятий, которые могут проводиться даже спустя несколько лет после первоначального эпизода болезни. Реабилитационная терапия позволяет больным подобрать стратегии для осуществления деятельности, которые могут компенсировать устойчивые неврологические нарушения. Несмотря на то, что реабилитация не может обратить вспять физические повреждения, вызванные поперечным миелитом, она может помочь людям, даже тем, у кого имеется тяжелый паралич, как можно более функционально не зависеть от других людей и обеспечить нормальное качество жизни.
Общие неврологические нарушения, возникающие в результате поперечного миелита, включают в себя сильную слабость, спастичность мышц или паралич; недержания и хронические боли. В некоторых случаях они могут быть хроническими. Такие нарушения могут существенно влиять на способность человека выполнять повседневную жизнедеятельность, например, одеваться, умываться и т.д.
Физическая терапия позволяет сохранить мышечную силу и гибкость, улучшить координацию, уменьшить спастичность, восстановить контроль над функцией мочевого пузыря и кишечника и увеличить движения суставов. Кроме того, она также может помочь уменьшить вероятность возникновения язв, возникающих в иммобилизованных областях. Больных также учат использовать как можно более эффективные вспомогательные устройства, такие как инвалидные коляски, трости или ходунки.
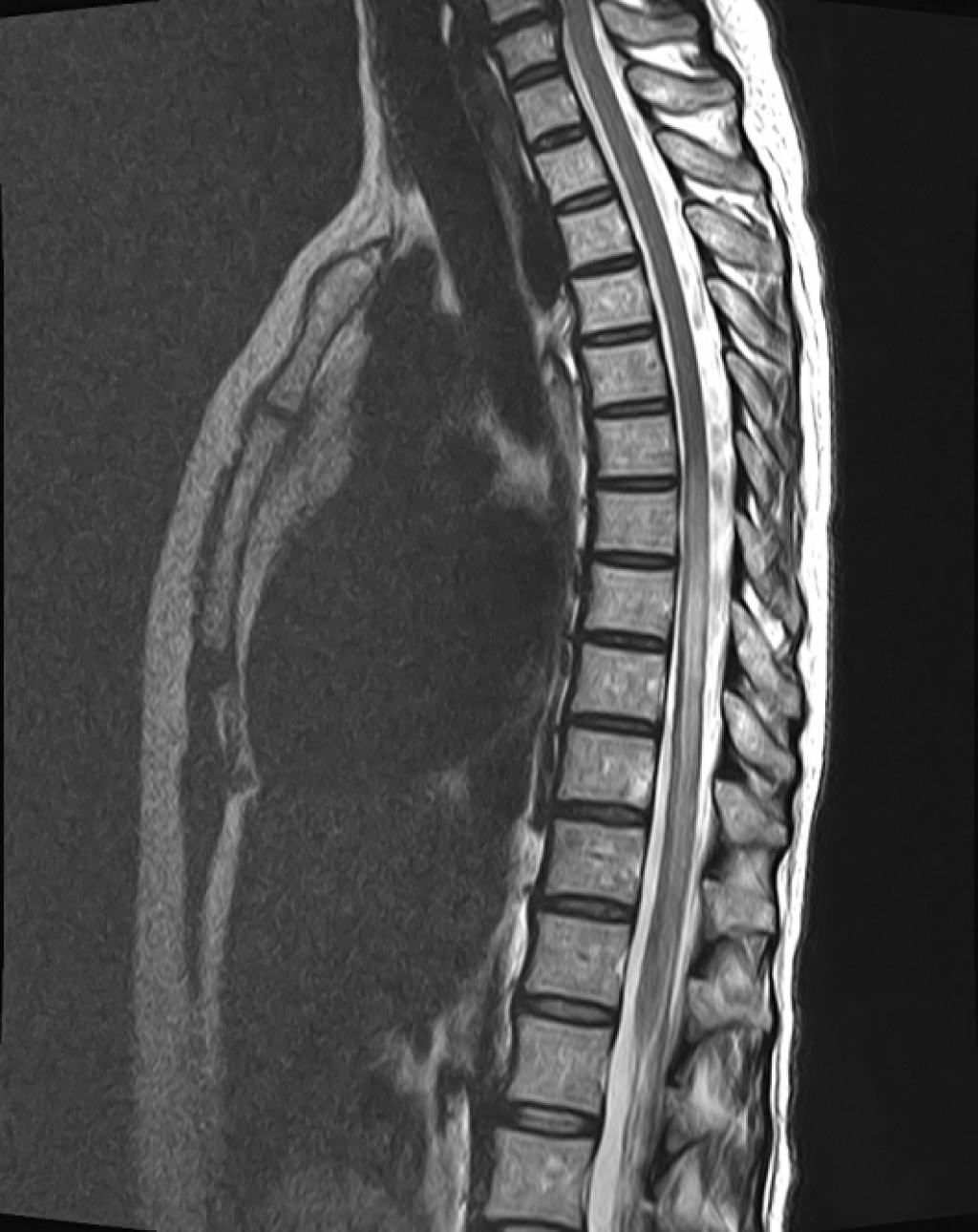
Острый поперечный миелит - это воспалительное поражение спинного мозга сочетающееся с молниеносно прогрессирующей двигательной, чувствительной дисфункцией. При визуализации характеризуется обширным и протяженным (3-4 и более сегмента) патологически повышенным МР сигналом на Т2 взвешенных изображениях, занимающим более 2/3 площади поперечного сечения спинного мозга, с варьирующим паттерном контрастного усиления и отсутствием ограничения диффузии.
Распространенность 1-4:1000000 в год [7]. Выделяют два пика заболеваемости: первый приходиться на 10-19 лет, второй - на 30-39 лет [7]. Гендерная предрасположенность и наследственность отсутствуют.
Клиническая картина развивается в течении часов или дней.
- пара- или тетрапарез
- дисфункция сфинктеров
При микроскопии выявляется периваскулярная лимфоцитарная инфильтрация, некроз и демиелинизация, без признаков сопутствующего основного заболевания. Вероятная этиология:
- идиопатический
- вторичный
- острый инфекционный (чаще вирусный)
- пост-инфекционный (ОРЭМ)
- пост-вакцинальный
- аутоимунный (СКВ, РС)
- неопластический
Поскольку не существует специфических лабораторных тестов, невозможна биопсия, а данные визуализации могут совпадать с другими воспалительными и неопластическими сущностями, the Transverse Myelitis Consortium Working Group предложила набор диагностических клинических критериев для диагностики поперечного миелита [7]:
- критерии включения
- нарушение чувствительности, двигательной и автономной функций, клинически соответствующее поражению спинного мозга
- симптомы двустороннего поражения, не обязательно симметричного
- четкий уровень нарушения чувствительности
- исключение компрессии спинного мозга при проведении нейровизуализации
- подтверждение воспалительного генеза миелопатии одним из методов:
- плеоцитоз при исследовании ликвора;
- повышение индекса IgG;
- накопление Gd-содержащего контрастного вещества очагом поражения (при отрицательных результатах – повторное исследование через 2–7 дней)
- прогрессирование симптомов от 4 ч до 21 дня с момента начала заболевания
- критерии исключающие поперечный миелит
- наличие в анамнезе облучения спинного мозга в предыдущие 10 лет
- клинический дефицит с недостаточность артериального кровотока, соответствует тромбозу передней спинномозговой артерии
- аномальное выпадение потока у поверхности спинного мозга за счет артерио-венозной фистулы
- критерии исключающие идиопатический острый поперечный миелит
- болезни соединительной ткани
- инфекция ЦНС
- наличие МР признаков позволяющих предположить рассеянный склероз
- наличие в анамнезе неврита зрительного нерва
Очаг может локализоваться на любом уровне спинного мозга, однако, чаще всего поражается грудной отдел.
- не является модальностью выбора
- вариабельно встречается увеличение размеров
- вариабельный паттерн контрастного усиление (в том числе отсутсвие усиления)
В 40% случаев при МРТ не удается выявить изменения [8]. Необходимо помнить, что все признаки не являются специфическими и степень их проявленя может варьировать:
- крупный очаг прожения, часто протяженностью 3-4 позвонковых сегментов [3]
- поражение занимает 2 / 3 спинного мозга в поперечном сечении [3]
- вариабельно увеличение размеров спинного мозга
Причины развития и классификация миелита
Миелит может быть спровоцирован разнообразными причинами и может протекать по разным сценариям. Чаще всего причиной его развития становится инфекция. К возбудителям относится грипп, скарлатина, тиф, полиомиелит, пневмония, бешенство, корь и прочие заболевания инфекционного характера. Следствием подобных состояний чаще всего становится поперечный миелит — воспаление в наиболее острой форме.
Вторая причина, по которой начинается развитие миелита — это интоксикация, влекущая за собой воспаление. Кроме того, следует рассматривать в качестве причины миелита травмы, которые затронули спинной мозг, неправильно выполненные инъекции препаратов и пункции.
Помимо основных причин, указанных выше, в их числе могут быть такие факторы, как гипотермия и всевозможные иммунодепрессивные состояния.
По этиологии миелит классифицируется на пять видов:
- вирусный;
- инфекционный;
- травматический;
- токсический;
- поствакцинальный миелит.
По механизму своего развития заболевание разделяют на первичный и вторичный тип. При этом вторичный миелит — следствие других заболеваний.
По длительности течения миелит дифференцируют на три основных типа: острый, подострый и классический. Выделяют несколько типов данного воспаления и по распространенности. Это диффузный, многоочаговый и ограниченный миелит. Поперечный миелит в этой классификации принадлежит к ограниченному, так как представляет собой небольшой очаг заболевания.
Причины воспаления
Основной фактор, вызывающий миелит, – инфекция. Ее могут вызвать вирусы гриппа, герпеса, бешенства и ВИЧ, а также бактерии (менингококки, стрептококки, спирохеты), грибы, энцефалитные клещи. Вирусная инфекция встречается в 40% случаев.
Также спровоцировать воспалительные процессы способны:
- Осложненные травмы позвоночника;
- Отравления ртутью, свинцом, другими химическими соединениями, а также некоторыми лекарствами, особенно психотропными;
- Аллергия на вакцины – так развивается поствакцинальный миелит;
- Лучевая терапия, применяемая для лечения онкозаболеваний.
В некоторых случаях установить причину болезни не удается. Предполагают, что в таких случаях воспаление развивается из-за нарушений в функционировании иммунной системы.
Повышают риск развития миелита переохлаждение и ослабленный иммунитет.
В некоторых случаях поперечный миелит является первым признаком рассеянного склероза.
Патогенез миелита
Острый миелит может возникать гематогенным путем в том случае, когда происходит нарушение гематоэнцефалического барьера. Поражение, которое при данном типе заболевания претерпевает спинной мозг, имеет лимфогенное происхождение. Переходя по корешкам и нервам, патология достигает эпидурального пространства. Далее она продвигается по лимфатическим путям, находящимся в твердой оболочке мозга, и распространяется уже на все субарахноидальные пространство. Вместе с этим происходит поражение окружающий тканей и в результате воспаление расходится уже на весь спинной мозг.
Токсический миелит подразумевает дегенеративное нарушение в тканях. В подобных случаях специалисты нередко диагностируют не миелит, а миелоз — комбинированный склероз, связанный с нехваткой витаминов, в частности витамина В12. В этом случае главным образом страдают задние и боковые столбы спинного мозга.
Народная медицина при миелите
Дополнить традиционное лечение миелита спинного мозга можно проверенными временем средствами народной медицины. Главная их задача заключается в облегчении симптомов болезни, а также в снятии воспалительных процессов. Чаще всего используются лечебные компрессы из водки, прополиса, алоэ или меда. Также полезно ежедневно пить отвары из лекарственных растений, например, из ромашки, которая оказывает на организм противовоспалительное и спазмолитическое воздействие.
Но несмотря на то, что в состав народных средств входят исключительно натуральные ингредиенты, они могут иметь свои противопоказания, поэтому перед применением нужно проконсультироваться с лечащим врачом. Даже если вы применяете средства народной медицины, это вовсе не значит, что от традиционной терапии можно отказываться.
Симптомы миелита
Среди признаков этого неврологического нарушения в первую очередь появляются симптомы, характерные для любого воспаления в организме. Это температура тела, часто поднимающаяся до 39-40 градусов и более. Одновременно с этим может возникать обычная для повышенной температуры ломота в костях, озноб, ощущение усталости и общего недомогания. В связи с этим первые признаки миелита часто принимаются за типичные симптомы простуды.
Неврологические нарушения становятся заметны позже, когда поражение проявляет себя болевыми ощущениями в месте воспаления. Особенно сильную боль провоцирует поперечный миелит. Дискомфортные ощущения распространяются не только на зону спины, но и на конечности, иррадиируя во внутренние органы.
Набор признаков миелита зависит от его стадии и места развития. К примеру, такой симптом, как потеря чувствительности, сильное онемение и парез ног наблюдаются в случаях, когда болезнь поражает поясничный отдел. Сопутствуют указанным состояниям отсутствие рефлексов и нарушение функционирования внутренних органов малого таза.
Если миелит локализуется в шейном отделе, то его главный симптом — затруднение дыхания, нарушение речи, боль во время проглатывания. Проявляется и общее недомогание, головокружение и слабость.
Миелит грудного отдела позвоночника выражается скованностью движений и наличием патологических рефлексов. При этом может возникать нарушение в работе некоторых органов.
При обнаружении подобных симптомов, важно сразу обратиться за профессиональной помощью, поскольку длительное бездействие усугубляет проблему в результате стремительного развития заболевания. Чем сильнее поражение тканей, тем сложнее вернуть спинной мозг в прежнее состояние, так как его структура может измениться необратимо. Это грозит потерей трудоспособности и возможности полноценно двигаться.
Симптоматика патологии
Для первых дней заболевания характерна такая клиническая картина:
- Лихорадка.
- Дискомфорт в мускулатуре.
- Сильные головные боли.
- Повышенное потоотделение.
- Озноб.
Чуть позже имеет место проявление симптомов со стороны неврологии. Интенсивность неврологических признаков напрямую связана с тем, насколько сильно пострадал спинной мозг.
Чаще всего встречается поперечная форма недуга.
Сопровождается такими симптомами:
- Нарушение двигательной активности.
- Проблемы с функционированием органов малого таза.
- Нарушение чувствительности конечностей.
Неврологические признаки таковы:
- Слабость верхних и нижних конечностей.
- Корешковые боли средней интенсивности в грудине, спине, руках или ногах. Возникают при воспалительных процессах в нервных корешках.
- Парестезия (покалывания, мурашки, онемение).
- Пролежни, язвы и иные трофические изменения кожных покровов.
- Нарушения процессов дефекации и мочеиспускания (запоры, недержание).
Зачастую миелит имеет острую (чуть реже – подострую) форму. После ее купирования начинается процесс восстановления, длительность которого так же зависит от тяжести патологии и степени поражения спинного мозга.
Диагностика миелита
При подозрении на миелит обязательной процедурой является люмбальная пункция для проведения анализа спинномозговой жидкости. О наличии воспаление говорят его следы и отсутствие белка. Это же исследование позволяет выявить присутствие микроорганизмов в жидкости, означающих, что позвоночник поразила инфекция.
Помимо пункции пациента отправляют на магнитно-резонансную томографию или же томографию с использованием контрастирования. Как правило, достаточно одного из этих исследований, выбранного на усмотрение врача. Необходимыми мерами являются применение субокципитальной миелографии и анализ на выявление микроорганизмов и иных возбудителей патологий в спинномозговой жидкости.
Поскольку миелит может быть следствием большого количества процессов, нужно провести дифференциальную диагностику для точного исключения таких заболеваний, как рассеянный склероз, спинальный инсульт, кистозный арахноидит и другие патологии со схожими на первый взгляд симптомами.
Кроме указанных состояний необходимо убедиться, что у больного не наблюдается эпидурит — заболевание с не менее похожей клинической картиной, требующее оперативного вмешательства. В сложных ситуациях может потребоваться дополнительное исследование, когда врач назначает проведение эксплоративной ламинэктомии. Диагностика эпидурита подразумевает изучение пораженных тканей на предмет гнойных очагов, корешковых болей и синдрома нарастающей компрессии вещества спинного мозга, что и отличает это заболевание от миелита.
Необходимо дифференцировать миелит с острым полирадикулоневритом Гийена-Барре, что отличается от него отсутствием проводниковых нарушений нарушений работы таза и явлений спастического характера.
Опухоли спинного мозга, которые потребуется исключить при диагностировании, имеют свои характерные отличия: медленное течение, четко определенную стадию корешковых болей, блок при ликвородинамических пробах, белково-клеточные диссоциации в цереброспинальной жидкости.
Исключая гематомиелию и гематорахис, нужно знать, присутствует ли среди симптомов повышенная температура тела, так как именно ее отсутствие, сочетающееся с внезапным возникновением и быстрым развитием — признак этих заболеваний. Гематомиелия вызывает поражение серого вещества, а при кровоизлиянии под его оболочки у пациента наблюдаются менингеальные симптомы. Подобные патологии часто развиваются вследствие травм.
Острое поперечное поражение требует исключения нарушения спинномозгового кровообращения и рассеянного склероза, хотя последний всегда сопровождается такими признаками, как поражение белого вещества в отдельных участках, рассеянное поражение не только спинного, но также и головного мозга, уменьшение интенсивности симптомов спустя несколько суток.
Миелит нуждается в дифференциации и с хроническим менингомиелитом, отличающимся медленным прогрессированием при нормальной температуре. Менингомиелит бывает обусловлен сифилисом, выявляемым при помощи серологических реакций.
Развитие болезни
Любой из факторов (травма, инфекция), являющийся причиной возникновения миелита, вызывает не только воспаление, но и отек спинного мозга – это и служит механизмом, который запускает развитие патологического процесса. Из-за отека в прилегающих тканях нарушается кровоснабжение с образованием тромбов в сосудах. Такое состояние еще больше увеличивает отечность. Отсюда можно сделать вывод, что воспаление спинного мозга, как и многие другие неврологические болезни, развивается циклично.
После выздоровления вместо отмерших участков нервных волокон образуется рубец, сформированный из соединительной ткани. Разумеется, из-за особенностей структуры рубец не может функционировать как скопления клеток, поэтому нарушения, появившиеся в период болезни, остаются даже после излечения пациента.
Лечение миелита
Лечение миелита зависит от того, как сильно затронут спиной мозг и какой его сегмент поразило воспаление. Острый миелит — наиболее сложная и тяжелая форма заболевания, при которой пациенту требуется срочное хирургическое вмешательство. Операция позволяет устранить давление на позвонки и спинномозговой канал, приводящее к болезненным ощущениям. Высокая температура, сопровождающая миелит, снимается курсом антибиотиков и снятием воспаления.
Любой миелит нуждается в срочном лечении, иначе двигательная функция может быть утрачена навсегда. В курс терапии миелита, проводимой с уже лежачими больными, входят мероприятия по борьбе с пролежнями: обработка кожи камфорным маслом, регулярная смена постельного белья, подкладывание резиновых колец. Если пролежни все-таки появляются, проводится иссечение поврежденных тканей и наложение повязки с мазью Вишневского, пенициллиновой или тетрациклиновой. Профилактика новых пролежней проводится с помощью ультрафиолетового облучения области ягодиц, крестца и стоп.
Наряду с пролежнями у пациентов может возникать расстройство работы органов малого таза. Причина указанных сбоев — восходящая урогенитальная инфекция, сопровождающая миелит, которая также нуждается в контроле и соответствующем лечении. Вначале для вывода мочи применяют антихолинэстеразные препараты. При их неэффективности необходима катетеризация и промывание мочевого пузыря растворами антисептического действия.
Чтобы вернуть пациенту возможность полноценно двигаться, врач назначает дибазол, прозерин и витамин В. Прием этих лекарств чаше всего сочетается с пассивной гимнастикой и лечебным массажем.
Миелит в любой форме — это воспалительное заболевание, при котором требуются максимальные дозы антибиотиков широкого действия. Для уменьшения интенсивности болей применяются антипиретики одновременно с АКЛТ по 40 ЕД два раза в день 2-3 недели и глюкокортикоидными гормонами по 50-100 мг в день. Последние могут быть заменены на дексаметазон или триамцинолон.
Как лечить
Независимо от вида или характера проявления, при лечении миелита врачи в обязательном порядке применяют антибактериальные препараты. Если в качестве сопровождающих симптомов выступает сильный болевой синдром или повышенная температура, то больному назначают жаропонижающие препараты (антипиретики). Параллельно с этим применяются глюкокортикоидные средства.
Особенность протекания миелита заключается в риске появления урогенитальных инфекций или пролежней, поэтому терапевтический курс должен составляться с учетом этих рисков. Разумеется, пролежни, как и все болезни, намного легче предупредить, чем вылечить. Поэтому при комплексном лечении больному назначают лечебный массаж сдавливаемых участков тела, чтобы избежать проблем с кровообращением.
Профилактика и прогноз миелита
Специфической профилактики в данном случае не существует. Учитывая, что миелит представляет собой последствие других заболеваний, травм и разного рода вмешательств, профилактикой в данной ситуации целесообразно считать предупреждение болезней, что будут его причинами. К ним относятся инфекционные заражения: полиомиелит, паротит, корь и им подобные. В качестве одного из средств борьбы с ними специалисты рекомендуют вакцинацию. К профилактическим мерам можно причислить и своевременное лечение других инфекционных заболеваний при появлении их первых симптомов.
Прогноз зависит от того, насколько тяжело был поражен спинной мозг пациента. При своевременном адекватном лечении улучшение наступает через полгода, а полное восстановление — спустя 1-2 года. Если же положительной динамики к этому сроку не наблюдается, следует говорить об инвалидности.
Значительную роль играет и область локализации. Так верхнешейный миелит может стать прямой причиной летального исхода. Грудной и поясничный миелит без своевременного диагностирования и грамотной терапии приводит к потере двигательной функции нижних конечностей. Прогноз значительно удушается, если миелит сопровождается присоединением других патологий: цистита, пиелонефрита, пневмонии и частыми обширными пролежнями.
Симптомы и методы диагностики
Симптоматика миелита на разных этапах заболевания меняется. Первичные проявления его инфекционной формы схожи с другими инфекционными болезнями. Это резкое повышение температуры до высоких цифр, озноб, слабость.
Затем они становятся более специфичными:
-
Боль в спине, которая часто носит не локальный характер, а переходит на другие части тела. Это происходит из-за вовлечения в воспалительный процесс корешков спинного мозга, как при радикулите. Этот симптом быстро становится остро выраженным.
Диагностика чаще опирается на данные различных спинномозговых пункций (анализ спинальной жидкости). Применяется также и МРТ позвоночника, миелография. Эти методы в совокупности с симптоматикой и анамнезом в большинстве случаев оказываются достаточными для определения точного диагноза.
Узнайте больше о других инфекционных заболеваниях позвоночника:
- Чтобы узнать о том, что такое спондилодисцит позвоночника, перейдите по этой ссылке
- Симптомы и лечение спинального эпидурального абсцесса позвоночника
- Что такое дисцит позвоночника и какая клиническая картина у заболевания, рассказывается в следующей статье
- Подробнее о диагностике и лечении болезни Потта Вы узнаете на странице
- Узнать заразен ли туберкулез позвоночника или нет можно здесь
Каковы последствия
Прогноз положителен в том случае, если миелит спинного мозга проходил в острой фазе, и очаг воспаления не распространился по всему поперечному мозгу.
Чем раньше происходит улучшение, тем лучше. Если же этого не наблюдается через 3 месяца, то это может свидетельствовать о том, что пациент навсегда останется прикованным к кровати или же о летальном исходе.
Прогноз затруднителен тогда, когда миелит распространился на шею и когда имеется паралич грудных и брюшных нервов.
На прогноз также влияет и тип инфекции, из-за которой появилось заболевание. Диагноз ставится по острой форме болезни с повышенной температурой, наличием инфекционного недуга или гнойного поражения.
Читайте также:


