Энцефалиты на фоне эпилепсии
Кожевниковская эпилепсия — отдельная клиническая форма эпилепсии, характеризующаяся возникновением простых парциальных эпиприступов на фоне постоянных локальных клонических судорог (миоклоний). Наиболее часто встречается при клещевом энцефалите. В клинической картине, кроме судорожного синдрома, наблюдается гемипарез и эмоционально-психические нарушения. Диагностический поиск осуществляется по данным клинической симптоматики, анамнеза, ЭЭГ, ПЭТ, КТ или МРТ головного мозга. Лечение направлено на устранение причинной патологии и борьбу с эпилепсией.
МКБ-10
- Причины кожевниковской эпилепсии
- Симптомы кожевниковской эпилепсии
- Диагностика кожевниковской эпилепсии
- Лечение и прогноз кожевниковской эпилепсии
- Цены на лечение
Общие сведения

Причины кожевниковской эпилепсии
Морфологическим субстратом эпилепсии Кожевникова выступают изменения 3-5 слоев церебральной коры прецентральной извилины, ответственной за генерацию двигательных импульсов, затем поступающих к мотонейронам спинного мозга и от них по периферическим нервным стволам - к мышцам. Клинические проявления связаны с повышением возбудимости нейронов определенного участка коры прецентральной извилины и формированием очага постоянной эпилептогенной активности. Предполагают наличие структурно-функциональных изменений не только в коре, но также в соответствующих подкорковых структурах и спинальных мотонейронах, с образованием регионарной эпилептогенной системы.
Факторами, вызывающими указанные изменения, могут выступать различные патологические процессы. Наиболее часто кожевниковская эпилепсия встречается при клещевом энцефалите и энцефалите Расмуссена. Она может наблюдаться при других инфекционных поражениях мозга (например, при церебральном цистицеркозе, нейросифилисе, туберкулезном менингоэнцефалите), фокальной корковой дисплазии, опухолях головного мозга, артериовенозных мальформациях, инсульте, дисметаболических нарушениях (например, при сахарном диабете) и пр. В ряде случаев кожевниковская эпилепсия является следствием перенесенной черепно-мозговой травмы.
Симптомы кожевниковской эпилепсии
У некоторых пациентов кожевниковская эпилепсия наблюдается в остром периоде клещевого энцефалита, но чаще она развивается спустя 1-6 месяцев от времени его дебюта. При энцефалите Расмуссена миоклонический компонент редко проявляется в продромальной стадии, чаще развернутая картина эпилепсии Кожевникова наблюдается в активном периоде (спустя 1-2,5 года от манифестации энцефалита).
Простые фокальные двигательные эпиприступы, как правило, протекают в виде клонических сокращений мышц одной половины лица или одной руки (чаще только кисти). Может наблюдаться одновременное вовлечение руки и лица. Реже встречаются пароксизмы с клоническими судорогами в ноге, еще реже — с вовлечением всей половины тела (гемиконвульсивные приступы). Судороги возникают в противоположной эпилептогенному очагу половине тела, т. е. контрлатерально. Зачастую перед их появлением пациенты ощущают жжение, онемение или покалывание в подверженной судорогам области.
Начавшийся локально эпиприступ может иметь вторичную генерализацию, когда судороги распространяются на все мышечные группы и сопровождаются утратой сознания. Однако в большинстве случаев такие вторично-генерализованные пароксизмы наблюдаются достаточно редко. В отдельных случаях наряду с указанными типами эпиприступов имеют место психосенсорные или психомоторные пароксизмы, протекающие на фоне нарушенного сознания.
Перманентные клонические сокращения, которыми сопровождается кожевниковская эпилепсия, зарубежными авторами относятся к миоклоническим феноменам. Однако они отличаются от сокращений при миоклонус-эпилепсии большей амплитудой, приводящей к возникновению насильственных двигательных актов клонического типа. Несмотря на свой асинхронный характер, по причине постоянной локализации в одних и тех же группах мышц, такие миоклонические/клонические сокращения обуславливают стереотипность возникающего гиперкинеза. Они могут быть локального или многоочагового типа, т. е. затрагивать мышцы одной анатомической области (лица, кисти, стопы) или сразу нескольких (одновременно и лица, и руки). Клонические мышечные сокращения постоянно присутствуют у пациента, не проходят даже в период сна.
Помимо эпилептических пароксизмов и постоянных клонических феноменов, кожевниковская эпилепсия сопровождается очаговым неврологическим дефицитом в виде пареза мышц конечностей, противоположных очагу церебрального поражения. Парез носит центральный характер и сопровождается сухожильной гиперрефлексией. Зачастую после эпилептического пароксизма выраженность пареза временно усиливается. Часто наблюдаются интеллектуальное снижение и нарушения психоэмоциональной сферы (депрессия, фобические расстройства, агрессивность), может отмечаться психопатическая симптоматика.
Диагностика кожевниковской эпилепсии
Диагноз базируется на типичном клиническом симптомокомплексе, включающем простые парциальные двигательные пароксизмы, перманентные фокальные миоклонии и гемипарез. Важное значение имеет сбор анамнеза с целью выявления причины заболевания, особенно данных о перенесенном в последние полгода клещевом энцефалите. Электроэнцефалография регистрирует эпилептиформные разряды, локализующиеся в контрлатеральной судорогам области центральной борозды мозга.
Дополнительные обследования пациента направлены на диагностику причинного заболевания и могут включать биохимический анализ крови, определение сахара крови, исследование цереброспинальной жидкости, RPR-тест и др. С целью исключения интракраниального объемного образования обязательно проведение КТ, МСКТ или МРТ головного мозга. Последняя предпочтительнее у детей, поскольку не несет лучевой нагрузки. Локализация зоны поражения возможна также при помощи позитронно-эмиссионной томографии.
Лечение и прогноз кожевниковской эпилепсии
Терапия состоит из лечения основного заболевания и купирования судорожного синдрома. Она осуществляется неврологом в тесном взаимодействии с эпилептологом и по необходимости - с психиатром. При выявлении клещевого энцефалита, туберкулезного процесса, сифилиса и т. п. проводится соответствующая этиотропная терапия. Диагностирование опухоли является поводом для консультации нейрохирурга с целью решения вопроса о ее хирургическом удалении. При энцефалите Расмуссена осуществляется терапия иммуноглобулинами и глюкокортикостероидами.
Отличительной особенностью эпилепсии Кожевникова является ее резистентность к противосудорожному лечению. В связи с этим после стартовой монотерапии вальпроатами, леветирацетамом, топираматом или клоназепамом, как правило, назначают политерапию с индивидуальным подбором различных сочетаний указанных препаратов. Возможно также назначение карбамазепина в комбинации с вальпроатами. В тяжелых случаях показано оперативное лечение эпилепсии: фокальная резекция зоны эпилептогенной импульсации, таламотомия.
Наиболее часто наблюдается стабильное течение эпилепсии. Возможно прогрессирующее течение с нарастанием частоты эпиприступов, увеличением распространенности миоклоний, усугублением неврологического и когнитивного дефицита; ремиттирующее течение с наличием различных по длительности периодов относительной ремиссии. Обратное развитие симптоматики маловероятно. Некоторое улучшение на фоне проводимой терапии отмечается не более чем у четверти пациентов.

Эпилепсия Кожевникова была выделена в особый вариант болезни русским врачом — невропатологом А.Я. Кожевниковым в конце XX века.
Доктор дал характеристику патологии, при которой у больного наблюдаются частые эпилептические припадки и постоянный гиперкинез (неконтролируемые движения).
Что это такое
Кожевниковская эпилепсия (постоянная парциальная) — это особый тип заболевания, возникающий вследствие органического поражения моторного отдела коры головного мозга.
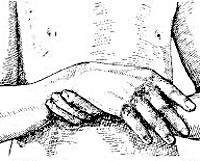
Больной постоянно придерживает здоровой рукой больную, чтобы сдержать движения. В больной руке мышцы слабее, чем в здоровой, часто наблюдается частичная мышечная атрофия.
Помимо гиперкинеза, эпилептик страдает от генерализованных эпилептических припадков. Частота приступов зависит от тяжести поражения мозга. Припадки могут возникать раз в год или даже ежедневно.

У пациента в эпилепсией Кожевникова наблюдается сочетание следующих патологий:
- клонические сокращения какой-либо группы мышц;
- генерализованные судорожные припадки;
- очаговые поражения центральной нервной системы.
По МКБ 10 заболевание имеет код G 40.1. Обычно болезнь поражает детей и молодых людей в возрасте 15-20 лет.
Почему возникает
Главная причина развития болезни — органическое поражение головного мозга вследствие перенесенного инфекционного заболевания.
Наиболее частым провоцирующим фактором является клещевой энцефалит.
Первые симптомы могут возникнуть уже в острый период энцефалита, но обычно эпилепсия развивается спустя 6 месяцев после инфекции.
Также патология может быть спровоцирована такими болезнями, как:
- менингит;
- полиомиелит;
- туберкулез;
- сифилис в запущенной стадии.
Инфекции поражают участок коры мозга, вызывая гибель нейронов. В этой области формируется очаг постоянной активности. Известны случаи развития эпилепсии у взрослых в результате абсцесса или опухоли головного мозга, сахарного диабета, инсульта.
Клинические признаки и симптомы

Главными клиническими признаками Кожевниковской эпилепсии являются перманентные клонические мышечные сокращения.
Они не проходят даже во сне, лишь немного ослабевают.
Судороги локализуются в одной области руки или лица или сразу в нескольких. Например, у пациента могут одновременно подергиваться лицевые мышцы и мышцы кисти.
Наряду с гиперкинезом, у эпилептика диагностируется парез мышц рук или ног на стороне, противоположной очагу поражения.
Судороги периодически переходят в генерализованные эпилептические припадки. Спровоцировать их может стресс, физическое напряжение, внезапные прикосновения.
Больной обычно чувствует приближение приступа: сокращения мышц становятся сильнее, возникает необоснованное чувство тревоги, страха.
Припадки и гиперкинез сопровождаются поражением психо-эмоциональной сферы, выраженном в депрессии, фобии, приступах агрессии.
Таким образом, можно выделить основные клинические признаки данной болезни:
- постоянные асимметричные сокращения мышц какой-либо области тела;
- периодические генерализованные эпиприступы;
- мышечные парезы и атрофия;
- сниженная чувствительность конечностей;
- плохая координация движений;
- нарушение интеллекта;
- психо-эмоциональные расстройства (галлюцинации, фобии, агрессия).
У маленьких детей часто наблюдается повышенное слюноотделение, постоянные глотательные или сосательные движения. У детей школьного возраста диагностируется снижение интеллекта, нарушение речи. У взрослых после припадков нередко происходит кратковременная потеря памяти.
Диагностика

Диагностикой эпилепсии занимаются неврологи и эпилептологи.
Для точной постановки диагноза важно установить причину.
Поэтому врач собирает эпидемиологический анамнез, в частности, данные о перенесенных энцефалите или менингите. Затем назначают дополнительные обследования.
Основные методы:
-
Эхоэнцефалография позволяет определить локализацию очага поражения, характер приступов. Для этого больному перед или во время исследования проводят фотостимуляцию, гипервентилляцию.
Запись мозговой активности ведут во время сна, в период пробуждения. Иногда практикуют метод депривации (лишения сна).
При выраженных расстройствах психики требуется консультация психиатра.
Лечение болезни Кожевникова
Терапия Кожевниковской эпилепсии включает два этапа:
- Лечение заболевания, явившегося первопричиной.
- Купирование судорожного синдрома.
Для ослабления судорожного синдрома применяются следующие методы:
- медикаментозная терапия;
- хирургическое лечение.
Эпилепсия Кожевникова отличается от других типов эпилепсий тем, что плохо поддается терапии противосудорожными препаратами.
Кроме того, у больных часто возникают побочные эффекты от этих лекарств. Поэтому врач старается подобрать строго индивидуальную схему лечения. Обычно используют: Вальпроат, Кармабазепин, Клоназепам.

Оперативное лечение показано в тяжелых ситуациях, когда болезнь существенно ухудшает качество жизни пациента и он не в состоянии себя обслуживать.
Существует два типа операций:
- таламотомия — точечное повреждение таламуса (отдела мозга, ответственного за передачу двигательной информации);
- операция по Хорсли (удаляют эпилептический очаг на самой мозговой коре).
Особенности терапии у детей
Для терапии эпилепсии Кожевникова в детском возрасте не применяют операцию. Это связано с высоким риском поражения других отделов мозга и серьезными осложнениями.
Также не все препараты разрешены к применению у детей. Задача врача — подобрать индивидуальное сочетание и адекватную дозу разрешенных лекарств.
Первая помощь
Первая помощь при генерализованном эпилептическом приступе направлена на предотвращение травмы или удушья. Для этого больного следует уложить на горизонтальную поверхность, подложить под голову что-то мягкое.
Затем ослабить шарф, воротник, расстегнуть верхнюю одежду. Чтобы пациент не захлебнулся рвотными массами, голову нужно повернуть набок.
Нельзя переносить больного во время приступа, удерживать его, пытаться разжать зубы. Если приступ продолжается долго, следует вызывать скорую.
Прогноз и профилактика
К сожалению, в 80% случаев прогноз неблагоприятный. Полностью излечиться от болезни невозможно. С помощью адекватной терапии удается сократить частоту приступов.
В большинстве случаев заболевание прогрессирует и приводит к серьезным осложнениям. Одним из таких осложнений является эпилептический статус. Это состояние, при котором у больного случаются продолжительные приступы (более 30 минут).

Они следуют один за другим, больной не может прийти в сознание.
Часто статус возникает вследствие прекращения приема противоэпилептических препаратов.
Такое состояние больного приводит к остановке сердца, отеку легких, коме, летальному исходу.
Также у больных, даже принимающих препараты, со временем усугубляются неврологические отклонения, нарастает гиперкинез, прогрессируют психические расстройства.
Мерой профилактики является предотвращение заражения инфекциями (энцефалитом, менингитом). Главная защита от этих заболеваний — вакцинация.
Для предотвращения развития генерализованного припадка у больного, ему следует:
- соблюдать режим дня;
- полноценно питаться;
- не употреблять алкоголь и тонизирующие напитки (чай, кофе);
- не переохлаждаться и не перегреваться;
- избегать нервного и физического напряжения.
Эпилепсия Кожевникова — серьезное неизлечимое заболевание. Оно возникает на фоне инфекций или опухолей мозга. Особенно болезни подвержены дети.
Поэтому задача родителей — обеспечить эффективную защиту ребенка от вирусов, поражающих нервную систему.

Как сами по себе, так в особенности из-за своих остаточных явлений энцефалиты очень часто считаются причиной судорог и эпилепсии у детей. В группе энцефалитов можно различить с нозологической точки зрения 3 различных этиопатогенетических формы, а именно: первичные энцефалиты грудного ребенка, послеинфекционные энцефалиты и инфекционные энцефалопатии.
Первичный энцефалит грудного ребенка имеет клиническую картину, при которой на первый план выступают явления страдания мозга: сонливость, доходящая до коматозного состояния, и гипертермические судороги с наличием реакции со стороны ликвора или без таковой [Крайндлер и Рэзван (Kreindler, Easvan)]. При этих энцефалитах отмечается своеобразная гистопатологическая картина, в которой преобладают явления отека мозга, как это было показано Ионеску-Сисешть (Ionescu-Sisesti) с сотр., а также Дрэгэнеску (Draganescu) и Олтяну (Olteanu).
Судороги, возникающие при этих заболеваниях, являются одним из симптомов клинической картины острого энцефалита, однако больные могут стать в дальнейшем эпилептиками из-за рубцовых менинго-церебральных поражений, остающихся после этой нейроинфекции, вероятно вызванной еще не открытым пока вирусом. Образующийся с течением времени рубец представляет собой эпилептическую вредность.
По мнению автора, необходимо обратить внимание на эту причину эпилепсии. Гроссман (Grossman) и сотрудники, проследив 189 болевших корью детей, у которых не отмечалось в период сыпи никаких клинических явлений страдания со стороны мозга, нашли в 74 случаях тяжелые патологические изменения электроэнцефалограммы, сходные с изменениями, встречающимися при послекоревом энцефалите. Хотя большинство кривых и вернулись к норме в течение недели, все же в 4% случаев авторы отметили стойкие биоэлектрические остаточные явления.
Это указывает, с одной стороны, на то, что вирус кори имеет большое сродство с головным мозгом, а с другой стороны, на то, что биоэлектрические сдвиги появляются даже тогда, когда отсутствуют клинические признаки энцефалита. Мы также наблюдали довольно большое число послеинфекционных энцефалитов, как это видно из приведенной выше таблицы, касающейся этиологии возникших в результате поражений мозга судорожных припадков. Приводим ниже несколько таких примеров:
С.Т., 5 лет, перенес первые общие судороги в 3-летнем возрасте, на 4-й день высыпания кори. Первые судороги были особенно бурными и в дальнейшем они повторились. Электроэнцефалограмма показала картину постэнцефалических остаточных явлений.
В некоторых случаях судороги появились в период выздоровления после перенесенной кори, как например в случае ребенка В.Г., причем они затем повторялись особенно часто.

Известны случаи судорог, появляющихся во время ветряной оспы (правда, более редкие) либо во время скарлатины.
П.П., 13 лет. Первый припадок, перенесенный ребенком во время скарлатины, в возрасте 9 лет, носил характер общих тонико-клонических судорог; в дальнейшем такие припадки повторялись периодически. Пневмоэнцефалография показала выраженную гидроцефалию. В этом случае можно поставить также вопрос более общего характера: не явилось ли инфекционное заболевание лишь провоцирующим фактором припадков?
Очень тяжело протекают иногда послепрививочные эпилептические припадки.
Х.Е., которой сейчас 15 лет, заболела в 8-месячном возрасте после противооспенной прививки, причем на 3-й день после прививки у нее появились судороги в левой половине тела. Эти припадки повторялись затем, становясь все более и более тяжелыми и меняя постепенно свой вид . В настоящее время у девочки наблюдаются частые генерализованные тонико-клонические припадки. Нейропсихическое исследование выявило наличие двустороннего пирамидного синдрома, более выраженного на левой стороне, а также олигофрению второй степени. Послеинфвкционные энцефалопатии представляют собой остаточные явления общих инфекций.
Они являются мозговыми локализациями этих инфекций и встречаются при коклюше, эпидемическом паротидите, полиомиелите, тифозном энцефалите, тяжелых гастроэнтеритах, невротоксикозах и т.д. Патологоанатомический процесс вызывает зачастую в этих случаях сосудистые поражения, последствием которых являются некрозы и более или менее обширные размягчения мозговой ткани. Эти инфекционные сосудистые тромбозы встречаются главным образом до 3-летнего возраста (Бридж) и проявляются в острой стадии длительными судорогами, наблюдающимися в течение 3—5 дней. После судорог остаются значительные послепароксизмальные симптомы, а позднее более или менее выраженные рубцовые остаточные явления. В некоторых случаях можно встретить тромбозы венозных синусов, проявляющиеся клинически, в острый период, повышенной температурой и расширением вен скальпа.
Гасто и сотрудники подчеркивают значение энцефалитического фактора при синдроме ГГЭ (гемиконвульсия, гемиплегия, эпилепсия).
Коклюш является очень часто причиной детской эпилепсии. Он вызывает характерную энцефалопатию, дегенерацию и атрофию коры мозга, обширные поражения серого вещества, точечные, а иногда даже массивные кровоизлияния и т.д. Энцефалопатия после заболевания коклюшем часто выражается в умственной отсталости и генерализованных судорогах.
Энцефалитические симптомы могут появиться также после профилактической противококлюшевей вакцинации [Биерс и Моль (Byers, Moll)]. Часто уже спустя 24 часа после прививки клиническая картина характеризуется повышением температуры, затемнением сознания, судорогами и изменениями в ликворе.
Приводим одно из наших наблюдений:
С.М., 12 лет, в возрасте 1 года перенес коклюш, в течение которого отмечались непрекращающиеся судороги, длившиеся 3 дня. После этого периода припадки продолжались, имея частоту 1—2 в день, в течение одного месяца, затем они полностью исчезли, чтобы вновь появиться спустя год в виде общих судорог, которые постепенно превратились в приступы автоматизма; такого типа приступы продолжают наблюдаться и в настоящее время. Электроэнцефалограмма выявила изменения эпилептического типа в правей височно-центральной области. Клиническое обследование, при отсутствии неврологических симптомов, указывает на психические изменения типа олигофрении и изменения пневмоэнцефалограммы.
Тяжелые и затяжные пищеварительные нарушения, появившиеся в течение первых месяцев жизни, особенно важны с точки зрения возможности раннего или позднего появления детскей эпилепсии. В течение этих заболеваний могут появиться патологические изменения электрогенеза мозга (Андрэ-Бализо и Гуссетт). В этих случаях кривая иногда очень нарушена и существуют либо веретена дельта- и субдельта-волн большой амплитуды, либо пароксизмальные медленные высоковольтные разряды с обеих сторон. При гастроэнтерите с доброкачественным течением кривая быстро возвращается к нормальному аспекту. В других случаях изменения мозгового элекрогенеза становятся стойкими, а мозговые поражения, выявленные электроэнцефалограммой, указывают на возможность дальнейшего развития детской эпилепсии.
Д.М., 10 лет, страдал диспепсией во время второй недели после рождения; эта диспепсия стала затяжной, поставив жизнь ребенка в опасность. В дальнейшем развитие двигательных функций протекало медленно. Ребенок начал ходить лишь в 3-летнем возрасте, однако психически он развивался сравнительно нормально. Начал говорить приблизительно в годовалом возрасте. До 9 лет у него не отмечалось никаких неврологических нарушений. В 9-летнем возрасте был первый общий тонико-клонический припадок, который в дальнейшем повторился, с постпароксизмальным парезом правой верхней конечности. Электроэнцефалограмма показала разряды эпилептического типа, преобладающие в левом полушарии.
Герра и Гарсия (Guerra, Garcia), обследуя 19 детей в возрасте от 2 до 9 месяцев, страдавших токсикозом, обнаружили у 8 из них диффузные электроэнцефалографические изменения, причем у 4 детей ‘эти изменения были фокализованы. Хотя эти изменения имели наклонность к обратимости в течение короткого периода времени, авторы все же считают, что они отнюдь не являются функциональным нарушением, а объективными признаками органического процесса. Такого рода органический процесс, затихший в определенный момент, может гораздо позже, под влиянием различных факторов, проявиться эпилептическими припадками.
Мы должны также отметить тифозную детскую энцефалопатию, значение которой особенно подчеркивает Альбос (Albos). Брюшной тиф является инфекционным, полиморфным заболеванием, которое в детстве может принимать очень скрытые формы. В некоторых случаях встречаются формы, при которых полностью отсутствуют клинические признаки тифа, но при которых, вследствие сосудистых поражений, вызванных тифозной интоксикацией, могут появиться сразу же или позднее эпилептические припадки.
И.А., 8 лет, нормально развивался до 9-месячного возраста, когда внезапно появилось лихорадочное состояние неопределенного характера, длившееся 12 дней, причем в течение одного дня было затемнение сознания. После этого эпизода у ребенка начали отмечаться признаки отсталости, а психомоторное развитие его протекало неудовлетворительно. Через семь месяцев после лихорадочного периода у ребенка появились частые припадки эпилепсии, которые отмечаются и в настоящее время. При клиническом исследовании была выявлена спастическая диплегия, конвергентное косоглазие, нарушение глотания и фонации, а также выраженная степень олигофрении. Энцефалограмма показала наличие внутренней водянки мозга; на электроэнцефалограмме видны выраженные изменения, преобладающие в передней части мозга под видом пиков и изменчивых пиков со следовой волной. Вирусные заболевания, могущие дать неврологические проявления и ведущие к возникновению эпилептических припадков, являются довольно многочисленными.
Эпилептические приступы могут появиться даже во время болезни, но чаще всего они появляются позднее, как следствие энцефалитического процесса. Такими заболеваниями являются острый инфекционный лимфоцитоз, инфекционный мононуклеоз, краснуха и т.д. [Киссель (Kissel) и Арну (Arnoud), Гасто, Кригель (Crighel) и Режи (Regis)].
Болезнь Шильдера, характеризующаяся спастическим тетрапарезом либо спастической тетраплегией, глухотой, слепотой коркового происхождения, зрительным невритом с застойным соском и прогрессирующими психическими расстройствами, часто сопровождается судорожными припадками, которые либо являются первым клиническим симптомом, либо могут появиться поздно во время течения заболевания. С анатомической точки зрения, болезнь Шильдера является диффузным периаксиальным энцефалитом.
Некоторые подострые энцефалиты также могут сопровождаться эпилептическими проявлениями. Среди них отметим подострый склерозирующий энцефалит ван Богарта (v. Bogaert), энцефалит типа Петте Доринга (Pette-Poring) и подострый гиперкинетический энцефалит (Божинов, Узунскв, Божинов и Георгиев). Электроэнцефалограммы детей с подострим гиперкинетическим энцефалитом были изучены одним из нас (Кригель) вместе с Узуновым, Божиновым и Ацевым. Кроме изменений энцефалитического типа и разрядов, характерных для этого заболевания, часто появляются диффузные или очаговые электроэнцефалографические проявления эпилептического типа.
В последнее время обсуждается вопрос, в какой мере является электроэнцефалограмма характерной для энцефалитического процесса. Юнг (Jung) утверждает, что единственными электрсэнцефалографическими изменениями, характерными для заболевания мозга, являются пики со следовой волной, с частотой 3 кол/сек, встречающиеся при малых припадках, а также кривая, встречающаяся при лейксэнцефалитах, с периодическими разрядами медленных волн, большей амплитуды, каждые 3—4 секунды.
Такая же кривая с медленными волнами (1—3 в секунду) встречается, однако, не только при энцефалитах, но и при болезни Унферрихта либо при некоторых дегенеративных заболеваниях мозга [Крайндлер, Кригель, Поилич (Poilici), Кригель и Поилич и др.]. Линдслей и Куттс (Lindslei, Cutis) описали медленные волны большой амплитуды при лошадином энцефалите, а Гиббс и Гиббс (Gibbs) указали на их наличие в 27 случаях энцефалита, прослеженных в острой стадии. Иногда эти патологические волны продолжают наблюдаться даже после улучшения или видимого клинического излечения больного. У 58% больных, страдавших судорогами в подострой стадии либо после окончания острой стадии, электроэнцефалограмма показала обычные изменения, встречающиеся у эпилептиков в межприпадочный период.
Радермекер (Eadermecker) придает большое значение электроэнцефалографическому исследованию при энцефалитах у детей и считает, что кривые с медленными большими волнами являются характерными для этого процесса.
- Родовые черепно-мозговые травмы как причина эпилепсии у детей. Особенности
- Аноксия (гипоксия) мозга при родах как причины эпилепсии у детей. Особенности
- Недоношенность как причина эпилепсии у детей. Особенности
- Врожденные дефекты мозга как причина эпилепсии у детей. Особенности
- Энцефалит как причина эпилепсии у детей. Особенности
- Сифилис как причина эпилепсии у детей. Особенности
- Сосудистые болезни мозга как причина эпилепсии у детей. Особенности
- Черепно-мозговые травмы как причина эпилепсии у детей. Особенности
- Опухоли, паразиты и абсцессы мозга как причина эпилепсии у детей. Особенности
- Пиридоксиновая и фенилпировиноградная эпилепсия у детей. Особенности
Читайте также:


