Синдром кушинга и эпилепсия

Общие сведения
Болезнь и синдром Иценко-Кушинга (кушингоид, гиперкортицизм) – это тяжелое состояние, для которого характерно нарушение регуляторных механизмов, контролирующих гипоталамо-гипофизарно-надпочечниковую систему. Впервые признаки этого заболевания описал в 1924 году невропатолог из СССР Николай Иценко. Он высказал предположение, что причиной болезни являются изменения гипоталамуса. Именно гипоталамус определяет взаимодействие нервной и эндокринной систем.
Американский нейрохирург Харвей Кушинг определил наличие связи этого заболевания с опухолью гипофиза. В настоящее время ученые доказали правоту обоих медиков. Они подтвердили, что болезнь Кушинга является следствием сбоев в функционировании гипоталамо-гипофизарной системы. Это заболевание является достаточно редким и чаще всего диагностируется у женщин в возрасте 25-40 лет. Представительниц прекрасного пола болеют этим недугом в пять раз чаще, чем мужчины.
Болезнь и синдром Кушинга не отличаются по своим клиническим проявлениям. Синдром Кушинга (или синдром гиперкортицизма) диагностируется при опухоли надпочечника либо эктопированной опухоли ряда органов, продуцирующих глюкокортикоиды. При этом синдроме на организм длительное время влияет чрезмерное количество гормонов коры надпочечников.
Патогенез
У людей с болезнью Иценко-Кушинга размеры гипофиза увеличены – развивается аденома или опухоль. Если болезнь развивается, со временем надпочечники также увеличиваются.
Чрезмерная выработка кортизола приводит к тем патологическим изменениям, которые характерны для этого заболевания. Если кортизола в организме продуцируется слишком много, это приводит к катаболическому влиянию на белковые структуры и матрицы тканей и структур. Речь идет о костной и мышечной ткани (оказывается влияние на миокард, а также гладкие мышцы), внутренние органы. Постепенно появляются выраженные атрофические и дистрофические изменения.
В таком состоянии в организме нарушен и углеводный обмен. Так как происходит стойкая стимуляция глюконеогенеза и гликогенолиза в печени и мышцах, развивается гипергликемия (стероидный диабет).
Гиперкортицизм приводит к изменениям жирового обмена. В одних местах тела происходит чрезмерное накопление жировых отложений, а в других – жировая клетчатка атрофируется. Объясняется этот тем, что разные жировые участки имеют разную чувствительность к глюкокортикоидам.
Еще одна важная составляющая патогенеза синдрома Кушинга – это электролитные расстройства (гипернатриемия, гипокалиемия). Их развитие связано с воздействием чрезмерного количества альдостерона на почки. Такие электролитные нарушения приводят к развитию артериальной гипертензии и кардиомиопатии, что, в свою очередь, ведет к сердечной недостаточности и аритмии.
Глюкокортикоиды негативно воздействуют на иммунный статус, что приводит к склонности к инфекциям.
Гиперкортицизм может развиваться и в процессе лечения разных заболеваний, когда человек принимает глюкокортикоиды – гормоны коры надпочечников — при условии передозировки.
Классификация
В процессе диагностики определяется эндогенный и экзогенный гиперкортицизм.
- Эндогенный синдром Кушинга– следствие слишком активной выработки надпочечниками глюкокортикоидов.
- Экзогенный синдром Кушинга – следствие приема глюкокортикостероидных лекарств в слишком больших дозах с целью заместительной терапии. Эта форма болезни может развиваться вне зависимости от формы лекарств: это могут быть как таблетки или растворы для инъекций, так и местные средства.
В свою очередь выделяются следующие формы эндогенного гиперкортицизма:
- АКТГ-независимый, то есть первичный. Его также подразделяют на несколько разных типов.
- АКТГ-зависимый, то есть вторичный. В таком случае чрезмерное количество АКТГ синтезирует гипофиз либо, в более редких случаях, опухоль, которая располагается вне гипофиза. Реже всего речь идет об эктопической секреции КРГ.
АКТГ-независимый гиперкортицизм связан с такими явлениями:
- Автономные опухоли надпочечников— это аденомы, как правило, одиночные, реже – множественные. Те опухоли, которые происходят из пучковой зоны, продуцируют только гормон кортизол. Другие типы опухолей – смешанные или опухоли из сетчатой зоны – кроме кортизола, синтезируют и андрогены. При избытке в организме кортизола вследствие ингибирования секреции КРГ и АКТГ атрофируются ткани коры надпочечников – как пораженной, так и здоровой железы . Иногда также появляются множественные узлы коры надпочечника.
- Макронодулярная гиперплазия надпочечников – эта форма связана с эктопическими рецепторами в коре надпочечников, которые реагируют на стимуляцию нетипичными раздражителями. Чаще всего это желудочный ингибиторный пептид, который выделяется после приема пищи в пищеварительном тракте. Но стимулирующие факторы могут быть и другими — вазопрессин, катехоламины, ТТГ, ЛГ, ХГЧ, ФСГ, большие концентрации эстрогенов, пролактина.
- Микронодулярная гиперплазия надпочечников – семейная форма и спорадическая форма, когда гиперплазию коры надпочечников провоцируют иммуноглобулины. Как и при других формах независимого гиперкортицизма может происходить атрофия ткани надпочечника между узелками.
Причины
Чаще всего кушингоидный синдром развивается при наличии базофильной или хромофобной аденомы гипофиза, которая выделяет адренокортикотропный гормон. Если развивается опухоль гипофиза, у больного появляется аденокарцинома или микроаденома.
В некоторых случаях развитие болезни Иценко-Кушинга связано с недавним инфекционным поражением ЦНС вследствие перенесенного энцефалита, арахноидита, ЧМТ, менингита, интоксикации.
Синдром Кушинга у женщин может быть связан с резкими гормональными скачками и перестройками. Иногда у женщин симптомы заболевания проявляются после беременности, родов, в период менструальной паузы.
Но в целом эксперты до сих пор ведут работу над тем, чтобы четко определить причины, вызывающие кушингоидный синдром.
Симптомы Иценко-Кушинга
И кортизол, и другие глюкокортикоиды являются в организме физиологическими регуляторами. Они снижают синтез белков и способствуют их распаду, увеличивают выработку глюкозы и стимулируют липолиз, оказывают влияние на иммунную систему.
Поэтому симптомы болезни Иценко-Кушинга связаны с чрезмерной продукций кортикостероидов, в частности ГКС. Происходит поражение большинства систем и органов, и при этом развивается характерный для болезни Иценко-Кушинга комплекс симптомов.
Определяются следующие характерные симптомы болезни Кушинга у человека:
- Диспластическое ожирение – этот признак появляется раньше всего и встречается наиболее часто. Жировые отложения под кожей перераспределяются так, что жир откладывается в плечах, над шейными позвонками, над ключицами, на животе. При этом конечности остаются сравнительно тонкими. Кушингоидное лицо округляется и приобретает багровый цвет (матронизм). Это – так называемый кушингоидный тип ожирения.
- Трофические изменения кожных покровов– кожа становится тонкой, очень сухой, имеет багрово-цианотичный оттенок. В тех местах, где откладывается чрезмерное количество жира, появляются растяжки фиолетового цвета. Появление стрий связано с тем, что кожа истончается и при этом активизируется катаболизм белков. Если человек получает незначительную травму, у него сразу появляются гематомы ввиду усиленной ломкости капилляров. В местах, где возникает сильное трение – на шее, локтях, подмышками – появляется гиперпигментация. У женщин часто появляются признаки гирсутизма – рост волос по мужскому признаку, а также гипертрихоз груди.
- Вторичный гипогонадизм – это ранний признак болезни. Симптомы синдрома Иценко-Кушинга проявляются нарушениями месячного цикла (развивается аменорея и опсоменорея). Эти симптомы у женщин могут в итоге привести к бесплодию. У мужчин ухудшается потенция, развивается гинекомастия. Если заболевание развивается в детстве, то у мальчиков в подростковом возрасте половой член и яички остаются недоразвитыми. У девочек же проявляется первичная аменорея и нормально не развиваются молочные железы. При этом в плазме крови больного понижается уровень гонадотропинов, эстрогенов, тестостерона.
- Миопатия– мышцы гипотрофируются, этот процесс затрагивает верхние и нижние конечности, переднюю брюшную стенку. Соответственно, ноги и руки становятся тонкими, а живот – увеличивается за счет отвисания и жировых отложений.
- Артериальная гипертензия– это проявление характерно для большинства таких больных. Вследствие регулярных проблем с артериальным давлением нарушается метаболизм миокарда, развивается сердечная недостаточность. В ходе электрокардиографии могут определяться признаки гипертрофии левого желудочка.
- Вторичный иммунодефицит – выражается в появлении акне и грибковых поражений на коже, а также поражений ногтей. У таких больных долго заживают раны, появляются трофические язвына голенях, развивается хронический пиелонефрит. Проявляются и многочисленные изменения вегетативной нервной системы, что приводит к развитию синдрома вегетативной дистонии с многочисленными и разнообразными проявлениями, в том числе и выраженными психозами.
- Нарушение обмена углеводов – нарушается толерантность к глюкозе, проявляется диабет второго типа с гиперинсулинемией, инсулинорезистентностью, отсутствием склонности к кетоацидозу и благоприятным течением.
- Изменения костей – если болезнь проявляется в детском возрасте, темпы роста малыша замедляются, либо он останавливается полностью. Задерживается и развитие скелета. Между реальным возрастом ребенка и возрастом его костей может отмечаться разница до 5 лет. Одним из самых тяжелых проявлений гиперкортицизма считается стероидный остеопороз, при котором происходит деминерализация костей и подавляется синтез белкового матрикса. В таком случае часто проявляются боли в позвоночнике, происходят переломы позвонков и ребер.
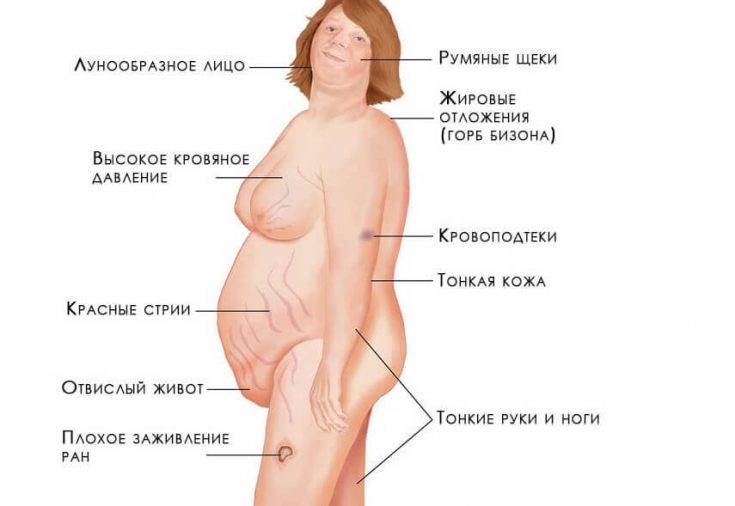
Симптомы синдрома Иценко-Кушинга
Итак, основные симптомы этого заболевания являются следующими:
- ожирение особого типа;
- истончение кожных покровов;
- слабость и атрофия мышц;
- гипертензия, проблемы с сердцем, отеки;
- нарушение месячного цикла, дисфункция половых желез;
- нервные расстройства;
- высокая частота инфекционных болезней;
- плохо заживающие раны;
- остеопороз, переломы.
Анализы и диагностика
Если человек отмечает у себя проявления части из описанных выше признаков, ему необходимо незамедлительно обращаться к эндокринологу.
Чтобы установить диагноз, врач изначально проводит осмотр, после чего назначает пациенту проведение необходимого комплекса исследований:
- Лабораторное исследование крови и мочи на содержание гормонов. Обязательно необходимо определить уровень кортикостероидов и АКТГ.
- Проводятся также гормональные пробы. Для этого изначально пациент сдает кровь для определения уровня гормонов, после чего принимает препарат (Синактен, Дексаметазони др.) и спустя определенное время снова сдает кровь.
- Биохимический анализ крови – позволяет определить наличие нарушений в организме, а также выявить сахарный диабет.
- Проводится рентген черепа и области турецкого седла, чтобы определить размеры гипофиза пациента.
- Компьютерная и магнитно-резонансная томография – проводят с целью подробного изучения особенностей гипофиза и структур мозга.
- Рентген костей скелета – проводят, чтобы определить наличие остеопороза и патологических переломов.
Лечение синдрома Иценко-Кушинга
После установления диагноза врач назначает комплексное лечение синдрома Кушинга. Лечение, в зависимости от индивидуальных особенностей течения заболевания, может быть следующим:
- Медикаментозное– назначают препараты, которые блокируют чрезмерную продукцию АКТГ или кортикостероидов.
- Лучевая терапия– ее проведение дает возможность снизить активность гипофиза.
- Хирургическое – врач принимает решение об удалении опухоли гипофиза. Проводят традиционную операцию либо используют криохирургию – разрушение опухоли влиянием низких температур (используют жидкий азот). Если болезнь развивается очень активно, проводят удаление одного или обоих надпочечников.
Как правило, в процессе терапии заболевания сочетается несколько разных методов.
Медицинский справочник болезней
Болезнь Иценко-Кушинга. Причины, патогенез, симптомы и методы лечения Болезни Иценко-Кушинга.
Болезнь Иценко-Кушинга --- редкое тяжелое нейроэндокринное заболевание, проявляющееся повышенной продукцией гормонов коры надпочечников, которая обусловлена избыточной секрецией АКТГ, вызванной гиперплазией клеток гипофиза или опухолью.
В 1924 г. советский невропатолог Н. М. Иценко описал заболевание, имеющее своеобразное клиническое течение. Причину возникновения патологии он видел в изменениях гипоталамических образований, в частности Tuber cinereum.
В 1932 г. американский нейрохирург Кушинг, более подробно изучив эту патологию, причину заболевания объяснил базофильной аденомой гипофиза. В дальнейшем, с развитием эндокринологии, выяснилось, что непосредственной причиной заболевания является избыточная продукция надпочечниками кортикостероидов, в частности гидрокортизона.
Независимо от причины возникновения заболевания различают:
- Болезнь Иценко-Кушинга и
- Синдром Иценко-Кушинга.
При Болезни Иценко-Кушинга первоначальное нарушение происходит в гипоталамических центрах, где усиливается секреция рилизинг- фактора адренокортикотропного гормона (АКТГ-РФ), вследствие чего наступает гиперплазия базофильных клеток гипофиза, вплоть до образования базофильной аденомы. Увеличивается продукция АКТГ, приводящая к гиперплазии коры надпочечников с гиперпродуцией кортизола.
Синдром Иценко-Кушинга представляет собой болезненное состояние, клинически вполне схожее с Болезнью Иценко-Кушинга, с той лишь разницей, что при этом в патологическом звене гипоталамус и гипофиз не участвуют. Синдром Иценко-Кушинга может развиться как на почве гормонопродуцирующих опухолей коры надпочечников, так и опухолей иной локализации (чаще бронхов, зобной и поджелудочной железы), продуцирующих АКТГ или кортикостероиды, а также вследствие длительного приема кортикостероидных препаратов.
Этиология.
Причина не известна. Определенную роль играет наследственно-конституционный фактор. Женщины болеют примерно в 5 раз чаще мужчин. Дети болеют относительно реже.
Патогенез.
Как Болезнь Иценко-Кушинга, так и синдром Иценко-Кушинга являются результатом гиперсекреции гидрокортизона и других глюкокортикостероидов. Имеется определенный параллелизм между величиной секреции гидрокортизона и клинической картины болезни.
По закону обратной связи, гиперпродукцию стероидных гормонов должна подавлять секреция АКТГ и АКТГ- РФ.
Однако при Болезни Иценко-Кушинга ингибиции указанных гормонов не происходит. Это явление Н. А. Юдаев объясняет понижением чувствительности соответствующих гипоталамических центров к стероидам, что обусловлено или генетическими факторами, или повышением порога чувствительности этих центров вследствие длительного влияния на них стероидов большой концентрации.
Н. А. Юдаев дает и другое объяснение: под влиянием неизвестных факторов падает чувствительность рецепторов гипоталамических центров, ответственных за продукцию АКТГ- РФ, поэтому нормальное или повышенное количество стероидов бывает не в состоянии тормозить выделение АКТГ- РФ. Нарушается суточный ритм выделения АКТГ и механизм обратной связи, что, вероятно, обусловлено изменением метаболизма биогенных аминов в ЦНС. Гиперпродукция стероидных гормонов приводит к распаду белков, усиливая гликогенез и липогенез. В результате снижается толерантность к углеводам.
Патологическая анатомия.
Часто в гипофизе устанавливается гиперплазия базофильных клеток с активацией их функции. Аденомы примерно в 80—90% случаев бывают базофильными, редко эозинофильно-клеточными или состоящими из хромофобных клеток, в большинстве носят доброкачественный характер. Поэтому на снимках черепа только в 10—20% случаев обнаруживаются изменения костей турецкого седла.
В надпочечниках имеет место выраженная двухсторонняя гиперплазия. Корковый слой утолщается в 2—3 раза. При Синдроме Иценко-Кушинга гипофиз остается интактным, аденомы надпочечников при этом бывают в основном односторонними: глюкокортикостеромы доброкачественные или злокачественные, массой от 20 до 2500 г
В сердце — некробиотические очаги без особых следов коронарного атеросклероза.
В легких — застойные изменения, часто очаговые пневмонии; в печени—застой, дистрофические изменения, жировая инфильтрация; в желудке — атрофия слизистой без изъязвления.
В костях возникает остеопороз, в мышцах, особенно брюшного пресса, а также в конечностях и в области спины—атрофические явления.
В яичниках—атрофия и склероз коркового слоя, являющиеся причиной аменореи и бесплодия. Атрофия эндометрия. У мужчин атрофия яичек, нарушение сперматогенеза.
В поджелудочной железе — дистрофические изменения в островках Лангерганса.
Атрофия эпидермиса кожи, дегенерация эластических волокон. Расширение сосудов придает коже багрово-цианотичный вид с образованием красных полос на телестрий.
Клиника.
Болезнь встречается во всех возрастных группах обоих полов, чаще всего у женщин в возрасте 20—40 лет. Характерен внешний вид больных — лицо круглое багрово-красноватого цвета, у женщин — выпадение волос по мужскому типу с легким гипертрихозом на лице и теле.
Неравномерное ожирение: преимущественное накопление жира в верхней половине туловища, шеи. Конечности, наоборот, худые. Кожа на теле сухая, тонкая, просвечивают капилляры. Вследствие белкового катаболизма на коже появляются атрофические полосы, чаще на передне-внутренних поверхностях плеч, по бокам живота, на ягодицах, бедрах.
В результате инкреции андрогенов в эпидермисе возникает множество фолликулитов, угрей, появляется и пигментация, как последствие действия АКТГ и МСГ, секреция которых также повышена. Живот увеличивается, артериальное давление крови бывает выше максимальных показателей, чем здоровых, а максимальное содержание АКТГ доходит до 200—400 мкг/л. При этом суточный ритм нарушается, дает хаотические колебания, всегда оставаясь высоким.
Дифференциальная диагностика.
Диагноз гиперкортицизма не представляет особых трудностей, однако дифференциальная диагностика Болезни Иценко-Кушинга от кортикостеромы, в частности от доброкачественной, достаточно трудна.
- Рентгенография черепа при Болезни Иценко-Кушинга, хотя и не всегда, но выявляет признаки аденомы гипофиза, что исключается при кортикостеромах. Томография надпочечников при кортикостеромах также не всегда, но часто выявляет одностороннюю опухоль, а при Болезни Иценко-Кушинга выявляется увеличение надпочечников.
- Ценным диагностическим методом является Сканирование надпочечников радиоактивным йодхолестерином. Содержание в суточной моче 17-КС и 17-ОКС в обоих случаях повышено, при злокачественных новообразованиях надпочечников секреция этих гормонов может возрасти в 10—20 раз.
- Дифференциальной диагностике могут помочь Функциональные пробы:
- Нагрузка АКТГ при Болезни Иценко-Кушинга повышает секрецию 17-КС и 17-ОКС. При кортикостеромах, в силу их автономности, существенного повышения этих метаболитов не происходит.
- Дексаметазон при Болезни Иценко-Кушинга подавляет секрецию надпочечниковых стероидов, чего не бывает при кортикостеромах.
Юношеский диспитуитаризм с базофилизмом, при котором также выявляется симптоматика, характерная для Болезни Иценко-Кушинга — розовые стрии, ожирение — в подавляющем большинстве случаев проходят с возрастом, но иногда они могут нарастать и перейти в Болезнь Иценко-Кушинга При этом суточный ритм АКТГ не нарушается, проба с дексаметазоном положительна.
Лечение хирургическое, медикаментозное, рентгенотерапевтическое.
- Сущность Хирургического лечения Болезни Иценко-Кушинга заключается в удалении обоих, реже одного надпочечника, а при синдроме Иценко-Кушинга удаление опухоли соответствующего надпочечника или другой локализации. Производится и субтотальная адренэктомия, однако при этом в дальнейшем могут наступить рецидивы.
После адренэктомии назначается заместительная терапия. После подавления функции обоих надпочечников, если заместительная терапия проводится не на должном уровне, усиливается секреция АКТГ-РФ и вероятность развития или образования аденомы гипофиза увеличивается.
Оперативному лечению подвергают больных, у которых медикаментозное лечение и рентгенотерапия диэнцефально-гипофизарной области не приводит к стойкой ремиссии, и при быстро прогрессирующих формах болезни.
- Рентгенотерапия эффективна в раннем периоде заболевания, особенно у молодых в возрасте 16— 30 лет. Детям лучевая терапия не рекомендуется. Рентгенотерапия проводится в области гипофиза разными методами: нарастающими, убывающими дозами и др. Предложен ряд методов, полей и доз (от 1500 до 15000; рентген на курс).
- В последние годы проводится лечение Гамма-облучением гипофиза из 4—6 полей. Гамматерапия оказалась более эффективной, чем рентгенотерапия. Улучшение наступает примерно в 60% случаев, выздоровление—в 33,3%. Относительно лучшие результаты получены при применении на куре лечения от 1500 до 2000 рад.
В лечении Болезни Иценко-Кушинга более зффективным оказалось дистанционное облучение гипофиза пучками тяжелых, заряженных частицами высокой энергии, в частности протонами. При этом здоровые клетки гипофиза не повреждаются, следовательно, гормональных нарушений не наступает. - Медикаментозное лечение заключается в применении ингибиторов.
- Предложены препараты: аминоглютетамид, амфенон, метопирон, элиптен, парлодел .
- Резерпин в больших дозах подавляет секрецию АКТГ, но нарушенный суточный ритм не регулирует.
- Производные дихлорэтана -- ДДД и др. Среди них более или менее активным оказался ДДД. Однако последний обладает рядом токсических свойств.
В Институте эндокринологии к обмена веществ Украинской ССР был синтезирован новый препарат, являющийся дериватом ДДД -- хлодитан. Токсичность этого препарата намного ниже, а избирательное действие на кору надпочечников намного выше, чем у ДДД. Хлодитан избирательно приводит к атрофии коры надпочечников, не повреждая при этом мозговой слой и другие органы.
Хлодитан назначают внутрь, начиная с 2— 3 г в сутки в первые 2—3 дня, затем из расчета 0,1 г/1 кг в сутки. Суточную дозу дают в 3 приема через 15—20 мин. после еды. В дальнейшем доза регулируется с учетом клинических симптомов и уровнем 17-ОКС и 17-КС в моче. На курс лечения назначается около 200—300 г препарата. Клинические признаки улучшения наступают на 18—20 день и постепенно нарастают. При рецидивах курс лечения повторяется. Лечение хлодитаном рекомендуется проводить комбинированно с хирургическим лечением: производится менее обременительная для больного односторонняя адренэктомия и назначается курс хлодитана. Как и другие методы лечения, хлодитан более эффективен при ранних стадиях заболевания. Хлодитан при Синдроме Иценко-Кушинга проявляет цитостатическое действие по отношению к кортикостероме. - Назначается также парлодел для подавления продукции АКТГ.
- Лечение Болезни Иценко-Кушинга проводится комбинированно.
Вначале при легких формах— парлодел с хлодитаном, рентгенотерапия в сочетании с хлодитаном.
Хирургическое лечение в сочетании с хлодитаном — после удаления одного надпочечника. При необходимости функция другого надпочечника подавляется хлодитаном, аминоглютетимидом и др.
Синдром Кушинга (также называемый гиперкортицизмом)- это состояние, возникающее, когда организм человека длительный период времени подвергается воздействию избыточного количества гормона кортизол, или лекарств, схожих с этим гормоном по действию.
Развитие данного синдрома, в основном, провоцирует прим определенных лекарств, имитирующих кортизол.
Другой причиной возникновения этого заболевания могут служить опухоли, заставляющие организм вырабатывать избыточное количество кортизола.
Синдром Кушинга состоит из ряда симптомов, поддающихся лечению. Практически во всех случаях, данный симптом излечим.
Данное заболевание получило свое название от хирурга Харви Кушинга, именно он впервые описал данное заболевание.
Кортизол является незаменимым гормоном для жизнедеятельности человека. Надпочечники вырабатывают его для поддержания нормального ежедневного функционирования организма, чуть больше кортизола вырабатывается в ответ на стресс, или когда уровни этого гормона в крови ниже, чем должно быть.
В определенном количестве кортизол помогает организму выполнять несколько жизненно важных задач:
- Поддержание оптимального кровяного давления и работы сердца
- Контроль иммунной системы
- Получение энергии из пищи
- Повышение уровня сахара в крови по необходимости
- Контроль за формированием костей
Если организм вырабатывает слишком мало кортизола или его поступает слишком много из внешних источников, например лекарств, у человека может развиться синдром Кушинга. Начало и развитие этого заболевания зависит от многих факторов, начиная от дозировки и периода приема лекарств и, заканчивая размером опухоли.
- Лекарства, содержащие глюкокортикоид, схожим по действию с кортизолом
- Опухоли в организме, заставляющие надпочечники вырабатывать кортизол дополнительно.
Лекарства вызывают большее количество случаев развития случаев синдрома Кушинга.
Глюкокортикоиды (стероидные препараты) являются самой частой причиной.
Данный препарат назначается врачами для лечения состояний:
- Аллергий,
- Астмы (удушья),
- Аутоиммунных заболеваний, при которых иммунная система человека атакует собственные ткани,
- Отторжение организмом пересаженного органа,
- Рак
- Глюкокортикоиды, такие как преднизон, часто используют для снижения воспалений.
- Медроксипрогестерон, форма гормона прогестерона, также может вызвать синдром Кушинга.
Обычно женщины его принимают для лечения проблем с менструацией, нерегулярного влагалищного кровотечения или необычного роста слизистой матки, называемого эндометризмом.
Менее распространенная причина развития синдрома Кушинга.
- Аденома гипофиза. Аденома- это разновидность опухоли.
- Надпочечниковая аденома.
- Гиперплазия надпочечников (микронодулярая или макронодулярная), или повышенное производство и рост определенных клеток надпочечников (опухоль)
- Аденомы в других местах, таких как легкие, поджелудочная железа, щитовидная железа или тимус.
Рак надпочечниками Карцинома гипофиза. Карцинома является разновидностью рака и встречается крайне редко.
Рак в местах, отличных от гипофиза или надпочечников, в основном в легких, поджелудочной железе, щитовидной железе или тимусе.
Как правило, гипофиз в мозге контролирует количество кортизола выделяемого надпочечниками в кровь. Гипофиз сигнализирует надпочечникам, выпуская адренокортикотропный гомон, также известный как АКТГ.
Когда надпочечники чувствуют большее количество АКТГ, они начинают производить большее количество кортизола.
Опухоль может нарушить эти процессы. Они могут вырабатывать либо дополнительный кортизол непосредственно в собственной ткани, либо дополнительный АКТГ, который вызовет дополнительную выработку кортизола.
Доброкачественная опухоль в надпочечнике секретирует АКТГ, в результате чего надпочечники вырабатывают слишком много кортизола. Эта опухоль, называемая аденомой гипофиза, является самой распространенной опухолью, связанной с синдромом Кушинга.
Синдром Кушинга, возникающий в результате аденомы гипофиза, называется болезнью Кушинга.
Опухоли в одном или обоих надпочечниках производят дополнительный кортизол. Эти опухоли могут быть аденомой надпочечников, гиперплазией надпочечников или раком надпочечников.
Опухоль в легких производит АКТГ. Надпочечники на дополнительный АКТГ, начинают вырабатывать дополнительный кортизол. Это состояние иногда называют внематочным синдромом Кушинга. Опухоли могут быть как доброкачественными, так и злокачественными.
Некие редкие генетические нарушения повышают вероятность развития опухолей в железах у некоторых людей, влияющих на уровни кортизола. Люди с одним из этих расстройств более склонны к развитию синдрома Кушинга. Эти состояния называют: множественной эндокринной неоплазией типа 1 и первичным пигментным микронодулярным заболеванием надпочечников.
Иногда у людей могут проявляться симптомы синдрома Кушинга, и некоторые тесты, могут это подтверждать, но дальнейшее тестирование может опровергнуть данный диагноз.
Это называют физиологическим/неопухолевым гиперкортицизмом. Это случается крайне редко. Симптомы могут быть вызваны алкогольной зависимостью, депрессией или другими нарушениями психического здоровья, сильным ожирением, беременностью или плохо контролируемым диабетом.
Данное состояние вызывает целый ряд симптомов, которые также, могут быть схожи с симптомами других состояний. Например:
- Ожирение в верхней части тела и истощение рук и ног,
- Круглое красное лицо,
- Жировая шишка между плечами, на шее, иногда называемая горбом буйвола,
- Слабость в мышцах и костях, включая остеопороз, боли в костях и переломы,
- Некоторые изменения на коже:
Появление прыщей, их развитие, кожные инфекции,
Красновато-пурпурные растяжки, называемые стриями. Обычно они располгаются на животе, ягодицах, бедрах, руках и груди.
Тонкая, хрупкая кожа, на которой проступают синяки от малейших повреждений и очень долго заживают.
- Дети могут иметь больший вес и меньший рост, в сравнении со сверстниками,
- У женщин может расти большее количество волос на лице, шее, груди, животе, бедрах. У них могут проявляться проблемы с менструацией.
- У мужчин может снизится половое влечение, развиться импотенция, и они могут становиться менее фертильными.
Данные симптомы менее распространены:
- Психические изменения (депрессия, беспокойство, резкие смены настроения)
- Повышенная утомляемость
- Головные боли
- Повышенная жажда и потребность в мочеиспускании
- Высокое кровяное давлением
- Высокое содержание сахара в крови
- Высокие уровни холестерина и триглицеридов.
В целом, симптомы, которые больше всего указывают на то, что у человека синдром Кушинга — это жировые отложения в верхней части тела, слабость в мышцах (плечах, бедрах), широкие бороздки на коже, наличие кровоподтеков, появившихся без видимых причин, необъяснимый остеопороз. А также, у детей, замедление роста и увеличение массы тела, которое можно принять за ожирение.
Это состояние легче диагностировать в моменты его полного развития. Однако медицинские работники стараются его выявить на ранних стадиях, и начать лечение до того, как он сумеет развиться.
Не один тест не может точно диагностировать это состояние. Именно поэтому используется поэтапное установление диагноза, проводимое за несколько шагов.
Опрос врачом обо всех принимаемых лекарствах и других методах лечения, и установления того, могут ли эти виды лечения стать причиной появления дополнительного кортизола. Тут важно сообщить обо всех, используемых, препаратах включая: пищевые добавки, спреи для носа, прогестерон, кремы для кожи.
Лабораторная проверка уровней кортизола:
- Анализ мочи за 24 часа,
- Ночной слюнный тест на кортизол. Специальное устройство используется для сбора слюны поздно ночью.
- Тест на подавление дексаметазона. Для этого теста, вам предлагают принимать дексаметазон (подавляет или останавливает выработку кортизола), перорально, а затем измеряют уровень кортизола в крови.
Если ваши анализы указывают на развитие у вас синдрома Кушинга, могут потребоваться дополнительные тесты:
- Повторный тест из второго шага.
- Сывороточный полночный тест на кортизол, который измеряет количество кортизола в крови поздно ночью.
- Тест на дексаметазон-подавленный-кортикотропин-рилизинг-гормон, который может помочь выявить причину возникновения симптомов.
Если ваш уровень кортизола все еще выше нормы, могут потребоваться:
- Тест стимуляции CRH, который включает взятие нескольких образцов крови,
- Тест на подавление дексаметазона в высоких дозах, вариация теста на подавление дексаметазона, описанного ранее.
- МРТ или другие снимки, позволяющие увидеть железы, способные вызвать симптомы,
- Отбор проб Петросального синуса, является анализом крови, измеряет уровни АКТГ.
Некоторые условия могут сделать проведения тестов, описанных выше, неэффективными или, даже, опасными. Например:
- Беременность,
- Эпилепсия,
- Почечная недостаточность,
- Синдром Циклического Кушинга, при котором уровень кортизола может быть нормальным, а иногда высоким.
Кроме всего этого, прием некоторых лекарств может повлиять на результаты тестов. Не забудьте сообщить врачу обо всех, используемых вами, препаратах.
Без лечения синдром Кушинга может быть опасен для жизни. К счастью, большинство случаев лечатся и успешно излечиваются.
Однако после избавления от этого симптома, некоторые проблемы со здоровьем могут остаться. Например, кости могут остаться слабыми. Люди, которые вылечились от этого синдрома, могу чаще иметь проблемы с высоким кровяным давлением, диабетом и психическим здоровьем.
Люди, у которых синдром Кушинга был вызван опухолью, должны регулярно проходить осмотры в течение всей своей жизни, чтобы исключить развитие в организме других опухолей.
В большинстве случаев хирургическое удаление опухоли решает проблемы с синдромом Кушинга. В редких случаях некоторые опухолевое клетки могут быть не удалены полностью, и аденома может вырасти снова.
Методы зависят от причины возникновения дополнительного кортизола в организме
В случаях с синдромом Кушинга, вызванного приемом лекарств, используемого для лечения других состояний, врач может порекомендовать постепенно снижать дозировку принимаемого лекарства, а затем выписать другое, способное помочь организму восстановить нормальную выработку собственного кортизола.
Хирургия. В большинстве случаев хирург удаляет опухоль через разрез под верхней губой или нижней части носа, между ноздрями. В редких случаях хирург может прибегнуть к разрезу черепа.
Радиационная терапия. Лучевая терапия использует рентген для убийства клеток опухоли или воспрепятствовать их росту. Может использоваться для удаления клеток опухоли, оставшихся после операции.
Химиотерапия. Используются препараты, убиваюшие клетки опухоли. Некоторые химиотерапевтические препараты принимаются через рот, а некоторые вводят при помощи инъекций.
Медикаментозная терапия. Наркотики могут исправить гормональный дисбаланс или заменить кортизол после другого лечения.
Без лечения синдром Кушинга может вызвать серьезные и потенциально опасные для жизни проблемы для матери и плода во время беременности. Если женщина с синдромом Кушинга не лечит данное состояние, при ее беременности высок риск выкидыша. Для матери, с не лечимымым синдром Кушинга, повышает риск развития высокого артериального давления, связанного с беременностью (преэклампсия или эклампсия), и диабета, связанного с беременностью (гестационный диабет). Также у нее повышаются риски развития сердечной недостаточности. Раны могут воспаляться и медленнее заживать.
Если синдром вызван опухолью, она должна быть удалена как можно раньше.
Болезнь Кушинга — это термин, используемый для описания симптомов синдрома Кушинга, возникающих в результате аденомы гипофиза. Болезнь Кушинга составляет большинство случаев синдрома Кушинга, вызванных опухолями.
Неизвестно. Ученые работают над этим вопросом.
Синдром Кушинга может влиять на фертильность, как у мужчин, так и у женщин.
Женщины. Высокий уровень кортизола нарушает функцию яичников. Менструальные периоды протекают не регулярно или исчезают. В результате женщины с синдромом, который не лечится, испытывают проблемы с зачатием и беременностью.
После того, как женщина получает необходимое лечение, ее яичники восстанавливаются, ее менструальные циклы становятся регулярными, и повышаются шансы забеременеть.
Иногда женщины могут испытывать проблемы с менструальными циклами и после того, как вылечили синдром Кушинга. Чаще всего так бывает, когда при операции удаляется часть гипофиза, участвующею в репродуктивных процесса.
Синдром Кушинга может спровоцировать снижение выработки сперматозоидов и снижение фертильности. Также снижается половое влечение, усиливается импотенция.
Все эти симптомы пропадают после того как синдром Кушинга будет излечен.
Читайте также:


