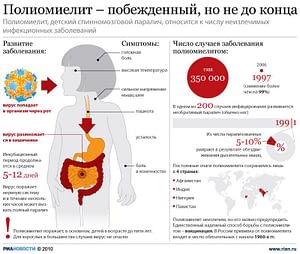
Болезни дифтерия и полиомиелит
Вирус полиомиелита — это кишечный вирус. Распространение вируса происходит с выделениями больного, однако в ряде случаев и воздушно-капельным путем.Вирус стоек во внешней среде — 3-4 мес. выживает в фекалиях, сточных водах, на овощах и в молоке. При температуре 37 градусов вирус сохраняется 50-65 дней. Чувствителен к высокой температуре и дезинфектантам.
Дикий (не вакцинный) вирус не циркулирует в обеих Америках, подавляющем числе европейский стран — эти регионы сертифицированы ВОЗ как свободные от полиомиелита страны, однако вакцинация в них продолжается. В странах и регионах, где до сих пор отмечаются случаи заболевания — Азиатский регион, Африка, ВОЗ проводит массовые вакцинации с целью полного искоренения полиомиелита на планете. Последние случаи заболевания полиомиелитом в России были зарегистрированы в 1996 году в Чечне, в связи с отсутствием прививок среди населения.
Инкубационный период — 5-12 дней. Вирус полиомиелита проникает в кишечник, размножается на слизистых кишечника, затем проникает в кишечные лимфоузлы и из них в кровь. После этого он проникает во все органы и системы, преимущественно в спинной мозг, поражая его на разных уровнях и поражая нервы, отходящие от него. Вирус полиомиелита способен проникать и в головной мозг.
Симптомы
Дифтерия
Во время эпидемии первой половины 90-х годов на территории стран СНГ, возникшей по причине низкого охвата прививками, дифтерией заболело около 120 тыс. человек, погибло около 6 тыс. человек. Начиная с 2002 года в России вновь отмечается рост заболеваемости, сопровождающийся увеличением доли тяжелых токсических форм до 25% и смещением заболеваемости на взрослых, что также вызвано снижением охвата ревакцинациями взрослого населения. По данным 2003 года лишь около 50% взрослых имеют иммунитет к этой инфекции.
Профилактика осуществляется с помощью вакцинации. Эффективность современных вакцин составляет 95-100%. Всемирной организацией вакцинация рекомендована для всех без исключения стран мира.
Дифтерия — бактериальное заболевание, вызываемое Coreynebacterium diphteriae. Существует три различных по патогенности и тяжести вызываемой инфекции типов дифтерийных палочек. В общем случае, инфекция характеризуется высокой тяжестью и проявляется интоксикацией и образованием характерных пленок на слизистых оболочках верхних дыхательных путей (реже — на конъюнктивах, в ранах, половых органах и др.), поражением нервной и сердечно-сосудистой систем.
Возбудитель дифтерии выделяет сильнейший токсин, обладающий нейропаралитическим (разрушает оболочку нервов), гемолизирующим (повреждение эритроцитов и попадание гемоглобина в кровь) и останавливающим клеточное дыхание свойствами. Нетоксигенные штаммы бактерии не представляют серьезной угрозы.
Инфекция передается воздушно-капельным путем от больных и внешне здоровых носителей (носительство может длиться до 1 мес., число носителей в очаге заболевания достигает 10%). Возможно заражение дифтерией через предметы, не исключена передача бактерии через продукты питания.
Инкубационный период длится 2-10 дней. Болезнь начинается с недомогания, повышения температуры до 38-39 о С, появления пленок беловатого цвета на миндалинах и зеве. В случае токсической формы характерен токсический отек лица и шеи, отек слизистой оболочки верхних дыхательных путей, приводящий к невозможности дыхания. Смерть наступает от удушья и остановки сердца.
Помимо классической дифтерии зева (92% случаев). Имеют место и другие формы инфекции — дифтерия ран, слизистой глаз, кожи (более характерна для тропического климата), носа, влагалища.
Осложнениями дифтерии могут быть: миокардит (воспаление сердчной мышцы), полиневрит (множественное поражение нервов), параличи, снижение зрения, поражение почек. Первые два являются наиболее частыми.Свернуть текст
Лечение проводится специфической сывороткой, содержащей антитоксические антитела и антибиотиками. Даже несмотря на адекватное лечение, 5-10% случаев заканчиваются смертью больного, риск летального исхода инфекции выше у детей младше 5 лет и взрослых старше 40 лет.Свернуть текст
Коклюш
Коклюш (pertussis) — инфекционное заболевание, вызываемое бактериейBordetella pertussis (коклюшная палочка, палочка Борде-Жангу). Наиболее характерным признаком коклюша является затяжной приступообразный спазматический кашель.
Коклюшная палочка весьма чувствительна к факторам внешней среды — солнечному свету, повышению температуры, всем дезинфектантам. Очень требовательна к факторам окружения. Выделяет специфический токсин.
Единственным надежным средством специфической профилактики коклюша является вакцина.
Коклюшем болеют только люди, поэтому источником инфекции может являться только больной человек. Период заразности длится с одной недели до появления кашля и 3 недели после. Поскольку до появления характерного кашля отличить коклюш от других инфекций тяжело, в течение одной недели инфицированные успевают заразить свое окружение. Заражение происходит воздушно-капельным путем при непосредственном общении с больным, поскольку микроб неустойчив во внешней среде. Инкубационный период составляет от 3 до 14 дней, в среднем 5-8 дней.Свернуть текст
Коклюшем болеют и дети, и взрослые, однако отличить инфекцию у последних удается довольно редко. После заболевания развивается практически пожизненный иммунитет. Группу особого риска составляют новорожденные — в возрасте до 1 года ребенок не имеет собственных антител, а материнские не поступают даже если у матери есть иммунитет против коклюша. В этом возрасте коклюш протекает тяжело и атипично, высока частота летальных исходов — в довакцинальный период смертность среди детей 1 года жизни составляла 50-60%, детей других возрастов — 8%.Свернуть текст
Клиническая картина
Выделяемый коклюшной палочкой токсин поражает нервные окончания (рецепторов), блокирует их, в результате чего в кашлевой нервный центр постоянно поступают нервные импульсы, что и обусловливает появление характерных приступов кашля. Если в процесс вовлекаются соседние неврные центры, возникает рвота (характерна для окончания кашлевого приступа), сосудистые расстройства (падение артериального давления, сосудистый спазм), нервные расстройства (судороги).
Лечение больных проводится только в стационаре. Больным обеспечивают особые условия — палата должна хорошо вентилироваться, воздух должен быть увлажнен специальными увлажнителями, кондиционерами или, в при их отсутствии, мокрыми полотенцами. Для лечения используются антибиотики (в начале заболевания), успокаивающие средства, противорвотные и противокашлевые препараты. Длительность лечения составляет 7-10 дней.Свернуть текст
Примерно у каждого десятого ребенка, заболевшего коклюшем, развивается воспаление легких, у 20 из 1000 отмечаются судороги (у 3% грудных детей). В 4 на 1000 случаев (у 1% грудных детей) имеет место поражение головного мозга (энцефалопатия). Коклюш и его осложнения могут привести к смерти ребенка, пик смертности от коклюша приходится на возраст до 1 года.Свернуть текст
Столбняк — острое инфекционное заболевание, характеризующееся поражением нервной системы, проявляющимся в виде судорог скелетной мускулатуры с возможным развитием асфиксии (удушья). Считается, что сын Гиппократа умер от этой инфекции, после чего заболевание стало широко известно. Название болезни и первое описание принадлежит Гиппократу.
Причины стоблняка
Возбудитель заболевания столбнячная палочка — спорообразующая бактерия. Характерной особенностью их считается существование во внешней среде в виде спор. Они необыкновенно устойчивы к антисептическим и дезинфицирующим средствам. В почве, испражнениях и на различных предметах споры могут сохраняться годами. Выдерживают температуру 90 °С в течение 2 ч. При благоприятных условиях споры прорастают и продуцируют сильнейшиестолбнячные токсины (биологические яды) — тетаноспазмин и гемолизин. Более ядовытым считается только ботулинический токсин.
Источник столбнячной палочки — травоядные животные (особенно грызуны), птицы и человек. Столбнячная палочка выделяется во внешнюю среду с испражнениями. Возбудитель широко распространен в почве и других объектах внешней среды, где он размножается и долго сохраняется. Из почвы вместе с пылью бактерии могут попадать в любые помещения и на любые предметы.
Механизм передачи — контактный. Столбнячная палочка проникает через повреждённые кожные покровы и слизистые оболочки (раны, ожоги, отморожения). У новорожденных может наступить заражение при инфицировании пупочной раны, если не соблюдать правила асептики.
Местом входных ворот столбнячной палочки могут быть совершенно разные раны — занозы, порезы, потёртости, открытые переломы, ожоги, отморожения, укусы и т.п. Инфекция не передается от больного человека к здоровому.
Человек очень восприимчив к столбнячной палочке. У переболевшихстолбняком иммунитет к заболеванию не формируется, так как та очень маленькая доза столбнячного токсина, которая вызывает заболевание, недостаточна для обеспечения иммунитета. Чаще всего болеют мальчики подросткового возраста (из-за повышенной травматичности), работники сельского хозяйства и некоторых промышленных предприятий.
Симптомы столбняка
Инкубационный период — от 1 до 21 суток, в среднем- 7-14 дней. В отдельных случаях клинические проявления возникают уже после того, как инфицированные раны заживут. Врачи считают, что, чем короче инкубационный период болезни, тем тяжелее ее переносит больной.
В разгар заболевания болезненные судороги распространяются на мышцы туловища и конечностей, не захватывая при этом кисти и стопы. Мышцы напряжены постоянно, даже во время сна. Когда судороги распространятся на межреберные мышцы и диафрагму дыхание становится поверхностным и учащённым. Из-за напряжения мышц промежности затруднены дефекация и мочеиспускание.
В результате выраженного напряжения и болезненности мышц спины при тяжёлом течении столбняка развивается т.н. опистотонус: спина больного дугообразно выгибается так, что между ней и постелью можно просунуть руку. Тонус мышц крайне силен и может приводить к переломам костей и отрывам мышц от костей. Судороги могут быть как кратковременными, так и постоянными. Начинаются они от мельчайших раздражителей. В тяжелых случаях судороги мучительны, охватывают большую группу мышц и продолжаются почти беспрерывно.
По степени тяжести различают легкую, среднетяжелую и тяжелую формы. Летальный исход случается в 25% случаев.
Лечение столбняка
Больной подлежит немедленной госпитализации. Для нейтрализациистолбнячного токсина вводят противостолбнячную сыворотку или специфический иммуноглобулин. С целью борьбы с судорожным синдромом применяют седативные, наркотические, нейроплегические средства, а также миорелаксанты.
При расстройстве дыхания проводят реанимационные мероприятия. Назначают слабительные средства, ставят газоотводную трубку, при необходимости проводят катетеризацию мочевого пузыря.
Для профилактики пневмоний больного часто поворачивают больного, стимулируют дыхание и кашель. Для предупреждения и лечения бактериальных осложнений применяют антибиотики. Борьбу с обезвоживанием проводят внутривенными вливаниями раствора бикарбоната натрия, полиионных растворов, гемодеза, реополиглюкина, альбумина, плазмы.
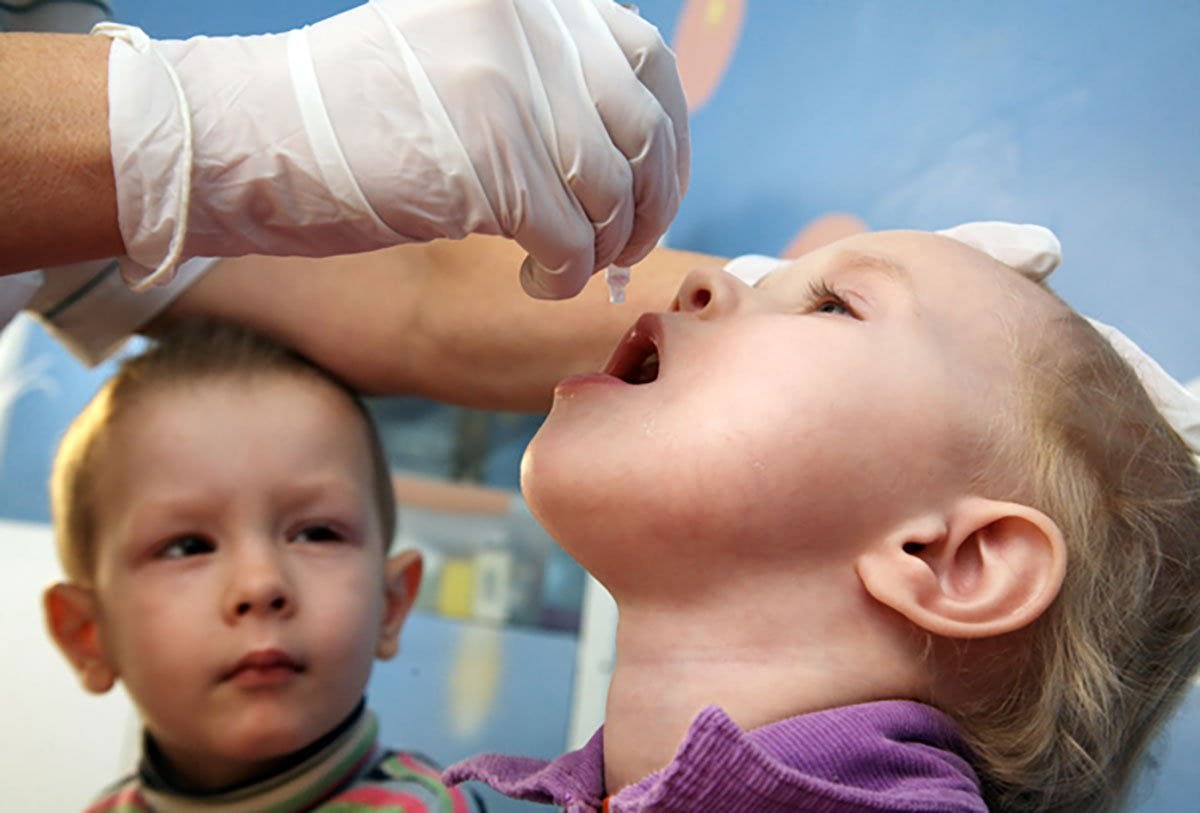
Полиомиелит (болезнь Гейне-Медина) – это опасное вирусное заболевание вследствие инфицирования человека полиовирусом. Группа высокого риска заболеваемости – дети до 7 лет. Характеризуется высокой контагиозностью (передачей возбудителя через непосредственный контакт или предметы обихода) особенно в межсезонный период. Заражение вирусом вызывает глубокое поражение двигательных клеток серого вещества спинного мозга, что обуславливается необратимыми процессами атрофирования в области спины, верхних и нижних конечностей (спинномозговой паралич). Болезнь классифицируется по МКБ-10 под кодами А80-А80.9 как неизлечимая патология центральной нервной системы.
Вирус полиомиелита, структура вируса, как распространяется, от чего погибает
Возбудитель болезни полиомиелита – вирус P oliovirus hominis. Выделен из организма инфицированного носителя в начале ХХ века. Относится к кишечной группе энтеровирусов (разновидности ЕСНО-вирусы и Коксаки). 
Патогенез полиомиелита
Источником инфицирования является больной носитель. Поскольку характеристика болезни чаще всего является практически бессимптомной, или с идентичными легкой простуде признаками недомогания, носитель может не подозревать о существующем заражении.
Заражение полиомиелитом происходит
- фекально-оральным путем — немытые руки, предметы общего использования, пищевые продукты, мухи;
- воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.

Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирион начинает активное размножение в области миндалин, кишечнике. Затем бактерия проникает в кровоток и лимфу, парализует функции и разрушает структуру двигательных клеток спинного мозга.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете в 2% случаев последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков). Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет и становятся полностью невосприимчивыми к последующим атакам вируса.
Полиомиелит: у стойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Заболеваемость полиомиелитом
Вирусной популяризации полиомиелита способствуют климатические условия, образ жизни, постоянное нахождение в социуме, отсутствие нормальных условий медицинского обслуживания. Инфицирование фекально-оральным способом чаще всего происходит через грязное полотенце, не мытые продукты, зараженную воду, использование общих вещей — полотенца, чашки, тарелки или игрушек. Воздушное заражение обуславливается контактом с больным через рукопожатие, разговор, поцелуй.
![]()
Клинические симптомы полиомиелита
Степень проявления видимых показателей заболевания полиомиелитом зависит от устойчивости иммунитета ребенка. На развитие болезни также влияет количество находящихся в организме молекул вируса. При слабой иммунной системе после заражения полиомиелитом у детей развивается вирусемия (быстрое проникновение в кровь). Вирион в основном характеризуется поражением клеток ЦНС, однако способен инфицировать легкие, сердце, миндалины.
Период инкубации колеблется от 5 до 14 дней. Временной промежуток зависит от иммунной сопротивляемости, однако уже зараженный носитель является распространителем возбудителя. В период с 7 до 40 дней больным выделяется огромная концентрация вириона вместе с фекалиями.
- Инаппаратная
Бессимптомное течение болезни. Период активной выработки организмом иммунной защиты к вирусу. В это время вирион полиомиелита можно обнаружить только в лабораторных анализах при выделении антител. - Висцеральная (абортивная) – первый этап болезни (1-3 дня)
Наиболее распространенная классификация – до 80% больных. Проходит под обычными простудными симптомами: боль в голове, насморк, вялость, отсутствие аппетита, кашель и субфебрильная температура тела. Заканчивается через недели, обычно прогноз благоприятный. - Поражение ЦНС
Болезнь осложняется наступлением дефектного атрофирования у 50% больных. - Непаралитическая
Характерна проявлением более выраженных симптомов висцеральной классификации. Диагностировать полиомиелит можно по наличию миненгиальных проявлений – отсутствие или затрудненность двигательной реакции затылочных мышц, резкая боль в голове. Процесс выздоровления занимает около месяца, осложнений в виде паралича не наблюдалось. - Паралитическая (появление 4-6 день заболевания)
Отмечается быстрое нарастание признаков болезни, состояние больного ухудшается. Поражение ЦНС характеризуется бредом, головной болью, судорогами, нарушением сознания. Больной жалуется на боль по ходу нервных окончаний, симптомы менингии выражены. При обследовании смена местоположения тела больного очень болезненна, пальпаторно определяется локализация болевого синдрома в области позвонков.
Поскольку развитие паралитической классификации болезни бывает редко, в зависимости от места локализации вирусного поражения выделены несколько форм последствий полиомиелита (замещений погибших клеток глиозной органической тканью).
- спинальный – паралич вялый в области конечностей, туловища;
- бульбарный – нарушение функций глотания и дыхания, возможно речевое замедление;
- понтинный – атрофирование лицевых мышц;
- энцефалитный – поражение участков головного мозга с утратой подведомственных функций.


Внезапное возникновение полного паралича развивается на фоне сниженной температуры тела и сопровождается массовой гибелью третьей части нервных клеток переднероговой области спинного мозга. Вследствие клеточного отмирания атрофируются мышцы нижних конечностей, пациент прикован к постели по причине отказа двигательной функции ног и нуждается в сестринском уходе. Редко наблюдаются случаи атрофирования туловища или группы дыхательной мускулатуры.
Летальный исход заболевания полиомиелитом обусловлен поражением продолговатого мозга, где расположен центр жизнеобеспечения человеческого организма. Нередко значительно осложняющими исход болезни причинами являются бактериальное заражение крови, развитие воспалительного процесса дыхательных путей (более 10% летального исхода от полиомиелита).
Диагностика полиомиелита
Идентифицирование возбудителя проводится микробиологическим выделением белкового, лимфоцитного содержания, а также обнаружению антител классового расположения M и G , по биоматериалу больного – спинномозговой жидкости, крови, слизи носовых проходов и испражнениях.
Лечение полиомиелита

На основании микробиологических данных разрабатывается комплекс назначений при обнаружении и классифицировании текущей стадии болезни. Поскольку сегодня эффективных лекарств для лечения полиомиелита не существует, комплексная терапия ограничивается снижением болевых ощущений и облегчением состояния больного до полного выздоровления.
Первоначальным этапом терапии является полная госпитализация выявленного больного с назначением обезболивающих, успокаивающих средств и тепловых процедур. С целью ограничения параличных осложнений пациенту обеспечивается полная физическая неподвижность, для стимуляции иммунной защиты применяются иммуноглобулины и витаминизированные инъекции. Использование физиопроцедур (парафиновое обертывание, диатермия, влажные аппликации) помогает минимизировать риски развития паралича. В восстановительном периоде применяются процедуры бассейного плавания, массаж и лечебные гимнастики.
Прогноз выздоровления после полиомиелита чаще всего благоприятен при непаралитической классификации заболевания. В случаях мышечного поражения велика вероятность последующей дефектной атрофии, поэтому очень важно своевременное соблюдение раннего ортопедического режима.

При формировании паралича очень важно начать быструю восстановительную терапию для развития и укрепления соседних участков головного мозга. Утрату подведомственных функций пораженной области могут восполнить неповрежденные участки ЦНС.
Полиомиелит — вакцинация
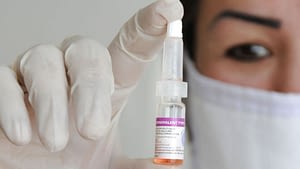
Вакцинирование – самый лучший и действующий способ профилактики полиомиелита. Учитывая специфику последствия заболевания, вакцина от полиомиелита включена МОЗ в список обязательных детских прививок до года.
На практике используются два вида прививок от полиомиелита:
- первая (живая вакцина полиомиелита) разработана А.Себиным на основе живого, но ослабленного вириона. Выпускается в виде драже или розовых капель от полиомиелита;
- вторая (инактивированная) синтезирована Д.Солком из синтетического полиовируса, деактивированная формалином. Применяется в виде инъекций.
Новорожденный грудничок находится под надежной защитой материнского иммунитета, поэтому до достижения 3 месяцев ребенок непривитый. Первая вакцинация проводится живой вакциной в виде розовых капель в рот детям 3, 4, 5 месячного возраста. Введение живой бактерии способствует возникновению и мощной стимуляции иммунной защиты организма, направленной на подавление ослабленного вибриона и активной выработке антител.

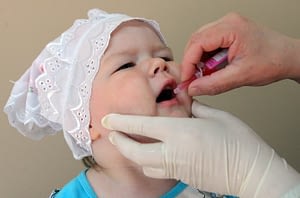
Следующий период ревакцинации полиомиелита проводится в 1,5 года, 6 лет и 14 лет, ребенку вводится инактивированная прививка после АКДС. Троекратное внутримышечные прививки вакцины стимулирует развитие гуморального иммунитета у ребенка, начиная с периода профилактики полиомиелита в саду и заканчивая профилактическими мерами в школе.
Взрослым требуется вакцинация от полиомиелита в случаях, когда человек не был привит с детства, а также при посещении опасных зон по заболеванию. Последующая ревакцинация должна производиться каждые 5-10 лет.
На сегодняшний день обе вакцины являются самыми эффективными в профилактике полиомиелита. Однако современные врачи отдают предпочтение живой вакцине – вирионы, размножаясь в кишечнике, выделяются и циркулируют в социуме, постепенно вытесняя дикие неподконтрольные штаммы полиовируса.
С 1950 гг. эпидемии полиомиелита возникали во многих развитых странах. Вспышки характеризовались до 40% инвалидностью, и 10 % смертельного исхода. После разработки и введения живой вакцины (начало 1960гг.) заболеваемость резко снизилась. Инактивированная вакцина доказала свою эффективность. Широкая иммунизация привела к резкому упадку уровня заболеваемости среди населения. В некоторых населенных пунктах были полностью ликвидированы очаги болезни. Начиная с 1980 года, в России регистрируются единичные очаги инфекции, что составляет 0,0002% общего населения. Одиночные вспышки обусловлены миграцией не вакцинированных людей из стран подверженных возникновению и развитию очагов болезни (Таджикистан, Чечня, Дагестан, Ингушетия).

Существует тенденция к возникновению заболевания в самый уязвимый период – 4-5 лет. Во время стремления и окружающего познавания отмирающие клетки особо невосприимчивы к реабилитации и восстановлению. Заболевание полиомиелитом опасно и для взрослых, поэтому очень важно проводить своевременную вакцинацию населенного пункта повсеместно. Каждая новая вспышка полиомиелита способствует дальнейшему распространению вируса, поэтому пока есть риск заболевания полиомиелитом, необходимо строго соблюдать периоды вакцинации во избежание популяризации обширных эпидемий.

Может быть, и к лучшему, что большинство болезней детства можно предотвратить путём иммунизации. Под болезнями детства наверняка вы догадались, что мы имеем в виду ветряную оспу, паротит (свинку) или, например, краснуху.
Тема вакцинации ещё является очень острой среди родителей. Многие родители не соглашаются с такими препаратами из-за боязни аутизма у детей (чаще всего).
Редакция сайта Net-Bolezniam.Ru придерживается больше к медицинским доказательствам, но, конечно же, существуют и ситуации когда ребенку противопоказано назначить определенные вакцины, так что правы, могут быть и родители (но только частично). Врачи, как правило, знают, когда ребенку нельзя назначать определенную прививку и должны проинформировать родителей об этом.

Болезнь 1. Ветряная оспа (Ветрянка)
Ветрянка — распространенная болезнь у детей, но это не означает, что ею не могут заразиться взрослые люди (если не прошли вакцинацию).
В развитых странах, больше детей умирают от ветряной оспы, чем от других заболеваний, от которых можно также избавиться прививками.
Вирусом ветрянки можно заразиться воздушно-капельным путём или во время прямого контакта жидкостью из характерных язвочек на теле больного.
Раздражение начинается с поверхностных пятен на лице, груди, спине или других частей тела. Эти пятна очень быстро наполняются прозрачной жидкостью, высыпаются и образуют корку.
Прививка от ветрянки назначается в возрасте 12 — 18 месяцев.
Болезнь 2. Дифтерия
Дифтерия является бактериальным инфекционным заболеванием, которым можно заразиться аэрогенным путём.
В задней части шеи развивается плотная мембрана, которая может стать причиной таких нарушений:
- затрудненное дыхание;
- паралич;
- остановка сердца;
- смерть.
В некоторых странах, эта болезнь встречается очень редко.
Вакцина от дифтерии входит в комплексную прививку АКДС (DTPa), которая также содержит вакцины от коклюша и столбняка.
Иммунизация против дифтерии начинается в возрасте 2 месяцев.
В первые 6 лет жизни ребенку вводятся 5 доз прививок, а вот с 11 — 12 лет прививка АКДС делается через каждые 10 лет.
Болезнь 3. Краснуха
Краснуха — заразная болезнь, которая распространяется аэрогенным путём.
Обычно, краснуха является легкой инфекцией, провоцирующая легкий жар и слабое воспаление.
К сожалению, осложнения могут возникнуть у беременных женщин (которые раньше не болели краснухой). Как правило, осложнения характеризуются выкидышем или рождением ребенка с некоторыми проблемами здоровья.
Прививка от краснухи входит в комплексную прививку от краснухи, кори и паротита. Обычно эта вакцина делается дважды:
- первая доза назначается в возрасте 12 — 15 месяцев;
- вторая доза — в возрасте 4 — 6 лет.
Болезнь 4. Гемофильная инфекция
Такие болезни (вызванные Haemophilus influenzae B) появляются не только у детей, но и у взрослых.
Эта бактерия передаётся очень легко через воздух от больного к здоровому человеку.
Такие осложнения могут возникнуть в результате заражения гемофильной палочкой:
- инфекции:
- костей;
- оболочек сердца (перикардит);
- суставов;
- крови.
- острое воспаление горла;
- менингит.
Против гемофильной палочки назначается ХИБ-вакцина (Hib-прививка). Как правило, детям вакцинация от гемофильной палочки делается в 2 месяца, 4 месяца, 6 месяцев и в возрасте 12-15 месяцев.
Болезнь 5. Гепатит А
О гепатите А (болезни Боткина) наслышаны почти все. Гепатит А — заболевание печени, причиной которого является вируса гепатита А.
Основными путями заражения этим вирусом считаются потребление зараженных жидкостей или контакт с зараженным пациентом.
Рекомендуется приём 2 доз прививки от гепатита А для всех детей.
Первая доза назначается в возрасте 12 месяцев, а вторая в возрасте 24 месяцев.
Болезнь 6. Гепатит В
Гепатит В — вызван вирусом гепатита В и является острым кратковременным расстройством.
Во время этой болезни замечаются такие симптомы:
- боль на уровне мышц, суставов или живота;
- желтуха;
- рвота;
- диарея (понос);
- усталость;
- потеря аппетита.
В редких случаях, могут возникнуть осложнения:
- цирроз печени;
- рак печени.
Заразиться гепатитом В возможно при контакте с жидкостями пациента (например, кровь).
Передача вируса возможна и в таких ситуациях:
- незащищенный секс;
- от матери к плоду (в момент рождения);
- введение наркотических препаратов одноразовыми шприцами, использованными ранее зараженным больным.
К сожалению, 30 % всех носителей гепатита В не знают о своем диагнозе.
Противогепатитная прививка назначается детям, используя 3 дозы: первая — в момент рождения, вторая — через месяц (но не позже 4 месяцев), третья (последняя) — между 6 и 18 месяцев.

Болезнь 7. Грипп
Главная цель вакцины от гриппа уменьшить размеры эпидемии возникающая осенью и зимой. Поэтому иммунизация делается, начиная с сентября и заканчивая мартом, когда повышена вероятность заболеть гриппом.
Противогриппозную вакцину можно делать детям, начиная с 6 месяцев. При первом разе для того что повысить качество иммунизации, ребенку вводятся сразу 2 дозы этой прививки. Таким образом, удастся получить необходимый уровень антител, чтобы бороться с вирусом.
При малом количестве прививок от гриппа, ребенку можно назначить и одну дозу.
Болезнь 8. Корь
Корь — другая детская болезнь, но которой также могут заболеть и взрослые люди. К сожалению, вирус кори — самый контагиозный человеческий вирус. Этот вирус распространяется очень легко аэрогенным путём, даже во время чиханья.
Основными признаками кори являются:
- боль в горле;
- раздражение глаз;
- насморк;
- чиханье;
- кашель;
- повышение температуры;
- раздражение.
Корь может обостриться до таких последствий:
- судороги;
- пневмония;
- инфекции ужей;
- повреждение мозга;
- смерть.
Обычно, вакцина от кори назначается вместе с прививками от краснухи и паротита, которые включены в комплексный препарат для иммунизации. Вакцинация от этих болезней проходит в 2 этапа:
- первая доза назначается в возрасте 12-15 недель;
- вторая доза назначается в возрасте 4-6 лет.
Болезнь 9. Эпидемический паротит (свинка)
Эпидемический паротит — инфекционное заболевание, возбудитель которого (вирус) распространяется вместе с зараженными выделениями из носа.
Болезнь характеризуется такими симптомами:
- болезненное воспаление слюнных желез;
- усталость;
- головная боль;
- повышенная температура.
Самыми опасными осложнениями в случае эпидемического паротита считаются:
- воспаление яичек и яичников (что может привести к бесплодности);
- менингит;
- потеря слуха.
Как и в случае кори и краснухи, прививка от паротита содержится в комплексном препарате КПК и вводится в 2 дозы:
- первая — в возрасте 12-15 месяцев;
- вторая — в возрасте 4-6 лет.
Использование этой вакцины значительно уменьшило количество случаев заражения корью в развитых странах.
Болезнь 10. Пневмококковая инфекция
Эта инфекция является главной причиной таких расстройств (у детей младше 5 лет):
- бактериальный менингит;
- ушные инфекции;
- инфекции крови (сепсис);
- пневмония.
Болезнь представляет особую опасность для детей младше 2 лет из-за возможных осложнений.
Причиной пневмококковой инфекции является пневмококк. Распространение этой бактерии от больного человека к здоровому происходит при физическом контакте или при вдыхании каплей из носа, когда больной чихает или кашляет.
Из-за того что данная бактерия стала резистентной ко многим антибиотикам, болезнь лечится очень трудно.
С помощью противоневмококковой прививки можно предотвратить тяжелые случаи болезни и избежать инфекции ушей. Данная вакцина вводится в 4 дозы в возрасте от 12 до 15 месяцев.
Болезнь 11. Полиомиелит
Полиомиелит возникает в результате заражения полиовирусом через рот. Эта болезнь затрагивает работу головного мозга или спинного мозга, последствиями которых могут быть паралич или даже смерть.
В развитых странах, вакцинация от полиомиелита помогла почти полностью избавиться от этой болезни. Но в мире ещё существуют очаги полиовируса, из-за которых врачи не рекомендуют отказаться от этой прививки.
Вакцина содержит неактивный вирус и вводится инъекционным путём.
Прививка от полиомиелита вводится за 4 дозы:
- первая — в 2 месячном возрасте;
- вторая — в 4 месячном возрасте;
- третья — между 6 и 18 месяцев;
- четвертая — в 5 летнем возрасте.
Последняя доза вакцины создает шоковый эффект. Несмотря на опасения некоторых людей, вакцинация от полиомиелита не приводит к развитию болезни.
Болезнь 12. Ротавирусная инфекция
Ротавирусная инфекция — одна из самых частых причин острой диареи у новорожденных и детей, становясь причиной госпитализации многих детей.
Большинство детей болеют ротавирусной инфекцией до 15 летнего возраста.
Часто эта болезнь сопровождается и такими признаками:
- повышение температуры;
- рвота.
Прививка от ротавируса назначается только перорально! Это не означает что после приёма этой вакцины, у ребенка больше никогда не возникнет диарея (например, по другим причинам), просто ротавирус станет безобидным для него.
Существуют 2 типа прививок от ротавируса:
- Первый тип назначается за 2 дозы:
- первая в 2 месяца;
- вторая в 4 месяца.
- Второй тип назначается в 3 дозы (первые 2 дозы совпадают по времени с первым типом + третья доза, которая принимается в возрасте 6 месяцев).
Болезнь 13. Столбняк
Столбняк характеризуется такими признаками:
- болезненные сокращения мышц на уровне всего организма;
- затруднения при открытии рта (сжимание челюстей) или при глотании.
Несмотря на серьёзность болезни, столбняк не является заразным заболеванием. Столбнячная палочка проникает в организм через царапины или раны.
Вакцина от столбняка, как правило, вводится вместе с прививками от дифтерии и коклюша, которые входят в общую прививку АКДС (DTPa).
Иммунизация начинается в 2 месячном возрасте. Когда ребенку исполнится 12 месяцев, у него на счету должны быть 5 полученных доз прививки АКДС. После 11 лет, ребенок получит прививку для взрослых, которая делается каждые 10 лет.
Болезнь 14. Коклюш
Коклюш — это болезнь, которая характеризуется острыми приступами кашля из-за чего ребенку трудно принимать еду, пить или даже дышать.
Причиной коклюша являются коклюшная палочка (бактерии Борде-Жангу).
Приступы коклюша могут продолжаться несколько недель и могут вызвать такие осложнения:
- пневмония;
- конвульсии;
- расстройства мозга;
- смерть.
Тяжелые случаи коклюша — характерны для детей младше 2 лет. Обычно, заражение происходит от взрослого человека путём вдыхания капель выделенных во время чиханья или кашля.
Как и в случае дифтерии или столбняка, прививка АКДС помогает при иммунизации организма от коклюша.
Раньше существовала другая прививка — КДС. Разница между КДС и АКДС в том, что АКДС содержит только некоторые части коклюшной палочки (отсюда и название Pa (АК) — acellular pertussis (ацеллюлярной коклюш)).
Начиная с 11 летнего возраста, назначается другая прививка от коклюша — DaP, которая защищает от коклюша и дифтерии.
Болезнь 15. Туберкулёз
Туберкулёз — очень серьёзное инфекционное заболевание, которое ещё очень распространено на нашей планете. Как правило, страдают легкие, но могут быть затронуты и другие жизненно важные органы (например, головной мозг, в случае туберкулёзного менингита).
В качестве вакцины от туберкулёза назначается БЦЖ-прививка.
Она делается в первые 3-7 дней от рождения новорожденным с весом тела больше 2 кг. Если ребенок родился недоношенным, тогда иммунизация делается при достижении веса тела 2,3 кг, но тогда используется более безопасная прививка БЦЖ-М.
Повторная вакцинация от туберкулёза делается в 7 лет.
Другие виды прививок
Существуют и другие виды прививок, которые, как правило, назначаются только в определенных случаях (например, поездка в страну, где инфекция определенным вирусом/бактерией очень распространена).
Если вам интересно о пользе прививок, рекомендуем прочитать и данную статью: Правда о прививках (вакцинации) и о возможных рисках
Конечно же, у вакцин существуют побочные эффекты и противопоказания, о которых мы напишем в будущих материалах.
Подпишитесь на наши новости, чтобы получить наши материалы.
Читайте также: