Чипы для зрительного нерва

В США одобрены клинические испытания имплантата, способного восстановить частичную или полную потерю зрения. Чип для внедрения в кору головного мозга разработан компанией Second Sight, которая специализируется на технологиях по восстановлению зрения. Компания получила соответствующее разрешение от Министерства здравоохранения США и запланировала первые эксперименты на конец текущего года. Об этом сообщается в официальном пресс-релизе Second Sight.
Развитие технологий в области медицины в последние двадцать лет позволило многим пациентам восстановить ранее утраченные функции. Так, нейрокомпьютерные интерфейсы восстанавливают спинной мозг и позволяют ранее полностью или частично парализованным конечностям функционировать.
В области восстановления зрения наибольшего успеха добилась американская компания Second Sight, которая производит бионические глазные протезы: ее система Argus II имеет государственную монополию на коммерческое распространение протезов сетчатки в США.
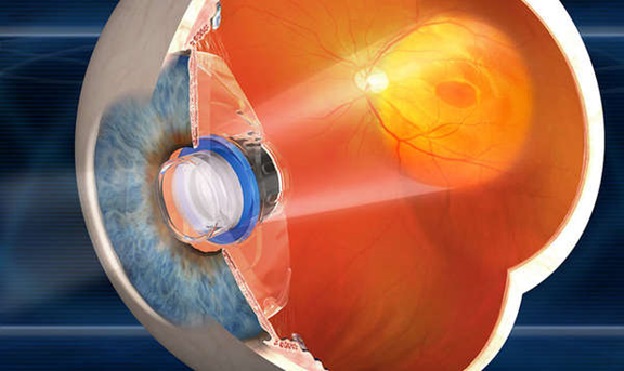
Argus II работает при помощи передачи сигнала от очков, оснащенных камерой, к небольшому носимому процессору, который, в свою очередь, передает сигнал к электродам искусственной сетчатки, имплантируемой в районе зрительного нерва. Эта технология в первую очередь способна помочь людям, страдающим от пигментного ретинита — разновидности дистрофии сетчатки, для которой характерна полная или частичная потеря зрения. Бионический глаз частично восстанавливает потерянные функции зрительного нерва: человек, который носит такое устройство, может различать свет и движения.
Как стало известно, в конце августа Second Sight получила разрешение на проведение клинических испытаний нового высокотехнологичного устройства — инвазивного стимулятора зрительной коры. Разрешение выдало Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (Food and Drug Administration, сокращенно FDA) Министерства здравоохранения США.
Orion, новая технология компании, действует практически по тому же принципу, что и Argus II, но не использует в своей системе протез сетчатки. Вместо этого изображение, полученное через очки, оснащенные камерой, с помощью небольшого переносного процессора конвертируется в набор сигналов. Эти сигналы поступают к чипу, который имплантируется прямо в мозг — в область первичной зрительной коры (небольшая часть затылочных долей коры больших полушарий).
Чип стимулирует небольшую популяцию здоровых нейронов зрительной коры, в результате чего зрение частично восстанавливается (появляется способность различать свет). Разработчики утверждают, что такая технология способна восстановить частично или даже полностью потерянное зрение у пациентов не только с пигментным ретинитом, но и, например, с глаукомой и ретинопатией, вызванной диабетом.
В 2015 году компания уже провела успешные испытания Orion на животных. Запуск клинических испытаний с участием людей с частичной или полной потерей зрения запланирован на конец этого года. О дальнейшем развитии технологии (в том числе коммерческом ее продвижени) пока не сообщается.
Компания Second Sight — не единственный лидер в сфере разработки технологий восстановления зрения. Так, ранее мы писали об имплантате сетчатки, созданном компанией Pixium Vision: в 2016 году компания начала долговременное клиническое испытание своей технологии. Предполагаемая дата его окончания — 2020 год.

Чип, который содержит 1500 светочувствительных элементов, заменяет поврежденные клетки сетчатки
Британская команда специалистов во главе с хирургом-офтальмологом Робертом Маклареном из офтальмологической больницы Оксфорда и Тимом Джексоном из больницы Королевского колледжа проведет серию операций по имплантации таких чипов группе пациентов из Великобритании в рамках мультицентрового исследования, которое начнется в начале следующего года.
Данная технология восстановления зрения будет применяться у пациентов, у которых повреждены светочувствительные клетки - палочки и колбочки, которые преобразуют свет в электрические сигналы, посылаемые в мозг по зрительным нервам. Это происходит при пигментном ретините, хориодермии и возрастной макулярной дегенерации. Имплантация микрочипа будет эффективной при условии, что другие структуры глаза остаются неповрежденными и функционально сохранными.
Хирурги провели шесть часов за операционным столом при имплантации микрочипов каждому из пациентов, внедрив пластинки со светочувствительными элементами размером 3×3 мм в область сетчатки, где находились пораженные клетки. Чип был подключен через тонкий провод к батарее, которую каждый пациент носил на шее в виде ожерелья. Он содержит 1500 светочувствительных элементов, которые заменяют несуществующие клетки в сетчатке незрячих пациентов. Когда изображение попадает на чип, оно преобразуется в электрические импульсы, которые стимулируют здоровые клетки в сетчатке. Эти клетки посылают сигналы в мозг, где изображение воспринимает в виде визуального образа.

Эберхарт Зреннер, директор Института офтальмологических исследований в Тюбингене, провел у прооперированных пациентов серию тестов, чтобы оценить их умение читать буквы, различать предметы разной формы и конфигурации, столовые приборы и кухонную посуду и т.п. Хотя пациенты могли видеть только в черно-белом цвете, они смогли различить различные оттенки, насколько яркими или темными они определяются. Пациенты, двое мужчин и женщина, были в возрасте 40, 44 и 38 лет и каждый из них прожил с имплантатом в течение трех месяцев. Они начали видеть основные формы в течение нескольких дней и постепенно научился видеть более четко. Результаты исследования опубликованы в Трудах Королевского общества биологических наук.
Эберхарт Зреннер со своими коллегами начал проведение второго исследования, в котором будут использованы имплантируемые аккумуляторные батареи, что позволит отказаться от ношения батареи на шее. В успех этого исследования верит и Миикка Терхо, который заявил, что при успешном его завершении он тоже будет настаивать на имплантировании ему постоянных чипов.
Можете ли вы представить себе, что чувствует человек, который не видит или почти не видит окружающий мир? Такое состояние называется слепотой – невозможностью воспринимать зрительные стимулы из-за патологических нарушений в самом глазу, в зрительных нервах или в мозге. В 1972 году Всемирная Организация Здравоохранения (ВОЗ) приняла следующее определение: человек считается слепым, если острота центрального зрения в условиях максимальной коррекции не превышает 3/60. При таком зрении человек в условиях дневного освещения с максимальной коррекцией оптики неспособен сосчитать пальцы с расстояния в 3 метра.
Так вот для таких случаев была предложена идея электрической стимуляции сетчатки или зрительной коры, создание протеза, который по механизму действия имитирует настоящие процессы передачи электрических сигналов.

Так что же мы на сегодняшний день имеем и может ли стать явью мечта увидеть мир после того, как потерял зрение?
БИОЛОГИЧЕСКИЕ АСПЕКТЫ ПРОТЕЗИРОВАНИЯ СЕТЧАТКИ
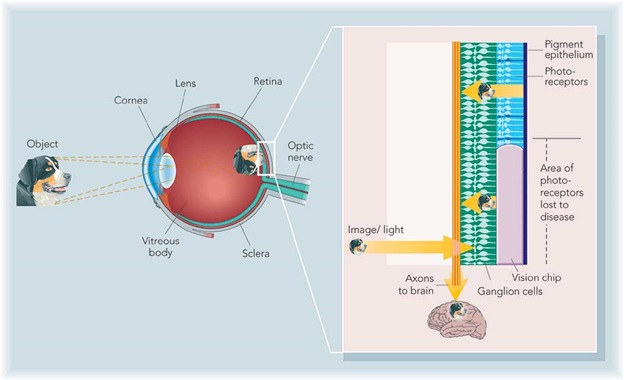
Бионическими называют протезы и имплантируемые элементы частей организма человека, которые подобны по внешнему виду и функциям на настоящие органы или конечности. На сегодняшний день людям успешно помогают в полноценной жизни бионические руки, ноги, сердца, а также органы слуха. Цель создания электронного глаза — помочь слабовидящим с проблемами сетчатки или зрительного нерва. Имплантируемые вместо поврежденной сетчатки устройства должны заменить миллионы клеток фоторецепторов глаза, пусть не на все 100%.
Технология для глаз похожа на ту, которая используется в слуховых протезах, помогающим глухим людям слышать. Благодаря ей пациенты имеют меньше шансов потерять остаточное зрение, а утратившие зрение — видеть свет и иметь хоть какую-то способность ориентироваться в пространстве самостоятельно.

ТЕХНОЛОГИЧЕСКИЕ АСПЕКТЫ
Общий принцип действия электронного глаза следующий: в специальные очки встраивается миниатюрная камера, с нее информация об изображении передается в девайс, который преобразует картинку в электронный сигнал и отсылает его на специальный передатчик, который в свою очередь посылает электронный сигнал на имплантированный в глаз или в мозг приёмник, или информация передается через крошечный проводок на электроды, присоединенные к сетчатке глаза, они стимулируют оставшиеся нервы сетчатки, посылая электрические импульсы в головной мозг через оптические нервы. Устройство призвано компенсировать утраченные зрительные ощущения при полной или неполной потере зрения.
Главные условия успешной работы системы:
- Наличие в глазу и мозгу пациента части живых нервных клеток.
- Пациентами должны быть люди, которые когда-то нормально видели, так как тот, кто слепой от рождения, пользоваться такими устройствами не сможет. Подходят люди, долгое время видевшие и имеющие богатый зрительный опыт. В результате они мало видят, но имеют представления о предметах и догадываются что это за предмет. Короче, должна быть развита кора головного мозга и обладание достаточным интеллектом.
- И, понятно, чем больше пикселей будет в чипе, тем четче будет полученное изображение.

МИКРОХИРУРГИЧЕСКИЕ АСПЕКТЫ ПРОТЕЗИРОВАНИЯ
Это обширнейшие операции. Если описать, например, имплантацию субретинального (расположенного под сетчаткой) бионического глаза – нужно полностью сетчатку поднять, потом сделать обширную ретинэктомию (обрезать часть сетчатки), потом под сетчатку установить этот чип, затем сетчатку пришить ретинальными гвоздями, приклеить сетчатку лазеркоагуляцией и залить силиконовым маслом. Силиконовая тампонада необходима, иначе моментально появится ПВР (пролиферативная витреоретинопатия) и возникнет отслойка. Да, еще и хрусталика собственного не должно быть или он должен быть предварительно заменен на искусственную линзу.
Для операции нужны особые инструменты с щадящими силиконовыми наконечниками. Это совершенно непростая операция, кроме того еще нужен оро-фациальный хирург или ЛОР – они через кожу выводят электроды наружу. И получается такое устройство – чип внутри глаза, а в руках такой приборчик величиной с мобильный телефон, которым ты можешь изменять интенсивность сигнала, он соединяется с подкожными электродами. Одного офтальмолога-хирурга при операции недостаточно – нужна помощь других дисциплин, операция длится долгих 6 часов.
ЭКОНОМИЧЕСКИЕ АСПЕКТЫ ПРОТЕЗИРОВАНИЯ
МЕДИЦИНСКИЕ АСПЕКТЫ ПРОТЕЗИРОВАНИЯ
2. При каких заболеваниях может быть полезен бионический глаз?
Первые пациенты – это пациенты с пигментным ретинитом (retinitis pigmentoza) – заболеванием с первичным исчезновением фоторецепторов и вторичной атрофией зрительного нерва. В России таких пациентов 20-30 тысяч человек, в Германии – всего несколько тысяч.
Следующими на очереди стоят пациенты с географической атрофической макулярной дегенерацией. Это чрезвычайно распространенная возрастная патология глаза.
Третьими будут, больные глаукомой. Глаукомой пока не занимались, так как атрофия зрительного нерва в этом случае первичная, поэтому способ передачи должен быть другой – в обход зрительного нерва.
3. К сожалению, нынешний прототип бионического глаза не позволяет людям видеть окружающий мир так, как видим его мы. Их цель — перемещаться самостоятельно без посторонней помощи. До массового использования этой технологии еще далеко, однако ученые подарят надежду людям, потерявшим зрение.
В последние несколько десятков лет ученые разных стран работают над идеями бионических электронных глаз. С каждым разом технологии совершенствуются, однако на рынок для массового использования свое изделие еще никто не представил.
Ретинальный протез Argus – это американский проект, довольно хорошо коммерциализированный. В первой модели разрабатывался командой исследователей в начале 1990-х годов: пакистанского происхождения офтальмологом Марком Хамейуном, Евгеном Дейаном, инженером Ховардом Филлипсом, биоинженером Вентай Лью и Робертом Гринбергом. Первая модель, выпущенная в конце 1990-х, компанией Second Sight имела всего 16 электродов.

Вид внешнего блока Argus II
Пациенты, которым был вживлен бионический глаз, показали способность не только различать свет и движение, но и определять предметы размером с кружку для чая или даже ножа.
Устройство для испытаний было усовершенствовано — вместо шестнадцати светочувствительных электродов в него было вмонтировано шестьдесят электродов и названо Argus II. В 2007 году начато мультицентровое исследование в 10 центрах 4-х стран США и Европы – всего 30 пациентов. В 2012 году Argus II получил разрешение для коммерческого использования в Европе, годом позже в 2013 году – в США. В России разрешения нет.
По сей день эти исследования субсидируются государственными фондами, в США их три — National Eye Institute, Department of Energy, and National Science Foundation, а также рядом исследовательских лабораторий.
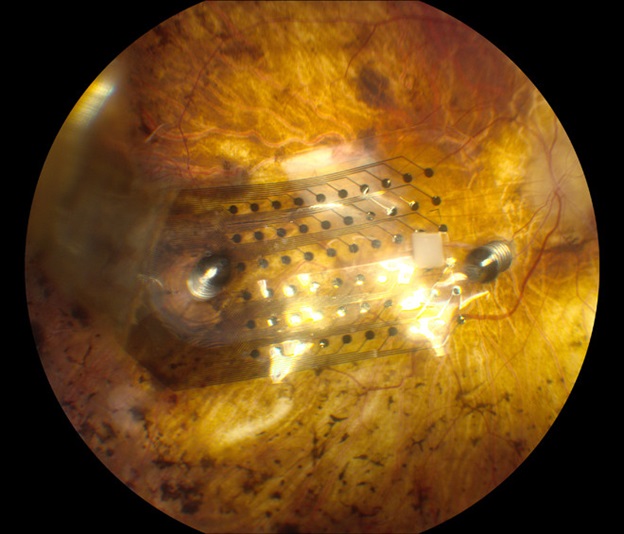
Так выглядит чип на поверхности сетчатки
Модель протеза спроектирована Клодом Вераартом (Claude Veraart) в университете Лувена в виде спиральной манжеты электродов вокруг зрительного нерва в задней части глаза. Она коннектится со стимулятором, имплантированным в небольшую ямку в черепе. Стимулятор получает сигналы от внешней камеры, которые переводятся в электрические сигналы, стимулирующие непосредственно зрительный нерв.
Кстати, похожий принцип используется в добавочных интраокулярных линзах Шариотта. У меня самый большой опыт имплантации этих линз в России и результатами пациенты довольны. В этом случае вначале предварительно проводится факоэмульсификация катаракты. Хотя это, конечно, не 100% бионический глаз.
Подробнее об этом в предыдущих постах:

Телескопическая система для задней камеры глаза
В 1995 году в Университетской глазной клинике Тюбингена началась разработка субретинальных протезов сетчатки. Под сетчатку укладывался чип с микрофотодиодами, который воспринимал свет и трансформировал в электрические сигналы, стимулирующие ганглионарные клетки наподобие естественного процесса в фоторецепторах неповрежденной сетчатки.
Конечно, фоторецепторы во много крат чувствительнее искусственных фотодиодов, поэтому они требовали специального усиления.
На сегодняшний день Alpha IMS, производства Retina Implant AG Germany имеет 1500 электродов, размер 3×3 мм, толщиной 70 микрон. После установки под сетчатку это позволяет почти всем пациентам получить некоторую степень восстановления светоощущения.
Технически эту сложную операцию в Германии делают только в трех центрах: в Аахене, в Тюбингене и Лейпциге. В итоге это делают хирурги так называемой Кельнской школы, ученики профессора витреоретинального хирурга Хайнеманна, к сожалению, довольно рано скончавшегося от лейкемии, но все его ученики стали руководителями кафедр в Тюбингене, Лейпциге и в Аахене.
Эта группа ученых обменивается опытом, ведет совместные научные разработки, у этих хирургов (в Аахене – профессор Вальтер (это его фамилия), в Тюбингене – профессор Барц-Шмиц) самый большой опыт работы с бионическими глазами, потому как в этом случае 7-8-10 имплантаций считается большим опытом.
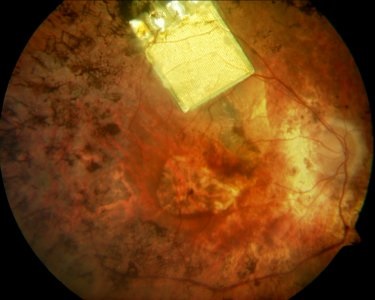
Alpha IMS на глазном дне
Джозеф Риццо и Джон Уайетт из Массачусета начали исследовать возможность создания протеза сетчатки в 1989 году, и провели испытания стимуляции на слепых добровольцах в период между 1998 и 2000 годами. На сегодняшний день это идея устройства минимально инвазивного беспроводного субретинального нейростимулятора, состоящего из массы электродов, который помещается под сетчатку в субретинальном пространстве и получает сигналы изображения от камеры, установленной на паре очков. Чип-стимулятор декодирует данные изображения из камеры и стимулирует соответственно ганглиозные клетки сетчатки. Протез второго поколения собирает данные и передает их имплантату через радиочастотные поля из катушки передатчиков, установленных на очках. Вторичная катушка приемника зашита вокруг радужки.

Модель MIT Retinal Implant
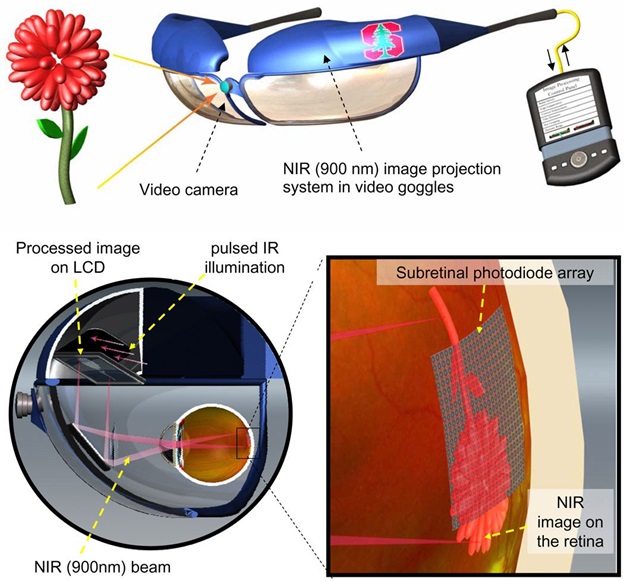
Информация с видеокамеры обрабатывается в девайсе и отображается в импульсном инфракрасном (850-915 нм) видеоизображении. ИК-изображение проецируется на сетчатку через естественную оптику глаза и активирует фотодиоды в субретинальном имплантате, которые преобразуют свет в импульсный бифазный электрический ток в каждом пикселе.
Интенсивность сигнала может быть дополнительно увеличена с помощью увеличения общего напряжения, обеспечиваемого радиочастотным приводом имплантируемого источника питания.
Схожесть между электродами и нейронными клетками, необходимая для стимуляции высокого разрешения, может быть достигнута с использованием эффекта миграции сетчатки.
Модель Паланкера
Австралийская команда во главе с профессором Энтони Буркиттом разрабатывает два протеза сетчатки.
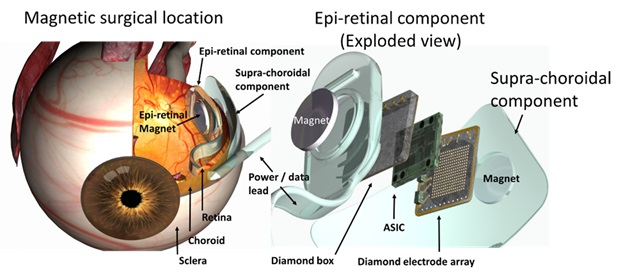
Устройство Wide-View сочетает в себе новые технологии с материалами, которые были успешно использованы для других клинических имплантатов. Этот подход включает в себя микрочип с 98 стимулирующими электродами и направлен на повышение мобильности пациентов, чтобы помочь им безопасно перемещаться в своей среде. Этот имплантат будет помещен в супрахориоидальное пространство. Первые тесты пациентов с этим устройством начаты в 2013 году.
Bionic Vision Australia — это микрочип-имплантат с 1024 электродами. Этот имплантат помещается в супрахориоидальное пространство. Каждый прототип состоит из камеры, прикрепленной к паре очков, которая посылает сигнал на имплантированный микрочип, где преобразуется в электрические импульсы для стимуляции оставшихся здоровых нейронов сетчатки. Затем эта информация передается зрительному нерву и центрам обработки зрения головного мозга.
Модель Bionic Vision Australia
Понадобилось всего четыре часа, чтобы напечатать прототип на ProJet 1200, до появления 3D-печати на его изготовление тратили недели или даже месяцы. Вот так 3D-печать ускорила научно-исследовательский и производственный процесс.
Бионическая зрительная система включает в себя камеру, передающую радиосигналы микрочипу, расположенному в задней части глаза. Эти сигналы превращаются в электрические импульсы, стимулирующие клетки в сетчатке и зрительный нерв. Потом они передаются в зрительные зоны коры мозга и преобразуются в изображение, которое видит пациент.
Аналогично по функции устройству Гарвард/МИТ (6), кроме стимуляторной микросхемы, которая имплантируется прямо в мозг в первичную зрительную кору, а не на сетчатку глаза. Первые впечатления от имплантата были неплохие. Еще в стадии развития, после смерти Добеля, было решено превратить этот проект из коммерческого в проект, финансируемый государством.
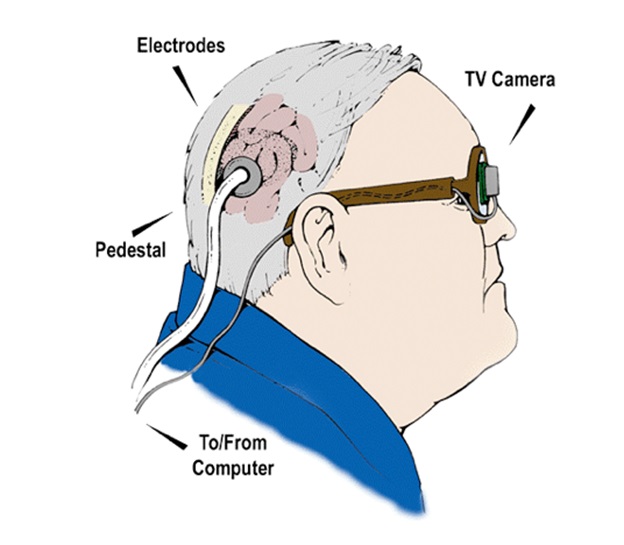
Схема Dobelle Eye
Лаборатория нейронных протезов из Иллинойского технологического института в Чикаго, разрабатывает визуальный протез, используя внутрикорковые электроды. В принципе, аналогично системе Добеля, применение внутрикорковых электродов позволяет значительно увеличить пространственное разрешение в сигналах стимуляции (больше электродов на единицу площади). Кроме того, разрабатывается система беспроводной телеметрии для устранения необходимости в транскраниальных (внутричерепных) проводах. Электроды, покрытые слоем активированной пленки оксида иридия (AIROF), будут имплантированы в зрительной коре, расположенной в затылочной доле мозга. Наружный блок будет захватывать картинку, обрабатывать ее и генерировать инструкции, которые затем будут передаваться в имплантированные модули по телеметрическому линку. Схема декодирует инструкции и стимулирует электроды, в свою очередь стимулируя зрительную кору. Группа разрабатывает датчики внешней системы захвата и обработки изображений для сопровождения специализированных имплантируемых модулей, встроенных в систему. В настоящее время проводятся исследования на животных и психофизические исследования человека для проверки целесообразности имплантации добровольцам.

Чип на фоне монеты
Сейчас все в стадии пусть не первичной, но такой вторичной разработки, что о массовой эксплуатации и решении всех проблем вообще пока речи не идет. Слишком мало людей прооперировано и никак нельзя говорить о массовом производстве. В настоящее время все это еще стадия разработки.
Первые работы начались более 20 лет назад. В 2000-2001 году что-то начало получаться на мышах. В настоящее время мы получили первые результаты на людях. То есть вот такая скорость.
Пока будет что-то серьезное, еще двадцать лет может пройти. Мы находимся на очень-очень ранней стадии, на которой есть первый положительный эффект – распознавание контуров, света, и не у всех – пока не могут предсказать кому это поможет, а кому нет.
Хирургов, которые занимаются этими экспериментами – по пальцам пересчитать.
Имплантировать один протез – это только с рекламной целью. Этими работами должны заниматься люди, у которых есть возможность делать 100-200 операций в год в рамках одной проектной группы, чтобы появилась критическая масса. Тогда появится понимание в каких случаях можно ожидать эффекта. Такие программы должны субсидироваться бюджетом или специализированными фондами.
Хотя еще нет совершенной модели, все существующие требует доработки, ученые полагают, что в будущем электронный глаз может заменить функцию клеток сетчатки и помочь людям обрести хоть малейшую способность видеть с такими заболеваниями, как пигментный ретинит, дегенерация желтого пятна, старческая слепота и глаукома.
Если у вас есть свои идеи, как еще можно с помощью технологий вернуть зрение людям (пусть пока еще и труднореализуемыми способами) – предлагаем их обсудить ниже.
А история с бионическими контактными линзами, потенциале редактирования генома, о том, как можно слышать цвета посредством кое-чего, вживленного в мозг – в следующих постах.
Только зарегистрированные пользователи могут участвовать в опросе. Войдите, пожалуйста.

Устройство получило название Argus II Retinal Prosthesis System. Команда ученых и инженеров надеется, что созданный ими протез сетчатки поможет людям преклонного возраста, которые потеряли зрение вследствие возрастных изменений или заболеваний, разрушающих светочувствительные рецепторы сетчатки глаза.

В основе искусственного глаза лежит крошечный, но очень производительный чип, разработанный профессором Лю, который имплантируется непосредственно в сетчатку глаза и берет на себя роль поврежденных фоторецепторов. Видеосигналы от миниатюрной камеры, встроенной в очки, передаются на микрокомпьютер, который пользователь носит на поясе. Обработав видеосигналы, микрокомпьютер посредством модуля беспроводной связи передает их на вживляемый в глаз чип, который по размерам не больше обычного ногтя. Данный чип стимулирует нервные окончания сетчатки электронными импульсами, которые по глазному нерву поступают в зрительный участок коры головного мозга. После этого головной мозг собирает их в цельное изображение.

Пациенты с Argus II Retinal Prosthesis System получают возможность видеть буквы, набранные крупным шрифтом, распознавать объекты и их движение. Более того, они могут видеть контуры и некоторые детали лиц других людей. Разрешение искусственной сетчатки составляет всего 60 точек, поэтому картинка далека от совершенства, но для людей, которые полностью лишены зрения, это невероятный прорыв. В пример ученые приводят мужчину, который ослеп в возрасте 20 лет, а в 70 лет первым принял участие в клинических испытаниях Argus II Retinal Prosthesis System.
— сказал профессор Вентаи Лю.
Господин Лю присоединился к проекту разработки искусственной сетчатки в далеком 1988 году в качестве профессора компьютерных технологий и электротехники в Университет штата Северная Каролина. В то время проектом руководил офтальмолог и нейрохирург доктор Марк Хумаюн из Университета Дьюка, который на данный момент является частью Калифорнийского университета. Именно он поручил Вентаи Лю создать искусственную сетчатку.
В настоящее время Вентаи Лю продолжает работать над развитием данной технологии. В тесном сотрудничестве с международной группой ученых, финансируемой Национальным научным фондом, профессор Лю и его команда выпускников факультета инженерии Калифорнийского университета тестируют два прототипа, которые могут похвастать разрешением 256 и 1026 точек. При этом команда ученых делает все, чтобы в размерах искусственная сетчатка никоим образом не увеличилась. В перспективе ученые рассматривают возможность создания искусственной сетчатки, которая позволит пациентам видеть мир во всех его цветах, и внедрения камеры непосредственно в глаз.
Исследования Вентаи Лю отошли далеко за пределы поставленных первоначально задач.
В своей лаборатории Вентаи Лю и его команда также работают над созданием устройств, которые смогут остановить эпилептические припадки и помочь людям, потерявшим способность говорить в результате паралича Белла в восстановлении парализованных лицевых мышц.
— сказал Вентаи Лю.

На сегодняшний день антидепрессанты для многих являются единственным способом борьбы с волнениями и стрессом. Несмотря на то, что разработка этих препаратов началась еще в 50-х годах прошлого века, ученые до сих пор точно не знают, как работают некоторые антидепрессанты. Но тот факт, что для многих людей они являются эффективными, не вызывает сомнений, иначе данные препараты […]

За все время своего существования человечество постоянно борется с эпидемиями и болезнями, вспышки которых периодически стирают часть населения с лица Земли. Часто возбудителями заболеваний являются бактерии, однако вирусы тоже никуда не деваются. Наиболее живучая их часть остается непобежденной, многие из них продолжают уносить человеческие жизни. За примером далеко ходить не надо, коронавирус всего за несколько […]

Вот так живёшь, решаешь важные вопросы, а дома смотришь на кота и думаешь, как ему в жизни повезло — лежит ничего не делает, а его за это ещё и любят. Завидно! Но не обольщайтесь, у котов нет странных болезней. Но есть несколько животных, чьи заболевания: а) странные, б) занятные для изучения. И хоть организм человека […]
Благодаря непрерывной научной деятельности ведущих мировых ученых, специализирующихся в области разработок электронных систем и протезов, имитирующих настоящий процесс передачи электрических импульсов для воссоздания зрительной функции. В основе всех разработок, называемых бионическими глазами, лежит идея стимуляции тканей зрительной коры головного мозга или сетчатки при помощи электрических импульсов.

Принцип действия бионической системы напоминает работу слуховых аппаратов. На сегодняшний день бионический глаз позволяет человеку с полным отсутствием зрения получить возможность видеть силуэты объектов и ориентироваться в пространстве. Для абсолютного слепого человека, живущего в полной темноте, такая возможность является шансом улучшить жизнь и стать ближе к окружающему миру.
Разработки бионических глаз
Argus retinal prosthesis – разработка американских ученых. После имплантации системы пациенты могут видеть свет, силуэты крупных предметов, а также небольшие вещи, включая посуду или столовые приборы.
Bionic Vision Australia – разработка австралийских ученых, представленная в виде чипа, оснащенного 1024 специальными диодами. Дополнительно для работы системы требуются очки с камерой, которые предают полученный сигнал в чип, где данные преобразуются в электроимпульс, который воздействует на здоровые клетки сетчатки. Далее через зрительный нерв импульс пердается в кору головного мозга.

Photovoltaic retinal prosthesis – система сочетает в себе фотодиод и проекционную систему для вывода изображения, которая выполнена в форме видеоочков. Дополнительно подключается специальный гаджет, который преобразует данные, полученные с камеры очков, в импульсное инфракрасное изображение. Дале изображение проецируется на сетчатке глаза и при помощи имплантата световые лучи преобразуются в электрические импульсы.

Artificial silicon retina (ASR) – разработка силиконовой сетчатки с микрочипом позволяет использовать имплантат без дополнительного внешнего устройства. Микроскопический чип содержит более 5 тысяч микрофотодиодов, к каждому из которых ведет отдельный электрод для стимуляции глазной функции.
Tübingen MPDA Project Alpha IMS – разработка представляет собой субретинальный протез сетчатки, который выполнен в виде чипа с микроскопическими фотодиодами для обеспечения восприятия глазом световых лучей. Чип помогает преобразовывать лучи света в электрические импульсы.

Implantable miniature telescope – имплантат, который устанавливается на задней камере глаза и выполняет функцию увеличительной лупы. Применяется для коррекции зрения на одном глазу, так как телескопическая система влияет на периферическое зрение.
Принцип действия бионического глаза
Общим для каждого из выше представленных изобретений является принцип действия устройства. Для получения изображения требуется камера, которая считывает информацию из внешнего мира и передает ее в специальный гаджет. Девайс преобразует сигнал в электроимпульс и отправляет его вначале в микрочип, имплантированный в глаз, а далее предается на сетчатку либо в кору головного мозга, где установлено приемное устройство, обеспечивающее конечное формирование зрительных ощущений человека.

Насколько изобретения ученых близки к реальности
На сегодняшний день операции по имплантации бионических глаз являются достаточно сложными и дорогостоящими. Как правило они финансируются из благотворительных фондов, государственных программ или за счет страхового полиса.
Ориентировочно стоимость имплантации протеза Argus II составляет более 150 тысяч $. Массовое производство и имплантация систем только в планах.
Сертификации в России на проведение подобных операций нет. Зафиксирован единичный случай экспериментальной имплантации Argus II россиянке в 2017 году.

После операции пациенты получают остроту зрения не более 0,05, что позволяет различать только контуры объектов, свет или ориентироваться в пространстве. Таким образом мечта вернуть слепым людям зрение таким, каким оно есть у здорового человека на сегодняшний день является невозможным.
Читайте также:


