Что делать если при анестезии зубов попали а нерв
Иногда после посещения стоматолога (лечения, удаления или имплантации зуба) возникают неврологические осложнения. Наша клиника специализируется на лечении лицевой боли и неврологических осложнений после манипуляций в стоматологии. Мы предложим Вам помощь неврологов и ЛОР-врачей, имеющих опыт в лечении лицевой боли и нейростоматологии.
После лечения у стоматолога болит зуб, онемение губы, щеки, боль в лице и челюсти, после лечения пульпита болит зуб
Невралгия тройничного нерва периферического типа и луночковая плексалгия. Это повреждение или раздражение тройничного нерва и его ветвей – луночковых сплетений. Характерные симптомы: боль, часто жжение в челюсти и губе, боль с жгучим компонентом, возможно онемение губы, щеки, неприятные ощущения при касании. Эти симптомы могут усиливаться при накусывании. Боли могут быть монотонными, изматывающими, приводить к нервному истощению, депрессии. Чаще мы встречаем 3 варианта проблемы.
Вариант 1. Давление пломбировочным материалом на ветви тройничного нерва, луночковые нервные сплетения. После удаления нерва и пломбировки каналов болит зуб.
Вариант 2. Киста корня зуба раздражает ветвь тройничного нерва. Боль и онемение губы и щеки, боль при накусывании.

Стрелками показаны кисты корней зубов (вид спереди). Кисты в данном случае представляют собой замкнутые очаги инфекционного воспаления. Киста со временем набухает и создает давление на ветви тройничного нерва, отсюда онемение лица и боль. Осложнение после лечения пульпита.
Вариант 3. Онемение после удаления зуба. При повреждении тройничного нерва и его сплетений после удаления зуба может онеметь щека, губа, часть десны. Чем более извиты и деформированы корни зуба – тем выше риск повредить тройничный нерв при его удалении.
Как проверить состояние тройничного нерва. Мы предлагаем в таких случаях три способа диагностики:
1.Электромиография лица. Это исследование параметров проведения нервных импульсов по системе тройничного и лицевого нервов. В случае повреждения нерва мы регистрируем снижение его способности к проведению нервных импульсов. Подробнее про электромиографию лица
2.Рентгеновские исследования. На обычных рентгенограммах и панорамных снимках не всегда видна истинная картина болезни. Мы рекомендуем конусно-лучевую компьютерную томографию с функцией защиты от дефектов изображения от пломбировочного материала и протезов.
3.Осмотр врачом. Врач невролог видит несколько иную картину, чем стоматолог. Нам легче оценить функции нервов и мышц лица и установить источник невропатической боли. Часто именно осмотр дает больше информации, чем электромиография и рентгеновские методы.
В данном случае понимание полной картины причин проблемы – это путь к выбору оптимального лечения. Обычно это курс неврологического лечения в сочетании с решением стоматологической проблемы. Нам доводится решать проблемы 10-15-летней давности.
Боль после имплантации зубов, болит имплант зуба
При дентальной имплантации тройничный нерв и его ветви, луночковые нервные сплетения, могут пострадать в результате:
- Вкручивания импланта в канал, где лежит тройничный нерв или его ветви;
- Воспаления в области импланта (проникновение инфекции и/или отторжение импланта).
Некоторая болезненность в процессе приживления импланта – это норма. Если боль после имплантации зубов держится слишком долго, очень сильная или сопровождается онемением губы, щеки – мы можем проверить состояние тройничного нерва с помощью электромиографии и путём неврологического осмотра по характерному выпадению чувствительности лица и распространению боли по системе тройничного нерва.
Реакция отторжения и воспалительные процессы в области импланта обычно хорошо видны при ПРАВИЛЬНОМ рентгеновском исследовании, компьютерной томографии.
Импланты в нижней и верхней челюсти. Боль после имплантации зубов

Возможно прямое давление имплантом на нерв или воспаление в области импланта с набуханием тканей, отёком и последующим давлением на нерв.
Не открывается рот после удаления зуба или лечения у стоматолога, болит висок после лечения или удаления зуба
В большинстве случаев эта проблема сравнительно легко разрешима. Обычно боль в области височно-нижнечелюстного сустава и жевательных мышцах появляется в результате нескольких причин:
- Травма височно-нижнечелюстного сустава и жевательных мышц при удалении зуба (особенно после удаления 8-ки – зуба 1_8), длительном пребывании с открытым ртом, ударе в челюсть, накусывании твердых предметов. Сустав нижней челюсти находится в височной области, поэтому после удаления зуба может болеть висок, ухо, шея.
- Тризм – неконтролируемый болезненный спазм жевательных мышц после их растяжения при грубых стоматологических манипуляциях, в результате стресса, и в результате серьезных нарушений прикуса. Защитный рефлекс смыкает челюсти, чтобы обездвижить пострадавшую область. Спазм мышц может быть очень болезненным.
- Не открывается рот после укола (анестезии). Это одно из неврологических осложнений проводниковой анестезии в стоматологии.
- Дисфункция височно-нижнечелюстного сустава. Перегрузка сустава в результате нарушения прикуса. Типичные осложнения после протезирования зубов. Подробнее здесь
Разрыв суставного хрящевого диска височно-нижнечелюстного сустава. Болит висок после удаления зуба
 |  |
Височно-нижнечелюстной сустав наиболее уязвим при открывании рта: при удалении зубов, чрезмерном и длительном открывании рта. Сустав можно прощупать самостоятельно кпереди от слухового прохода. В случае повреждения он может быть болезненным на ощупь. Типичный случай – не открывается рот после удаления 8-ки.
Лечение стоит начать по возможности быстрее. Чем сохраннее суставной хрящ, тем легче привести височно-нижнечелюстной сустав в порядок. Чем мы можем Вам помочь:
- Противовоспалительное лечение поможет быстрее восстановить движения челюсти и снять боль. Аналогично, как при растяжении и повреждении любых других мышц и суставов. В тяжелых случаях мы вводим противовоспалительное лекарство непосредственно в сустав нижней челюсти. Это приносит облегчение уже через несколько минут.
- Введение препаратов ботулотоксина (например, Ботокса или Диспорта) в спазмированные мышцы. Мы предложим Вам этот метод лечения в случае чрезмерного повышения тонуса жевательных мышц, если перегружен сустав, нарушен прием пищи или очень выражена боль. Боль стихает обычно спустя 2-3х суток, затем нарастает подвижность челюсти.
- Лечение у врача остеопата. Остеопат с помощью очень мягких и деликатных ручных приемов способствует восстановлению нормального положения и движения челюсти в суставах. Мы предлагаем это лечение по окончании острого периода травмы. Подробне об остеопатии
- Введение хондропротекторов (лекарств для питания и восстановления хряща) в височно-нижнечелюстной сустав. Подробнее про восстановление хряща
Болит и щелкает челюсть после протезирования или лечения зубов
Дисфункция височно-нижнечелюстного сустава. Нижняя челюсть соединена с черепом двумя височно-нижнечелюстными суставами. Нарушение функции этих суставов возможно после установки зубного протеза, коронки, моста, любого лечения или удаления зуба, если это привело к нарушению прикуса и/или повреждению височно-нижнечелюстного сустава. Это типичное осложнение после протезирования зубов. Подробнее о лечении дисфункции ВНЧС здесь
Дисфункция височно-нижнечелюстного сустава
Чем мы можем Вам помочь:
Гайморит, киста верхнечелюстной пазухи, пропало обоняние после посещения стоматолога
Корни зубов верхней челюсти в норме могут прилежать к верхнечелюстным (гайморовым) пазухам носа и даже выстоять в них. Гайморит, киста верхнечелюстной пазухи и потеря обоняния возможны при проникновении инфекции или пломбировочного материала из зубов в околоносовые пазухи. К сожалению, это не редкость. Более того, часть случаев упорно рецидивирующего гайморита связана с инфекцией, проникающей из корней зубов. В этом случае возможный симптом – сильный неприятный запах из носа и изо рта.
Одонтогенный гайморит после лечения у стоматолога

1 – корни зубов, 2 – норма, воздух в правой гайморовой пазухе (вид спереди, воздух на снимке выглядит черным), 3 – в левой гайморовой пазухе фрагмент пломбировочного материала, окруженный воспалительным валом. Пациент долго ошибочно получал лечение по поводу невралгии тройничного нерва.
Кисты верхнечелюстных (гайморовых) пазух при болезнях корней зубов.
Чем мы можем Вам помочь:
- Найдем источник боли после лечения зубов;
- Проведем лечение воспалительных процессов, гайморита, синусита и неврологических осложнений, при необходимости Вашим здоровьем будут заниматься совместно невролог и ЛОР-врач. Лечение гайморита без прокола
Удаление зуба мудрости является хирургическим вмешательством, после которого у пациента могут возникнуть различные осложнения. Онемение после вырывания единицы похоже на ощущение, беспокоящее человека при местном обезболивании. В стоматологии такое последствие экстракции отмечается у многих пациентов, но в большинстве случаев носит временный характер. Иногда оно рассматривается как следствие анестезии (если медикамент рассчитан на многочасовое действие).
Парестезия после удаления зубов
ЧИТАЕМ ТАКЖЕ: способы лечения лунки после удаления зуба мудрости
Утрата восприимчивости может распространяться на одну или обе стороны зубного ряда. Степень нарушений может быть легкой или тяжелой, не исключена возможность болей, родственных неврологическим проблемам.
Осложнения при использовании местной анестезии возникают чаще всего по вине врача. При манипуляциях он задевает нерв нижней кости черепа. Это случается, когда нерв расположен близко к зубу или корень имеет аномальный наклон, из-за чего и требуется в большинстве случаев выполнять удаление единицы. Парестезия возникает по целому ряду других причин:
ЧИТАЕМ ТАКЖЕ: как долго заживает десна после удаления зуба мудрости, если он был снизу?
![]()
обильное кровотечение,- сильные болезненные ощущения после операции,
- общий отек десны,
- неправильное расположение восьмерки (особенно в нижнем ряду),
- задевание специалистом язычного нерва.
После экстракции органа потеря восприимчивости при пальпации отмечается в 7% случаев, чаще всего на это жалуются пожилые люди и женщины. Склонность к заболеванию есть у некоторых групп пациентов, страдающих от разных патологий:
- онкология,
- остеохондроз,
- нарушения в работе сердечно-сосудистой системы,
- неврологические болезни,
- отравления организма и дисфункция эндокринной системы,
- сахарный диабет,
- проблемы ЖКТ,
- неправильное функционирование ЛОР-органов,
- общий авитаминоз.
Онемение языка, слизистой и кожи вокруг участка, где проходила операция, чаще проявляется при манипуляциях на нижних рядах органов. Причина кроется в повреждении ветвей тройничкового нерва, который находится близко к зубу мудрости, стоматологическими инструментами или иглой (при выполнении проводниковой анестезии).
Когда зуб мудрости удален, многие пациенты отмечают, что пропала чувствительность отдельных участков лица. Если ощущения не исчезают в течение нескольких дней, тогда диагностируется парестезия. Наличие заболевания определяется по следующим симптомам:
- онемение языка и губ,
- изменение вкусовых реакций,
- зуд или покалывания в области подбородка,
- частое слюнотечение,
- деформация мимики,
- непроизвольное закусывание губ, прикусывание языка,
- отсутствие паралича.
Ощущения у каждого человека при местном наркозе отличаются. У некоторых пациентов невосприимчивость тканей сохраняется долго, затрагивая органы лицевой части тела полностью или их отдельные участки. Другие больные жалуются на неприятные ощущения только в области нижней части лица, включая подбородок. Это причиняет дискомфорт, но его можно устранить.
Лечение
Если специалист задел нерв, он восстановится у пациента за 1-2 недели. Для ускорения процесса врач назначает специальные процедуры. Когда проблема беспокоит человека на протяжении месяца и дольше, стоматолог может прописать препараты и направить больного на физиотерапевтические процедуры. Также пациент должен проконсультироваться у невролога или нейростоматолога. Чувство покалывания – первый признак того, что функции организма начинают приходить в норму.
Радикальным решением проблемы является оперативное вмешательство. Операция выполняется челюстно-лицевым хирургом, но проводится только в случаях, когда восприимчивость тканей не восстановилась по прошествии 1-2 лет.
Онемение после экстракции зуба мудрости – нормальное явление. Оно может появиться вследствие длительного давления на определенную область мягких тканей при проведении манипуляций. При благоприятных обстоятельствах это явление исчезает в течение 1-10 дней. В противном случае развивается персистирующая парестезия, когда участок головы онемел и не ощущается пациентом на протяжении от 2-3 недель до полугода.
При проведении процедуры по удалению зуба врач назначает витамины B и C в высокой концентрации. Также специалист может прописать нейромультивитаминные средства, направленные на восстановление микроциркуляции крови. Инъекционно вводятся Дибазол и Галантамин.
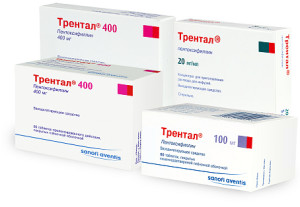
Для снижения вязкости крови, налаживания нормального кровообращения и насыщения организма полезными минералами прописывают Трентал, Актовегин и Пирацетам. Существует комплекс гомеопатических препаратов, которые способны устранить неприятные симптомы. Пациенты могут использовать для лечения экстракт алоэ и Гинкго Билоба, принимать настойку спорыньи ржи (секале корнутум) и препарат Вискум альбум.
Если дискомфорт не проходит, то больному чаще всего назначают процедуру УВЧ – ультравысокочастотную терапию. Это физиотерапевтический метод, в котором используются электромагнитные поля высокой частоты. С применением специального оборудования тепло проникает во внутренние ткани человека. Благодаря такому способу лечения меняется структура клеток на молекулярном и физико-химическом уровне, а тепловая энергия способствует прогреванию проблемных зон.
Для устранения парестезии специалисты назначают другие полезные для человека процедуры, восстанавливающие ткани и их восприимчивость:
- электрофорез для введения через кожу и слизистые оболочки лекарств с помощью электрического тока,
- магнитотерапия, подразумевающая воздействие магнитным полем,
- грязелечение с применением лечебных смесей,
- диадинамотерапия с использованием импульсов тока различной частоты.
Для терапии народными средствами пациент обязан проконсультироваться у специалиста. Как лечить парестезию дома? Для облегчения состояния и устранения симптомов можно использовать некоторые сборы для отваров:
![]()
Взять по 2 части коры калины, крапивы и плодов петрушки и смешать с фиалкой, донником и травой золотарника (по 3 части). 2 ст.л. сбора залить 500 мл воды, кипятить 5 минут, настоять, пить по 1/2 стакана трижды в день.- Смешать корень сельдерея, валерианы и травы дубровника по 1 ст.л., залить 600 мл кипятка, настоять 2 часа и добавить мед. Пить по 100 мл дважды в сутки.
Для лечения дома также можно использовать конский каштан или БАДы, включающие его экстракт. Хороший эффект дает терапия с помощью тысячелистника и первоцвета.
Возможные осложнения при парестезии
Удаление зуба может привести к появлению общих осложнений: кровотечения, воспаления и отека десны, сухости лунки, разрыву дна пазухи верхней челюсти, стоматиту, перелому или вывиху нижней кости черепа, в ямке может остаться осколок корня (рекомендуем прочитать: могут ли в десне оставаться осколки зуба после его удаления?). Основным осложнением при отсутствии терапии парестезии является повреждение нерва, из-за чего впоследствии немеет кожа. Заболевание может сопровождаться частичной или полной утратой чувствительности крупных участков лица навсегда.
ЧИТАЕМ ПОДРОБНО: какие бывают осложнения после удаления зуба?
При проводниковой анестезии появляется осложнение в виде образования гематомы. Игла повреждает кровеносный сосуд, вследствие чего кровь изливается в окружающие ткани. Наиболее вероятно их появление в васкуляризированных областях. Чаще гематомы образуются при обезболивании нижней челюсти (см. также: что делать, если нижняя челюсть немеет?).
ЧИТАЕМ ТАКЖЕ: сколько обычно отходит анестезия зуба?
Профилактические меры
Любую патологию проще предупредить, чем лечить. Если пациент боится осложнений при местной анестезии, необходимо соблюдать правильный режим питания и контролировать состояние организма.
Профилактика парестезии сводится к исключению факторов, которые могут способствовать потере чувствительности после оперативного вмешательства:
- отказ от употребления алкогольных напитков,
- контроль уровня сахара в крови,
- ведение здорового образа жизни,
- соблюдение питьевого режима,
- отслеживание изменений артериального давления,
- дробное питание (4-6 раз в день).
В большинстве случаев заболевание является безобидным нарушением функциональности зубо-челюстной системы, которое не требует лечения. В некоторых ситуациях оно может быть признаком серьезной хронической болезни или патологии органов. Если проблема доставляет ощутимый дискомфорт, стоит посетить врача, осуществившего удаление зуба, после чего обратиться к невропатологу.
Разболелась десна после укола анестетика: почему возникла проблема, и как действовать, чтобы избежать неприятных последствий
Современные методы анестезии позволяют совершенно не чувствовать боли и дискомфорта во время проведения лечебных манипуляций. Однако часто после того, как пациенты покидают стоматологический кабинет, а действие анестетика сходит на нет, появляются боли и неприятные ощущения. И тут то пациенты вспоминают о том, что врач на приеме делал им укол в десну. Неужели именно он виноват в возникновении дискомфорта после лечения? Чем чревата такая ситуация, что делать? Нормально ли это? Неужели придется снова бежать к стоматологу? На эти и другие вопросы найдете ответы в нашем сегодняшнем материале!
Самые распространенные виды обезболивания в стоматологии
Чаще всего, для того, чтобы вылечить кариес, пульпит, периодонтит, удалить зуб или провести другие стоматологические манипуляции (например, имплантацию зубов), врач ставит местную анестезию, а именно обезболивающий укол в десну. Если пациенту больно делать укол в десну, и он испытывает дискомфорт в процессе введения инъекции, специалист предварительно обрабатывает десну аэрозолем или спреем (аппликационная анестезия), снижающим чувствительность мягких тканей.
В основном стоматологи применяют виды проводниковой и инфильтрационной анестезии. При помощи местных анестетиков удается добиться минимального токсического эффекта на организм пациента, т.к. лекарства, введенные местно, воздействуют только на область препарирования.
Сколько действует укол в десну? Инфильтрационный – до 2-3 часов, проводниковый –до 8-10 часов.
Читайте статью по теме: анестезия в стоматологии. Узнаете, какие современные методы анестезии позволяют избежать укола в десну.
Боль в десне после посещения стоматолога: норма или патология
То, что болит десна после укола и после того, как действие анестезии пройдет – вполне нормальное явление, но при условии, что дискомфорт не сильный и ограничивается несколькими днями. Ведь врач, чтобы ввести лекарство, вынужден прокалывать мягкие ткани при помощи специальной тонкой иглы, расположенной на шприце. Эта манипуляции хоть и минимально, но травмирует слизистую. Поэтому боль в течение нескольких часов или нескольких дней после окончания действия анестезии можно считать нормой.
На заметку! Сегодня в частных стоматологиях все чаще используют карпульные шприцы, которые имеют очень тонкие иглы и практически исключают травмирование мягких тканей.
Если десна после укола анестезии продолжает болеть длительное время, а дискомфорт усиливается или становится нестерпимым, то необходимо обратиться к стоматологу.
Причины возникновения боли в десне
Укол анестезии в десну – обязательное условие для вашего спокойствия в кресле стоматолога при лечении заболеваний полости рта. Однако вы должны быть готовы к тому, что в некоторых случаях после лечения может появиться боль, которая будет свидетельствовать о разных патологиях. Давайте рассмотрим каждую причину подробно.

Такое может произойти, если пациент имеет плохой индекс гигиены полости рта, а во рту находится большое количество больных, разрушенных, подлежащих удалению зубов. Когда врач вводит укол в десну, то затем на мягких тканях образуется ранка, которой нужно время на заживление. Если в период заживления в ранку проникнут болезнетворные бактерии, но начнется воспалительный процесс, который может при несвоевременном обращении к стоматологу осложниться возникновением абсцесса или гнойной кисты. Также воспаление может проникнуть вглубь мягких тканей, распространиться на соседние органы, вызвать опухоль лица.
Инфекционный процесс может развиться и на фоне ослабленного иммунитета у пациента, а также из-за нарушения асептической обработки инструментов и рабочего места в кабинете у стоматолога.
Неопытный врач мог задеть и травмировать нерв при введении анестетика. В таком случае сначала вас может беспокоить онемение, а потом появится боль, которая будет поначалу ноющей, а потом нестерпимой – она может не проходить до нескольких месяцев подряд, ее трудно будет купировать обезболивающими таблетками и сиропами. Также боль может отдаваться в другие части челюстно-лицевого аппарата (веки, щеки, виски, уши). О повреждении лицевого нерва могут свидетельствовать трудности с открытием рта и пережевыванием пищи.

Вероятность задеть нерв чаще всего возникает при введении проводниковой анестезии.
Мягкие ткани и слизистая полости рта пронизаны кровеносными сосудами и капиллярами, при неаккуратном или слишком быстром введении иглы врач мог задеть один из таких сосудов или капилляров. Это в свою очередь провоцирует их повреждение и формирование сгустка крови. Т.к. кровь не может вытечь наружу, образуется гематома под слизистой, которая оказывает давление на окружающие мягкие ткани, что и вызывает болезненные ощущения.
У некоторых пациентов возникает индивидуальная реакция не только на компоненты, которые входят в состав анестезирующих препаратов, но и на пломбировочные материалы, на лекарства, которые врач использует в процессе работы. Это может вызвать раздражение слизистой оболочки полости рта.
Согласно некоторым исследованиям 1 аллергия и побочные эффекты чаще возникают у пациентов на анестетики, в состав которых входят новокаин, дикаин и анестезин. А вот вероятность возникновения аллергии при применении препаратов в лидокаином, мепивакаином и артикаином – значительно меньше.
Некроз – это отмирание живых клеток и тканей, спровоцированное рядом обстоятельств. Это осложнение довольно редкое. Может возникнуть из-за того, что врач травматично поставил укол, ввел анестетик слишком стремительно, за счет чего произошло сдавливание сосудов. Причиной мог стать неверный расчет лекарственного средства, приводящий к спазму сосудов – чаще всего такую реакцию вызывает адреналин. Совсем уж редкий случай – врач по ошибке ввел не анестетик, а, например, хлорид кальция или спирт.
Иногда причина кроется не в отсутствии опыта у врача, а в состоянии здоровья самого пациента. Подобная проблема может возникнуть у людей с сахарным диабетом, т.к. у них нарушено кровообращение. Также причиной могло послужить присоединение инфекции.
Признаки некроза: острая пульсирующая боль, появление белых новообразований на слизистой. При подозрениях на некроз нужно незамедлительно обратиться к врачу, т.к. воспалительный процесс развивается стремительно, и может пострадать не только десна, но и костная ткань.
Часто бывает такая ситуация – у пациента болит та область, где врач проводил стоматологические манипуляции, но боль с нее передается в рядом расположенные ткани. Не исключены такие ситуации, если проводится сложная операция по удалению свища или нагноения, сопровождающаяся рассечением мягких тканей.
Симптомы, которые должны насторожить
Вам делали укол в десну перед тем, как лечить зубы, а после лечения дискомфорт изо дня в день нарастает? Тогда нужно знать, что боль – не единственный симптом, который должен насторожить. Обратите внимание на ряд других тревожных симптомов, которые могут свидетельствовать о патологии, и требуют скорейшего обращения к врачу:
- повышение местной и общей температуры тела,
- жжение и зуд на слизистой,
- появление язвочек на слизистой,
- отечность и гиперемия слизистой,
- асимметрия лица,
- появление кисты или флюса,
- общая слабость и потеря аппетита,
- появление зловонного дыхания,
- трудности с открыванием рта и пережевыванием пищи,
- иррадиация боли в другие части челюстно-лицевого аппарата.
Александр К, отзыв с сайта otzovik.com
Как облегчить боль: что можно делать, а чего делать нельзя
Если после посещения стоматологии и укола в десну появились боли, которые вызывают беспокойство, то можно принять следующие меры:

Меры, которые помогут предотвратить развитие осложнений
Прежде всего, важно найти профессионального врача, который проведет все лечебные процедуры от и до аккуратно и качественно. Ведь с опытным специалистом можно не переживать о том, можно ли делать уколы анестезии в десны, а боль после лечения либо совсем не возникнет, либо будет беспокоить не более нескольких суток. Однако найти хорошего стоматолога – это еще только полдела. Чтобы избежать осложнений, старайтесь придерживаться несложных правил.
Правило №1: откажитесь от употребления пищи сразу после лечебных процедур. Перекусить рекомендуется только по прошествии 2-3 часов, иначе вы сами можете травмировать слизистую или занести в еще не затянувшуюся ранку бактерии и кусочки пищи.
Правило №2: в первые сутки после лечения откажитесь от употребления острой и горячей пищи, от принятия солнечных ванн и посещения парных и саун, т.к. это может спровоцировать прилив крови и отечность мягких тканей.
Правило №3: первые несколько суток очень бережно и аккуратно проводите гигиену полости рта, чтобы дать мягким тканям затянуться.
1 Карпук И.Ю. Аллергическая реакция на местные анестетики: диагностика и профилактика. Вестник Витебского государственного медицинского университета, 2009.
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Терапия →
- Причины и методы лечения ятрогенных повреждений нервов при выполнении анестезии нижнечелюстного альвеолярного нерва
На следующий день после выполнения ресторативного лечения одного из зубов нижней челюсти пациентка пожаловалась на онемение языка на стороне проведения манипуляции. Нарушение чувствительности отмечалось на протяжении 12 недель после операции. Какова этиология заболевания, и каковы методы лечения и профилактики данного осложнения?
Если пациент после проведенного хирургического удаления третьего нижнего моляра нижней челюсти предъявляет жалобы на нарушение чувствительности языка на стороне манипуляции, то причина данного осложнения очевидна, и пациент должен был быть предупрежден о возможности возникновения данного осложнения при подписании информированного согласия на проведение хирургической манипуляции. Однако причина возникновения нарушений чувствительности после обычной окклюзионной реставрации зуба не столь очевидна. Кроме того, возникает вопрос: следует ли предупреждать пациента о возможности возникновения перманентных нарушений чувствительности как одного из осложнений лечения?
По данным Pogrel and Thamby, вероятность повреждения нервов при проведении местной анестезии нижнечелюстного альвеолярного нерва составляет порядка 1 случая на несколько десятков тысяч манипуляций (по данным литературы, от 26 762 до 160 571). На практике это означает, что работающий на полную ставку стоматолог как минимум раз в жизни столкнется с данным осложнением.
Возможные причины развития осложнения
Хотя точный механизм повреждения нервов остается предметом обсуждения, на данный момент по литературным данным существует три основные теории, объясняющие этиологию данного осложнения: механическая травма иглой шприца, интранейральная гематома и токсичность анестетика.
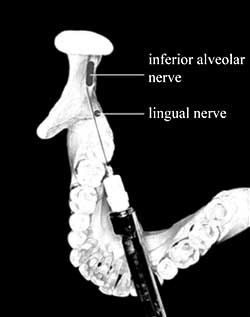
Однако в любом случае остается вероятность того, что игла повредит оболочку нервного пучка и самого нерва, особенно если игла вводится с усилием, что происходит, например, если пациенту приходится прилагать усилие для того, чтобы широко открыть рот, чтобы врач мог выполнить анестезию. Если нерв в области травмы идет фасцикулярно, что характерно для трети случаев анатомического строения язычного нерва проксимальнее языка, его травма может привести к полной анестезии отдела, иннервируемого его дистальной частью. Это объясняет, почему язычный нерв травмируется чаще, чем нижний альвеолярный нерв. Кроме того, язычный нерв чаще лежит прямо на пути введения иглы при проведении анестезии нижнего альвеолярного нерва (см. рис. 1).
Рис. 1. Путь введения иглы при проведении стандартной анестезии нижнего альвеолярного нерва.
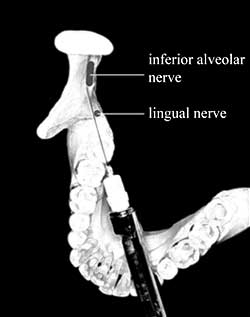
Интранейральная гематома: согласно другой гипотезе, игла при введении может повредить кровеносный сосуд, питающий нервный пучок, что приведет к развитию гематомы. Геморрагическое содержимое гематомы механически сдавливает нервные волокна, становится причиной развития реактивного фиброза и образования соединительной ткани, что, в свою очередь, приводит к дальнейшему сдавливанию нервных волокон. Объём поражения в данном случае определяется объёмом сдавления тканей.
Токсичность анестетика: последняя и наиболее противоречивая теория повреждения нерва при проведении нижнеальвеолярной анестезии основывается на локальной токсичности вводимого анестетика. Впервые данная теория была высказана Haas and Lennon: согласно их данным, высококонцентрированные растворы таких анестетиков как артикаин и прилокаин обладают также сильным нейротоксическим действием. Возможные механизмы получения травмы нерва включают в себя интрафасцикулярную инъекцию и образование в окружающей нерв области токсичных ароматических спиртов.
Методы лечения
По данным клинических исследований, более чем в 85% случаев неврологические проявления повреждения нерва при выполнении нижнеальвеолярной анестезии купируются в течение 8 недель после травмы; наличие симптомов поражения нерва по истечении 8 недель говорит о плохом прогнозе развития заболевания. При наличии симптомов патологической чувствительности нерва пациентов следует наблюдать в течение 2 недель и, если за это время не отмечается никаких существенных улучшений, направить к челюстно-лицевому хирургу или к орофациальному специалисту по обезболиванию для проведения инструментального исследования нервной проводимости и выбора тактики дальнейшего лечения.
Медикаментозная терапия включает в себя антиконвульсанты, бензодиазепины, трициклические антидепрессанты, спазмолитики и обезболивающие средства, эффективные при расстройствах чувствительности. Однако в ряде случаев пациенты с гипо- и дизестезией нуждаются в микрохирургическом лечении; оптимальный срок данного метода лечения - не позднее 3 месяцев после травмы. Впрочем, данный метод лечения требует проведения дополнительных клинических исследований.
Хотя данное осложнение встречается редко, важно помнить о нём при выполнении нижнеальвеолярной анестезии, а особенно при использовании высококонцентрированных анестетиков. Также важно вовремя распознать данное осложнение и направить пациента к соответствующему специалисту для выбора оптимальной тактики лечения.
Читайте также:




