Что покажет мрт после болезни миелитом
Миелопатический синдром (слабость в конечностях, тазовые и чувствительные нарушения) может быть связана со многими причинами: демиелинизацией (рассеянный склероз, болезнь Дэвика, поперечный миелит, острый диссеминирующий энцефаломиелит), опухолями (астроцитоима, эпендимома, реже, глиобластома, гемангиома и метастаз), нарушением спинномозгового кровообращения (спинальный инсульт), воспалением или инфекцией. МРТ позвоночника является единственным методом визуализации причин миелопатии. МРТ в СПб в наших клиниках при миелопатическом синдроме можно делать как в амбулаторных условиях, так и МРТ СПб должно осуществляться в неврологическом стационаре, где при тяжелом состоянии пациента, например восходящем и быстро прогрессирующем процессе.
Самой частой причиной являются демиелинизирующие заболевания.
Отличительными чертами рассеянного склероза при МРТ являются: протяженность не более, двух сегментов (кроме оптикомиелита), в поперечнике поражение располагается в задне- боковой части, обычно клиновидной формы, спинной мозг не вздут, поражается чаще шейный отдел позвоночника.

Схема. Типичное поражение по длиннику. Слева рассеянный склероз, справа – поперечный миелит.

МРТ шейного отдела позвоночника. Сагиттальная Т2-зависимая МРТ. Типичные очаги рассеянного склероза.

МРТ шейного отдела позвоночника. Сагиттальные Т2-зависимые МРТ. Нетипичные очаги рассеянного склероза (подтверждено характерными очагами в головном мозге).
Редко при рассеянном склерозе наблюдается на МРТ атрофия спинного мозга, что более характерно для его первично прогрессирующей формы.

МРТ шейного отдела позвоночника. Сагиттальная Т2-зависимая МРТ. Первично-прогрессирующий рассеянный склероз с атрофией спинного мозга.

Схема. Рассеянный склероз. Типичное поражение по поперечнику.


МРТ шейного отдела позвоночника. Аксиальные Т2-зависимые МРТ. Типичное расположение очага рассеянного склероза по поперечнику.
При поперечном миелите на МРТ позвоночника протяженность поражения спинного мозга гораздо больше, сопровождается его вздутием. При ишемическом поражении, как видно на аксиальных МРТ позвоночника, чаще страдают передние отделы, реже весь поперечник спинного мозга.

Схема. Слева поперечный миелит, справа ОДЭМ.
Рассеянный склероз и острый диссеминирующий энцефаломиелит (ОДЭМ) в большинстве случаев сопровождаются также наличием очагов типичных на МРТ в головном мозге.
Активные очаги рассеянного склероза в спинном мозге могут контрастировать при МРТ с введением гадолиния, также как это наблюдается при очагах в головном мозге.


МРТ шейного отдела позвоночника. Т2-зависимые сагиттальные МРТ с контрастированием. Рассеянный склероз. Периферический (слева) и паренхимальный (справа) типы контрастирования.
При оптикомиелите (болезнь Дэвика) поражается спинной мозг и зрительные нервы или тракты. При МРТ позвоночника в спинном мозге очаг занимает 3 и больше сегментов.

МРТ шейного отдела позвоночника. Сагиттальные Т1-зависимая МРТ, Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием. Спинальное поражение при оптикомиелите.
Острый диссеминирующий энцефаломиелит (ОДЭМ) имеет инфекционно-аллергическое происхождение и возникает после вирусной инфекции или вакцинации. В отличии от рассеянного склероза течет остро, без волн. Часто встречается у детей. У 50% пациентов отмечается положительная проба на MOG (гликопротеин миелина олигодендроцитов). Спинной мозг при ОДЭМ поражается у 30% пациентов наряду с характерными очагами в головном мозге. Течение восходящее с переходом на ствол мозга, в том числе и варолиев мост. Часть случаев оканчиваются летально, но в большинстве наблюдается полное восстановление.

МРТ шейного отдела позвоночника. Сагиттальные Т1-зависимая МРТ, Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием. ОДЭМ.

МРТ шейного отдела позвоночника. Сагиттальные Т2-зависимые МРТ. ОДЭМ. Слева острая фаза, справа положительная динамика.
Острый поперечный миелит относится к воспалительным процессам с протяженным поражением как по длиннику, так и по поперечнику спинного мозга. Процесс может быть частичным или полным, когда захватывается весть поперечник. Этиология процееса достоверно неизвестна , поэтому он считается “идиопатическим”. Наиболее вероятно, что в его основе лежит инфекционно-аллергический процесс. В трети случаев наблюдается полное выздоровление или отчетливая положительная динамика. На МРТ позвоночника виден отек и вздутие спинного мозга, на МРТ с введением контраста может быть усиление очагов.

МРТ грудного отдела позвоночника. Сагиттальные Т2-зависимая МРТ, Т1-зависимая МРТ после контрастирования и поперечная МРТ с контрастированием. Острый поперечный миелит.
Астроцитома, самая частая из интрамедуллярных опухолей, При МРТ позвоночника она диффузно инфильтрирующая спинной мозг, сопровождается вздутием спинного мозга и неоднородным контрастировавшем при МРТ с введением гадолиния. Часто при МРТ видно, что опухоль сопровождается кистой, распространяющейся как вверх, так и вниз.

МРТ грудного отдела позвоночника. Сагиттальные Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием. Астроцитома.
Эпендимома – вторая по частоте интрамедуллярная опухоль. Расположена в поясничном или шейном отделе. Встречается множественная, особенно, при нейрофиброматозе. При МРТ позвоночника опухоль также может иметь кистозный в спинном мозге компонент, хорошо очерчена и хорошо контрастирует при МРТ позвоночника с введением гадолиния.

МРТ шейного отдела позвоночника. Т1-зависимая МРТ с контрастированием. Множественная эпендимома.
Артериальные инфаркты спинного мозга чаще наблюдаются как осложнение аортального стентирования. Типичная локализация в бассейне артерии Адамкевича. При МРТ позвоночника видно, что поражение обычно идет по передней поверхности спинного мозга с симптомом “змеиных глаз”.


МРТ грудного отдела позвоночника. Сагиттальная и поперечная Т2-зависимые МРТ. Спинальный инсульт.
Еще одной причиной миелопатий могут быть дуральные венозные фистулы. При МРТ позвоночника прослеживаются расширенные сосуды, которые идут вдоль спинного мозга, вызывая его ишемию.
Миелоишемию также могут вызывать многочисленные причины компрессии спинного мозга извне: метастазы, спондилодисцит, дегенеративно-дистрофические заболевания позвоночника, экстрамедуллярные опухоли. Они определяются при МРТ позвоночника.
Что нужно знать о поперечном миелите
- Двойной возрастной пик: 10-20 и 30-40 лет
- Поражаются преимущественно шейный и грудной отделы позвоночника.
- Клинический синдром, характеризующийся поражением двигательных, чувствительных и вегетативных проводящих путей в связи с острым очаговым воспалительным процессом в спинном мозге
- Диагностические критерии: при МРТ выявляется очаговое накопление контраста, при исследовании ЦСЖ — плеоцитоз и увеличение уровня IgG.
Причины возникновения
- Острый рассеянный энцефаломиелит: острый воспалительный процесс в головном и спинном мозге; возникает после инфекции (постинфекционный), иммунизации (поствакцинальный) или внезапно.
- Инфекционные: вирусные (герпес, опоясывающий лишай, цитомегаловирус, энтеровирусы, вирус Эпштейна-Барр, ВИЧ, грипп, бешенство), бактериальные (микоплазмоз, сифилис, боррелиоз, туберкулез).
- Системные заболевания: системная красная волчанка, синдром Шегре- на, саркоидоз.
- Рассеянный склероз.
- Паранеопластический синдром.
- Сосудистые причины (артериовенозные мальформации, васкулиты, тромбоз спинномозговых артерий).
- Лучевая миелопатия.
- Идиопатический.
- Аллергический.
- Сагиттальная проекция: STIR, Т2-взвешенное изображение, Т1-взвешенное изображение (с контрастированием или без него).
- Горизонтальная проекция: Т2-взвешенное изображение, Т1-взвешенное изображение МРТ с контрастированием.
- Олигоклональные Ig, ПЦР, индекс IgG, антитела (против микоплазм, боррелий).
- Серологические исследования в зависимости от клинических призна¬ков.
- Если невозможно выполнить МРТ (внимание: спинномозговая пункция может вызывать отек спинного мозга).
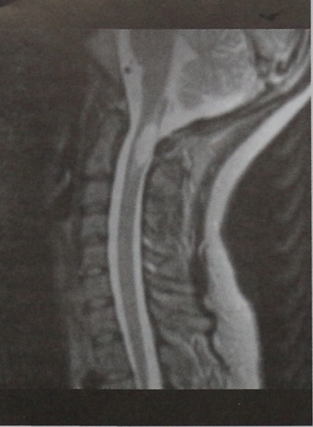
Пациент с жалобами на слабость в руках и ногах, нарастающую в течение нескольких дней и более выраженную справа. При неврологическом исследовании выявлено отсутствие роговичного рефлекса справа и зона нарушения чувствительности на лице в форме полулуния. МРТ шейного отдела позвоночника (сагиттальная проекция, Т2-взвешенное изображение). На уровне СIСII в зоне расширения спинного мозга визуализируется очаг поражения с повышенной интенсивностью сигнала. На Т2-взвешенном изображении в горизонтальной проекции изменение интенсивности сигнала более выражено справа.
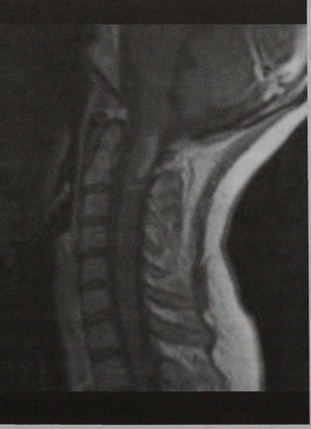
МРТ шейного отдела позвоночника (сагиттальная проекция, Т1-взвешенное изображение с контрастированием). Наблюдается очаг поражения с частичным накоплением контраста.
Общие симптомы на МРТ снимках:
- Незначительное или выраженное набухание спинного мозга. В связи с этим спинномозговой пункции должно предшествовать использование методов визуализации.
- Воспаление распространяется более чем на 2/3 поперечного сечения спинного мозга.
- Может распространяться на несколько сегментов спинного мозга (прогноз крайне неблагоприятный при поражении более 10 сегментов).
- Чередование здоровых и пораженных участков.
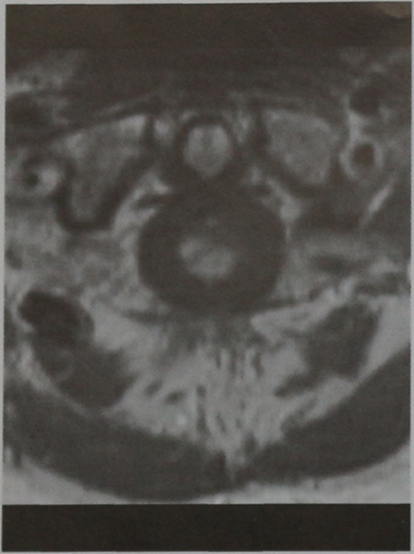
МРТ позвонка CI, (горизонтальная проекция, Т1-взвешенное изображение с контрастированием). В очаге поражения отсутствует накопление контраста.
Т1-взвешенное изображение при МРТ диагностике:
- Неоднородное.
- Накопление контраста по краю образования (непостоянное, преходящее, часто определяется в течение короткого времени).
- Контрастирование нередко происходит с задержкой, поэтому необходимо получить и отсроченные изображения (несколько Т1-взвешенных изображений после введения контраста).
Т2-взвешенное изображение на снимках МРТ показывает:
- Центрально расположенный очаг поражения, дающий сигнал повышенной интенсивности.
- Изоинтенсивный участок в центре («признак центральной точки).
- Четко отграничен от окружающих тканей.
Симптомы поперечного миелита
Наиболее часто заболевание проявляется:
- У 45% больных развернутая клиническая картина поперечного миелита спинного мозга развиваются в течение 24 ч
- Практически все пациенты с симптомами поперечного миелита спинного мозга предъявляют жалобы на слабость в ногах
- Дисфункция мочевого пузыря
- Парестезии
- Боль в спине, корешковая боль.
Тактика лечения
Неотложные мероприятия:
- Внутривенное введение высоких доз глюкокортикоидов.
- Плазмаферез.
- Антибактериальная терапия в случае инфекционной этиологии заболевания.
- Антикоагулянтная терапия у пациентов с системной красной волчанкой и антифосфолипидным синдромом.
- При наличии показаний — нейрохирургическое вмешательство.
Последующее лечение:
- Реабилитация.
- Анальгетики.
- Миорелаксанты.
Прогноз заболевания
- Частичное или полное исчезновение клинических проявлений происходит через 1-3 мес.
- Обычно не рецидивирует, однако рецидивы возможны при наличии предрасполагающих факторов.
Признаки патологий со схожими проявлениями
Рассеянный энцефаломиелит
- Асимметричные неврологические расстройства, преимущественно с нарушением чувствительности
- Олигоклональные Ig в ЦСЖ (также при остром рассеянном энцефаломиелите)
- Эксцентричное усиление сигнала от белого вещества спинного мозга
- Поражение распространяется более чем на два сегмента; множественные поражения
- Накопление контраста в зоне поражения в периоды обострения
Инфаркт спинного мозга
- Преимущественное поражение серого вещества спинного мозга
- Обычно в передних отделах спинного мозга, в бассейне передней спинномозговой артерии
Интрамедуллярные опухоли (такие как астроцитома)
- Неравномерное повышение интенсивности сигнала (Т2-взвешенное изображение)
- Полное поперечное поражение спинного мозга
- Продукты распада эритроцитов (повышение интенсивности сигнала на Т1 -взвешенном изображении)
- Отсутствие чередования здоровых и пораженных участков
- Значительное неравномерное повышение интенсивности сигнала после контрастирования
Острые миелиты (ОМ) относятся к числу достаточно редких воспалительных заболеваний спинного мозга. Возбудителями ОМ могут быть бактерии, вирусы, паразитарная и грибковая инфекции, однако нередко этиологическую причину болезни установить не удается, и такие случаи трактуются как идиопатические [2, 3]. Выделяют первичные и вторичные формы заболевания, когда ОМ являются результатом гематогенного заноса инфекции из любого воспалительного очага в организме или поражения контактным путем (в результате остеомиелита позвоночника или эпидурального абсцесса). Наиболее часто при ОМ поражается тораколюмбальный отдел, в 20% случаев — очаг воспаления локализуется в шейном, а в 5—10% — в поясничном отделе спинного мозга [1]. Различают собственно поперечный и многоочаговый ОМ, которые отличаются размером и количеством очагов воспаления в отдельных сегментах спинного мозга.
ОМ начинается, как правило, в возрасте 15—35 лет с появления парестезий или болей в конечностях, спине или животе. Спустя несколько дней развиваются вялые парезы, которые к концу второй недели приобретают характер спастических, нарушения чувствительности по сегментарному и (или) проводниковому типу, присоединяются тазовые и трофические нарушения. Характер клинической картины ОМ определяется уровнем и распространенностью зоны поражения спинного мозга. Лечение ОМ всегда консервативное. Наиболее часто назначаются глюкокортикоиды, хотя в последние годы их эффективность в литературе оспаривается [4, 6].
В ряде случаев ОМ клинические признаки грубого морфологического нарушения спинного мозга маскируют одновременное вовлечение в патологический процесс и спинномозговых корешков. Между тем аксональный характер их поражения даже в случае благоприятного восстановления функций спинного мозга определяет резидуальные явления и прогноз заболевания. Приводим наблюдение.
Больной Р., 17 лет, студент, при поступлении жаловался на слабость, онемение и боли в ногах, больше в левой, недержание мочи, повышение температуры до 38,0° С. Болен в течение суток, когда на фоне респираторной инфекции с повышением температуры появились боли в ногах, онемение голеней и стоп, затем нарастающая слабость в них. Спустя сутки присоединилось недержание мочи. Доставлен в стационар машиной скорой помощи. При поступлении состояние удовлетворительное, повышенного питания, АД 130/80 мм. рт. ст. Патологии со стороны внутренних органов не выявлено. Ходит с посторонней помощью. Со стороны черепно-мозговых нервов без патологии, верхние конечности в норме. Мышечный тонус в ногах дистоничен. Сила в сгибателях и разгибателях стоп снижена: справа 3-3,5 балла, слева — 1 балл. Сила в проксимальных отделах ног снижена до 4 баллов. Коленные рефлексы оживлены, D=S, ахилловы, а также подошвенный рефлекс слева отсутствуют. Гипестезия с гиперпатией на стопах, онемение по задней поверхности ног, нарушено глубокомышечное чувство в пальцах стоп, больше слева. Симптомы корешкового натяжения слабоположительные, нерезкая болезненность нервных стволов при пальпации на голенях. Патологических стопных знаков нет. Нарушение функции тазовых органов в форме недержания мочи. В течение последующих 5 дней состояние больного продолжало ухудшаться, развилась дистальная вялая параплегия ног, перестал самостоятельно ходить, присоединилось проводниковое расстройство всех видов чувствительности книзу от уровня Lj, снизились коленные рефлексы.
Обследование: общий анализ крови, мочи, биохимический анализ крови в норме. СМЖ (4-й день болезни): белок 0,32 г/л, цитоз 24-106 клеток/л (100% лимфоциты), сахар 3,3 ммоль/л. Титр антител к вирусу простого герпеса в сыворотке крови и СМЖ отрицательный. Иммунограмма крови выявила повышение уровня иммуноглобулинов всех классов: IgG 24,2 г/л, IgA 5,4 г/л, IgM 2,0 r/л. При исследовании в динамике на фоне лечения уровень IgG снизился до 6,5 г/л. Иммунограмма СМЖ характеризовалась значительным увеличением иммуноглобулинов: IgG 3,4 г/л, IgA 0,1 г/л, IgM 0,2 г/л. Консультация окулиста: на глазном дне изменений не выявлено. Консультация отоневролога: в отоневрологическом статусе определяется нарушение статокинетики при нормальной координации и реактивности вестибулярного аппарата. Слуховые вызванные потенциалы в норме. Вибрационная чувствительность: на руках и ключицах пороги в норме, выраженная пальгипестезия на ногах, S>D. МРТ в T2w нижнегрудного и поясничного отделов позвоночника и спинного мозга с контрастированием (6-й день болезни): картина мелкоточечных очагов в проекции задненаружных отделов поперечника спинного мозга (боковые столбы и задние столбы) с признаками нерезко выраженного отека прилежащих участков спинного мозга (рис. 6). Больной получал кортикостероидную (преднизолон 90 мг/сут через день), антибактериальную, дезинтоксикационную терапию, внутривенный иммуноглобулин (Sandoglobulin в дозе 6 г/сут), тималин, уроантисептики.

Рис. 6. МРТ спинного мозга больного Р., 17 лет, с диагнозом ОМ: в проекции дистальных отделов спинного мозга (конус-эпиконус) выявляется умеренный гиперинтенсивный очаг 23×6 мм в сагиттальном сечении (показан стрелкой)
На 10-е сутки состояние больного стабилизировалось, а спустя несколько дней наметилась положительная динамика: восстановилось нарушенное мочеиспускание, уменьшились боли в ногах, увеличился объем движений в стопах, появился ахиллов рефлекс справа, оживились коленные рефлексы, S>D, начал самостоятельно ходить. Через 3 недели восстановилось глубокомышечное чувство в стопах, исчезли чувствительные проводниковые нарушения. В восстановительном периоде проводилось физиотерапевтическое лечение, лазеротерапия, гипербарическая оксигенация, массаж. В последующем на протяжении 3 месяцев продолжалось восстановление силы в ногах до степени умеренного пареза, уменьшились симптомы корешкового натяжения. Мышечный тонус оставался сниженным. Спустя 11 месяцев наблюдалась легкая слабость тыльного сгибания левой стопы и умеренно выраженный парез разгибателей пальцев стопы, незначительная амиотрофия левой голени. Отмечалось отсутствие ахиллова рефлекса слева, гипестезия в левой стопе. МРТ спинного мозга (контроль) не выявила признаков очагового нарушения. Через 1,5 года сохранялся умеренный парез разгибателей пальцев левой стопы, амиотрофия голени, установлена III группа инвалидности.
Значительный интерес представляют данные ЭНМГ, полученные на 2, 6, 13, 17, 31, 198 и 296-й день от начала заболевания. При поступлении, несмотря на уже имеющиеся грубые двигательные нарушения в конечностях, ЭНМГ-исследование левого малоберцового и большеберцового нервов выявило только отсутствие F-волны, тогда как показатели амплитуды М-ответа и СПИ на дистальных сегментах нервов были в норме (табл. 2).

* Амплитуда М-ответов, полученных с дистальной и проксимальной точек стимуляции нервов.
** Минимальные и максимальные значения латентности F-волны.
F-волна с малоберцового нерва отсутствовала на протяжении всего периода заболевания. На 6-й день при исследовании большеберцового нерва выявлено наличие позднего ответа одинаковой формой с латентным периодом 49,6 мс, низкой амплитуды, с частотой представленности 50%. На основании общепринятых критериев этот ответ был расценен как A-волна. На 13-й день на фоне клинического улучшения состояния больного обнаружено отсутствие М-ответа при стимуляции малоберцового нерва, выраженное снижение амплитуды при тестировании большеберцового нерва и появление F-волны с мышцы, отводящей первый палец стопы. На 31-й день появился М-ответ низкой амплитуды 0,06 мВ с мышцы короткого разгибателя пальцев. На 198-й и 296-й день наблюдалось возрастание амплитуды М-ответов при исследовании малоберцового и большеберцового нервов и снижение СПИ по ним до 37—39 м/с. На протяжении всего периода наблюдения не было выявлено патологии со стороны срединного (моторные и чувствительные волокна) и икро-ножного нервов.
При игольчатой ЭМГ с левой передней большеберцовой мышцы на 31-й день болезни зарегистрирована редкая спонтанная активность в виде потенциалов фибрилляций. Анализ дли-тельности потенциалов двигательных единиц (ПДДЕ) показал I—II стадию денервационно-реиннервационного процесса. На 296-й день обнаружены единичные положительные острые волны, гистограмма распределения ПДДЕ по длительности соответствовала 111-Б стадии денервационно-реиннервационного процесса. При максимальном произвольном напряжении регистрировала редуцированная ЭМГ.
Таким образом, у больного остро развилась клиническая картина очагового миелита на уровне нескольких сегментов нижнегрудной — верхнепоясничной локализации. Прогрессирование заболевания привело к формированию поперечного миелита. Проведенные исследования помогли исключить вторичный характер болезни. Этиологической причины в данном случае выявить не удалось, что позволило трактовать заболевание как первичное идиопатическое. Выявленные иммунологические нарушения в крови и СМЖ (интратекальный синтез антител) указывали на включение в патологический процесс аутоиммунных механизмов. Проведенная патогенетическая и симптоматическая терапия позволили полностью восстановить функцию спинного мозга. Об этом свидетельствовали благоприятная динамика неврологического статуса и результаты МРТ. Однако спустя 1,5 года у больного сохранялся умеренный вялый дистальный парез левой стопы, ограничивающий его трудоспособность. ЭНМГ-исследование позволило обнаружить фокальную демиелинизацию и аксональную дегенерацию преимущественно L5—S1 корешков в остром периоде миелита и вторичное аксональное поражение моторных волокон нервов нижних конечностей в восстановительном периоде. Это подтверждалось отсутствием F-волны при тестировании малоберцового и большеберцового нервов на ранней стадии заболевания, увеличением ее латентности и дисперсии при исследовании большеберцового нерва в дальнейшем, наличием денервационных потенциалов, сохранностью сенсорных волокон на протяжении всего периода болезни. В данном случае наблюдалось полное клиническое и МРТ-восстановление функции спинного мозга, однако именно поражение спинномозговых корешков привело к резидуальным явлениям заболевания и оказалось его инвалидизирующим фактором.
Поперечный ОМ — наиболее тяжелая форма заболевания. В 2/3 случаев этиологию выявить не удается [3]. Патоморфологическое проявление поперечного миелита — некроз спинного мозга, когда все невральные элементы погибают и замещаются клеточным инфильтратом либо образуется полость. Причина образования некроза при поперечном миелите остается неясной. Предполагается, что в ряде случаев некроз может быть обусловлен аутоиммунным васкулитом, в результате которого происходит тромбоз передней спинальной артерии [6].
Клиническая картина поперечного ОМ характеризуется внезапным началом. Лихорадка может присутствовать у половины пациентов, в трети случаев определяются менингеальные симптомы. Чувствительные нарушения носят полиморфный характер. Преобладают расстройства болевой и температурной чувствительности проводникового типа (в 80%). Глубокая чувствительность может быть сохранена. Паралич конечностей вначале бывает вялым за счет диашиза, затем к концу 2-й недели приобретает характер спастического. Для поперечного ОМ характерен восходящий характер двигательных и чувствительных расстройств, который становится максимальным в течение 3 дней от начала заболевания. В 25% случаев наблюдается нисходящий тип болезни, когда верхние конечности поражаются раньше и сильнее, чем нижние [1]. Поражение вегетативной нервной системы проявляется неустойчивостью АД, лабильностью пульса, повышенным потоотделением. Тазовые нарушения отмечаются практически всегда. Улучшение обычно начинается на 2—17-й день заболевания, однако наибольший прогресс симптоматики отмечается в течение первых 3—6 месяцев от начала заболевания, что имело место в нашем наблюдении.
У 60% больных в ликворе спустя 5-7 дней обнаруживается умеренный плеоцитоз (50—100 лимфоцитов в 1 мм3) и повышение белка (не более 1,2 г/л). При МРТ в первые дни заболевания обнаруживается расширение в поперечнике спинного мозга (в 40% случаев), но чаще патология не выявляется. У 50—56% больных спустя 5 дней определяются патологические очаги, как было и в нашем случае, причем данные МРТ не всегда коррелируют с тяжестью неврологического дефицита. В резидуальном периоде поперечного ОМ на МРТ выявляется атрофия либо кистозные изменения спинного мозга [2]. Характерных для поперечного ОМ изменений ЭНМГ нет, однако при одновременном вовлечении спинномозговых корешков можно обнаружить аксональный, реже демиелинизирующий характер их поражения, о чем свидетельствует приведенное наблюдение.
Поперечный ОМ традиционно лечат глюкокортикостероидами. В тяжелых случаях применяют схему пульстерапии (500-1000 мг метилпреднизолона), затем переходят на прием препаратов внутрь [6]. Мнение об эффективности кортикостероидов в литературе дискутируется. Ряд авторов считают данные препараты неэффективными [4]. В последние годы в терапии ОМ с успехом применяются внутривенные иммуноглобулины в дозе 0,4 г на 1 кг массы тела в течение 5 дней. В комплексе лечения болезни широко используют противоспастические средства, антибиотики широкого спектра действия, уроантисептики.
Дифференциальный диагноз поперечного ОМ проводят со спинальной формой рассеянного склероза, спинальным инсультом, ВДП, болезнями, сопровождающимися компрессией спинного мозга (диском, опухолью, туберкулезным натечником, абсцессом), ВИЧ-ассоциированной миелопатией, паранеопластическим синдромом, фуникулярным миелозом, антифосфолипидным синдромом и др.
Исход у больных с поперечным ОМ варьирует от полного выздоровления (у 1/3 пациентов) до отсутствия даже минимальной положительной динамики. Худший прогноз отмечается при острейшем (до суток) начале заболевания, интенсивной боли в дебюте, недержании мочи, отсутствии улучшений после 3 месяцев лечения. Прогноз чаще благоприятный при подостром развитии болезни (от нескольких дней до нескольких недель), в молодом возрасте, при сохранности функции задних столбов и глубоких рефлексов [1, 6].
Таким образом, ОМ — тяжелое, но курабельное заболевание, а успех лечения зависит от распространенности процесса и его своевременной диагностики.
Читайте также:


