Что такое аутотрансплантация лицевого нерва
Калина В. О., Шустер М. А. - Периферические параличи лицевого нерва
В поисках метода, способного удовлетворить требованиям клиники, были проведены многочисленные эксперименты с гомо- и гетеротрансплантатами, причем было установлено, что в последних зонах некроза значительно шире, чем в аутотрансплантате (А. П. Анохина, Е. А. Громова).
Малоэффективными оказались и различные способы консервации нервных трансплантатов (А. Л. Шабадаш; Gosset и Bertrand). П. К. Анохин предложил использовать в качестве трансплантата формалинизированные нервы молодых животных, но и этот не получил общего признания (Н. И. Гращенков, Б. Г. Егоров, М. Г. Игнатов, А. Л. Поленов, Н. Б. Чибукмахер).
Наилучшие результаты с использованием трансплантатов в настоящее время получены при замещениях дефектов в лицевом нерве (Ballance, Duel, Tickle, Kettel, Lathrop). Такую исключительную способность к регенерации лицевого нерва через вставку, видимо, можно прежде всего объяснить небольшим диаметром, позволяющим сохраняться трансплантату без центрального некроза до момента прохождения через него регенерирующих аксонов. Известную роль играет и костный желоб фаллопиева канала, в который, как в нишу, укладывается трансплантат.
Какой же нерв предпочтительнее избрать для взятия трансплантата? Такой нерв-донор должен отвечать нескольким требованиям. Во-первых, он должен иметь диаметр, соответствующий диаметру лицевого нерва. Во-вторых, он должен быть достаточной длины, чтобы из него можно (было получить трансплантат, позволяющий заполнить дефект .в лицевом нерве. -В-третьих, при перерезке такого нерва не должны нарушаться функции важных органов. Имеет также значение и сложность доступа к нерву-донору.
Трансплантат может 'быть взят из любого двигательного или чувствительного нерва, отвечающего указанным выше требованиям.
В качестве нервов-доноров рекомендуется межреберный (Ballance, Duel, Lindsay), илеоингвинальный (Bergstrom, Kettel), большой ушной нерв (La'trop, Maxwell, Alberty), латеральный кожный бедренный нерв (Miehlke, Tickle).
У всех 12 больных, у которых дефект в лицевом нерве был замещен аутонервным трансплантатом, мы пользовались латеральным кожным бедренным нервом.
Еще Ballance и Duel высказали мысль о том, что длинные и толстые трансплантаты в центре могут подвергаться некрозу, а поэтому перспективным может (быть использование нескольких тонких и коротких трансплантатов вместо одного толстого и длинного. Bunnel и Duel в эксперименте показали эффективность кабельных трансплантатов. Bunnel и Boyes у некоторых больных с успехом применили 2—i3 трансплантата, уложенные один за другим в виде кабеля иди .параллельно. Хотя кабельные трансплантаты применяются •некоторыми авторами и в настоящее время, но, по утверждению Kettel и Tickle, при операциях по поводу стойких параличей лицевого нерва они не имеют никаких преимуществ перед одиночными ординарными). Не нашел сторонников и предложенный Duel (1932) способ использования заранее дегенерированного трансплантата (Netley, Hill). Л. В. Белякова по предложению Б. В. Огнева в последнее время применила танталовый протез для замещения дефектов лицевого нерва в его канале.
В нашей стране операция аутотрансплантации с замещением атрофированного лицевого нерва «а участке от коленчатого узла до шило-сосцевидного отверстия латеральным кожным бедренным нервом была впервые произведена в 1947 г. В. О. Калина (в ЛОР клинике 2 Московского медицинского института, руководимой действ, членом АМН COOP проф. Б. С. Преображенским). Операция была сделана девушке 20 лет с полным послеоперационным (мастоидэктомия) параличом 15-летней давности. Был достигнут частичный успех.. В дальнейшем с 1957 г. было произведено (B. О. Калина, М. А. Шустер) 126 операций на лицевом нерве внутри височной кости больным с параличами лицевого нерва различной этиологии.
При решении вопроса о характере хирургического вмешательства на обнаженном нерве
Если лицевой нерв после его обнажения в фаллопиевом канале оказывался сдавленным костным осколком, холестеатомой, грануляциями без нарушения целости эпиневральной оболочки и изменения ствола нерва выражались в умеренном его утолщении, изменении окраски (синюшность, гиперемия), то оперативное вмешательство носило характер декомпрессии с обязательным рассечением зпиневральной оболочки. Оперативное вмешательство типа декомпрессии производилось нами и в тех случаях, где имело место поверхностное повреждение нерва, ограниченное небольшим разрывом зпиневральной оболочки без выраженных процессов рубцевания вокруг нерва и образования боковых невром.
Если ствол лицевого нерва в фаллопиевом канале оказывался на большем или меньшем протяжении запаянным в рубцовую ткань, а данные электродиагностических исследований, проведенных до операции и на операционном столе, давали основание предполагать наличие неполного перерыва нервных волокон, мы старались сохранить ствол лицевого нерва и производили тщательный невролиз. Под контролем оптики осторожно разъединяли мельчайшие рубцы до тех пор, пока из рубцовой ткани не выделялся весь ствол лицевого нерва, ,и затем рассекали эпиневральную оболочку на всем протяжении.
Если после выделения лицевого нерва из рубцов на нерве обнаруживались разрастания соединительной ткани (гранулемы), то соединительнотканные разрастания иссекались с последующим рассечением эпиневральной оболочки.
При большой невроме, охватывающей почти всю толщину ствола лицевого нерва, и данных электродиагностического исследования, проведенного на операционном столе, указывающего на полный функциональный перерыв нервных волокон, мы иссекаем патологически ^измененный участок нерва и замещаем образовавшийся в лицевом нерве дефект с помощью нервного аутотрансплантата. Дефект в лицевом нерве обязательно замещается нервным трансплантатом, когда во время операции обнаруживается полный анатомический перерыв ствола лицевого нерва с расхождением его концов.
Операция декомпрессии лицевого нерва была произведена 67 больным. Среди них 16 человек страдало отогенными параличами, 23 — параличами Белла (невриты лицевого нерва) и 28 — травматическими параличами лицевого нерва. Из 28 последних больных у 20 параличи были связаны с повреждением нерва во время операций на ухе и 8 явились осложнением перелома основания черепа; 19 больным произведена декомпрессия с обнажением лицевого нерва в вертикальном отрезке фаллопиева канала, 16 — в вертикальном и промежуточном, и у 15 нерв обнажен на протяжении горизонтального, промежуточного и вертикального отделов, т. е. от шило-сосцевидного отверстия до коленчатого узла. Эти вмешательства в литературе получили название широкой декомпрессии лицевого нерва.
В отличие от широкой декомпрессии в отдельных случаях лицевой нерв обнажают на ограниченном отрезке фаллопиева канала. Такие вмешательства называются частичными резекциями канала лицевого нерва.
Показаниями для частичных резекций канала лицевого нерва мы считаем наличие фистулы в стенке фаллопиева канала у больного с параличом лицевого нерва, осложнившим хронический гнойный отит, а также те случаи, когда имеется подозрение на сдавление лицевого нерва костным осколкам в результате травмы стенки фаллопиева канала во время операции на ухе или переломе основания черепа. Технически частичная резекция канала проще вскрытия канала на всем протяжении от шило-сосцевидного отверстия до коленчатого узла.
При обнаружении фистулы мы вскрываем канал с помощью лабиринтного долота и маленькой ложки в обе стороны от фистулы на протяжении 4—8 мм, при этом всегда стремимся соблюдать условие, чтобы нерв был обнажен в пределах, обеспечивающих хорошую видимость здорового ствола лицевого нерва по обеим сторонам от фистулы.
'Декомпрессия с частичной резекцией канала лицевого нерва была произведена 17 больным: у 11 из них во время радикальной операции на среднем ухе была обнаружена фистула канала лицевого нерва и у 6 больных нерв был сдавлен костным фрагментом стенки канала.
Операции типа невролиза произведены 47 больным. Из них у 36 паралич был связан с травмой нерва во время операций на ухе, у 5 — с переломом основания черепа, 6 больных были с отогенными параличами лицевого нерва.
Замещение дефекта в лицевом нерве с помощью аутонервного трансплантата мы произвели 1112 больным (6 женщинам и 6 мужчинам) в возрасте от 20 до 48 лет. У всех этих больных причиной паралича была травма лицевого нерва, при этом у 10 больных во время операций на ухе (общеполостная операция у 7, тимпанопластика у 3) и у 2 больных повреждение нерва наступило в результате перелома основания черепа.
Вопрос об использовании трансплантата возникал в тех случаях, когда после вскрытия костного кольца фаллопиева канала от шило-сосцевидного отверстия до коленчатого узла обнаруживается полный анатомический перерыв ствола лицевого нерва и когда расстояние между концами травмированного лицевого нерва превышало 2 мм. Кроме того, диастаз между центральным и периферическим концами нерва еще более увеличивался после освежения концов нерва в пределах здоровых тканей. Как уже было указано, соединить концы пересеченного лицевого нерва в канале височной кости с помощью шва, если диастаз превышает 2—3 мм, невозможно из-за нарушения целости внутриствольных сосудов и многочисленных сосудистых связей нерва с костным ложем. По этим же соображениям мы, как и большинство других авторов, не пользовались методом Буннеля с наложением шва конец в конец путем изменения хода лицевого нерва с извлечением его из фаллопиева канала.
Подобные изменения были обнаружены нами на операционном столе у 10 больных, из них у 2 дефект в лицевом нерве локализовался в пределах барабанного отрезка нерва, у 6 — в пределах барабанного и промежуточного отрезков, у 1 — барабанного, промежуточного и вертикального, и у 1 больного центральный конец был выделен у самого коленчатого узла, а периферический отрезок располагался вне пределов костного канала — у места вступления лицевого нерва в ткань околоушной железы. У 2 больных вопрос о 'необходимости использования трансплантата возник в связи с грубыми изменениями ствола лицевого нерва, позволившими предположить наличие полного перерыва нервных волокон, хотя и отсутствовал анатомический перерыв нерва с расхождением его концов. У обоих больных после обнажения нерва в фаллопиевом канале ствол лицевого нерва в области второго колена и горизонтального отдела оказался запаянным в рубцовую ткань, выделить из которой ствол нерва не представлялось возможным.
Электродиагностическое исследование проводимости нерва на различные импульсные токи, проведенное на операционном столе, позволило сделать заключение о том, что основная масса нервных волокон дегенеративно перерождена. На основании данных электродиагностического наследования в предоперационном периоде и на обнаженном нерве было решено у этих двух больных резецировать патологически измененный участок нерва с последующим замещением дефекта трансплантатом.
У всех больных с интраоперационными параличами лицевого нерва операция начиналась с обнажения нерва в шило-сосцевидном отверстии, и далее нерв обнажался кверху по направлению к барабанной полости.
Таким образом, почти у всех больных без особых затруднений выделялся периферический конец пересеченного лицевого нерва. Обнаружить же центральный конец нерва в массах рубцовой ткани значительно труднее. В некоторых случаях отверстие евстахиевой трубы является первым и почти единственным ориентиром для дальнейшего поиска центральной культи нерва в области его выхода из лабиринта. Ориентируясь на устье евстахиевой трубы, можно обнаружить ложкообразный отросток (proc. cochleariformis), а благодаря последнему — и g. geniculi.
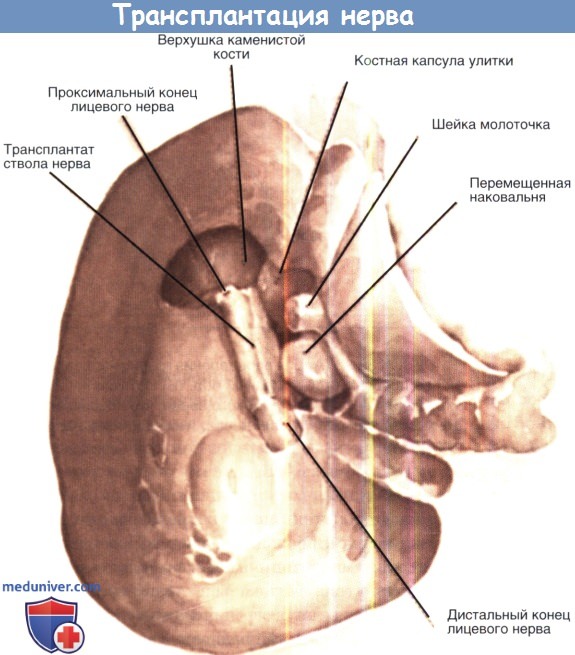
Поиски следует продолжить до тех пор, пока с уверенностью не будут выделены проксимальная и дистальная культи нерва (рис. 15).
Рис. 15. Выделенные культи лицевого нерва в фаллопиевом канале.
Желательно, когда это возможно, обнажить культи нерва приблизительно на 4 мм центральнее и периферически от места повреждения. Недостаточное освежение культей нерва — одна из главных причин неудачи последующей трансплантации (Zachary и Holmes).
Лезвием острой бритвы нерв пересекается перпендикулярно направлению волокон нерва. Miehlke в некоторых случаях для достоверности иссечения нерва в пределах здоровых тканей производит цитогистологическое исследование тонкого поперечного среза нерва.
После обработки центрального и периферического концов травмированного нерва расстояние .между концами нерва или так называемый окончательный дефект (П. К. Анохин) у 3 больных был от 1,5 до 2 см, у 7 больных — от 2 до 3 cм и у 2 больных — от 3 до 4 см. У всех 12 оперированных нами больных в качестве нерва-донора был использован наружный кожный бедренный нерв (п. cutaneus femoris lateralis). Этот нерв обеспечивает получение трансплантата необходимой длины и диаметра, после перерезки его наступает лишь временная потеря чувствительности на участке передневнутренней поверхности бедра размером в пятикопеечную монету.
Вентральная ветвь п. cutaneus femoris lateralis попадает под кожу на 3—5 см дистальнее пупартовой связки, несколько ниже наружной ее трети, пронизывая fascia lata. Он тянется вдоль передней поверхности m. vastus lateralis или по латеральной поверхности m. rectus femoris к колену.
Поперечный разрез — длиной 6—8 см на ширину ладони ниже паховой складки. Разрез проводится через кожу, поверхностную фасцию и жировую клетчатку вплоть до широкой фасции бедра над портняжной мышцей. При разведении краев раны становятся хорошо видимыми две, а иногда три ветви наружного кожного бедренного нерва.
Каждая из этих ветвей может обеспечить трансплантат необходимой длины и диаметра. С помощью лезвия острой бритвы или офтальмологического ножа Грефе вырезается трансплантат требуемой длины. Длина трансплантата определяется куском кетгута, которым был измерен дефект в лицевом нерве.
Трансплантат мы берем на 4—5 мм длиннее, чем дефект в лицевом нерве, вследствие того, что при перенесении вставки в фаллопиев канал трансплантат сокращается. Мы обычно вырезаем два куска нерва, так как иногда трансплантат оказывается по каким-либо причинам непригодным, а после пересечения нерва снова найти наружный бедренный нерв значительно труднее. После взятия трансплантата он укладывается в фаллопиев канал и концы нерва тщательно сопоставляются с концами трансплантата (рис. 16 и 17).
Рис. 16. Трансплантат, введенный в дефект лицевого нерва в фаллопиевом канале.
Для соединения трансплантата с концами лицевого нерва у 5 больных мы не пользовались наложением швов, исходя из того, что ложе костного канала является прекрасной шиной, полностью обеспечивающей стационарное положение склеившихся концов нерва. Кроме того, в окружности трансплантата отсутствуют мышечные массивы, способные при сокращении сместить сопоставленные концы нерва.
У 6 больных мы воспользовались методом Салливэна, который использовал коагулированную кровяную плазму как склеивающее средство для соединения концов нерва. Лишь 1 больному мы применили трансплантат и периферический конец лицевого нерва соединили с помощью двух шелковых швов. В данном случае необходимость в наложении швов была вызвана тем, что периферический конец нерва находился вне пределов фаллопиева канала в месте вступления лицевого нерва в ткань околоушной железы.
Рис. 17. Схема замещения аутотрансплантатами дефектов в различных отделах лицевого нерва.
а — в барабанном отделе; б — в вертикальном; в — в горизонтальном и вертикальном отделах; г — в периферических ветвях.
После того как трансплантат уложен на место и концы его приведены в соприкосновение с концами лицевого нерва, необходимо защитить трансплантат от смещения каким-либо покрытием.
В начале своей работы мы пользовались пластинкой золотой фольги в форме каркаса. В дальнейшем с этой целью применяли амниотическую оболочку, приготовленную по способу Мильке. Внутренний слой яйцевой оболочки, отделенный от детского места после промывания в физиологическом растворе, кипятят в течение 2 минут в дистиллированной воде и сохраняют в 96% спирте. Полученная ткань может сохраняться в стерильных условиях в течение 3 .месяцев.
В последнее время Gibb предложил в качестве шины венозную стенку (в виде открытого или закрытого цилиндра соответствующего диаметра).
Трансплантация лицевого нерва с обходом височной кости (операция dott)
Необходимость восстановления целости лицевого нерва при повреждении его целости в полости черепа возникает при удалении неврином VIII нерва, а также при тяжелых поперечных переломах пирамиды с отрывом ствола лицевого нерва в области входа во внутренний слуховой проход. Dott в 1958 г. разработал для подобных повреждений метод, позволяющий восстановить функцию поврежденного лицевого нерва. Этот метод заключается в том, что длинный трансплантат, взятый из какого-либо нерва больного (п. suralis), сшивают с центральной культей лицевого нерва в мостомозжечковом углу. Трансплантат проводится с обходом пирамиды через трепанационное отверстие к зачелюстной ямке, где соединяется с периферической культей лицевого нерва (рис. 18).
Рис. 18. Трансплантация лицевого нерва по методу Dott.
Автор произвел описанную операцию 4 больным с повреждением лицевого нерва в задней черепной ямке, Drake — еще 3 больным. Во всех случаях получены удовлетворительные результаты.
Лечение в послеоперационном периоде
Лечебные мероприятия в послеоперационном периоде имеют первостепенное значение для окончательного успеха восстановительной операции на лицевом нерве. Этот период можно условно разделить на 2 фазы: период от дня операции до появления первых произвольных движений мимических мышц и период восстановления движений в мимических мышцах.
|При проведении лечебных мероприятий в первом периоде основной целью является поддержание тонуса и улучшение кровоснабжения денервированных .мимических мышц. На 7—l0-й день после операции назначается гальванизация пораженной стороны лица полумаской через день до 25 ма. Если у больного отсутствуют признаки гиперкинеза, то можно вслед за гальванизацией полумаской проделывать ритмическую электризацию, лучше стимулирующими токами, продолжительность импульсов которых должна быть адекватна возбудимости 'мышц. Полезно за час до стимуляции мышц вводить подкожно прозерин (0,05% по 1 мл).
Массаж обеих половин лица следует начинать через 10—114 дней после операции
Во избежание растяжения мышц на стороне заболевания, а также для противодействия тяге мимических мышц здоровой половины лица мы, начиная с 3—4-го дня после операции, ежедневно накладываем липко-пластырные полоски. Эту процедуру мы продолжаем вплоть до, восстановления отчетливых произвольных сокращений в мимических мышцах.
При отсутствии произвольных движений в мимических мышцах мы, так же как и Miehlke, считаем совершенно нецелесообразным проводить с больными занятия лечебной гимнастикой. Такие упражнения могут привести лишь к чрезмерной активности мускулатуры здоровой половины лица, в то время как наша задача заключается в ограничении мимики здоровой стороны.
Во второй фазе послеоперационного периода, когда начинают появляться произвольные движения мимических мышц, (Наибольшее значение приобретает активное участие самого больного в процессе лечения. Реституция поддерживается медикаментозным лечением — витамин В1, раствор прозерина, дибазол. Вместо гальванического тока в этом периоде применяется фарадический или другой импульсный ток. Фарадизация производится до тех пор, пока движения в мимических мышцах не достигнут достаточной амплитуды.
Аутотрансплантация периферических нервов – новая методика реконструкции при повреждении нервных волокон. Ее суть в том, чтобы отделить волокна от здорового нерва и пересадить их в поврежденный участок, не вызвав при этом функциональных нарушений в донорской зоне. Обычно берется нерв из другой части тела, роль которого несущественна. Цель вмешательства – иннервация поврежденного участка имплантированным нервом вместо поврежденного.
Преимущества методики:
• отсутствие необходимости в установке синтетического трансплантата;
• более быстрое и полное восстановление;
• отсутствие отторжения;
• возможность применения в тех ситуациях, когда прогноз в целом неблагоприятный, то есть произошло проксимальное рассечение нерва на большом расстоянии от иннервируемой зоны или расстояние между концами рассеченного нерва очень большое.
Что помогает вылечить?
Микрохирургическая методика позволяет устранить последствия бытовых травм, ДТП, несчастных случаев. Такие операции проводятся при огнестрельных ранах. Методика позволяет высвободить нерв из рубцовой ткани или окружающих здоровых тканей и восстановить его структуру. Результат хирургического вмешательства – восстановление иннервации.
Как проходит операция по пересадке периферических нервов?
Оперативное вмешательство проходит под общим наркозом или местной анестезией.
На первом этапе врач иссекает нужный участок нерва-донора, а затем пересаживает его в поврежденную зону. Возможно восстановление нерва целиком или использование аутотрансплантата для соединения концов рассеченного волокна, когда они находятся далеко друг от друга. После этого накладываются швы. Если операция проводилась на конечности, то накладывается гипсовая повязка, чтобы обездвижить прооперированную зону. Это нужно для стабилизации результата и исключения риска расхождения швов.
Подготовка к процедуре
Пациент проходит стандартное предоперационное обследование. Оно включает:
• анализы крови: клиника, биохимия, на сифилис, гепатит В и С, СПИД, свертываемость;
• общий анализ мочи;
• флюорографию;
• ЭКГ.
При необходимости врач назначит дополнительные обследования. Все зависит от конкретной ситуации. Может потребоваться КТ, МРТ или исследование проводимости нерва.
С результатами нужно посетить терапевта. При отсутствии противопоказаний он дает разрешение на операцию. После этого пациент консультируется с анестезиологом.
Восстановление
Швы снимают через 7-10 дней. Из стационара пациент выписывается через 1-2 дня. Болевой синдром в раннем послеоперационном периоде купируется анальгетиками. Операционная рана каждый день обрабатывается. Через 2-4 недели для ускорения заживления рекомендуется физиотерапия, массаж, ЛФК, плавание в бассейне.
Результат реконструкции нерва
Через некоторое время пациент отмечает положительные изменения. Со временем функция поврежденной зоны все улучшается. Восстановление чувствительности и моторики может занять от нескольких месяцев до двух лет, в зависимости от объема травмы и специфики операции.
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
Ведущие врачи
Коваленко Сергей Николаевич

Дунайский пр., 47
Восстановление непрерывности лицевого нерва посредством первичной нейрорафии всегда предпочтительнее, чем трансплантация нерва, если это удается выполнить без натяжения. Первичная нейрорафия или трансплантация нерва могут восстановить тонус лицевых мышц и произвольные движения, однако непроизвольные движения лицевых мышц не восстанавливаются.
Первичное восстановление или имплантация может выполняться на внутричерепном, внутривисочном и наружном височном сегментах; однако здесь имеются ограничения и достигнуть идеального восстановления движения лицевых мышц удается не всегда. Существует два главных ограничения: пролиферация соединительной ткани в месте анастомоза и неуправляемый рост регенерирующих волокон.
Если участок лицевого нерва разрушен (опухолью или травмой), наилучшие функциональные результаты достигаются при имплантации. Имплантация также рекомендуется при натяжении в месте анастомоза при первичном восстановлении нерва. Немедленная нейрорафия улучшает результаты при сравнении с отложенной нейрорафией, что было экспериментально подтверждено на свиньях. В случае, если первичное восстановление нерва или имплантацию откладывают из-за других реконструктивных методов, срок составляет от 18 до 24 месяцев.
Электромиография помогает определить сохранность функции других мышц и таким образом дополняет информацию о целесообразности выбора между динамической и статической реабилитацией. Электронейрография не используется для оценки неврального перерождения при выполнении в течении трех недель после повреждения лицевого нерва.
Выбор хирургического доступа определяется местом необходимого восстановления нерва и сохранностью слуха. Вшиваемый трансплантат совмещается с концами лицевого нерва. Для достижения лучших результатов анастомозирование выполняется под операционным микроскопом; требуется проведение атравматической техники операции. При возможности лучше выделить и расширить фаллопиев канал, что обеспечит надежное анастомозирование.
Концы нерва соединяют наложением трех последовательных швов в эпиневрии, используя мононить от 8-0 до 10-0 (нейлон или полипропилен). Дополнительные швы усугубляют травматизацию и способствуют тканевой пролиферации. При трансплантации внутричерепной порции нерва (ввиду невыраженно-сти эпиневрия, а также пульсации головного мозга и СМЖ и технической сложности в целом) накладывается от одного до трех швов. Описывается и наложение бесшовного анастомоза при помощи тканевого клея или даже крови.
Вид нервного трансплантата,
выполненного через трансмастоидальный доступ.
Некоторые хирурги предлагают использование коллагеновых трубок или шин для регенерации нерва, в то время как другие усматривают в этом причину дополнительного фиброзирования и ухудшения конечного результата. При имплантации длина трансплантата берется на 25% больше необходимой для свободного наложения анастомоза (в плавной S-образной форме). Для измерения интервала между концами нерва может быть использована шелковая нить.
Нами выполнен ретроспективный обзор 27 случаев трансплантации лицевого нерва при нейроотологической операции. Четырнадцати пациентам выполнена трансплантация в стволе головного мозга. К восьмому месяцу после операции какое-либо функционирование лицевых мышц имелось более чем у 90% пациентов. При трансплантации дистальнее отверстия слухового канала результаты в целом были лучше.
Влияние облучения на функционирование нерва неизвестно. Некоторые считают, что радиотерапия настолько вредно воздействует на функцию нервного трансплантата, что следует выполнить либо статическую, либо динамическую операцию вместо трансплантации всем пациентам, которые будут подвергнуты послеоперационной радиационной терапии. В то же время, результат, достигнутый при выполнении данных операций обычно хуже, чем при трансплантации. По последним ретроспективным исследованиям пациентов, подвергшихся лучевой терапии дозой около 6000 сГр после трансплантации нерва, не было обнаружено ни одного отличия связанного с облучением, и влияющего на функцию лицевого нерва. Кроме того, использование трансплантата ствола нерва после радиотерапии не исключает возможности применения других методов восстановления в случае неудачи трансплантации.
При трансплантации лицевого нерва преимущественно используются два чувствительных нерва: большой ушной и икроножный. Большой ушной нерв используется намного чаще. Он приблизительно равен длине лицевого нерва, находится в операционном поле и обеспечивает трансплантат длиной до 12 см. Большой ушной нерв локализуется на месте пересечения перпендикулярных линий между верхушкой сосцевидного отростка и углом нижней челюсти; лежит непосредственно под платизмой, на грудино-ключично-сосцевидной мышце. С трансплантатом необходимо обращаться с предельной осторожностью. Как только трансплантат взят, он сразу же помещается в физиологический раствор.
Трансплантат следует перемещать только после окончания предварительной обработки культи нерва, что улучшает выживаемость шванновских клеток донорского нерва.
Икроножный нерв, обеспечивающий чувствительность латеральной части голени и ступни, также используется при трансплантации. В качестве трансплантата он может доходить до 35 см и имеет ветви, которые могут быть использованы для замещения ветвей лицевого нерва. Ввиду его длины, икроножный нерв используется при поперечно-лицевом анастомозировании. Икроножный нерв расположен позади латеральной лодыжки и прилежит к подкожной вене.
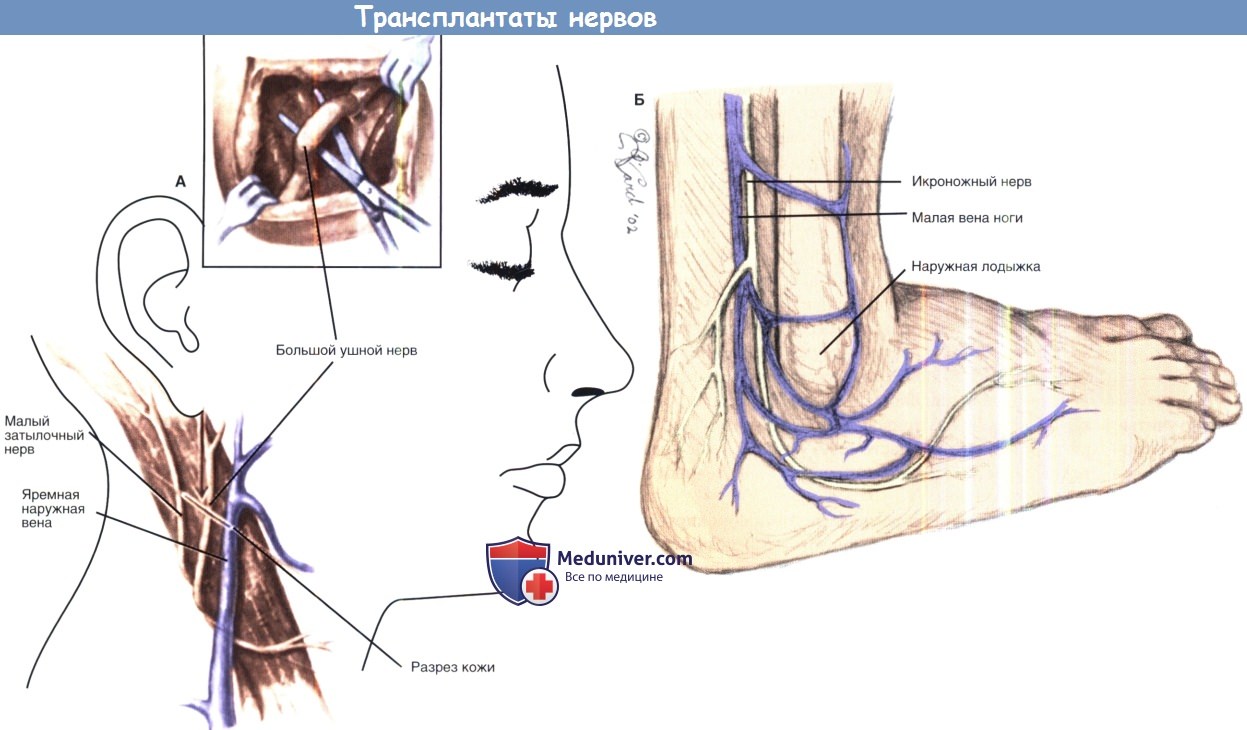
Два наиболее часто используемых нервных трансплантата:
большой ушной нерв (А) и икроножный нерв (Б).
В нашей стране операция аутотрансплантации с замещением атрофированного лицевого нерва на участке от коленчатого узла до шилососцевидного отверстия латеральным кожным бедренным нервом была впервые произведена в 1947 г. В. О. Калина (в ЛОР клинике 2 Московского медицинского института, руководимой действ, членом АМН COOP проф. Б. С. Преображенским).
Операция была сделана девушке 20 лет с полным послеоперационным (мастоидэктомия) параличом 15-летней давности. Был достигнут частичный успех. В дальнейшем с 1957 г. было произведено (B. О. Калина, М. А. Шустер) 126 операций на лицевом нерве внутри височной кости больным с параличами лицевого нерва различной этиологии.
При решении вопроса о характере хирургического вмешательства на обнаженном нерве в фаллопиевом канале мы руководствовались следующими положениями, выработанными на основании опыта лечения стойких периферических параличей лицевого нерва.
Если лицевой нерв после его обнажения в фаллопиевом канале оказывался сдавленным костным осколком, холестеатомой, грануляциями без нарушения целости эпиневральной оболочки и изменения ствола нерва выражались в умеренном его утолщении, изменении окраски (синюшность, гиперемия), то оперативное вмешательство носило характер декомпрессии с обязательным рассечением зпиневральной оболочки. Оперативное вмешательство типа декомпрессии производилось нами и в тех случаях, где имело место поверхностное повреждение нерва, ограниченное небольшим разрывом зпиневральной оболочки без выраженных процессов рубцевания вокруг нерва и образования боковых невром.
Если ствол лицевого нерва в фаллопиевом канале оказывался на большем или меньшем протяжении запаянным в рубцовую ткань, а данные электродиагностических исследований, проведенных до операции и на операционном столе, давали основание предполагать наличие неполного перерыва нервных волокон, мы старались сохранить ствол лицевого нерва и производили тщательный невролиз. Под контролем оптики осторожно разъединяли мельчайшие рубцы до тех пор, пока из рубцовой ткани не выделялся весь ствол лицевого нерва, и затем рассекали эпиневральную оболочку на всем протяжении.
Читайте далее:
Успешное удаление опухолей, возникающих из нижнего протяжения ретромандибулярной части околоушной железы, удаляется также при наружном подходе; при этом не требуется полной препаровки лицевого нерва, поскольку эти опухоли локализуются низко и медиально от ствола лицевого нерва. Обнажение только мандибулярной ветви лицевого нерва позволяет в большинстве случаев успешно удалить опухоль вместе с краем околоушной железы на большом…
Чтобы получить движения в парализованном нижнем веке, Lexer делал разрез кожи по переднему краю височной мышцы и, выкроив из мышцы лоскут с основанием, обращенным к скуловой дуге, через подкожный туннель подшивал лоскут к круговой мышце глаза. Katzenstein внес существенные изменения в операцию, разработанную Lexer, предложив пользоваться фасциальными полосками, которые одним концом подшивались к расщепленному лоскуту…
По и при операциях по поводу обычных смешанных опухолей применение электростимулятора весьма целесообразно. Если без него можно обойтись при выявлении ствола, то при препаровке мелких веточек лицевого нерва, особенно при наличии рубцовых изменений в случаях послеоперационных рецидивов, когда очень трудно отличить нервные веточки от фиброзных тяжей, электростимулятор необходим. Вообще при всех анатомически неясных ситуациях, особенно…
Sheehan также считает, что нервы из имплантированных мышц врастают в пораженные мышцы, и, таким образом, мышцы, получавшие в норме возбуждение по волокнам лицевого нерва, теперь иннервируются тройничным нервом. Из отечественных авторов операциями мышечной пластики и невротизации занимались М. А. Богораз, Б. Я. Булатовская, Б. Д. Добычин, М. И. Коган, К. А. Молчанова, М. В. Мухин,…
А. И. Пачес различает 4 степени распространения первичной опухоли: Первая степень — T1 — злокачественная опухоль околоушной железы небольших размеров, располагается в паренхиме железы и не распространяется на ее капсулу. Кожа над опухолью при осмотре немного возвышается или этих изменений нет. Симптомы поражения лицевого нерва отсутствуют. Вторая степень — Т2 — злокачественная опухоль околоушной железы…
Читайте также:



