Что такое лабильность зрительного нерва
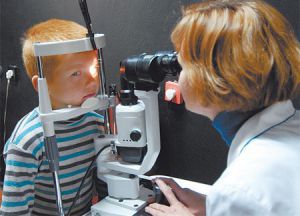
Электрический ток, в отличие от света, является неадекватным раздражителем для органа зрения.
При воздействии на глаз электрического тока возникает световое ощущение, напоминающее вспышку света, — так называемый электрический фосфен.
Для того чтобы вызывать в глазу слабое световое ощущение, в норме нужен ток силой в несколько десятков микроампер (обычно 30—40 мкА). Электрический ток, немного превышающий пороговый, вызывает слабое кратковременное световое ощущение (вспышку света), чаще всего в височной области поля зрения. Пороговые фосфены возникают только в момент замыкания и размыкания тока. Если раздражение током длится постоянно, то световое ощущение не возникает. Эти быстро исчезающие фосфены называют фазическими, они используются в медицинской практике для диагностики различных заболеваний сетчатки и зрительного нерва.
При раздражении глаза серией прерывистых надпороговых электрических импульсов возникает серия фосфенов, соответствующая частоте электрических стимулов. В норме, в зависимости от различных условий, зрительный путь может усваивать до 40—55 электрических стимулов в секунду, что характеризует лабильность зрительной системы. Большая частота электрических стимулов глазом не усваивается, и фосфен не возникает. Понятие о лабильности нервной системы было введено в физиологическую науку русским физиологом Н. Е. Введенским.
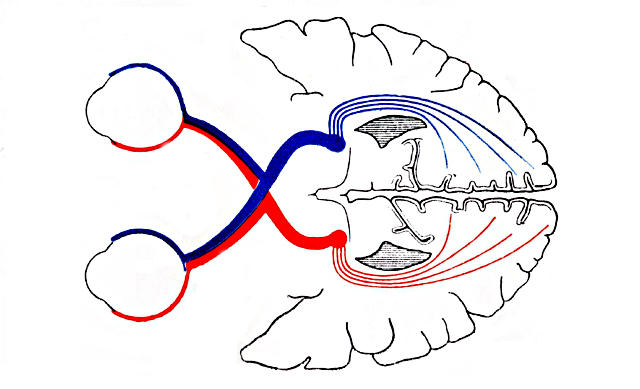
Место возникновения электрического фосфена в зрительной системе. Пороговый электрический фосфен возникает вследствие импульса возбуждения ганглиозных клеток сетчатки и волокон зрительного нерва.
- импульсный характер ответов,
- возникновение фосфенов только в момент замыкания и размыкания тока (on-off-эффект),
- локализация пороговых фосфенов всегда в височной области поля зрения, что соответствует проекции минимального сопротивления глазного яблока силовым линиям тока при любом расположении электрода на глазу.
Таким образом, электрическая чувствительность отражает функциональное состояние внутренних слоев сетчатки.
Исследование электрической чувствительности и лабильности проводится с помощью приборов — электроофтальмостимуляторов, изготавливаемых в настоящее время некоторыми фирмами и объединениями. Прибор дает прямоугольные импульсы постоянного тока силой 900—1000 мкА при напряжении до 10 В. Величины силы тока и напряжения безопасны для больного.
С помощью активного электрода, накладываемого на глаз обследуемого (через закрытые веки), подаются единичные импульсы постоянного электрического тока до появления ощущения вспышки света. Пороговая величина появления фосфена регистрируется по стрелочному прибору или цифровой индикации. Второй электрод находится у больного в руке, противоположной исследуемому глазу.
Обычно при силе тока 200—300 мкА никаких болевых ощущений у исследуемого не возникает. При силе тока более 300 мкА возможно появление неприятных ощущений в глазу и жжения под электродом. Больного следует предупредить об этом и просить его реагировать только на световые ощущения.
Лабильность определяется при раздражении глаза прерывистым электрическим током до исчезновения фосфена.
Нормальные значения электрической чувствительности зрительного пути у здоровых людей достаточно стабильны и составляют в возрасте 20—30 лет в среднем 30—40 мкА (наименьший порог). В этом же возрасте наибольшие показатели лабильности — в среднем 40—50 пер/с. У детей и взрослых после 45 лет электрическая чувствительность ниже (повышение порогов), ниже и показатели лабильности.
Электрический фосфен при некоторых патологических состояниях зрительного пути. Неврит зрительного нерва, оптохиазмальный арахноидит. Лабильность всегда резко снижена. При ретробульбарном неврите с преимущественным поражением аксиального пучка зрительного нерва пороги могут быть нормальными. При тяжелых невритах в острой фазе с резким снижением зрения фосфен обычно не вызывается.
У больных с застойным диском дороги электрической чувствительности умеренно повышены, лабильность снижена.
Атрофия зрительного нерва различного генеза. При полной атрофии зрительного нерва фосфен не вызывается. В случаях частичной атрофии зрительного нерва пороги и лабильность изменяются в зависимости от выраженности атрофических изменений и величины имеющихся остроты и поля зрения.
У больных с травматическим разрывом зрительного нерва фосфен не вызывается.
Помутнение оптических сред глаза (бельмо роговицы, зрелая катаракта, гемо-фтальм). Следует отметить особое значение метода исследования электрической чувствительности при помутнениях оптических сред глаза. Электрическая чувствительность не зависит от прозрачности оптических сред глаза, и при интактной сетчатке и зрительном нерве фосфен вызывается одинаково легко при прозрачных и непрозрачных оптических средах. Практика показывает, что если глазное дно не офтальмоскопируется, а порог электрического фосфена высокий (600—700 мкА и более), то имеются тяжелые патологические изменения в зрительно-нервном аппарате с неблагоприятным прогнозом в отношении восстановления зрения. Конечно, одно только исследование электрической чувствительности и лабильности органа зрения не может являться основанием для диагноза. Этот метод всегда должен применяться в комплексе с другими методиками исследования. Сопоставление результатов исследования электрической чувствительности и лабильности с данными электроэнцефалографии, а также результатами тщательной периметрии и кампиметрии дало возможность Е. Н. Семеновской и А. И. Богословскому (1963) предложить комплексный физиологический метод исследования органа зрения, который при учете других клинических данных и сложных для диагноза заболеваний помогает определению топики патологического процесса в зрительных путях.

В частности, применяется электрическая модификация методики КЧСМ (критическая частота слияния мельканий). Диагностически информативной является та частота мерцания импульсного источника света, при которой отдельные вспышки мозгом не различаются (сливаются) и свет воспринимается как непрерывный. Повышение или понижение этой критической частоты в сравнении с ее нормативными, среднестатистическими показателями свидетельствует о наличии нейроретинальной патологии.
Стоимость исследования
В нашем офтальмологическом центре цена определения электрической лабильности зрительного нерв (КЧСМ) составляет 500 рублей.
В приборе, который получил название электроофтальмостимулятор, роль световых вспышек играют фосфены, индуцированные импульсным постоянным током. Сила тока до 1 миллиампера и напряжение около 10 В – такие параметры для пациента совершенно безопасны, но, вместе с тем, вполне достаточны для получения клинически значимых результатов. Кроме того, пациентов с тревожно-мнительным личностным радикалом сможет дополнительно успокоить тот факт, что никакого контакта с поверхностью глазного яблока методика не требует: электрод контактирует с закрытым веком.
Сила тока плавно повышается до некоторой пороговой величины (она в каждом случае индивидуальна и обязательно регистрируется врачом по показателям прибора), за которой возникает фосфен. Второй электрод, необходимый для прохождения тока через тело человека, пациент держит в контрлатеральной руке (т.е. на стороне, противоположной диагностируемому глазу). При интенсивности потока электронов, не превышающей 200-300 мкА, пациент никакого дискомфорта, как правило, не ощущает; при возрастании силы тока возможны ощущения легкого раздражения и/или жжения в месте контакта с электродом. Об этом пациент предупреждается заранее; его просят сосредоточиться только на световых реакциях глаза.
Нормативно-критериальными порогами для здоровой взрослой популяции считаются, как указывалось выше, значения силы тока 30-40 мкА (минимальный порог) и частоты 40-50 Гц (порог исчезновения фосфенов). В сравнении с этим показателем, у детей и у лиц в возрасте более 40-45 лет статистически установлена более низкая чувствительность к электротоку (т.е. выше порог силы тока, за которой появляются фосфены), и одновременно – более низкая лабильность (т.е. критическая частота слияния), поэтому в данных категориях используются другие нормативы.
Если говорить о патологических изменениях чувствительности и КЧСМ, то резкое снижение лабильность служит диагностическим аргументом в пользу оптического или оптохиазмального неврита (варианты воспаления зрительного нерва). При т.н. ретробульбарном неврите с воспалением осевого пучка проводящих нейронных волокон, напротив, показатели могут быть относительно нормальными, и это также учитывается при интерпретации. В случаях тяжелого острого неврита, сопровождающегося глубоким снижением зрения как такового, при травматическом пресечении зрительного нерва, а также при полной его атрофии – эффект фосфенов не возникает вообще (при частичной атрофии зрительного нерва данные об аномальной чувствительности и КЧСМ анализируются в контексте с другими диагностическими данными).
Следует подчеркнуть, в дополнение к вышесказанному, что ни одна диагностическая методика в медицине (и, в частности, в офтальмологии) не может и не должна считаться достаточной: обследование, чем бы ни была вызвана его необходимость, всегда является комплексным и включает несколько методов диагностики. Сами по себе результаты отдельной методики, даже самой совершенной, ненадежны и недостоверны: всегда есть вероятность, что они отражают не патологию, а идиопатическую особенность данного организма, или же попросту являются артефактом вследствие случайного сбоя оборудования или ошибки регистрации. Поэтому сбор и интерпретация диагностических данных – многоаспектный, вдумчивый и кропотливый процесс, особенно если речь идет о сохранении и/или восстановлении столь важной функции, как зрение. Так, результаты экспериментального определения электирической чувствительности и критической частоты слияния мельканий приобретают истинное значение и вес в сочетании с данными, полученными посредством электроэнцефалографии, периметрии и кампиметрии (методологический подход Е.Н.Семеновской и А. И.Богословского, 1963), а также, по показаниям, рефрактометрии, томографических и др. методов.
Метод комплексного электрофизиологического исследования зрительного анализатора включает одновременную запись электроретинограммы и электроэнцефалограммы, определение электрической чувствительности и лабильности.
Электроретинограмма (ЭРГ) позволяет судить о функциональном состоянии наружных слоев сетчатки. Она изменяется при патологии сетчатки: пигментной дистрофии, отслойке, закупорке центральной артерии, развитом металлозе глаза. Электрическая чувствительность отражает физиологическое состояние внутренних слоев сетчатки. Она резко снижается (повышается ее порог) при пигментной ретинопатии, отслойке сетчатки и остром нарушении кровообращения сетчатки, атрофии зрительного нерва и др. Лабильность характеризует функциональное состояние зрительного нерва в ретробульбарных отделах, преимущественно его аксиального пучка. Она резко изменяется при заболеваниях зрительного нерва (неврит, атрофия).
На основании результатов электроэнцефалографии судят о состоянии коркового и в определенной степени подкоркового зрительных центров. Таким образом, комплексный метод электрофизиологического исследования облегчает решение вопроса о топике патологического процесса в зрительном анализаторе и может дать полезную информацию в тех случаях, когда установить диагноз трудно, а также позволяет судить о динамике патологического процесса и эффективности лечения.
Большая часть этих методов объективные и при проведении исследований с их помощью не требуется словесный ответ, поэтому эти методы важное значение имеют в диагностике функционального состояния зрительного анализатора у детей. Особое место занимает электроретинография — практически единственный метод исследования функционального состояния сетчатки у детей младшего возраста.
Электроретинография
ЭРГ представляет собой электрический ответ сетчатки, регистрируемый на поверхности глазного яблока, на стимуляцию глаза светом. ЭРГ состоит из нескольких компонентов — волн а, b, с, d, по амплитуде которых можно судить о биоэлектрической активности сетчатки. В норме среднее значение амплитуды волны а составляет 50 мкВ, волны b — от 200 до 400 мкВ. Состояние макулярной области характеризует критическая частота воспроизведения светового ритма (в норме в белом свете 50—60 периодов в секунду). Для отведения электрических потенциалов сетчатки на передний отрезок глаза после эпибульбарной анестезии 0,5% раствором дикаина надевают контактную линзу, в которую вмонтирован серебряный, платиновый или стальной проводник (активный электрод).
Референтный электрод, сделанный из того же материала, прикрепляют к мочке уха, кожу которой предварительно протирают спиртом. Световые одиночные и ритмичные раздражения сетчатки осуществляют с помощью фотостимулятора. Графическую регистрацию электрических потенциалов сетчатки производят с помощью чернильнопишущего электроэнцефалографа. Исследование проводят в заземленной электроэкранированной кабине. Перед началом регистрации электроретинограммы необходимо осуществить 3—4-минутную темновую адаптацию и калибровку прибора.
Детей до 6 лет обследуют под наркозом (рис. 58) или в условиях премедикации. При этом используют контактные электродные линзы разных размеров в соответствии с возрастными нормами величины роговицы и глазного яблока. На рис. 59 представлены ЭРГ детей в норме и при патологии. О дифференциально-диагностических возможностях такого исследования дает представление табл. 17.

Рис. 58. Электроретинография у ребенка 4 лет в условиях наркотического сна

Рис. 59. Электроретинограммы у детей в норме и при патологии
Электрическую чувствительность и лабильность определяют с помощью электростимуляторов. По появлению фосфена судят о пороге электрической чувствительности, который в норме не превышает нескольких десятков микроампер. Лабильность в нормальном состоянии равняется 40 периодам в секунду. Исследование электрической чувствительности и лабильности, при котором требуются словесные ответы, нельзя провести в условиях наркоза, поэтому его удается выполнить, как правило, у детей старше 5—7 лет.
Таблица 17. Средние арифметические показатели электроретинограммы при некоторых заболеваниях глаз у детей

Эхобиометрия
Важную роль играет эхобиометрия при катарактах, близорукости, гифемах, гемофтальмах, отслойках сетчатки различного генеза, опухолях, а также при поражениях глазницы. Достоинствами эхоофтальмографии являются ее простота, иллюстративность и возможность фоторегистрации эхопиков. Нередко на основании только показаний эхоофтальмографа можно с высокой степенью достоверности провести дифференциальный диагноз различных патологических состояний и, следовательно, правильно выбрать метод лечения.
Флюоресцентная ангиография
Флюоресцентная ангиография глаза — объективный метод исследования сосудов глаза при их контрастировании флюоресцентном. Этот метод применяют для исследования глазного дна при дистрофических и воспалительных процессах в сетчатке и сосудистой оболочке, диабетической ретинопатии, глаукоматозных процессах, гипертонии, а также для исследования радужки и бульварной конъюнктивы при целом ряде заболеваний.
В качестве контрастного вещества используют 10% раствор натриевой соли флюоресцеина, который вводят в локтевую вену в количестве 3,0—5,0 мл. Раствор готовят перед употреблением. Прежде чем вводить препарат, необходимо определить переносимость его больным, поскольку может развиться аллергическая реакция. С этой целью препарат вводят в область предплечья внутрикожно в той же концентрации в количестве 0,1 мл. До внутривенного введения флюоресцеина делают фоновый, или нулевой, снимок, для контроля за псевдо- и аутофлюоресценцией структур глазного дна. Через 6—7 с производят серийную фотосъемку глазного дна в течение 20—25 с с интервалом 0,3—2,0 с, затем 5—10 с и для регистрации поздней фазы 15; 30 и 60 с. Для серийной фотосъемки используют различные типы фундус-камеp.
В здоровом глазу флюоресцеин не проходит через стенку не поврежденных ретинальных сосудов и капилляров зрительного нерва, что обусловлено тесным соединением между собой эндотелиальных клеток этих сосудов. В то же время флюоресцеин свободно проходит через стенку хориокапиллярного слоя, так как его эндотелий имеет фенестрированный характер. Таким образом, окрашивание ткани сетчатки флюоресцеином всегда свидетельствует о наличии патологии.
Выделяют ряд фаз циркуляции контрольного вещества в сетчатке. После внутривенного введения флюоресцеин достигает дна глаза через 8—15 с и контрастирует хориоидальные сосуды — хориоидальная фаза — до того, как заполнит ретинальные артерии, затем через систему капилляров поступает в венозную сеть и выводится через центральную вену сетчатки. Артериальная фаза наступает через 11 с после введения и продолжается около 10 с; в это время контрастируются артерии, а вены еще не заполнены. Ранняя венозная фаза — по краям, вдоль стенок вен, появляется полоска флюоресцеина, центральная часть вен еще темная, не заполнена красителем.
При значительной скорости съемки между этими фазами видна капиллярная фаза в виде общего контрастирования сетчатки. Поздняя венозная фаза характеризуется контрастированием вен (около 17,6 с). После венозной фазы флюоресцеин вновь может появляться в сосудах сетчатки уже в более низкой концентрации — рециркуляционная фаза.
Флюоресцентная ангиография оказывает существенную помощь в диагностике дистрофических, сосудистых и онкологических заболеваний глаз. Она позволяет выявить ряд характерных признаков отека диска зрительного нерва, дифференцировать его от псевдоневрита, определить локализацию очага поражения при центральной серозной ретинопатии, обнаружить дефекты пигментного эпителия различного генеза.
Аветисов Э.С., Ковалевский Е.И., Хватова А.В.

Атрофия зрительного нерва клинически представляет собой совокупность признаков: нарушения зрительных функций (понижение остроты зрения и развитие дефектов поля зрения) и побледнения диска зрительного нерва. Атрофия зрительного нерва характеризуется уменьшением диаметра зрительного нерва вследствие уменьшения числа аксонов.
Атрофия зрительного нерва занимает одно из ведущих мест в нозологической структуре, уступая лишь глаукоме и дегенеративной близорукости. Атрофией зрительного нерва принято считать полное или частичное разрушение его волокон с замещением их соединительной тканью.
По степени снижения зрительных функций атрофия может быть частичной или полной. Согласно данным исследований видно, что от частичной атрофии зрительного нерва страдают мужчины в 57,5%, а женщины в 42,5%. Чаще всего наблюдается двустороннее поражение (в 65% случаев).
Прогноз атрофии зрительного нерва всегда серьезный, но не безнадежный. В связи с тем, что патологические изменения обратимы, лечение частичной атрофии зрительного нерва является одним из важных направлений в офтальмологии. При адекватном и своевременном лечении этот факт позволяет добиться повышения зрительных функций даже при длительном существовании заболевания. Так же в последние годы увеличилось количество данной патологии сосудистого генеза, что связано с ростом общей сосудистой патологии - атеросклерозом, ишемической болезнью сердца.
- По этиологии
- наследственная: аутосомно-доминантная, аутосомно-рецессивная, митохондриальная;
- ненаследственная.
- По офтальмоскопической картине — первичная (простая); вторичная; глаукоматозная.
- По степени поражения (сохранности функций): начальная; частичная; неполная; полная.
- По топическому уровню поражения: нисходящая; восходящая.
- По степени прогрессирования: стационарная; прогрессирующая.
- По локализации процесса: односторонняя; двусторонняя.
Различают врожденную и приобретенную атрофию зрительного нерва. Приобретенная атрофия зрительного нерва развивается в результате повреждения волокон зрительного нерва (нисходящая атрофия) или клеток сетчатки (восходящая атрофия).
Врожденную, генетически обусловленную атрофию зрительного нерва разделяют на аутосомно-доминантную, сопровождающуюся асимметричным понижением остроты зрения от 0,8 до 0,1, и аутосомно-рецессивную, характеризующуюся noнижением остроты зрения нередко до практической слепоты уже в раннем детском возрасте.
К нисходящей приобретенной атрофии приводят процессы, повреждающие волокна зрительного нерва на различном уровне (орбита, зрительный канал, полость черепа). Природа повреждения различна: воспаление, травма, глаукома, токсическое повреждение, нарушение кровообращения в сосудах, питающих зрительный нерв, нарушение метаболизма, сдавление зрительных волокон объемным образованием в полости глазницы или в полости черепа, дегенеративный процесс, близорукость и т. д.).
Каждый этиологический фактор обусловливают атрофию зрительного нерва с определенными, типичными для нее офтальмоскопическими особенностями. Тем не менее имеются характеристики, общие для атрофии зрительного нерва любой природы: побледнение диска зрительного нерва и нарушение зрительных функций.
Этиологические факторы атрофии зрительного нерва сосудистого генеза разнообразны: это и патология сосудов, и острые сосудистые нейропатии (передняя ишемическая нейропатия, окклюзия центральной артерии и вены сетчатки и их ветвей), и следствие хронических сосудистых нейропатий (при общесоматической патологии). Атрофия зрительного нерва появляется в результате непроходимости центральной и периферических артерии сетчатки, питающих зрительный нерв.
Офтальмоскопически обнаруживается сужение сосудов сетчатки, побледнение части или всего диска зрительного нерва. Стойкое побледнение только височной половины бывает при поражении папилломакулярного пучка. Когда атрофия является следствием заболевания хиазмы или зрительных трактов, тогда имеются гемианопические типы дефектов поля зрения.
В зависимости от степени повреждения зрительных волокон, а следовательно, и от степени понижения зрительных функций и побледнения диска зрительного нерва различают начальную, или частичную, и полную атрофию зрительного нерва.
Жалобы: постепенное снижение остроты зрения (различной степени выраженности), изменение поля зрения (скотомы, концентрическое сужение, выпадение полей зрения), нарушение цветовосприятия.
Анамнез: наличие объёмных образований головного мозга, внутричерепной гипертензии, демиелинизирующего поражения ЦНС, поражения сонных артерий, системных заболеваний (в том числе васкулитов), интоксикаций (в том числе алкогольных), перенесенных неврита зрительного нерва или ишемической нейропатии, окклюзий сосудов сетчатки, прием лекарственных препаратов, обладающих нейротоксическим действием, в течение последнего года; травмы головы и шеи, сердечно-сосудистые заболевания, гипертоническая болезнь, острые и хронические нарушения мозгового кровообращения, атеросклероз, менингит или менинго-энцефалит, воспалительные и объемные процессы придаточных пазух, профузные кровотечения.
Физикальное обследование:
- наружный осмотр глазного яблока (ограничение подвижности глазного яблока, нистагм, экзофтальм, птоз верхнего века)
- исследование роговичного рефлекса – может быть снижен на стороне поражения
Лабораторные исследования
- биохимический анализ крови: холестерин крови, липопротеиды низкой плотности, липопротеиды высокой плотности, триглицериды; ·
- коагулограмма;
- ИФА на вирус простого герпеса, цитомегаловирус, токсоплазмоз, бруцеллез, туберкулез, ревмопробы (по показаниям, для исключения воспалительного процесса)
Инструментальные исследования
- визометрия: острота зрения может колебаться от 0,7 до практической слепоты. При поражении папилломакулярного пучка острота зрения значительно снижена; при незначительном поражении папилломакулярного пучка и вовлечении в процесс периферических нервных волокон ЗН острота зрения снижается незначительно; при поражении только периферических нервных волокон - не меняется. ·
- рефрактометрия: наличие аномалий рефракции позволит провести дифференциальный диагноз с амблиопией.
- тест Амслера - искажение линий, затуманивание рисунка (поражение папилломакулярного пучка). ·
- периметрия: центральная скотома (при поражении папилломакулярного пучка); различные формы сужения поля зрения (при поражении периферических волокон зрительного нерва); при поражении хиазмы - битемпоральную гемианопсию, при поражении зрительных трактов - гомонимная гемианопсия. При поражении интракраниальной части зрительного нерва гемианопсия возникает на одном глазу.
- Кинетическая периметрия на цвета – сужение поля зрения на зелёный и красный цвет, реже – на желтый и синий.
- Компьютерная периметрия - определение качества и количества скотом в поле зрения, в том числе и в 30 градусах от точки фиксации.
- исследование адаптации к темноте: нарушение темновой адаптации. · исследование цветового зрения: (таблицы Рабкина) - нарушение цветовосприятия (повышение цветовых порогов), чаще зелёно-красной части спектра, реже - жёлто-синей.
- тонометрия: возможно повышение ВГД (при глаукоматозной атрофии зрительного нерва).
- биомикроскопия: на стороне поражения - афферентный зрачковый дефект: снижение прямой зрачковой реакции на свет с сохранением содружественной реакции зрачка.
- офтальмоскопия:
- начальная атрофия ЗН – на фоне розовой окраски ДЗН появляется побледнение, которое в дальнейшем становится более интенсивным.
- частичная атрофия ЗН – побледнение височной половины ЗН, симптом Кестенбаума (уменьшение количества капилляров на ДЗН от 7 и меньше), артерии сужены,
- неполная атрофия ЗН – равномерное побледнение зрительного нерва, умеренно выражен симптом Кестенбаума (уменьшение количества капилляров на ДЗН), артерии сужены,
- полная атрофия ЗН – тотальное побледнение ЗН, сосуды сужены (артерии сужены больше, чем вены). Резко выражен симптом Кестенбаума (уменьшение количества капилляров на ДЗН – до 2-3 или капилляры могут отсутствовать).
При первичной атрофии ЗН границы ДЗН четкие, цвет его белый, серовато-белый, голубоватый или слегка зеленоватый. В бескрасном свете контуры остаются четкими, тогда как контуры ДЗН в норме становятся нечеткими. В красном свете при атрофии ДЗН - синего цвета. При вторичной атрофии ЗН границы ДЗН нечеткие, размытые, ДЗН серый или грязно-серый, сосудистая воронка заполнена соединительной или глиальной тканью (в отдаленный период границы ДЗН становятся четкими).
- оптическая когерентная томография ДЗН (по четырем сегментам – височному, верхнему, носовому и нижнему): снижение площади и объема нейроретинального пояска ДЗН, уменьшение толщины слоя нервных волокон диска зрительного нерва и в макуле.
- гейдельбергская ретинальная лазерная томография – уменьшение глубины головки зрительного нерва, площади и объема нейроретинального пояска, увеличение площади экскавации. При частичной атрофии зрительного нерва - диапазон глубины головки ЗН менее 0,52 мм, площадь ободка - менее 1,28 мм 2 , площадь экскавации - более 0,16 мм 2 .
- флюоресцентная ангиография глазного дна: гипофлюоресценция диска зрительного нерва, сужение артерий, отсутствие или уменьшение числа капилляров на ДЗН;
- электрофизиологические исследования (зрительные вызванные потенциалы) - снижение амплитуды ЗПВ и удлинение латентности. При поражении папилломакулярного и аксиального пучка ЗН электрическая чувствительность нормальная, при нарушении периферических волокон порог электрического фосфена резко повышен. Лабильность особенно резко снижается при аксиальных поражениях. В период прогрессирования атрофического процесса в ЗН существенно увеличивается ретино-кортикальное и кортикальное время;
- УЗДГ сосудов головы, шеи, глаза: снижение кровотока в глазничной, надблоковой артерии и интракраниальной части внутренней сонной артерии;
- МРТ сосудов головного мозга: очаги демиелинизации, интракраниальная патология (опухоли, абсцессы, кисты головного мозга, гематомы);
- МРТ орбиты: сдавление орбитальной части ЗН;
- Рентгенография орбиты по Ризе – нарушение целостности зрительного нерва.
Степень понижения остроты зрения и характер дефектов поля зрения определяются характером процесса, вызвавшего атрофию. Острота зрения может колебаться от 0,7 до практической слепоты.
Атрофия зрительного нерва при табесе развивается на обоих глазах, но степень поражения каждого глаза может быть далеко не одинаковой. Острота зрения падает постепенно, но т.к. процесс при табесе всегда прогрессирующий, то в конечном итоге наступает в разные сроки (от 2-3 недель до 2-3 лет) двусторонняя слепота. Наиболее частой формой изменения поля зрения при табетической атрофии является постепенно прогрессирующее сужение границ при отсутствии скотом в пределах сохранившихся участков. Редко при табесе наблюдаются битемпоральные скотомы, битемпоральное сужение границ поля зрения, а также центральные скотомы. Прогноз при табетической атрофии зрительного нерва всегда плохой.
Атрофия зрительного нерва может наблюдаться при деформациях и заболеваниях костей черепа. Такая атрофия наблюдается при башнеобразном черепе. Понижение зрения обычно развивается в раннем детском возрасте и редко после 7 лет. Слепота обоих глаз наблюдается редко, иногда наблюдается слепота одного глаза с резким понижением зрения на другом глазу. Со стороны поля зрения отмечается значительное сужение границ поля зрения по всем меридианам, скотом не бывает. Атрофию зрительного нерва при башнеобразном черепе большинство считают последствием застойных сосков, развивающихся на почве повышения внутричерепного давления. Из других деформаций черепа атрофию зрительных нервов вызывает dysostosis craniofacialis (болезнь Крузона, синдром Аперта, мраморная болезнь и др.).
Атрофия зрительного нерва может быть при отравлении хинином, плазмоцидом, папоротником при изгнании глистов, свинцом, сероуглеродом, при ботулизме, при отравлении метиловым спиртом. Метилалкогольная атрофия зрительного нерва встречается не так редко. После употребления метилового спирта через несколько часов появляется паралич аккомодации и расширение зрачков, возникает центральная скотома, резко снижается зрение. Затем зрение частично восстанавливается, но постепенно нарастает атрофия зрительного нерва и наступает необратимая слепота.
Атрофия зрительного нерва может быть врожденная и наследственная, при родовых или послеродовых повреждениях головы, длительной гипоксии и т.д.
Лечение атрофий зрительного нерва - очень сложная задача. Кроме патогенетической терапии применяется тканевая терапия, витаминотерапия, спинномозговая пункция в сочетании с осмотерапией, сосудорасширяющие средства, витаминами группы В, особенно В1 и В12. В настоящее время широко применяют магнито-, лазер- и электростимуляцию.
В лечении частичной атрофии зрительного нерва, как правило, используется фармакотерапия. Применение лекарственных препаратов дает возможность воздействовать на различные звенья патогенеза атрофии зрительного нерва. Но не стоит забывать о методах физиовоздействия и различных путях введения лекарственных средств. Вопрос об оптимизации путей введения лекарственных препаратов так же актуален в последние годы. Так, парентеральное (внутривенное) введение сосудорасширяющих препаратов может способствовать системному расширению сосудов, что, в некоторых случаях, может приводить к синдрому обкрадывания и ухудшать кровообращение в глазном яблоке. Общепризнанным считается факт большего терапевтического эффекта при местном применении препаратов. Однако при заболеваниях зрительного нерва местное применение лекарств сопряжено с определенными трудностями, вызванными существованием ряда тканевых барьеров. Создание терапевтической концентрации лекарственного препарата в патологическом очаге достигается более успешно при сочетании медикаментозной терапии и физиовоздействий.
Медикаментозное лечение (в зависимости от степени тяжести заболевания)
Консервативное (нейропротекторное) лечение направлено на усиление кровообращения и улучшение трофики зрительного нерва, стимулирование жизнедеятельных сохранившихся и/или находящихся в стадии апоптоза нервных волокон.
Медикаментозное лечение включает нейропротекторные препараты прямого (непосредственно защищают ретинальные ганглии и аксоны) и непрямого (снижают действие факторов, вызывающих гибель нервных клеток) действия.
- Ретинопротекторы: аскорбиновая кислота 5% 2 мл внутримышечно один раз в день 10 дней, с целью снижения проницаемости стенки сосудов и стабилизации мембран эндотелиоцитов
- Антиоксиданты: токоферола 100 МЕ 3 раза в сутки – 10 дней, с целью улучшения снабжения тканей кислородом, коллатерального кровообращения, укрепления сосудистой стенки
- Препараты, улучшающие обменные процессы (прямые нейропротекторы): ретиналамин для внутримышечного по 1,0 мл и/или парабульбарного введения 5 мг по 0,5 мл парабульбарно 1 раз в сутки 10 дней
- Перечень дополнительных лекарственных средств:
- винпоцетин – взрослым по 5-10 мг 3 раза в сутки в течение 2 месяцев. Оказывает сосудорасширяющее, антигипоксическое и антиагрегантное действие
- цианокобаламин 1 мл внутримышечно 1 раз в сутки 5/10 дней
Тауже применяют электростимуляцию – она направлена на восстановление функции нервных элементов, которые были работоспособны, но не проводили зрительную информацию; формирование очага стойкой возбудимости, что приводит к восстановлению активности нервных клеток и их связей, ранее слабо функционировавших; улучшение метаболических процессов и кровообращения, что способствует восстановлению миелиновой оболочки вокруг осевых цилиндров волокон ЗН и, соответственно, ведет к ускорению проведения потенциала действия и возрождению анализа зрительной информации.
Показания для консультации узких специалистов:
- консультация терапевта – для оценки общего состояния организма;
- консультация кардиолога – высокий уровень артериального давления - один из главных факторов риска развития окклюзий сосудов сетчатки и зрительного нерва;
- консультация невролога - для исключения демиелинизирующего заболевании ЦНС и уточнения топической зоны поражения зрительных путей;
- консультация нейрохирурга - при появлении у больного признаков внутричерепной гипертензии или симптомов, характерных для объёмного образования головного мозга;
- консультация ревматолога - при наличии симптомов, характерных для системных васкулитов;
- консультация сосудистого хирурга для решения вопроса о необходимости хирургического лечения при наличии признаков окклюзирующего процесса в системе внутренней сонной и глазничной артерии (появление у больного scotoma fugax);
- консультация эндокринолога – при наличии сахарного диабета/другой патологии эндокринной системы;
- консультация гематолога (при подозрении на заболевания крови);
- консультация инфекциониста (при подозрении на васкулит вирусной этиологии).
- консультация отоларинголога – при подозрении на воспаление или новообразование в гайморовой или лобной пазухе.
Индикаторы эффективности лечения:
- повышение электрической чувствительности зрительного нерва на 2-5% (по данным компьютерной периметрии),
- повышение амплитуды и/или снижение латентности на 5% (по данным ЗВП).
Читайте также:


