Что такое невротический синдром определение

Астено-невротический синдром – это вариация невротического расстройства, чаще возникающая у людей, имеющих подвижную психику, поскольку их реагирование на любое воздействие извне характеризуется реактивностью. Такие люди малейшие неудачи слишком эмоционально воспринимают, бурно реагируют на незначительные житейские неурядицы. Астено-невротический синдром является следствием длительной психической нагрузки либо физического перенапряжения. Пациенты, страдающие астенической симптоматикой, часто раздражительны, им сложно концентрироваться, они быстро утомляются. Такие личности испытывают сложности с засыпанием, а также пробуждением.
Причины возникновения
Основой данного расстройства считается психологическое противоречие, заключающееся в противостоянии желаний возможностям. В происхождении описываемого синдрома играют роль психосоматические факторы. Однако основная роль отдаётся именно индивидуальным реакциям на травмирующее событие. Причём значимы не лишь объективные житейские ситуации, но и отношение к ним человека.
Астено-невротический синдром характеризуется противоречием между требованиями личности, выдвигаемыми к собственной персоне и её возможностями. Такую рассогласованность возмещают внутренние мобилизационные ресурсы, что впоследствии порождает дезорганизацию организма.
Причины, породившие возникновение и развитие описываемого синдрома, образуют довольно большую группу разнообразных факторов. Поэтому порой определить источник проблемы достаточно сложно.

Выраженный астено-невротический синдром могут породить ниже приведённые факторы:
– инфекционные недуги, сопровождаемые высокой температурой, интоксикацией;
– постоянные стрессы, приводящие к перенапряжению, изнурению нервной системы;
– систематические перегрузки нервной системы (нынешний ритм бытия приводит к дефициту сна, что негативно сказывается на самочувствии);
– интоксикация, вызванная табакокурением, злоупотреблением спиртосодержащими веществами или приёмом наркотиков);
– травмы мозга (даже небольшие ушибы нередко порождают сбои в нормальном функционировании мозга);
– гиповитаминоз, вызывающий слабость нервной системы;
– личностные особенности (часто неврастения возникает у лиц, недооценивающих себя, а также у людей, склонных к избыточной драматизации событий и характеризующиеся выраженной восприимчивостью);
– дегенеративные недуги (сенильная хорея, болезнь Паркинсона, Альцгеймера);
– социальные факторы (сложности в профессиональной среде, учебной деятельности или семейные неурядицы, негативно сказывающиеся на функционировании вегетативной системы);
Астено-невротический синдром в детском возрасте часто спровоцирован внутриутробной инфекцией, гипоксией плода, пороками нервной системы, родовыми травмами. Также можно выделить условия, оказывающие потенциальное воздействие на развитие описываемого синдрома: хроническое недосыпание, однообразная деятельность, чаще связанная с сидячей работой, продолжительная умственная нагрузка или физическая нагрузка, неизменные конфронтации в семейной среде или на профессиональном поприще.
Симптомы
Симптоматика описываемого расстройства характеризуется неспецифичностью и многообразием. Чаще всего оно выражается в быстрой утомляемости, слабости, нарушениях сна, апатии, эмоциональной неустойчивости, спадом работоспособности.
Симптомы астено-невротического синдрома подразделяют на три категории: непосредственно признаки синдрома, отклонения, порождённые первичной патологией и нарушения, вызванные реагированием человека на проблему.
Итак, расстройство характеризуется наличием нижеприведённой симптоматики:
– бессонница либо ранний подъем;
– дневная сонливость, постоянное пробуждение ночью;
– раздражительность, проявляющаяся несдержанностью ранее нехарактерной;
– спад умственной активности;
– неярко выраженные миокардиальные боли;
– у мужчин понижение либидо, преждевременная эякуляция;
– у женщин сбои в менструациях;
– постоянные простудные недуги либо инфекционные патологии;
– плаксивость, ранее не присущая;
– гиперчувствительность к внешним раздражителям;
– невозможность оформить мысли словами.
У детей астено-невротический синдром проявляется несколько иначе, нежели у взрослых.

Ниже приведена симптоматика, проявляющаяся в детском возрасте при рассматриваемом синдроме:
– слезливость и капризность;
– резкие колебания настроения;
– полное отречение от еды, спад аппетита;
– неуправляемые вспышки агрессии;
– вымещение злости на любимых игрушках или вещах;
– сложности в коммуникативном взаимодействии с ровесниками.
Стадии синдрома
Чаще всего за медицинской помощью обращаются люди лишь во второй стадии недуга, когда синдром начал доставлять неудобства физического характера, которые самостоятельно преодолеть не получается.
Всего выделяют три стадии описываемого расстройства. Первая – характеризуется значительной нервной возбудимостью, сопровождающейся быстрой утратой сил и чувством опустошённости. Нетерпимость к окружению, раздражительность, усиленная реакция на раздражители (шум, свет), беспричинная агрессия либо непродолжительные срывы. Всё перечисленное является признаком перевозбуждения психики вследствие воздействия стрессоров и чрезмерного напряжения. Это напряжение препятствует нормальному сну, порождает тревожные сновидения. Отдыхая, человек не ощущает облегчения. Описанные проявления приводят к понижению трудоспособности и спаду концентрации внимания.

Вторая стадия сигнализирует о переходе заболевания в активную фазу. Состояние утомления постепенно усиливается, человек ощущает разбитость, вялость. Нервная система утрачивает ресурс вследствие состояния устойчивой повышенной возбудимости. Нередко возникают панические атаки, одышка. Человек может мучиться колебаниями давления, головными болями. С привычной трудовой нагрузкой он больше справиться не в состоянии. Социальное взаимодействие вызывает конфронтацию и ощущение полнейшего истощения.
На последнем этапе усталость достигает апогея. Депрессивный настрой и апатия перекрывают реагирование на раздражители. Человек самостоятельно себе помочь больше не в силах. Такое состояние вынуждает больного стремиться избегать любого социального взаимодействия. Адекватно контактировать с окружением он не способен. Человек сосредотачивает всё внимание лишь на ухудшении собственного самочувствия, замыкается, но при этом предпринимать улучшающие мероприятия не стремится. Кошмарные сновидения, бессонница, депрессивные думы, страхи наслаиваются на гормональные сбои, проблемы с дыхательной системой, пищеварением, сердцем.
Лечение
Перед назначением терапии необходимо вначале определить в действительности ли у пациента наблюдаются признаки астено-невротического синдрома либо он страдает депрессивным расстройством, порождённым обилием сложных житейских ситуаций и стрессорами. Поскольку во втором случае депрессивный настрой человека можно преодолеть при помощи психотерапевтических сеансов, что неэффективно при описываемом синдроме, так как, прежде всего пациент нуждается в отдыхе.
Диагностируется описываемый синдром, прежде всего, по клинической картине, жалобам пациентов и информации от их близких лиц. С диагностированием астено-невротического синдрома обычно проблем не возникает у грамотного специалиста. А с установлением этиологического фактора могут возникнуть сложности. Поэтому в процессе постановки диагноза необходимо использовать комплексный подход, который, в первый черёд, подразумевает индивидуальную работу специалиста с больным. Установление диагноза начинается с ознакомлением клинической картиной синдрома при помощи беседы непосредственно с пациентом и его роднёй, дабы определить патологический провокатор либо факторы влияния наследственности. Далее с целью выявления причин, несвязанных с течением того либо иного недуга, необходим сбор жизненного анамнеза: выявляется атмосфера семейных взаимоотношений, климат в профессиональной среде, приём пациентом каких-либо фармакопейных средств.
После чего проводится оценивание общего состояния человека: измеряется пульс, показатели давления, проводится детальный опрос, дабы определить дебют симптоматики и степень её выраженности. Это даст возможность констатировать стадию расстройства.
Наиболее информативными среди лабораторных обследований считаются: общеклиническое и биохимическое исследование мочи, крови, копрограмма, серологические пробы.
Среди инструментальных процедур проводится суточное изучение показателей АД, эхокардиография, фиброэзофагогастродуоденоскопия, электрокардиография, компьютерная томография, ультрасонография, рентгенологическое исследование.
После изучения неврологом результатов диагностических мероприятий и консультаций других специалистов составляется индивидуальная стратегия терапии.
Лечение астено-невротического синдрома направлено на ликвидацию факторов-катализаторов рассматриваемого расстройства и коррекцию порождённой ими симптоматики.
Терапевтическая стратегия обусловлена также и стадией недуга. При начальной стадии данного расстройства показано изменение режима, отдых, физические упражнения и устранение факторов, вызвавших перенапряжение. Среди лекарственной терапии предпочтение отдаётся фиточаям, бальнеотерапии, приёму витаминных комплексов. При отсутствии улучшения либо при ухудшении самочувствия показано назначение седативных средств, в отдельных случаях назначаются антидепрессанты.

Лечение медикаментами астено-невротического синдрома проводится в соответствии со схемой, назначенной врачом. Рекомендуется назначение нижеприведённых групп препаратов. Прежде всего, это седативные средства, состоящие из растительных компонентов, например, настойка пустырника или мяты, персен. Растительные вещества оказывают успокоительное воздействие, но при этом не обладают побочным эффектом.
Также показано назначение препаратов брома, активизирующих в коре мозга процессы торможения.
При отсутствии эффекта от препаратов вышеприведённой группы показано назначение транквилизаторов (нитразепам, клоназепам), которые помимо успокаивающего действия избавляют неврастеника от проявлений тревожности и воздействия стрессоров. Механизм воздействия этой группы препаратов базируется на угнетении структур мозга, ответственных за эмоциональные реакции.
Для активизации умственной деятельности, стимуляции когнитивных функций, улучшения памяти назначаются ноотропы (цитиколин, фенибут). Также они способствуют преодолению психоэмоциональной напряжённости. Помимо того, рекомендован приём тонизирующих средств, например, корня женьшеня, витаминно-минеральных комплексов (триовит, ундевит).
Также показано назначение симптоматической терапии, например, бета-блокаторы применяются при тахикардии (анаприлин, бисопролол).
Вдобавок к перечисленным фармакопейным препаратам рекомендованы и психотерапевтические методы. Чаще всего показаны сеансы арт-терапии (устранение напряжённости посредством пения, живописи, лепки), пет-терапии (восстановление душевной гармонии при помощи животных), гештальт-терапии (развитие самосознания).
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии астено-невротического синдрома обязательно проконсультируйтесь с врачом!
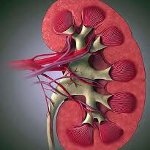
Нефротический синдром – это симптомокомплекс, развивающийся на фоне поражения почек, включающий массивную протеинурию, нарушения белково-липидного обмена и отеки. Патология сопровождается гипоальбуминемией, диспротеинемией, гиперлипидемией, отеками различной локализации (вплоть до анасарки и водянки серозных полостей), дистрофическими изменениями кожи и слизистых. В диагностике важную роль играет клинико-лабораторная картина: изменения в биохимических анализах крови и мочи, ренальная и экстраренальная симптоматика, данные биопсии почки. Лечение нефротического синдрома консервативное, включающее назначение диеты, инфузионной терапии, диуретиков, антибиотиков, кортикостероидов, цитостатиков.
МКБ-10
- Причины
- Патогенез
- Симптомы
- Осложнения
- Диагностика
- Лечение нефротического синдрома
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Нефротический синдром может развиваться на фоне широкого круга урологических, системных, инфекционных, хронических нагноительных, метаболических заболеваний. В современной урологии данный симптомокомплекс осложняет течение заболеваний почек примерно в 20% случаев. Патология чаще развивается у взрослых (30-40 лет), реже у детей и пожилых пациентов. Наблюдается классическая тетрада признаков: протеинурия (свыше 3,5 г/сут.), гипоальбуминемия и гипопротеинемия (менее 60-50 г/л), гиперлипидемия (холестерин более 6,5 ммоль/л), отеки. При отсутствии одного или двух проявлений говорят о неполном (редуцированном) нефротическом синдроме.
Причины
По происхождению нефротический синдром может быть первичным (осложняющим самостоятельные заболевания почек) или вторичным (следствием заболеваний, протекающих с вторичным вовлечением почек). Первичная патология встречается при гломерулонефрите, пиелонефрите, первичном амилоидозе, нефропатии беременных, опухолях почек (гипернефроме).
Вторичный симптомокомплекс может быть обусловлен многочисленными состояниями: коллагенозами и ревматическими поражениями (СКВ, узелковым периартериитом, геморрагическим васкулитом, склеродермией, ревматизмом, ревматоидным артритом); нагноительными процессами (бронхоэктазами, абсцессами легких, септическим эндокардитом); болезнями лимфатической системы (лимфомой, лимфогранулематозом); инфекционными и паразитарными заболеваниями (туберкулезом, малярией, сифилисом).
В ряде случаев нефротический синдром развивается на фоне лекарственной болезни, тяжелых аллергозов, отравлений тяжелыми металлами (ртутью, свинцом), укусов пчел и змей. Иногда, преимущественно у детей, причину нефротического синдрома выявить не удается, что позволяет выделить идиопатический вариант заболевания.
Патогенез
Среди концепций патогенеза наиболее распространенной и обоснованной является иммунологическая теория, в пользу которой свидетельствует высокая частота возникновения синдрома при аллергических и аутоиммунных заболеваниях и хороший отклик на иммуносупрессивную терапию. При этом образующиеся в крови циркулирующие иммунные комплексы являются результатом взаимодействия антител с внутренними (ДНК, криоглобулинами, денатурированными нуклеопротеидами, белками) или внешними (вирусными, бактериальными, пищевыми, медикаментозными) антигенами.
Иногда антитела образуются непосредственно к базальной мембране почечных клубочков. Осаждение иммунных комплексов в ткани почек вызывает воспалительную реакцию, нарушение микроциркуляции в клубочковых капиллярах, развитие повышенной внутрисосудистой коагуляции. Изменение проницаемости клубочкового фильтра при нефротическом синдроме ведет к нарушению абсорбции белка и его попаданию в мочу (протеинурия).
Ввиду массивной потери белка в крови развивается гипопротеинемия, гипоальбуминемия и тесно связанная с нарушением белкового обмена гиперлипидемия (повышение холестерина, триглицеридов и фосфолипидов). Появление отеков обусловлено гипоальбуминемией, снижением осмотического давления, гиповолемией, уменьшением ренального кровотока, усиленной продукцией альдостерона и ренина, реабсорбцией натрия.
Макроскопически почки имеют увеличенные размеры, гладкую и ровную поверхность. Корковый слой на разрезе бледно-серый, а мозговой - красноватый. Микроскопическое изучение тканевой картины почки позволяет увидеть изменения, характеризующие не только нефротический синдром, но и ведущую патологию (амилоидоз, гломерулонефрит, коллагенозы, туберкулез). Собственно нефротический синдром в гистологическом плане характеризуется нарушениями структуры подоцитов (клеток капсулы клубочков) и базальных мембран капилляров.
Симптомы
Признаки нефротического синдрома однотипны, несмотря на различие вызывающих его причин. Ведущим проявлением служит протеинурия, достигающая 3,5-5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белковых соединений вызывает снижение уровня общего сывороточного белка до 60-40 и менее г/л. Задержка жидкости может проявляться периферическими отеками, асцитом, генерализованным отеком подкожной клетчатки (анасаркой ), гидротораксом, гидроперикардом.
Прогрессирование нефротического синдрома сопровождается общей слабостью, сухостью во рту, жаждой, потерей аппетита, головной болью, тяжестью в пояснице, рвотой, вздутием живота, поносом. Характерным признаком служит олигурия с суточным диурезом менее 1 л. Возможны явления парестезии, миалгия, судороги. Развитие гидроторакса и гидроперикарда вызывает одышку при движении и в покое. Периферические отеки сковывают двигательную активность больного. Пациенты вялые, малоподвижные, бледные; отмечают повышенное шелушение и сухость кожи, ломкость волос и ногтей.
Нефротический синдром может развиваться постепенно или бурно; сопровождаться менее и более выраженной симптоматикой, что зависит от характера течения основного заболевания. По клиническому течению различаются 2 варианта патологии – чистый и смешанный. В первом случае синдром протекает без гематурии и гипертензии; во втором может принимать нефротически-гематурическую или нефротически-гипертоническую форму.
Осложнения
Осложнениями нефротического синдрома могут стать периферические флеботромбозы, вирусные, бактериальные и грибковые инфекции. В отдельных случаях наблюдается отек мозга или сетчатки, нефротический криз (гиповолемический шок).
Диагностика
В общем анализе мочи определяется повышенная относительная плотность (1030-1040), лейкоцитурия, цилиндрурия, наличие в осадке кристаллов холестерина и капель нейтрального жира, редко – микрогематурия. В периферической крови – увеличение СОЭ (до 60-80 мм/ч), преходящая эозинофилия, увеличение числа тромбоцитов (до 500-600 тыс.), небольшое снижение уровня гемоглобина и эритроцитов. Нарушение свертываемости, выявляемые с помощью исследования коагулограммы, могут выражаться в небольшом повышении или развитии признаков ДВС-синдрома.
Исследование биохимического анализа крови подтверждает характерную гипоальбуминемию и гипопротеинемию (менее 60-50 г/л), гиперхолестеринемию (холестерин более 6,5 ммоль/л); в биохимическом анализе мочи определяется протеинурия свыше 3,5 г в сутки. Для выяснения степени выраженности изменений почечной ткани может потребоваться проведение УЗИ почек, УЗДГ почечных сосудов, нефросцинтиграфии.
С целью патогенетической обоснованности лечения нефротического синдрома крайне важно установление причины его развития, в связи с чем требуется углубленное обследование с выполнением иммунологических, ангиографических исследований, а также биопсии почки, десны или прямой кишки с морфологическим исследованием биоптатов.
Лечение нефротического синдрома
Терапия проводится стационарно под наблюдением врача-нефролога. Общими лечебными мероприятиями, не зависящими от этиологии нефротического синдрома, служат назначение бессолевой диеты с ограничением жидкости, постельного режима, симптоматической лекарственной терапии (диуретиков, препаратов калия, антигистаминных средств, витаминов, сердечных средств, антибиотиков, гепарина), инфузионное введение альбумина, реополиглюкина.
При неясном генезе, состоянии, обусловленном токсическим или аутоиммунным поражением почек, показана стероидная терапия преднизолоном или метилпреднизолоном (перорально или внутривенно в режиме пульс-терапии). Иммуносупрессивная терапия стероидами подавляет образование антител, ЦИК, улучшает почечный кровоток и клубочковую фильтрацию. Хорошего эффекта лечения гормонорезистентного варианта патологии позволяет добиться цитостатическая терапия циклофосфамидом и хлорамбуцилом, проводимая пульс-курсами. В период ремиссии показано лечение на специализированных климатических курортах.
Прогноз и профилактика
Течение и прогноз тесно связаны с характером развития основного заболевания. В целом устранение этиологических факторов, своевременное и правильное лечение позволяет восстановить функции почек и достичь полной стабильной ремиссии. При неустраненных причинах синдром может принимать персистирующее или рецидивирующее течение с исходом в хроническую почечную недостаточность.
Профилактика включает раннее и тщательное лечение почечной и внепочечной патологии, которая может осложниться развитием нефротического синдрома, осторожное и контролируемое применение лекарственных средств, обладающих нефротоксическим и аллергическим действием.
Характеризуются появлением различных функциональных расстройств, не нарушающих правильную оценку реальных событий, своего состояния и поведения. Опишем следующие невротические синдромы: обсессивно-фобический, синдром нервной анорексии, невротической депрессии, ипохондрический синдром, истерический симптомокомплекс, реакции личности на болезнь. Упомянутые невротические явления возникают на фоне разнообразных соматизированных расстройств сна, вегетативной регуляции, самочувствия, аппетита и др.
Обсессивно-фобический (ананкастический) синдром. Он включает разные виды навязчивых расстройств: интеллектуальные навязчивости (обсессии), моторные (компульсии или импульсии) и эмоциональные (фобии, сомнения, опасения). Чаще всего возникает на фоне подавленного настроения, которому соответствует большей частью безрадостное, тревожное, а порой мучительное содержание навязчивостей. Навязчивости могут возникать периодически, если они ассоциированы с фазно протекающими депрессивными состояниями — атипическая депрессия (точнее, депрессия с навязчивостями). Сравнительно редки случаи сочетания навязчивых расстройств с гипоманическими сдвигами настроения. Содержание навязчивостей при этом меняется на противоположное. Переживание навязчивостей как тягостных, одолевающих и чуждых личности явлений в этом случае притупляется, их содержание становится более оптимистическим.
 | Читайте также об обсессивно-компульсивном расстройстве |
Синдром нервной анорексии. Ослабление или утрата чувства голода, возникающее в связи с психогенными факторами (нередко в сочетании с явлениями дисморфофобии) после длительного отказа от приема пищи. Наблюдается обычно в подростковом возрасте, чаще у девочек. Встречается также у женщин в зрелом возрасте и даже во второй половине жизни, хотя описания поздней анорексии ставятся под сомнение. Некоторые авторы (Коркина, 1963; Тищенко, 1971) разграничивают истинную или первичную нервную анорексию, при которой аппетит при заболевании исчезает с самого начала; вторичную, ложную или психогенную анорексию, характеризующуюся сознательным лишением еды с целью похудания.
Отказ от пищи может быть и периодическим, иногда перемежается с состояниями нервной булимии. Последнее обстоятельство не имеет отношения к ремиссии — возвращение или усиление аппетита может служить предвестником последующих страхов, тяжелых депрессивных реакций, самоубийства. С нервной анорексией не следует смешивать отказ от пищи по бредовым, галлюцинаторным и суицидальным мотивам, а также утрату пищевой потребности при психозах, депрессии, соматических заболеваниях. Пищевую депривацию с целью достижения эйфории при добровольном голодании, где, в отличие от вынужденного, могут возникать гипоманические сдвиги настроения, иногда — психозы, следует рассматривать в контексте отклоняющегося поведения, идентичного в психологическом плане с употреблением алкоголя, наркотиков, перееданием и т. д. М.В.Коркина (1986) различает четыре этапа в динамике типичного синдрома нервной анорексии:
Нервная анорексия некоторыми авторами рассматривается как самостоятельное заболевание; в качестве синдрома чаще встречается при шизофрении, истерическом неврозе.
Синдром невротической депрессии. Под невротической понимают группу непсихотических депрессий, обусловленных психотравмирующими факторами (внутренние психологические конфликты, межличностные конфликты, потери). Наблюдается снижение настроения с выраженной эмоциональной лабильностью, напряжением и легкой тревожностью, часто в сопровождении астении, нарушений сна и аппетита. Способность к положительным эмоциональным реакциям не утрачивается. Пациенты связывают происхождение болезненных явлений с влияниями неблагополучных внешних обстоятельств.
Внутренние конфликты большей частью не осознаются. Как правило, в клинической картине болезни отсутствуют признаки психической и моторной заторможенности, нетипичны витальный компонент депрессии, идеи самообвинения, а также свойственные эндогенной депрессии суточные колебания настроения (ухудшения настроения и самочувствия в утренние часы); настроение больных может ухудшаться в разное время, часто к вечеру, что, скорее всего, связано с утомлением. Отношение к суицидальным мыслям, если таковые возникают, двойственное. Основные качества личности сохранены, определяется ясное осознание болезни, поведение и взаимоотношения с окружающими грубо не нарушаются. Вместе с тем самовосприятие и оценка внешних событий могут быть искажены действием механизмов психологической защиты (вытеснение, рационализация и др.). Роль внешних травмирующих факторов при невротических расстройствах является обычно пусковой — невротики сами создают себе проблемы и потом считают их причинами болезни.
Невротическая депрессия может быть основным проявлением невроза (депрессивного невроза) или возникать на отдельных этапах развития других его форм. Она наблюдается также в начальной стадии невротического развития личности. Клиническая картина в последнем случае несколько отличается от вышеописанной. В переживаниях больных отсутствует отражение психогенной ситуации, нет проекции тоскливого аффекта на будущее. Депрессия приобретает витальный оттенок. Присоединяются ранние, ночные пробуждения, а позднее — ухудшение самочувствия и настроения в утренние часы. Наблюдаются некоторое снижение активности и инициативы, сужение круга интересов, выраженная слезливость и, наконец, излишняя говорливость (Лакосина, 1968). О невротическом развитии, как полагают, можно говорить по истечении пяти лет от начала невроза. Длительность депрессии в рамках невротического развития составляет несколько лет. В последующем выявляются изменения характера разного типа, то есть выраженный в той или иной степени дефект личности.
Истерический симптомокомплекс. Чрезмерная эмоциональная лабильность с эффектацией и демонстративностью поведения сочетается с драматизацией имеющихся болезненных явлений, повышенной внушаемостью и самовнушаемостью, склонностью к фантазированию. Наблюдаются многочисленные расстройства двигательных, сенсорных и телесных функций, часто имитативные и соответствующие упрощенным представлениям об анатомии и функции органов. Таковы, например, конверсионные, возникающие по механизмам психосоматического переключения внутренних конфликтов расстройства. В психоанализе такие симптомы расцениваются как символический язык органов. Имеются в виду параличи, парезы, гипо- и анестезии, амавроз, явления аналгезии, истерический сурдомутизм, расстройства равновесия, стояния и походки (астазия-абазия), афония.
Пациенты не расшибаются, так как падают осмотрительно, не бывает прикусов, упускания мочи, кала, семени, фотореакция зрачков сохранена. Припадки длятся десятки минут и спонтанно прекращаются с наступлением истощения. Амнезии не бывает, обычно сохраняются отдельные воспоминания о собственных ощущениях и внешних впечатлениях во время припадка. Двигательная формула припадков никогда не воспроизводится в стереотипной манере, всегда бывают какие-то вариации. Помимо больших истерических припадков существуют и малые, напоминающие полуобморочные состояния. К диссоциативным явлениям относятся также тремор, спазмы, боли, истерические трансы, другие подобные нарушения.
Логоневроз. Условно относится к системным неврозам. Чаще начинается в детстве, с 3–5 лет. Развивается нередко остро, после эмоционального потрясения, в этом случае ему предшествует мутизм. Может появляться в неблагоприятной речевой среде (заикание у сверстников, форсированное изучение иностранного языка, повышенные требования к речи). В начальном периоде заикания преобладают тонические судороги в вокальной и дыхательной мускулатуре. Позже присоединяются тонико-клонические судороги в артикуляционной мускулатуре. Выявляются нарушения речевого дыхания, синкинезии в мышцах лица, шеи, плечевого пояса, а также повышение тонуса вокальных мышц. У детей, но особенно у подростков может быть выражен страх речи — логофобия. Настроение подавлено, дети чересчур стеснительны, обнаруживают сенситивные идеи отношения. Часто замыкаются, отказываются от ответов в классе или предпочитают письменные ответы. Логофобия усиливает заикание, порой делает речь невозможной.
От невротического отличают неврозоподобное и органическое заикание. Неврозоподобное заикание возникает на фоне органического либо связанного с соматическим заболеванием поражения головного мозга. Развивается постепенно. С самого начала наблюдаются тонико-клонические судороги в артикуляционной мускулатуре, а также тикоидные гиперкинезы. Реакция на заикание выражена незначительно вплоть до пубертатного возраста. Интенсивность заикания мало зависит от волнения. Одновременно выявляются органические черты психики. Органическое заикание обусловлено гиперкинезами в артикуляционных мышцах, а также в мускулатуре лица и шеи. Реакция личности на заикание нередко отсутствует. Выявляются значительные психоорганические нарушения.
От заикания нужно отграничивать запинки, спотыкание речи — poltern. Это расстройство беглости и темпа речи: речь беспорядочная, неритмическая, состоящая из быстрых и резких вспышек, не связанных с грамматической структурой предложения. Нарушена просодическая сторона речи, ее мелодичность. Возникают трудности в подборе слов, построении фраз. Спотыкание речи возникает на основе резидуально-органических повреждений головного мозга. См. также главу о нарушениях речи.
Писчий спазм. Своеобразная форма нарушения письма, сходная с заиканием. Другие мануальные навыки не страдают. Возникает у многопишущих при повышенных к ним требованиях и отрицательном отношении пациентов к такой работе. Писчий спазм развивается в зрелом возрасте, чаще у мужчин с тревожно-мнительным или истерическим характером. Проявляется судорожным сокращением мышц кисти, предплечья, плеча и шеи во время письма, болями в руке. Иногда, напротив, наступает парез мышц кисти либо преобладает болевой синдром. Указанные явления исчезают сразу же, как только больной бросает перо. Реже наблюдаются другие профессиональные дискинезии: у скрипачей, парикмахеров и т. д. Помимо психогенных в генезе профессиональных дискинезий имеют значение перегруженность двигательного аппарата, эндогенное предрасположение, местная дисциркуляция крови, церебральный атеросклероз.
При психических заболеваниях (в их дебюте, клинической структуре ремиссий, при медленном прогредиентном течении) нередко выявляются сходные с невротическими нарушения — неврозоподобные состояния. Дифференциальная диагностика последних сложна. Она строится с учетом всей совокупности клинических данных: наследственной отягощенности, особенностей личностного преморбида, этиологических факторов заболевания, особенностей клинической симптоматики и ее динамики, данных параклинического исследования, результатов проводимого лечения. Разграничение невротических и неврозоподобных синдромов часто ставят в зависимость от того, какую роль в их генезе играют психогенные факторы.
Предполагается, что невротические расстройства обусловлены в первую очередь психогенными воздействиями, а неврозоподобные расстройства — физиогенными (экзогенное или эндогенное поражение). Неясности при таком подходе начинаются с того момента, когда определяется понятие о психической травме или невротическом конфликте. В самом деле, если последние усматривают в затяжных внешних конфликтах, что часто и делается, то не исключено, что при неврозах их действительно больше. Но это внешняя сторона дела, и формальный, статистический подход проблемы не решает.
Сенситивная реакция — чувство стыда, связанное с болезнью. Пациент ощущает свою неполноценность, моральную несостоятельность, греховность, если считает болезнь постыдной и осуждаемой. Не решается сообщать о ней, медлит с обращением за помощью, скрывает ее проявления. Как правило, испытывает сенситивные идеи отношения: подозревает, что окружающие знают о его болезни, презирают его, говорят о нем, распускают слухи. В связи с этим замыкается, избегает контактов, пытается справиться с ней самостоятельно или лечиться в приватном порядке. Очень болезненно воспринимает замечания в свой адрес, держится скованно и напряженно, склонен к депрессии и импульсивным реакциям.
Повторение ипохондрических реакций и их фиксация могут вести к ипохондрическому развитию личности. Фармакофилия — необоснованная вера в высокую, порой чудодейственную эффективность лекарственных препаратов одновременно с недооценкой опасности осложнений и побочного действия медикаментов. Личности с ипохондрическими установками поглощают с годами такое гигантское количество различных, включая сильнодействующие, лекарств, что последствия становятся как бы второй болезнью. Фармакофилия стала ныне объектом весьма безответственного и очень доходного бизнеса, серьезно угрожающего здоровью населения, склонного к самолечению.
Фармакофобия — преувеличенные или ложные опасения, страх лекарственной терапии из-за боязни побочных эффектов и осложнений, возможных в связи с приемом медицинских препаратов.
Эффект Пигмалиона, описанный Розенталем, выражается в том, что экспериментатор или врач, твердо уверенные в обоснованности гипотезы или метода лечения, непроизвольно ведут себя таким образом, что получают фактическое подтверждение своей уверенности. По этой причине, между прочим, собственный метод лечения обычно приносит положительные плоды, однако независимыми исследованиями это подтверждается далеко не всегда.
Лекарственная зависимость — невольный, вынужденный и объективно недостаточно обоснованный прием медикаментов, обусловленный опасениями и страхами усиления или возврата проявлений болезни. Лекарственная зависимость у истерических личностей может быть связана со стремлением манипулировать окружающими посредством навязываемого впечатления о наличии серьезного заболевания.
Истерическая или нозофильная реакция — бегство в болезнь, которая становится средством преодоления психологических проблем и манипулирования окружающими. Это потребность в заботе, внимании, опеке, желание удивить, вызвать панику чем-то из ряда вон выходящим, удержать жену или мужа, возбудить чувство вины и др. Эта реакция может быть также выражением природной склонности к мистификации, лишенному мотивов корысти надувательству. Достаточно часто истерическая реакция на болезнь связана с асоциальными, паразитическими установками.
Это проявляется, в частности, симуляцией — имитацией болезни с целью избежать ответственности или получить незаслуженное вознаграждение; метасимуляцией — намеренным сохранением симптомов болезни после того, как она миновала; аггравацией — умышленным преувеличением проявлений болезни; сюрсимуляцией — сознательным изображением мнимой болезни при наличии другой, реальной, но обычно скрываемой. Пациенты с истерической реакцией на болезнь часто неискренни, склонны к сочинительству, постоянно меняют жалобы, порой заимствуя новые из опыта других больных, крайне неохотно расстаются с больничной койкой и ролью пациента, в которой чувствуют себя более комфортно, нежели в качестве здорового человека.
В отделении больные придирчивы, постоянно чем-то недовольны, часто вступают в конфликты, бывают грубы, заносчивы, требуют внимания к себе, легко переходят к ультиматумам и угрозам. Под маской агрессии нередко скрываются страх, чувство беспомощности и растерянности, но это не всегда ясно осознается самими пациентами и понимается окружающими.
Эйфорически-анозогностическая реакция — непонимание факта болезни или недооценка ее тяжести в сочетании с благодушием, необоснованным оптимизмом и наплевательским отношением к вопросам лечения. Наблюдается большей частью у пациентов с органическими повреждениями головного мозга, при алкоголизме и токсикомании, иногда при эпилепсии.
Утилитарная реакция — в противоположность регрессии это прогрессия, повышение уровня мотивации и поведения, обусловленное сознанием болезни и приближением роковой черты. Пациенты отказываются от лечения, если не верят в его эффективность или не желают тратить на него быстро тающий остаток жизни. Всю свою энергию целиком посвящают делам, с которыми связывают цель своего существования, желая умереть с чистой совестью и сознанием человеческого достоинства. История хранит память о многих таких людях, умерших за последней недописанной книгой, картиной, иконой, во время научного опыта или постройки храма. Еще больше безвестных, скромных, но великих в своей человечности людей, столь же достойно завершивших свою жизнь.
Эргопатическая реакция — сокрытие, диссимуляция болезни, если она препятствует профессиональной деятельности. Особенно часто встречается у пилотов, машинистов, водителей и вообще там, где доступ к работе регламентируется очень жестко. Диссимуляция нередко наблюдается у пациентов, настойчиво стремящихся к выписке по болезненным мотивам, например у депрессивных больных, склонных к самоубийству, у больных с бредом ревности, у желающих избавиться от психиатрического диагноза и в ряде других случаев.
Читайте также:


