Цитопатическое действие вируса полиомиелита
Глава 45. Возбудители полиомиелита
Заболевание полиомиелитом было известно очень давно. В египетском храме был обнаружен барельеф с изображением египетского жреца, у которого одна нога тоньше другой (сухая нога), а стопа другой находилась в положении "конской стопы" - теперь известно, что это результат заболевания полиомиелитом.
Возбудители полиомиелита входят в семейство Picornaviridae (от лат. pico - маленький, rna - РНК-содержащий).
Это семейство включает три рода, из которых в патологии человека наибольшее значение имеют энтеровирусы: возбудители полиомиелита, Коксаки и ECHO (Enteric cytopathogenic human orphan viruses) (orphan - сирота).
Вирусная этиология полиомиелита была установлена К. Ландштейнером и Э. Папером в 1909 г. в опытах на обезьянах.
Морфологическая структура (см. рис. 52) Полиовирус относится к малым вирусам (15-30 нм). Вирус состоит из однонитчатой РНК и белкового капсида, состоящего из 32 капсомеров. Форма вируса кубоидальная. Внешней оболочки нет. Углеводы и липиды не обнаружены. Инфекционные свойства связаны с РНК.
Культивирование. Вирус полиомиелита хорошо размножается в культуре клеток почек обезьян, фибробластов, эмбриона человека и перевиваемых культурах клеток. Размножение вируса сопровождается цитопатическим действием (дегенерацией клеток).
Антигенная структура. Известны три серологических типа вируса полиомиелита, которые обозначаются римскими цифрами (I, II, III). Наибольшее эпидемиологическое значение имеет вирус I типа (вызывает заболевания в 65-90% случаев). Вирус II типа обнаруживается в 10-12%, вирус III типа вызывает отдельные спорадические заболевания.
Серотипы полиовируса различаются в реакции нейтрализации. Они не вызывают перекрестного иммунитета.
Устойчивость к факторам окружающей среды. Кипячение убивает вирус быстро. Температура 50° С губит его через 30 мин. При комнатной температуре вирус может сохраняться до 3 мес. Низкие температуры он переносит хорошо. В испражнениях на холоде полиовирус сохраняется до 6 мес. В молоке - до 3 мес. Полиовирусы длительно сохраняются в почве, открытых водоемах, что имеет эпидемиологическое значение. Вирусы устойчивы к воздействию желудочного сока и к 1% фенолу. Чувствительны к формалину, хлорамину, перекиси водорода, перманганату калия и др.
Восприимчивость животных. К вирусу полиомиелита I и III типа чувствительны обезьяны (шимпанзе, макаки). К вирусу II типа чувствительны грызуны (хлопковые крысы, хомяки, мыши). Экспериментальное заражение вызывает у них заболевание, сопровождающееся параличами.
Источники инфекции. Больные люди и вирусоносители.
Пути передачи. Пищевой (вирус выделяется с фекалиями до 40 дней). Заболевание может передаваться мухами (мухи переносят вирус на лапках, брюшке) и через объекты окружающей среды; воздушно-капельный (в первые дни болезни вирус выделяется из носоглотки).
Патогенез. Входными воротами является слизистая оболочка верхних дыхательных путей и пищеварительного тракта. Попав в организм на слизистую носоглотки, вирус проникает в лимфатические узлы глоточного кольца и тонкого кишечника, где происходит его репродукция (размножение). В крови накапливаются вируснейтрализующие антитела, блокирующие проникновение вируса в ЦНС. В том случае, когда вирус все-таки проникает в ЦНС, он локализуется с двигательных клетках передних рогов спинного мозга и в сером веществе подкорки, где вызывает воспалительно-дегенеративный процесс. В результате возникают вялые параличи, чаще нижних конечностей.
Клинически полиомиелит протекает в трех формах: абортивной, непаралитической (менингеальной) и паралитической (в 1% случаев).
Полиомиелитом чаще болеют дети в возрасте от 5 мес до 5-6 лет. Выделяется вирус полиомиелита с испражнениями и слизью носоглотки.
Иммунитет. После перенесенного заболевания остается пожизненный иммунитет, обусловленный образовавшимися вируснейтрализующими антителами к гомологичным типам вируса.
Профилактика. Ранняя диагностика и изоляция больных.
Специфическая профилактика осуществляется активной иммунизацией. Первая вакцина была предложена Солком в 40-х годах XX века. Эта вакцина состояла из инактивированных формалином полиовирусов I, II и III типа. Однако она не вызывала образования стойкого иммунитета и была очень болезненна при внутримышечном введении.
Вторая вакцина была предложена Сэбином. Она состояла из живых аттенуированных (ослабленных) штаммов-мутантов трех типов полиомиелита. Эти штаммы были лишены инфекционных свойств, но сохранили иммуногенность.
В 60-х годах М. П. Чумаков и А. А. Смородинцев, использовав ослабленный штамм, полученный Сэбином, разработали метод приготовления вакцины в виде конфет-драже, что значительно облегчило ее применение. Массовая вакцинация детей привела к почти полной ликвидации полиомиелита в СССР, за, что авторы получили Ленинскую премию.
Механизм действия вакцины состоит в интерференции вирусов, т. е. вакцинный штамм вируса, заселяя клетки кишечника, блокирует репродукцию дикого штамма, а также в образовании вируснейтрализующих антител.
Лечение. Симптоматическое. Применяют иммуноглобулин.
Цель исследования: выявление вируса и определение его типа; серодиагностика.
1. Кал больных (взятые на 1-й и 2-й неделе заболевания).
2. Носоглоточное отделяемое (взятое в первые дни заболевания).
3. Кусочки головного и спинного мозга, содержимое тонкого и толстого кишечника, лимфоузлы (секционный материал).

Способы сбора материала
1. Выделение вирусов путем заражения различных культур клеток.
2. Серологическое исследование (реакция нейтрализации) и РСК.
Выделение вирусов проводят путем заражения исследуемым материалом двух видов культур - первичных и перевиваемых клеток.

Ход исследования
О наличии вируса судят по цитопатическому действию на клетки.
При отсутствии дегенерации клеток в течение 7-10 дней после заражения проводят следующий пассаж. Для второго посева используют культуральную жидкость, взятую из первого пассажа, и заражают новую культуру клеток.
При отсутствии дегенерации клеток во втором пассаже результат считают отрицательным.
При положительном результате проводят типирование выделенного вируса с коммерческими сыворотками против вируса полиомиелита трех типов методом нейтрализации в культуре клеток и РСК.
Методы ретроспективной диагностики. Для подтверждения диагноза полиомиелита ставят реакцию нейтрализации с парными сыворотками больного. Одну сыворотку берут в начале заболевания, вторую - через месяц после начала заболевания. Обе сыворотки исследуют одновременно в реакции нейтрализации. Для этого сыворотки прогревают в течение 30 мин при 56° С и разводят раствором Хенкса. Разведения делают от 1:4 до 1:1024. Каждое разведение смешивают со стандартной дозой вируса I, II и III типа. После часового контакта (при комнатной температуре) каждой смесью заражают по 2 пробирки со взвесью культуры клеток и помещают в термостат на 4-9 дней. О результатах реакции судят по изменению цвета среды (от малинового до желтого). Изменение цвета свидетельствует о наличии антител. Изменение цвета происходит потому, что клетки остаются жизнеспособными, образуют продукты обмена, изменяющие реакцию рН и соответственно цвет среды. Жизнеспособность клеток обеспечивает нейтрализация вируса соответствующей сывороткой.
Положительной реакцию считают только при четырехкратном увеличении титра вируснейтрализующих антител, т. е. если, например, титр первой сыворотки был 1:8, а во второй, взятой через 1-2 мес, титр не менее чем 1:32.
Вирус Коксаки впервые выделили в 1948 г. Г. Долдорф и И. Сиклс в городе Коксаки в США из испражнений детей при полиомиелитоподобных заболеваниях.
Морфологическая структура. Вирусы Коксаки относятся к мелким вирусам (20-30 нм). В их состав входит РНК и белок, форма кубоидальная.
Культивирование. Культивируются они так же как и полиовирус.
Антигенная структура. По антигенной структуре и патогенным свойствам вирусы Коксаки разделяют на 2 группы: А и В.
В группу А входят 24 серологических типа, которые различаются в реакции нейтрализации.
В группу В входят 6 серотипов, различающихся также в реакции нейтрализации.
Устойчивость к факторам окружающей среды. Кипячение губит вирусы Коксаки быстро, 50-55° С - через 30 мин. Низкие температуры вирусы переносят хорошо. При температуре -70° С они сохраняются около 3 мес. Вирусы устойчивы к различным концентрациям водородных ионов, действию эфира, 5% лизолу, но проявляют чувствительность к хлороводородной кислоте, формальдегиду и т. д.
Восприимчивость животных. Вирус типа А вызывает у новорожденных мышей параличи, а серотип 7 - полиомиелитоподобные заболевания у обезьян и хлопковых крыс. Вирус типа В у новорожденных мышей вызывает спастические параличи.
Источники инфекции. Вирусы Коксаки в природе широко распространены. Они выделяются с испражнениями и из носоглотки от больных и вирусоносителей.
Пути передачи. Пищевой (при использовании зараженной воды, пищи и при контакте с объектами внешней среды, инфицированными вирусом; вирусы могут переноситься мухами), воздушно-капельный (больной выделяет вирусы при чиханье, кашле в первые дни болезни).
Патогенез. Входными воротами является слизистая оболочка носоглотки и пищеварительного такта. Вирусы Коксаки характеризуются нейро- и миотропностью. Вирусы Коксаки А могут вызвать паралитические заболевания, схожие с полиомиелитом. Вирусы Коксаки группы В вызывают асептический серозный менингит, асептический миокардит и другие энтеровирусные заболевания.
Иммунитет. После перенесенного заболевания остается стойкий типоспецифический иммунитет.
Профилактика. Санитарные мероприятия: изоляция больных, карантин. Специфическая профилактика не разработана.
Лечение. Симптоматическое.
Цель исследования: выделение вируса и определение его типа.
Материал для исследования, способы его сбора и основные методы исследования такие же, как и при полиомиелите.
Методы диагностики. Выделение вирусов проводят так же, как и при полиомиелите: посев исследуемого материла на первичные и перевиваемые культуры клеток. Некоторые серотипы Коксаки А с трудом адаптируются в культуре клеток.
Выделенные вирусы идентифицируют в РСК и реакции нейтрализации.
Для дифференциации вируса Коксаки типа А от типа В ставят биологическую пробу: заражают новорожденных белых мышей (сосунков).
Вирус типа А вызывает у них вялые параличи без энцефалита, а вирус типа В вызывает судороги и параличи, кроме того, наблюдается поражение внутренних органов - печени, поджелудочной железы и др. При заболевании, вызванном вирусами Коксаки, используют также ретроспективный метод серодиагностики, ставят реакции нейтрализации с парными сыворотками (см. главу 45).
В 1941 г. Д. Эндерс при изучении полиомиелита выделил из кишечника больного вирус, который по серологическим свойствам отличался от вируса полиомиелита и других кишечных вирусов, и назвал его orphan - сирота. Дальнейшие работы показали, что имеется большое количество схожих с ним вирусов, а всю группу назвали ECHO - Enteric cytopathogenic human orphan viruses.
Морфологическая структура. Величина вируса ECHO 10-15 нм. По своей структуре и репродуктивной способности он мало отличается от полиовирусов и вирусов Коксаки.
Культивирование. Вирусы ECHO, так же как вирусы полиомиелита и Коксаки, культивируют на первичных и перевиваемых линиях клеток.
Антигенные свойства. Вирусы ECHO включают 32 серологических типа, не создающих перекрестного иммунитета.
Устойчивость к факторам окружающей среды. Такая же, как и у вирусов Коксаки.
Восприимчивость животных. Животные не чувствительны к вирусам ECHO.
Источники инфекции, пути передачи и входные ворота. Такие же, как у вирусов полиомиелита и Коксаки.
Патогенез. Вирусы ECHO являются причиной разнообразных заболеваний - вызывают асептический серозный менингит, энтеровирусную лихорадку, эпидемические экзантемы, миокардит и другие лихорадочные заболевания.
Иммунитет. Вирусы ECHO создают стойкий иммунитет за счет вируснейтрализующих антител.
Профилактика. Общесанитарные мероприятия как и при других кишечных инфекциях, но следует помнить, что переохлаждение и перегревание способствуют распространению энтеровирусных заболеваний. Специфическая профилактика не разработана.
Лечение. Симптоматическое.
Материал для исследования, способы его сбора, основные методы исследования и диагностики такие же, как и для других энтеровирусных заболеваний. Однако в качестве культуры клеток ткани лучше использовать первично-трипсинизированные.
1. Какие вирусы включены в семейство Picornaviridae?
2. Каковы величина и морфологическая структура вирусов полиомиелита, Коксаки и ECHO?
3. Какие Вы знаете методы культивирования полиовирусов? Чем сопровождается размножение вирусов в культурах клеток?
4. Какие Вы знаете типы полиовирусов? Какой из них имеет наибольшее эпидемиологическое значение?
5. Источники заболевания, ворота инфекции и патогенез при заболевании полиомиелитом.
6. Расскажите о специфической профилактике полиомиелита.
7. Какой материал следует взять для исследования и какие основные методы используются для диагностики при подозрении на полиомиелит?
Полиомиелит является высокозаразным инфекционным заболеванием вирусной природы, протекающим с поражением двигательных нейронов серого вещества спинного и продолговатого мозга. Поражение мотонейронов приводит к их гибели с последующим развитием парезов и параличей иннервируемых ими мышц. Возбудителем заболевания является вирус полиомиелита человеческий — Poliovirus hominis. Данное название он получил из-за того, что человек является его единственным естественным хозяином и источником распространения. Полиомиелитом болеют чаще всего дети до 5-летнего возраста. Фекально-оральный является основным путем распространения инфекции. Всеобщая вакцинопрофилактика в настоящее время практически победила болезнь. Случаи полиомиелита и вспышки заболевания регистрируются в странах, где недостаточно проводится вакцинопрофилактика, господствует антисанитария, недоедание и хроническая диарея среди детского населения.
Рис. 1. В экономически неразвитых странах в связи с недостаточной вакцинопрофилактикой, антисанитарией, недоеданием и хронической диареей в настоящее время регистрируются вспышки полиомиелита.
История открытия вируса полиомиелита
Полиомиелит известен с древних времен. На основании данных археологических раскопок появились указания на то, что в Египте и Палестине за тысячи лет до новой эры встречались лица, больные полиомиелитом.
Отдельные сведения о заболеваниях, сопровождающихся параличами, встречаются в литературе средних веков.
В литературных источниках имеются указания на эпидемические вспышки полиомиелита в XVI и XVII веках в разных странах.
Во второй половине XIX столетия вспышки детского церебрального паралича регистрируются в разных странах. Они подробно описываются. В это же время исследователи предполагают инфекционную природу заболевания. К 1840 году немецкий ортопед Гейне сделал описание значительного количества случаев с последствиями перенесенного заболевания. С этого времени начинается научная история полиомиелита. Через 20 лет Гейне выпустил вторую работу с описанием 192 случаев заболевания, 158 из которых он наблюдал лично.
В 1863 году Cornil опубликовал сообщение о наличии изменений в спинном мозгу, а в 1870 году Шарко и Жоффруа обнаружили изменения в ганглиозных нервных клетках передних рогов спинного мозга у больных, перенесших в прошлом детский паралич. Они предположили, что в основе патогенеза заболевания лежит паренхиматозное воспаление. С этого времени заболевание получило название полиомиелит. Далее стали появляться описания разных форм заболевания.
В 1908 году Ландштейнер и Поппер экспериментально воспроизвели полиомиелит путем введения в организм обезьяны эмульсии спинного мозга умершего ребенка. Было высказано предположение, что возбудитель заболевания имеет вирусную природу, так как результаты бактериологического исследования давали отрицательные результаты.
Рис. 2. На фото Карл Ландштейнер и Эрвин Поппер.
В 1949 — 1951 году Джон Франклин Эндерс, Томас Хэкллу Уэллер и Фредерику Чепмену Роббинс открыли способность вируса полиомиелита расти в культурах различных типов тканей. Открытие дало толчок к началу работ по производству вакцины, стали разрабатываться методики лабораторных методов диагностики и профилактики заболевания.
В 1981 году был полностью расшифрован геном вируса полиомиелита.
Рис. 3. Томас Хэкллу Уэллер, Джон Франклин Эндерс и Фредерик Чепмену Роббинс открыли способность вируса полиомиелита расти в культурах различных типов тканей, за что в 1954 году были удостоены Нобелевской премии.
В 1953 году Джонас Солк разработал и внедрил инактивированную вакцину от полиомиелита. В 1956 году Альберт Сабин разработал живую вакцину из 3-х типов вируса полиомиелита.
Рис. 4. На фото разработчики вакцин против полиомиелита: Альберт Брюс Сабин и Джонас Солк. Их вакцины победили заболевание в большинстве стран мира.
Таксономия возбудителя полиомиелита
Возбудитель полиомиелита (poliovirus hominis) принадлежит к семейству Picornaviridae, род Enterovims, вид Poliovirus.
- Пикорновирусы принадлежат к семейству безоболочечных вирусов, содержат однонитевую положительно заряженную РНК.
- Энтеровирусы принадлежат к группе РНК-содержащих вирусов. Распространены повсеместно. Их репродукция происходит преимущественно в кишечнике человека и вызывают у него разнообразные заболевания, большая часть которых протекает стерто. Энтериты развиваются редко. К роду энтеровирусов относятся 67 серотипов, патогенных для человека: вирусы полиомиелита (3 типа), вирусы Коксаки (23 типа подгруппы А и 6 типов подгруппы В), 31 тип вирусов ECHO и 4 типа респираторноэнтеральных вирусов (РЭВ).
Рис. 5. Вирус полиомиелита (увеличение в 90 тысяч раз).
Строение вируса полиомиелита
- Полиовирус является представителем мелких фильтрующихся вирусов. Его размер составляет от 15 до 30 нм, масса — 8 — 9 МД.
- Полиовирусы имеют сферическую форму, икосаэдрический тип симметрии.
- Внутри располагается однонитчатая плюс-РНК и протеин VPg. Генетический материал вируса защищен снаружи капсидом. РНК составляет 20 — 30% очищенного вируса, состоит из 7,5 — 8 тысяч нуклеотидов. Молекулярная масса РНК составляет 2,5 МД.
- Капсид состоит из 12-и пентамеров (пятиугольников). Каждый из пентамеров состоит из 5 протомеров — белковых субъединиц. Каждый из протомеров образован 4-я вирусными полипептидами. 3 вида белка (VP1, VP2 и VP3) образуют внешнюю поверхность капсида, белок VP4 образует внутреннюю поверхность капсида. Вирусные белки определяют иммуногенные свойства возбудителя.
- Внешняя оболочка отсутствует.
Рис. 6. Схема строения полиовируса. Полиовирусы имеют сферическую форму, икосаэдрический тип симметрии.
Репродукция полиовируса
Возбудители полиомиелита проникают в организм ребенка через слизистые оболочки пищеварительного тракта и носоглотки. Они обладают тропностью к нервным клеткам, поэтому с током крови быстро достигают спинной и головной мозг и оседают в сером веществе. Клетками-мишенями являются мотонейроны передних рогов спинного и продолговатого мозга.
1 этап. Вирусы полиомиелита прикрепляются к клеточной мембране клеток-мишеней. Их адсорбция происходит в основном на липопротеиновых рецепторах клеток.
2 этап. Геном вируса полиомиелита проникает в клетку-мишень путем эндоцитоза или инъекции РНК через ее цитоплазматическую мембрану.
3 этап. Разрушение капсида вируса и выделение репликативной формы РНК, являющейся матрицей для синтеза матричной РНК и РНК будущих вирионов.
4 этап. Сборка вирионов и воспроизведение вирусных частиц (репродукция) происходят в цитоплазме клетки-мишени. Вначале происходит синтез единого гигантского полипептида, который под влиянием протеолитических ферментов разрезается на фрагменты. Из одних фрагментов (капсомеров) строится капсид, другие представляют собой внутренние белки, третьи — вирионные ферменты. В каждой из клеток формируется несколько сотен вирионов.
5 этап. Деструкцией (разрушением) клеток и выход вирионов наружу.
Рис. 7. Возбудители полиомиелита (вид в электронном микроскопе).
Антигенная структура вирусов полиомиелита
- Наиболее часто (в 65 — 90% случаев) встречаются вирусы I типа. Они же обладают наибольшей патогенностью и являются виновниками возникновения всех значительных эпидемий.
- Вирусы II типа обнаруживаются в 10 — 12% случаев, вызывают латентную форму полиомиелита.
- Вирусы III типа эпидемии вызывают редко, являются виновниками спорадических случаев заболевания.
Каждый из штаммов обеспечивает пожизненную защиту от повторного заболевания, но не гарантирует от заболевания, вызванного другим штаммом, поэтому вакцины от полиомиелита состоят из всех 3-х типов вирусов.
Вирусы полиомиелита отличаются по патогенности. Так полиовирусы 1 и 3 типов способны вызвать заболевание у обезьян макак и шимпанзе, 2 типа — у хлопковых крыс, белых и серых мышей, полевок, хомяков и др.
Рис. 8. На фото вирусы — возбудители полиомиелита.
Культивирование полиовирусов
Культивирование вирусов полиомиелита осуществляется на культурах клеток почек обезьян, эмбриона человека, фибробластов, перевиваемых культурах клеток HeLa и др. При наличии вируса отмечается лизис клеток (цитопатическое действие).
Рис. 9. Полиомиелит у ребенка. Спинальная форма. Поражены мышцы верхних и нижних конечностей.
Устойчивость возбудителей полиомиелита
- Вирусы мгновенно погибают при кипячении. В течение 30 минут погибают при нагревании до 50° С.
- Вирусы чувствительны к целому ряду дезсредств: хлорамину, формалину, перекиси водорода, марганцовокислому калию и др.
- УФО и высушивание губительны для вирусов.
- До 3-х месяцев вирус сохраняется при комнатной температуре.
- Хорошо переносит низкие температуры и замораживание. На холоде сохраняется до 6-и месяцев. В условиях бытового холодильника сохраняет жизнеспособность 3 и более недель.
- В фекальных массах возбудитель полиомиелита сохраняется около 6 месяцев.
- В воде сохраняется около 100 суток.
- В масле и молоке вирусы полиомиелита сохраняются до 3-х месяцев
- Огромное эпидемиологическое значение имеет способность вирусов длительно (в течение многих месяцев) сохраняться в открытых водоемах и почве, куда они попадают с фекальными массами.
- Вирусы не разрушаются антибиотиками и желудочным соком. Они устойчивы к 1% фенолу, ацетону, спирту и моющим средствам. При температуре от -20°С до -70°С в 50% глицерине сохраняются до 8-и лет.
Рис. 10. На фото полиовирусы (вид в электронном микроскопе).
Полиомиелит (болезнь Гейне-Медина) – это опасное вирусное заболевание вследствие инфицирования человека полиовирусом. Группа высокого риска заболеваемости – дети до 7 лет. Характеризуется высокой контагиозностью (передачей возбудителя через непосредственный контакт или предметы обихода) особенно в межсезонный период. Заражение вирусом вызывает глубокое поражение двигательных клеток серого вещества спинного мозга, что обуславливается необратимыми процессами атрофирования в области спины, верхних и нижних конечностей (спинномозговой паралич). Болезнь классифицируется по МКБ-10 под кодами А80-А80.9 как неизлечимая патология центральной нервной системы.
Вирус полиомиелита, структура вируса, как распространяется, от чего погибает
Возбудитель болезни полиомиелита – вирус P oliovirus hominis. Выделен из организма инфицированного носителя в начале ХХ века. Относится к кишечной группе энтеровирусов (разновидности ЕСНО-вирусы и Коксаки). 
Патогенез полиомиелита
Источником инфицирования является больной носитель. Поскольку характеристика болезни чаще всего является практически бессимптомной, или с идентичными легкой простуде признаками недомогания, носитель может не подозревать о существующем заражении.
Заражение полиомиелитом происходит
- фекально-оральным путем — немытые руки, предметы общего использования, пищевые продукты, мухи;
- воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.

Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирион начинает активное размножение в области миндалин, кишечнике. Затем бактерия проникает в кровоток и лимфу, парализует функции и разрушает структуру двигательных клеток спинного мозга.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете в 2% случаев последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков). Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет и становятся полностью невосприимчивыми к последующим атакам вируса.
Полиомиелит: у стойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Заболеваемость полиомиелитом
Вирусной популяризации полиомиелита способствуют климатические условия, образ жизни, постоянное нахождение в социуме, отсутствие нормальных условий медицинского обслуживания. Инфицирование фекально-оральным способом чаще всего происходит через грязное полотенце, не мытые продукты, зараженную воду, использование общих вещей — полотенца, чашки, тарелки или игрушек. Воздушное заражение обуславливается контактом с больным через рукопожатие, разговор, поцелуй.
![]()
Клинические симптомы полиомиелита
Степень проявления видимых показателей заболевания полиомиелитом зависит от устойчивости иммунитета ребенка. На развитие болезни также влияет количество находящихся в организме молекул вируса. При слабой иммунной системе после заражения полиомиелитом у детей развивается вирусемия (быстрое проникновение в кровь). Вирион в основном характеризуется поражением клеток ЦНС, однако способен инфицировать легкие, сердце, миндалины.
Период инкубации колеблется от 5 до 14 дней. Временной промежуток зависит от иммунной сопротивляемости, однако уже зараженный носитель является распространителем возбудителя. В период с 7 до 40 дней больным выделяется огромная концентрация вириона вместе с фекалиями.
- Инаппаратная
Бессимптомное течение болезни. Период активной выработки организмом иммунной защиты к вирусу. В это время вирион полиомиелита можно обнаружить только в лабораторных анализах при выделении антител. - Висцеральная (абортивная) – первый этап болезни (1-3 дня)
Наиболее распространенная классификация – до 80% больных. Проходит под обычными простудными симптомами: боль в голове, насморк, вялость, отсутствие аппетита, кашель и субфебрильная температура тела. Заканчивается через недели, обычно прогноз благоприятный. - Поражение ЦНС
Болезнь осложняется наступлением дефектного атрофирования у 50% больных. - Непаралитическая
Характерна проявлением более выраженных симптомов висцеральной классификации. Диагностировать полиомиелит можно по наличию миненгиальных проявлений – отсутствие или затрудненность двигательной реакции затылочных мышц, резкая боль в голове. Процесс выздоровления занимает около месяца, осложнений в виде паралича не наблюдалось. - Паралитическая (появление 4-6 день заболевания)
Отмечается быстрое нарастание признаков болезни, состояние больного ухудшается. Поражение ЦНС характеризуется бредом, головной болью, судорогами, нарушением сознания. Больной жалуется на боль по ходу нервных окончаний, симптомы менингии выражены. При обследовании смена местоположения тела больного очень болезненна, пальпаторно определяется локализация болевого синдрома в области позвонков.
Поскольку развитие паралитической классификации болезни бывает редко, в зависимости от места локализации вирусного поражения выделены несколько форм последствий полиомиелита (замещений погибших клеток глиозной органической тканью).
- спинальный – паралич вялый в области конечностей, туловища;
- бульбарный – нарушение функций глотания и дыхания, возможно речевое замедление;
- понтинный – атрофирование лицевых мышц;
- энцефалитный – поражение участков головного мозга с утратой подведомственных функций.


Внезапное возникновение полного паралича развивается на фоне сниженной температуры тела и сопровождается массовой гибелью третьей части нервных клеток переднероговой области спинного мозга. Вследствие клеточного отмирания атрофируются мышцы нижних конечностей, пациент прикован к постели по причине отказа двигательной функции ног и нуждается в сестринском уходе. Редко наблюдаются случаи атрофирования туловища или группы дыхательной мускулатуры.
Летальный исход заболевания полиомиелитом обусловлен поражением продолговатого мозга, где расположен центр жизнеобеспечения человеческого организма. Нередко значительно осложняющими исход болезни причинами являются бактериальное заражение крови, развитие воспалительного процесса дыхательных путей (более 10% летального исхода от полиомиелита).
Диагностика полиомиелита
Идентифицирование возбудителя проводится микробиологическим выделением белкового, лимфоцитного содержания, а также обнаружению антител классового расположения M и G , по биоматериалу больного – спинномозговой жидкости, крови, слизи носовых проходов и испражнениях.
Лечение полиомиелита

На основании микробиологических данных разрабатывается комплекс назначений при обнаружении и классифицировании текущей стадии болезни. Поскольку сегодня эффективных лекарств для лечения полиомиелита не существует, комплексная терапия ограничивается снижением болевых ощущений и облегчением состояния больного до полного выздоровления.
Первоначальным этапом терапии является полная госпитализация выявленного больного с назначением обезболивающих, успокаивающих средств и тепловых процедур. С целью ограничения параличных осложнений пациенту обеспечивается полная физическая неподвижность, для стимуляции иммунной защиты применяются иммуноглобулины и витаминизированные инъекции. Использование физиопроцедур (парафиновое обертывание, диатермия, влажные аппликации) помогает минимизировать риски развития паралича. В восстановительном периоде применяются процедуры бассейного плавания, массаж и лечебные гимнастики.
Прогноз выздоровления после полиомиелита чаще всего благоприятен при непаралитической классификации заболевания. В случаях мышечного поражения велика вероятность последующей дефектной атрофии, поэтому очень важно своевременное соблюдение раннего ортопедического режима.

При формировании паралича очень важно начать быструю восстановительную терапию для развития и укрепления соседних участков головного мозга. Утрату подведомственных функций пораженной области могут восполнить неповрежденные участки ЦНС.
Полиомиелит — вакцинация
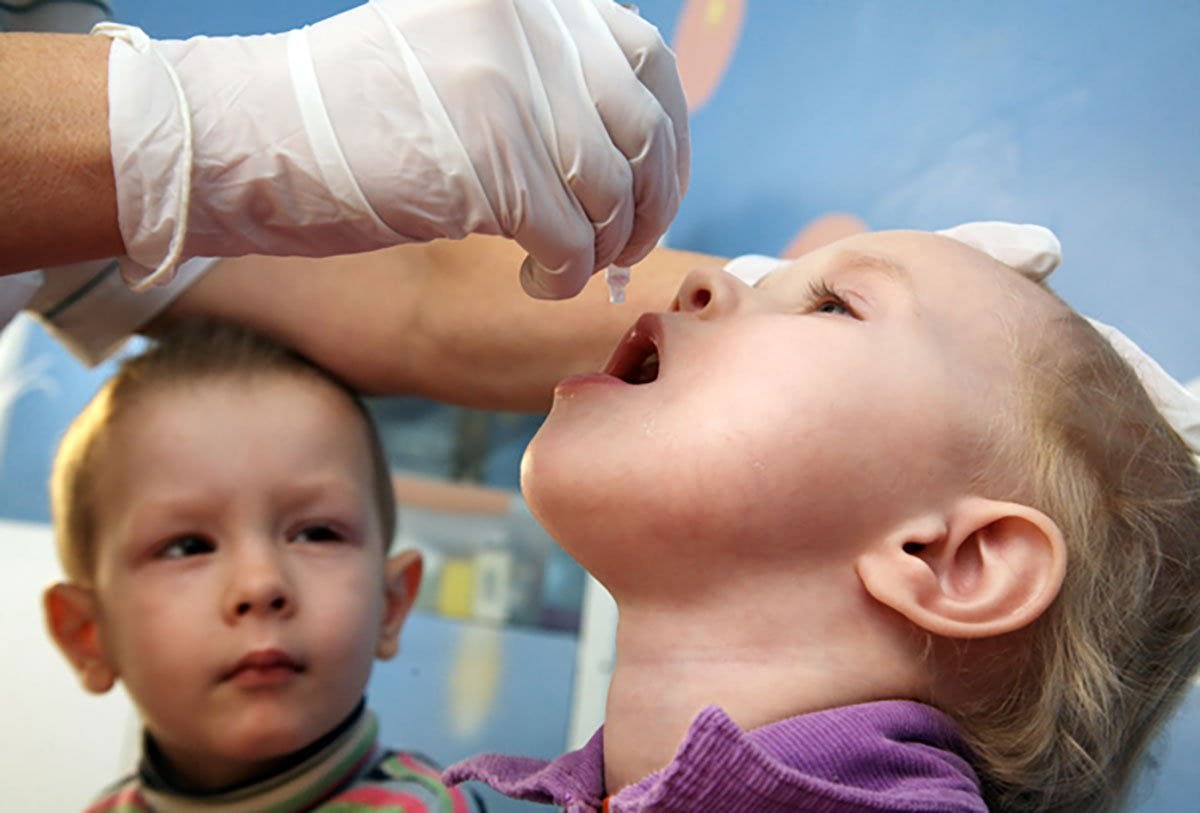
Вакцинирование – самый лучший и действующий способ профилактики полиомиелита. Учитывая специфику последствия заболевания, вакцина от полиомиелита включена МОЗ в список обязательных детских прививок до года.
На практике используются два вида прививок от полиомиелита:
- первая (живая вакцина полиомиелита) разработана А.Себиным на основе живого, но ослабленного вириона. Выпускается в виде драже или розовых капель от полиомиелита;
- вторая (инактивированная) синтезирована Д.Солком из синтетического полиовируса, деактивированная формалином. Применяется в виде инъекций.
Новорожденный грудничок находится под надежной защитой материнского иммунитета, поэтому до достижения 3 месяцев ребенок непривитый. Первая вакцинация проводится живой вакциной в виде розовых капель в рот детям 3, 4, 5 месячного возраста. Введение живой бактерии способствует возникновению и мощной стимуляции иммунной защиты организма, направленной на подавление ослабленного вибриона и активной выработке антител.

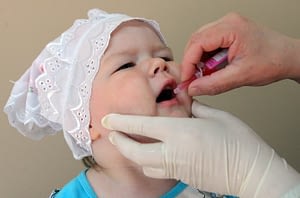
Следующий период ревакцинации полиомиелита проводится в 1,5 года, 6 лет и 14 лет, ребенку вводится инактивированная прививка после АКДС. Троекратное внутримышечные прививки вакцины стимулирует развитие гуморального иммунитета у ребенка, начиная с периода профилактики полиомиелита в саду и заканчивая профилактическими мерами в школе.
Взрослым требуется вакцинация от полиомиелита в случаях, когда человек не был привит с детства, а также при посещении опасных зон по заболеванию. Последующая ревакцинация должна производиться каждые 5-10 лет.
На сегодняшний день обе вакцины являются самыми эффективными в профилактике полиомиелита. Однако современные врачи отдают предпочтение живой вакцине – вирионы, размножаясь в кишечнике, выделяются и циркулируют в социуме, постепенно вытесняя дикие неподконтрольные штаммы полиовируса.
С 1950 гг. эпидемии полиомиелита возникали во многих развитых странах. Вспышки характеризовались до 40% инвалидностью, и 10 % смертельного исхода. После разработки и введения живой вакцины (начало 1960гг.) заболеваемость резко снизилась. Инактивированная вакцина доказала свою эффективность. Широкая иммунизация привела к резкому упадку уровня заболеваемости среди населения. В некоторых населенных пунктах были полностью ликвидированы очаги болезни. Начиная с 1980 года, в России регистрируются единичные очаги инфекции, что составляет 0,0002% общего населения. Одиночные вспышки обусловлены миграцией не вакцинированных людей из стран подверженных возникновению и развитию очагов болезни (Таджикистан, Чечня, Дагестан, Ингушетия).

Существует тенденция к возникновению заболевания в самый уязвимый период – 4-5 лет. Во время стремления и окружающего познавания отмирающие клетки особо невосприимчивы к реабилитации и восстановлению. Заболевание полиомиелитом опасно и для взрослых, поэтому очень важно проводить своевременную вакцинацию населенного пункта повсеместно. Каждая новая вспышка полиомиелита способствует дальнейшему распространению вируса, поэтому пока есть риск заболевания полиомиелитом, необходимо строго соблюдать периоды вакцинации во избежание популяризации обширных эпидемий.
Читайте также: