Для уремической полиневропатии характерно
В основу классификации полиневропатий положен следующий принцип:
Фактором, определяющим поражение нервов при дифтерийной полиневропатии, является:
Для алкогольной полиневропатии характерно:
Преимущественное поражение нижних конечностей и боли в голенях и стопах
Лекарственные полиневропатии чаще вызывают:
Цитостатики, противотуберкулезные средства
Для дифтерийной полиневропатии характерно наличие:
Расстройств глубокой чувствительности и бульбарных расстройств
Диабетическая полиневропатия развивается в результате:
Поражения сосудов периферических нервов и нарушения метаболизма глюкозы
Для свинцовой полиневропатии характерно наличие:
Преимущественных парезов верхних конечностей и болей в конечностях
Для мышьяковой полиневропатии характерно наличие:
Преимущественных поражений нервов ног и белых полос на ногтях
Сопутствующим симптомом полиневропатии при пернициозной анемии является:
Полиневропатия, связанная с недостаточностью витамина В возникает:
При хроническом алкоголизме
Для диабетической полиневропатии характерно:
Поражение черепных нервов и вегетативные расстройства
Полиневропатии при лейкозах возникают в результате:
Приема цитостатиков сдавления нервных стволов специфическими инфильтратами
Для уремической полиневропатии характерно:
Снижение скорости проведения возбуждения по нервам
Отличительными признаками острой перемежающейся порфирии является:
Красный цвет мочи
Характерными сопутствующими симптомами полиневропатии, вызванной миеломной болезнью, являются:
Упорные боли в костях и патологические переломы костей
Причиной наследственно обусловленной невропатии может быть:
Амилоидоз и порфирия
Для компрессионной невропатии локтевого нерва (синдром ущемления в области локтевого сустава) характерны:
Атрофия мышц возвышения мизинца и боли по ульнарной поверхности кисти
Для компрессионной невропатии срединного нерва (синдром запястного канала) характерны:
Атрофия мышц возвышения большого пальца и усиление болей в кисти при ее сгибании
Для синдрома ущемления малоберцового нерва в области подколенной ямки характерны:
Гипотрофия перонеальной группы мышц и гипалгезия наружной поверхности голени
Для синдрома ущемления большеберцового нерва (синдром тарзального канала) характерны:
Боль в области подошвы и парезы сгибателей пальцев стопы
Для невралгической амиотрофии Персонейджа-Тернера характерны:
Боль в области надплечья и атрофия мышц плеча
Для дифференциальной диагностики аксонопатий и миелинопатий наиболее информативным исследованием является:
В остром периоде невропатий целесообразно применять:
Электрофорез прозерина и микроволны
Иглорефлексотерапия при полиневропатии Гийена-Барре назначается в период:
Стабилизации парезов и регресса парезов
Инфекционный полиневрит вызывают:
Для полиневропатии Гийена-Барре характерно:
Поражение черепных нервов
Для полиневропатии Гийена-Барре характерно появление белково-клеточной диссоциации в ликворе:
Со 2-й недели заболевания
Атипичная форма Фишера острой полиневропатии Гийена-Барре характеризуется:
Поражением глазодвигательных нервов и атаксией
Для невропатий при узелковом полиартериите характерны:
Асимметричность поражения нервных стволов
Для изменений диска зрительного нерва при остром неврите характерны:
Стушеванность границ и гиперемия
К демиелинизирующим относится полиневропатия:
Для невропатии тройничного нерва характерны:
Снижение корнеального рефлекса
Для поражения лицевого нерва в области мостомозжечкового угла характерно:
Снижение корнеального рефлекса и нарушение вкуса на передних двух третях языка
При кохлеарном неврите наблюдается:
Сочетанное снижение костной и воздушной проводимости
При поражении языкоглоточного нерва наблюдается:
Парез мягкого нёба
При поражении блуждающего нерва наблюдается:
Дисфония и нарушение сердечного ритма
Для невропатии добавочного нерва характерно:
Опущение лопатки и похудание мышц шеи
Поражение ядра подъязычного нерва от надъядерного поражения отличается наличием:
Для невропатии длинного грудного нерва характерны:
Парез передней зубчатой мышцы
Для невропатии подкрыльцового нерва характерны:
Слабость и атрофия дельтовидной мышцы
Признаками невропатии срединного нерва являются:
Слабость I, II пальцев кисти
Признаками поражения лучевого нерва являются:
Невозможность разгибания кисти и невозможность отведения I пальца
При невропатии локтевого нерва наблюдается:
Невозможность приведения IV, V пальцев
При невропатии бедренного нерва наблюдается:
Слабость четырехглавой мышцы бедра
Клиническими признаками невропатии наружного кожного нерва бедра являются:
Гипестезия по наружной передней поверхности бедра
При невропатии седалищного нерва наблюдается:
Выпадение ахиллова рефлекса
Клиническими признаками поражения малоберцового нерва являются:
Парез разгибателей стопы
При невропатии большеберцового нерва наблюдается:
Выпадение ахиллова рефлекса и парез сгибателей стопы
В состав шейного сплетения не входит:
В состав плечевого сплетения не входит:
От поясничного сплетения не отходит:
В состав крестцового сплетения входит:
При дисфункции височнонижнечелюстного сустава наблюдается:
Ограничение подвижности нижней челюсти
Для болевой миофасциальной дисфункции лица характерны:
Болезненность пораженной мышцы при жевании и открывании рта и Наличие болезненных узелков в толще жевательной мышцы
Причиной невралгии тройничного нерва являются:
При классической невралгии тройничного нерва наблюдается:
Курковые зоны на лице
Для невропатии тройничного нерва характерны:
Трофические расстройства на лице и слабость жевательной мускулатуры
Для невралгии несоресничного нерва характерны:
Приступообразные боли в области глаза и носа и ринорея, слезотечение
Для невралгии ушновисочного нерва характерны:
Гиперемия и гипергидроз околоушной области и приступообразные боли в околоушной области
Для невралгии языкоглоточного нерва характерны:
Для невралгии верхнегортанного нерва характерны:
Приступы болей в области гортани и пароксизмы кашля во время болевого приступа
Для ганглионита коленчатого узла характерны:
Боли в области уха с иррадиацией в затылок и герпетические высыпания в ушной раковине
Для невралгии затылочного нерва характерны:
Боль в области затылка с иррадиацией в надплечье
В период обострения невралгии тройничного нерва применяются:
Динамические токи на область выхода ветвей V нерва и электрофорез новокаина на область выхода ветвей V нерва
Наиболее эффективным методом терапии невралгии тройничного нерва является назначение:
Синдром нижней косой мышцы головы характеризуется:
Постоянной болью в области затылка и гипалгезией в зоне иннервации большого затылочного нерва
Для синдрома лестничной мышцы характерны:
Усиление боли в предплечье и IV, V пальцах кисти при повороте головы в здоровую сторону и асимметрия артериального давления и пульса на лучевой артерии
Для синдрома малой грудной мышцы характерны:
Боль по передненаружной поверхности грудной клетки с иррадиацией в руку и Усиление болевого синдрома при закладывании руки за спину
Для плечелопаточного периартроза характерны:
Атрофия мягких тканей, окружающих плечевой сустав и ограничение подвижности плечевого сустава
Для периостита наружного надмыщелка плечевой кости (эпикондилеза) характерны:
Болезненность при разгибании и ротации предплечья в локтевом суставе
Вегетативно-трофические нарушения кисти
Для заднего шейного симпатического синдрома характерны:
Сочетание кохлеовестибулярных, зрительных, вестибуломозжечковых нарушений с пульсирующей, жгучей односторонней головной болью
Синкопальный вертебральный (позвоночный) синдром (Унтер-харншейдта) характеризуется:
Внезапной потерей сознания и мышечного тонуса, связанной с движением головы и шеи
Для вертеброгенной цервикальной миелопатии характерны:
Смешанный верхний парапарез в сочетании со спастическим нижним парезом
Для компрессии корешка С6 характерны:
Болевая гипестезия I пальца кисти и снижение рефлекса с двуглавой мышцы плеча
Для компрессии корешка С7 характерны:
Боли и парестезии в области III пальца кисти, выпадение рефлекса с трехглавой мышцы плеча
Для васкулярного эпиконусного синдрома характерны:
Для васкулярного конусного синдрома характерны:
Недержание мочи и анестезия в аногенитальной зоне
Платибазией называется краниовертебральная аномалия, при которой имеется:
Уплощение ската затылочной кости
Аномалией Арнольда-Киари называется патология, при которой имеется:
Смещение вниз миндалин мозжечка
Наиболее информативными методами исследования при врожденной аномалии мозга Денди - Уокера являются:
Вентрикулография и компьютерная томография мозга
Для синдрома грушевидной мышцы характерно:
Усиление боли в голени и стопе при приведении бедра и перемежающаяся хромота нижней конечности
Клиническая картина компрессии корешков конского хвоста отличается от компрессии конуса и эпиконуса:
В Асимметричностью поражения и интенсивным болевым синдромом, усиливающимся в положении лежа
Противопоказанием для применения вытяжения при неврологических проявлениях шейного остеохондроза является:
Показанием к мануальной терапии при неврологических проявлениях остеохондроза позвоночника является наличие:
Болевого синдрома и вегетативновисцеральных нарушений
Для синдрома компрессии корешка L4 характерны:
Боль в области коленного сустава, внутренней поверхности бедрСлабость четырехглавой мышцы бедра
Синдром компрессии корешка L5 проявляется:
Слабостью разгибателей I пальца стопы
Синдром компрессии корешка S1 проявляется:
Выпадением ахиллова рефлекса
Хирургическое лечение показано, если у больного с шейным остеохондрозом имеется:
Выраженная клиническая картина компрессии плечевого сплетения при синдроме лестничной мышцы и компрессия остеофитами позвоночной артерии
Для туберкулезного спондилита характерны:
Для сакроилеита характерны:
Болезненность при сдавлении крыльев подвздошной кости и нечеткость контуров суставных поверхностей крестцово-подвздошного сочленения, выявляемая при рентгенологическом исследовании
Клиническая картина метастатического поражения позвоночника отличается от остеохондроза:
Для остеохондроза в молодом возрасте характерны:
Выраженный болевой корешковый синдром
В остром периоде вертеброгенных корешковых синдромов применяют:
Для спондилоартрита (болезни Бехтерева) характерны:
Сакроилеит и кифоз грудного отдела позвоночника
При невральной амиотрофии Шарко-Мари наблюдается:
Дистальная амиотрофия конечностей
В развитии гормональной спондилопатии играет роль:
Недостаточность половых гормонов и снижение уровня фосфора и кальция в крови
Для гормональной спондилопатии характерными рентгенологическими признаками являются:
Диффузный остеопороз позвонков и клиновидные переломы позвонков
Участком возможной компрессии срединного нерва является:
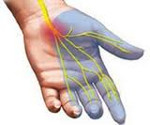
Полиневропатии — гетерогенная группа заболеваний, характеризующаяся системным поражением периферических нервов. Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора.
- Этиология и патогенез полиневропатий
- Классификация полиневропатий
- Клиническая картина полиневропатии
- Диагностика полиневропатий
- Лечение полиневропатий
- Прогноз при полиневропатии
- Цены на лечение
Общие сведения
Полиневропатии — гетерогенная группа заболеваний, характеризующаяся системным поражением периферических нервов. Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора или компенсация основного заболевания.

Этиология и патогенез полиневропатий
Независимо от этиологического фактора при полиневропатиях выявляют два типа патологических процессов — поражение аксона и демиелинизацию нервного волокна. При аксональном типе поражения возникает вторичная демиелинизация, при демиелинизирующем поражении вторично присоединяется аксональный компонент. Первично аксональными являются большинство токсических полиневропатий, аксональный тип СГБ, НМСН II типа. К первично демиелинизирующим полиневропатиям относятся классический вариант СГБ, ХВДП, парапротеинемические полиневропатии, НМСН I типа.
При аксональных полиневропатиях страдает главным образом транспортная функция осевого цилиндра, осуществляемая аксоплазматическим током, который несет в направлении от мотонейрона к мышце и обратно ряд биологических субстанций, необходимых для нормального функционирования нервных и мышечных клеток. В процесс вовлекаются в первую очередь нервы, содержащие наиболее длинные аксоны. Изменение трофической функции аксона и аксонального транспорта приводит к появлению денервационных изменений в мышце. Денервация мышечных волокон стимулирует развитие сначала терминального, а затем и коллатерального спраутинга, роста новых терминалей и реиннервацию мышечных волокон, что ведет к изменению структуры ДЕ.
При демиелинизации происходит нарушение сальтаторного проведения нервного импульса, в результате чего снижается скорость проведения по нерву. Демиелинизирующее поражение нерва клинически проявляется развитием мышечной слабости, ранним выпадением сухожильных рефлексов без развития мышечных атрофий. Наличие атрофий указывает на дополнительный аксональный компонент. Демиелинизация нервов может быть вызвана аутоиммунной агрессией с образованием антител к различным компонентам белка периферического миелина, генетическими нарушениями, воздействием экзотоксинов. Повреждение аксона нерва может быть обусловлено воздействием на нервы экзогенных или эндогенных токсинов, генетическими факторами.
Классификация полиневропатий
На сегодняшний день общепринятой классификации полиневропатий не существует. По патогенетическому признаку полиневропатии разделяют на аксональные (первично поражение осевого цилиндра) и демиелинизирующие (патология миелина). По характеру клинической картины выделяют моторные, сенсорные и вегетативные полиневропатии. Однако в чистом виде эти формы наблюдаются весьма редко, чаще выявляют сочетанное поражение двух или трех видов нервных волокон (моторно-сенсорные, сенсорно-вегетативные др.).
По этиологическому фактору полиневропатии разделяют на наследственные (невральная амиотрофия Шарко-Мари-Тута, синдром Русси-Леви, синдром Дежерина-Сотта, болезнь Рефсума и пр.), аутоиммунные (синдром Миллера-Флешера, аксональный тип СГБ, парапротеинемические полиневропатии, паранеопластические невропатии и др.), метаболические (диабетическая полинейропатия, уремическая полиневропатия, печеночная полинейропатия и др.), алиментарные, токсические и инфекционно-токсические.
Клиническая картина полиневропатии
Приобретенные демиелинизирующие полиневропатии могут проявляться проксимальной мышечной слабостью. При тяжелом течении может отмечаться поражение ЧН и дыхательных мышц, что чаще всего наблюдается при синдроме Гийена-Барре (СГБ). Для полиневропатий характерна относительная симметричность мышечной слабости и атрофии. Асимметричные симптомы характерны для множественных мононевропатий: мультифокальной моторной невропатии, мультифокальной сенсомоторной невропатии Самнера-Льюиса. Сухожильные и периостальные рефлексы при полиневропатии обычно снижаются или выпадают, в первую очередь снижаются рефлексы ахиллова сухожилия, при дальнейшем развитии процесса — коленные и карпорадиальные, сухожильные рефлексы с двуглавых и трехглавых мышц плеча могут оставаться сохранными длительное время.
Нарушение вегетативных функций наиболее ярко проявляется при аксональных полиневропатиях, так как вегетативные волокна являются немиелизированными. Чаще наблюдают симптомы выпадения: поражение симпатических волокон, идущих в составе периферических нервов, проявляется сухостью кожных покровов, нарушением регуляции сосудистого тонуса; поражение висцеральных вегетативных волокон приводит к дизавтономии (тахикардия, ортостатическая гипотензия, снижение эректильной функции, нарушение работы ЖКХ).
Диагностика полиневропатий
При выявлении медленно прогрессирующей сенсомоторной полиневропатии, дебютировавшей с перонеальной группы мышц, необходимо уточнить наследственный анамнез, особенно наличие у родственников утомляемости и слабости мышц ног, изменений походки, деформации стоп (высокий подъем). При развитии симметричной слабости разгибателей кисти необходимо исключить интоксикацию свинцом. Как правило, токсические полиневропатии характеризуются, помимо неврологических симптомов, общей слабостью, повышенной утомляемостью и редко абдоминальными жалобами. Кроме того, необходимо выяснить, какие препараты принимал/принимает пациент для того, чтобы исключить лекарственную полиневропатию.
Медленно прогрессирующее развитие асимметричной слабости мышц — клинический признак мультифокальной моторной полиневропатии. Для диабетической полиневропатии характерна медленно прогрессирующая гипестезия нижних конечностей в сочетании с чувством жжения и другими проявлениями в стопах. Уремическая полиневропатия возникает, как правило, на фоне хронического заболевания почек (ХПН). При развитии сенсорно-вегетативной полиневропатии, характеризующейся жжением, дизестезиями, на фоне резкого уменьшения массы тела необходимо исключить амилоидную полиневропатию.
Для наследственных полиневропатий характерны преобладание слабости разгибателей мышц стоп, степпаж, отсутствие ахилловых сухожильных рефлексов, высокий свод стопы. В более поздней стадии заболевания отсутствуют коленные и карпорадиальные сухожильные рефлексы, развиваются атрофии мышц стоп, голеней. Поражение мышц, соответствующее иннервации отдельных нервов, без сенсорных нарушений характерно для множественной моторной полиневропатии. В большинстве случаев преобладает поражение верхних конечностей.
Сенсорные полиневропатии характеризуются дистальным распределением гипестезий. В начальных стадиях заболевания возможна гиперестезия. Сенсомоторные аксональные невропатии характеризуются дистальными гипестезиями и дистальной мышечной слабостью. При вегетативных полиневропатиях возможны как явления выпадения, так и раздражение вегетативных нервных волокон. Для вибрационной полиневропатии типичны гипергидроз, нарушения сосудистого тонуса кистей, для диабетической полиневропатии, напротив, сухость кожных покровов, трофические нарушения, вегетативная дисфункция внутренних органов.
При подозрении на полиневропатии, связанные с интоксикацией свинцом, алюминием, ртутью проводят анализы крови и мочи на содержание тяжелых металлов. Возможно проведение молекулярно-генетического анализа на все основные формы НМСН I, IVA, IVB типов. Проведение игольчатой электромиографии при полиневропатиях позволяет выявить признаки текущего денервационно-реиннервационного процесса. Прежде всего, необходимо исследовать дистальные мышцы верхних и нижних конечностей, а при необходимости и проксимальные мышцы. Проведение биопсии нервов оправдано только при подозрении на амилоидную полиневропатию (выявление отложений амилоида).
Лечение полиневропатий
При наследственных полиневропатиях лечение носит симптоматический характер. При аутоиммунных полиневропатиях цель лечения заключается в достижении ремиссии. При диабетической, алкогольной, уремической и других хронических прогрессирующих полиневропатиях лечение сводится к уменьшению выраженности симптоматики и замедлению течения процесса. Один из важных аспектов немедикаментозного лечения — лечебная физкультура, направленная на поддержание мышечного тонуса и предупреждение контрактур. В случае развития дыхательных нарушений при дифтерийной полиневропатии может потребоваться проведение ИВЛ. Эффективного медикаментозного лечения наследственных полиневропатий не существует. В качестве поддерживающей терапии используют витаминные препараты и нейротрофические средства. Впрочем, эффективность их до конца не доказана.
Лечение диабетической полиневропатии проводится совместно с эндокринологом, основной его целью является поддержание нормального уровня сахара крови. Для купирования болевого синдрома применяют трициклические антидепрессанты, а также прегабалин, габапентин, ламотриджин, карбамазепин. В большинстве случаев применяют препараты тиоктовой кислоты и витамины группы В. Регресс симптомов на ранней стадии уремической полиневропатии достигается нефрологами при коррекции уровня уремических токсинов в крови (программный гемодиализ, трансплантация почки). Из лекарственных средств применяются витамины группы В, при выраженном болевом синдроме — трициклические антидепрессанты, прегабалин.
Прогноз при полиневропатии
При хронической воспалительной демиелинизирующей полирадикулоневропатии прогноз на жизнь достаточно благоприятный. Летальность очень низкая, однако, полное выздоровление наступает очень редко. До 90% пациентов на фоне иммуносупрессивной терапии достигают полной либо неполной ремиссии. В то же время заболевание склонно к обострениям, применение иммуносупрессивной терапии может быть в виду ее побочных действий, приводящих к многочисленным осложнениям.
При наследственных полиневропатиях редко удается добиться улучшения состояния, так как заболевание медленно прогрессирует. Однако пациенты, как правило, адаптируются к своему состоянию и в большинстве случаев до самых поздних стадий заболевания сохраняют способность к самообслуживанию. При диабетической полиневропатии прогноз на жизнь благоприятный при условии своевременного лечения и тщательного контроля гликемии. Лишь в поздних стадиях заболевания выраженный болевой синдром способен значительно ухудшить качество жизни пациента.
Прогноз на жизнь при уремической полиневропатии полностью зависит от выраженности хронической почечной недостаточности. Своевременное проведение программного гемодиализа либо трансплантация почки способны привести к полному либо почти полному регрессу уремической полиневропатии.
Медицинский эксперт статьи

- Симптомы
- Формы
В клинической картине полиневропатии, как правило, сочетаются признаки поражения моторных, сенсорных и вегетативных волокон. В зависимости от степени вовлечённости волокон различного типа в неврологическом статусе могут преобладать моторные, сенсорные либо вегетативные симптомы.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Симптомы
Для полиневропатий характерна относительная симметричность симптомов. Асимметричные мышечная слабость и атрофии наблюдаются при множественных мононевропатиях: мультифокальной моторной невропатии, мультифокальной сенсомоторной невропатии Самнера-Льюиса.
Сухожильные и периостальные рефлексы при полиневропатии обычно снижаются или выпадают, в первую очередь снижаются рефлексы с ахиллова сухожилия, при дальнейшем развитии процесса - коленные и карпорадиальные, сухожильные рефлексы с двухглавых и трёхглавых мышц плеча могут длительное время быть сохранными. При множественных мононевропатиях сухожильные рефлексы длительное время могут оставаться сохранными и даже оживлёнными.
Характерный признак многих полиневропатий - болевой синдром, который наиболее характерен для диабетической, алкогольной, токсических полиневропатий, порфирийной полиневропатии и др.
Нарушение вегетативных функций наиболее ярко проявляется при аксональных полиневропатиях, так как вегетативные волокна являются немиелинизированными. Чаще наблюдают симптомы выпадения: поражение симпатических волокон, идущих в составе периферических нервов, проявляется сухостью кожных покровов, нарушением регуляции сосудистого тонуса; поражение висцеральных вегетативных волокон приводит к дизавтономии (ортостатическая гипотензия, тахикардия, снижение вариабельности сердечного ритма, нарушение работы ЖКТ, снижение эректильной функции). Признаки дизавтономии наиболее выражены при наследственных вегетативно-сенсорных полиневропатиях, диабетической полиневропатии. Нарушение вегетативной регуляции сердца может стать причиной внезапной смерти. Вегетативные проявления при полиневропатиях также могут проявляться симптомами раздражения (гипергидроз, нарушение сосудистого тонуса), что часто отмечают при вибрационной болезни, порфирийной полиневропатии.
Клинические проявления невропатии складываются из симптомов трех типов: чувствительных, двигательных и вегетативных. Вегетативные расстройства при полиневропатиях носят более распространенный характер. Выделены формы невропатических синдромов, при которых формируется синдром прогрессирующей вегетативной недостаточности. При этом симптомы вегетативной недостаточности могут заслонить проявления основного заболевания и обусловлены прежде всего висцеральной полиневропатией. Подобным примером может служить диабетическая полиневропатия, сопровождающаяся тяжелой ортостатической гипотензией, импотенцией, нарушением потоотделения и изменением реакции зрачков. Подобные нарушения обнаруживаются у больных с амилоидной невропатией.
Периферические вегетативные расстройства проявляются болевыми, сосудистыми и устойчивыми трофическими феноменами. Наиболее яркие и интенсивные вегетативные нарушения в конечностях наблюдаются при наследственной сенсорной невропатии. К этой категории относится ряд заболеваний, характеризующихся выраженной утратой чувствительности либо вегетативной дисфункцией или же сочетанием этих нарушений. Существенной особенностью этих форм является наличие выраженных трофических расстройств, особенно в нижних конечностях. Есть указания на наличие в ряде случаев наследственных перфорирующих язв стопы. Заболевание, как правило, начинается с утраты болевой и температурной чувствительности в дистальных отделах нижних конечностей, затем присоединяются аналогичные изменения в верхних конечностях. Поражаются и другие виды чувствительности, могут появиться легкие двигательные нарушения в дистальных отделах конечностей. Особенностью заболевания являются мучительные спонтанные боли, главным образом в ногах. К частым симптомам относятся невропатическая дегенерация суставов и стойкое изъязвление стоп. Заболевание проявляется рано, а при рецессивно-наследуемом варианте симптомы наблюдаются с рождения.
При такой редкой форме, как врожденная сенсорная невропатия с ангидрозом, наряду с задержкой моторного развития и эпизодами необъяснимой лихорадки наблюдаются утрата болевой и температурной чувствительности, переломы костей, язвы на коже и изредка самомутиляции.
Своеобразна и неповторима картина кожных изменений, которые нередко являются первым симптомом достаточно распространенных форм полиневропатий, сопровождающих системные заболевания соединительной ткани. Поражение периферических нервов может быть в течение длительного времени единственным клиническим проявлением системного заболевания. Наиболее часто полиневропатические синдромы развиваются при системной красной волчанке, ревматоидном артрите, системной склеродермии, васкулите, смешанном заболевании соединительной ткани, криоглобулинемии, синдроме Съегрена и др.
При некоторых коллагенозах (например, при узелковом периартериите) вероятность поражения периферической нервной системы больше. Периферические вегетативные расстройства при этом связаны с развитием невропатии, которая проявляется дистальными парестезиями со снижением чувствительности. В тяжелых случаях клиническая картина осложняется проявлениями кожного васкулита или сопутствующими суставными деформациями, характерными для ревматоидного артрита, развитием трофических поражений кожи - отеком пальцев и кистей, иногда с истончением кожного покрова и исчезновением кожных складок, гиперпигментацией с участками депигментации и телеангиэктазии, как это часто наблюдается при системной склеродермии.
Полиневропатия (ПНП) — множественные поражения периферических нервов, которые проявляются вялыми параличами, вегето-сосудистыми и трофическими расстройствами, нарушениями чувствительности. В структуре болезней периферической нервной системы полиневропатия занимает второе место после вертеброгенной патологии. Тем не менее, по тяжести клинических признаков и последствиям полиневропатия — это одно из наиболее серьезных неврологических заболеваний.
- Классификация полиневропатий
- Этиология и патогенез полиневропатий
- Клиническая картина полиневропатии
- Диагностика полиневропатий
- Лечение полиневропатий
- Прогноз при полиневропатии
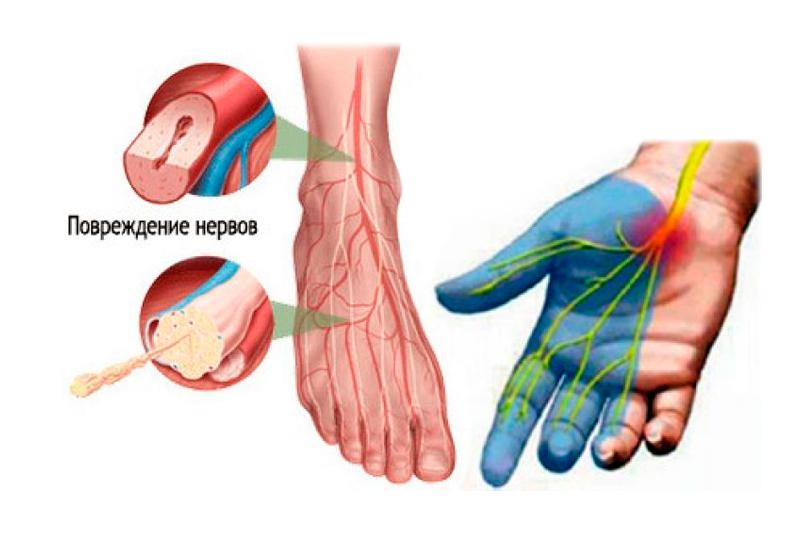
Эта патология считается междисциплинарной проблемой, поскольку с ней сталкиваются врачи разных специальностей, но прежде всего неврологи. Для клинической картины полиневропатии свойственно снижение сухожильных рефлексов, мышечная атрофия и слабость, расстройства чувствительности. Лечение болезни симптоматическое и направлено на устранение факторов, которые ее спровоцировали.
Классификация полиневропатий
По преобладающим клиническим проявлениям полиневропатии подразделяют на следующие виды:
- чувствительная (преобладают симптомы вовлечения в процесс чувствительных нервов);
- двигательная (преобладание симптомов поражения двигательных волокон);
- вегетативная (в симптоматике выраженными являются признаки вовлечения в процесс вегетативных нервов, которые обеспечивают нормальное функционирование внутренних органов);
- смешанная (симптомы поражения всех нервов).
В зависимости от распределения поражения выделяют дистальное поражение конечностей и множественную мононейропатию. По характеру течения полиневропатия бывает острой (симптомы проявляются в течение пары суток), подострой (клиническая картина формируется пару недель), хронической (симптоматика заболевания беспокоит от пары месяцев до нескольких лет).
По патогенетическому признаку заболевания разделяют на демиелинизирующие (патология миелина) и аксональные (первичное поражение осевого цилиндра). Выделяют следующие типы заболевания зависимо от его этиологии:
- наследственные (болезнь Рефсума, синдром Дежерина-Сотта, синдром Руси-Леви);
- аутоиммунные (аксональный тип СГБ, синдром Миллера-Флешера, паранеопластические невропатии, парапротеинемические полиневропатии);
- метаболические (уремическая полиневропатия, диабетическая полинейропатия, печеночная полинейропатия);
- алиментарные;
- инфекционно-токсические;
- токсические.
Этиология и патогенез полиневропатий
В основе полиневропатии лежат обменные (дисметаболические), механические, токсические и ишемические факторы, которые провоцируют однотипные морфологические изменения миелиновой оболочки, соединительнотканного интерстиция и осевого цилиндра. Если в патологический процесс помимо периферических нервов включаются также корешки спинного мозга, в таком случае болезнь называют полирадикулоневропатией.
Спровоцировать полиневропатую могут нообразные интоксикации: свинец, таллий, ртуть, мышьяк и алкоголь. Медикаментозные полиневропатии возникают в случае лечения антибиотиками, висмутом, эметином, солями золота, изониазидом, сульфаниламидами, мепробаматом. Причины полиневропатий могут быть различными:
- диффузные патологии соединительной ткани;
- криоглобулинемии;
- авитаминоз;
- васкулиты;
- вирусные и бактериальные инфекции;
- злокачественные новообразования (лимфогранулематоз, рак, лейкозы);
- заболевания внутренних органов (почек, печени, поджелудочной железы);
- болезни эндокринных желез (гипер- и гипотиреоз, диабет, гиперкортицизм);
- генетические дефекты ферментов (порфирия).
Для полиневропатии характерно два патологических процесса — демиелинизация нервного волокна и поражение аксона. Аксональные полиневропатии возникают из-за проблем с транспортной функции осевого цилиндра, что приводит к расстройству нормального функционирования мышечных и нервных клеток. Из-за нарушений трофической функции аксона происходят денервационные изменения в мышцах.
Для процесса демиелинизации свойственно нарушение сальтаторного проведения нервного импульса. Эта патология проявляется мышечной слабостью и снижением сухожильных рефлексов. Демиелинизацию нервов может спровоцировать аутоиммунная агрессия, которая сопровождается образованием антител к компонентам белка периферического миелина, воздействием экзотоксинов, генетическими нарушениями.
Клиническая картина полиневропатии
Симптоматика полиневропатии зависит от этиологии заболевания. Однако можно выделить общие для всех видов заболевания признаки. Все этиологические факторы, которые провоцируют заболевание, раздражают нервные волокна, после чего происходит нарушение функций этих нервов. Наиболее выраженными симптомами раздражения нервных волокон считаются судороги в мышцах (крампи), тремор (дрожание конечностей), фасцикуляции (непроизвольные сокращения мышечных пучков), боль в мышцах, парестезии (чувство ползания мурашек по коже), повышение артериального давления, тахикардия (учащенное сердцебиение).
К признакам нарушения функций нервов относятся:
- мышечная слабость в ногах или руках (сначала она развивается в мышцах, которые дальше всего расположены от головы);
- атрофия (истончение) мышц;
- снижение мышечного тонуса;
- гипестезия (понижение чувствительности кожи);
- шаткость походки во время ходьбы с закрытыми глазами;
- гипогидроз (сухость кожи);
- головокружение и мелькание мушек перед глазами при попытке встать из положения лежа, фиксированный пульс.
Аутоиммунные полиневропатии
Острая воспалительная форма болезни встречается с частотой один-два случая на сто тысяч человек. Ее диагностируют у мужчин в возрасте 20-24 и 70-74 года. Для нее характерно возникновение симметричной слабости в конечностях. Для типичного течения болезни характерны болезненные ощущения в икроножных мышцах и парестезии (онемение и чувство покалывания) в пальцах конечностей, которые быстро сменяются вялыми парезами. В проксимальных отделах наблюдается гипотрофия и слабость мышц, при пальпации обнаруживается болезненность нервных стволов.
Хроническая форма патологии сопровождается медленным (около двух месяцев) усугублением двигательных и чувствительных нарушений. Возникает эта патология зачастую у мужчин (40-50 лет и старше 70 лет). Характерными ее симптомами считаются мышечная гипотония и гипотрофия в руках и ногах, гипо- или арефлексия, парестезии или онемение в конечностях. У трети пациентов болезнь манифестирует с крампов в икроножных мышцах.
Подавляющее большинство пациентов (около 80%) жалуются на вегетативные и полиневритические нарушения. У 20% пациентов отмечаются признаки поражения ЦНС — мозжечковые, псевдобульбарные, пирамидные симптомы. Иногда в процесс вовлекаются также черепно-мозговые нервы. Хроническая форма заболевания имеет тяжелое течение и сопровождается серьезными осложнениями, поэтому спустя год после ее начала половина больных имеют частичную или полную утрату трудоспособности.
Воспалительные полиневропатии
Для дифтерийной формы заболевания характерно раннее появление глазодвигательных расстройств (мидриаз, птоз, диплопия, ограничение подвижности глазных яблок, паралич аккомодации, снижение зрачковых реакций на свет) и бульбарных симптомов (дисфония, дисфагия, дизартрия). Спустя одну-две недели после начала болезни в ее клинической картине становятся выраженными парезы конечностей, преобладающие в ногах. Все эти симптомы нередко сопровождаются проявлениями интоксикации организма.
ВИЧ-ассоциированная полиневропатия сопровождается дистальной симметричной слабостью во всех конечностях. Ее ранними симптомами являются умеренные боли в ногах и онемение. В большей половине случаев наблюдаются следующие симптомы:
- дистальные парезы в нижних конечностях;
- выпадение или снижение ахилловых рефлексов;
- снижение вибрационной, болевой или температурной чувствительности.
Все эти симптомы появляются на фоне других признаков ВИЧ-инфекции — повышение температуры, потеря веса, лимфоаденопатия.
Лайм-боррелиозные полиневропатии считаются неврологическим осложнением болезни. Их клиническая картина представлена выраженными болями и парастезиями конечностей, которые затем сменяются амиотрофиями. Для болезни свойственно более тяжелое поражение рук, чем ног. У пациентов на руках могут полностью выпасть глубокие рефлексы, но ахилловые и коленные при этом сохраняются.
Дисметаболические полиневропатии
Диагностируют у 60-80% пациентов, которые больны сахарным диабетом. Ранними симптомами этой патологии считается развитие в дистальных отделах конечностей парестезий и дизестезий, а также выпадение ахилловых рефлексов. Если болезнь прогрессирует, больные начинают жаловаться на сильные боли в ногах, которые ночью усиливаются, а также нарушение температурной, вибрационной, тактильной и болевой чувствительности. Позже к симптоматике заболевания добавляются слабость мышц стоп, трофические язвы, деформации пальцев. Для этого заболевания характерны вегетативные нарушения: нарушение сердечного ритма, ортостатическая гипотензия, импотенция, гастропарез, расстройство потоотделения, нарушение зрачковых реакций, диарея.
Алиментарная полиневропатия
Алиментарная полиневропатия спровоцирована недостатком витаминов А, Е, В. Для нее характерны такие проявления, как парестезии, ощущение жжения, дизестезии в нижних конечностях. У пациентов снижаются или полностью выпадают ахилловы и коленные рефлексы, а в дистальных отделах рук и ног появляются амиотрофии. Клиническая картина патологии также включает патологию сердца, отеки на ногах, снижение массы тела, ортостатическую гипотензия, анемию, стоматит, хейлез, диарею, дерматит, атрофию роговицы.
Алкогольная полиневропатия
Алкогольная полиневропатия считается вариантом алиментарной полиневропатии. Обусловлена она недостатком витаминов РР, Е, А и группы В, который спровоцирован воздействием на организм этанола. Проявляется это заболевание болью в ногах, дизестезией, крампами. У пациентов наблюдаются выраженные вегетативно-трофические нарушения: изменение оттенка кожи, ангидроз кистей и стоп. В дистальных отделах ног и рук обнаруживается симметричное снижение чувствительности.
Полиневропатии критических состояний
Полиневропатии критических состояний возникают из-за тяжелых травм, инфекций или интоксикации организма. Для таких состояний характерна полиорганная недостаточность. Выраженными признаками заболевания считаются раннее появление в дистальных отделах рук и ног мышечной слабости и контрактур, выпадение глубоких рефлексов, отсутствие самостоятельного дыхания после прекращении ИВЛ, что не обусловлено сердечно-сосудистой или легочной патологией.
Наследственные полиневропатии
Полиневропатия, которая имеет наследственную этиологию, обычно проявляется у пациентов в возрасте 10-16 лет. Для этого заболевания характерна следующая триада симптомов: нарушение поверхностных видов чувствительности, атрофия кистей и стоп, гипо- или арефлексия. У пациентов также наблюдается деформация стоп.
Диагностика полиневропатий
Диагностика полиневропатии начинается со сбора анамнеза заболевания и жалоб пациента. А именно, врач должен поинтересоваться у больного, как давно появились первые симптомы заболевания, в частности мышечная слабость, онемение кожи и другие, как часто он употребляет алкоголь, не болели ли его родственники этим заболеванием, болеет ли он сахарным диабетом. Врач также спрашивает пациента, не связана ли его деятельность с использованием химических веществ, в особенности солей тяжелых металлов и бензина.
На следующем этапе диагностики проводится тщательный неврологический осмотр для обнаружения признаков неврологической патологии: мышечная слабость, зоны онемения кожи, нарушение трофики кожи. Обязательно проводятся анализы крови на выявление всевозможных токсинов, определение продуктов белка и уровня глюкозы.
Для точной постановки диагноза невролог может дополнительно назначить проведение электронейромиографии. Эта методика необходима для выявления признаков повреждения нервов и оценки скорости проведения импульса по нервным волокнам. Проводится биопсия нервов, которая предусматривает исследование кусочка нервов, что берется у пациента с помощью специальной иглы. Дополнительно может также потребоваться консультация эндокринолога и терапевта.
Лечение полиневропатий
Тактика лечения полиневропатии выбирается зависимо от ее этиологии. Для лечения наследственного заболевания выбирают симптоматическую терапию, направленную на устранение наиболее выраженных признаков патологии, которые ухудшают качество жизни пациента. Целью аутоиммунной формы полиневропатии будет достижение ремиссии. Лечение алкогольной, диабетической и уремической полиневропатий сводится к замедлению течения болезни и устранению ее симптоматики.
Важное место в лечении всех типов полиневропатии занимает лечебная физкультура, которая позволяет предотвратить появление контрактур и поддерживать мышечный тонус в норме. Если у пациента наблюдаются дыхательные нарушения, ему показано проведение ИВЛ. Действенного медикаментозного лечения полиневропатии, которое позволило бы от нее навсегда избавиться, на сегодняшний день не существует. Поэтому врачи назначают поддерживающую терапию, направленную на снижение выраженности симптоматики заболевания.
- Лечение порфирийной полиневропатии предусматривает назначение пациенту глюкозы, симптоматических и обезболивающих препаратов.
- Для терапии хронической воспалительной демиелинизирующей полиневропатии применяют мембранный плазмаферез (метод очищения крови пациента вне его организма). Если эта методика оказалась неэффективной, в таком случае врач назначает глюкокортикостероиды. После начала терапии состояние пациента улучшается через 25-30 дней. По истечению двух месяцев лечения можно начинать снижать дозу препарата.
- В лечении диабетической полиневропатии помимо невролога принимает важное участие эндокринолог. Цель лечения состоит в постепенном снижении уровня сахара в крови. Для устранения интенсивной боли, от которой страдает пациент, назначаются такие препараты, как габапентин, прегабалин, карбамазепин, ламотриджин.
- Терапия уремической полиневропатии предусматривает коррекцию уровня уремических токсинов в крови за счет трансплантации почки или программного гемодиализа.
- Успех лечения токсической полиневропатии зависит от того, насколько быстро будет прекращен контакт пациента с токсическим веществом. Если заболевание стало последствием приема препаратов, его лечение должно начинаться с сокращения их дозировки. Предупредить усугубление дифтерийной полиневропатии при подтвердившемся диагнозе дифтерии поможет своевременное введение антитоксической сыворотки.
Прогноз при полиневропатии
Пациенты, у которых диагностирована хроническая воспалительная демиелинизирующая полиневропатия, имеют благоприятный прогноз для здоровья. Смертность пациентов с таким диагнозом очень низкая. Однако полностью вылечить патологию невозможно, поэтому лечение предусматривает устранение ее симптомов. Проведение иммуносупрессивной терапии позволяет добиться ремиссии болезни в более чем 90% случаев. Однако необходимо помнить о том, что болезнь полиневропатия сопровождается многочисленными осложнениями.
Наследственная полиневропатия прогрессирует очень медленно, поэтому ее лечение оказывается затрудненным, а прогноз для пациентов неблагоприятным. Тем не менее, многим больным удается адаптироваться и научиться жить со своим заболеваниям. Благоприятный прогноз при диабетической полиневропатии возможен только при условии ее своевременного лечения. Обычно врачам удается нормализовать состояние пациента. Только на поздних стадиях полиневропатии больной может жаловаться на сильный болевой синдром. Прогноз для жизни больного с уремической полиневропатией зависит от тяжести хронической почечной недостаточности.
Читайте также:


