Где осуществляется первичная репродукция вируса полиомиелита
СемействоPicornaviridae.
РодEnterovirus
Вирус полиомиелита (Poliovirus).
Вирус полиомиелита вызывает полиомиелит –воспаление серого вещества мозга. Полиовируспредставлен тремя серотипами.
Вирус имеет особенности:не содержит гемагглютинина, не культивируется в курином эмбрионе и в организме экспериментальных животных.
Резистентность. Устойчив во внешней среде: в воде, молоке, сточной канализационной воде сохраняет активность при 0°С в течение года, при кислых значениях рН в течение 1-3 часов, имеет плавучую плотность 1,34 г/см 3 . Так как вирион не имеет оболочки, содержащей липиды, он не повреждается растворителями жиров (этиловым эфиром, хлороформом). При 50°С инактивируется в течение 30 минут, при 20°С – 3 месяца, на овощах сохраняется 20 дней. Чувствителен к УФ-лучам.
Репродукция.Вирусы адсорбируются на липопротеиновых рецепторах клетки, в которую они проникают путем виропексиса.
После освобождения вириона от капсида образуется репликативная форма РНК, которая является матрицей для синтеза информационной РНК. Репродукция происходит в цитоплазме. Вначале синтезируется единый гигантский полипептид, который разрезается протеолитическими ферментами на несколько фрагментов. Одни из них представляют капсомеры, из которых строится капсид, другие – внутренние белки, третьи – вирионные ферменты. Далее формируются несколько сотен вирионов в каждой инфицированной клетке, которые освобождаются после лизиса клетки.
Культивирование. В лабораторных условиях вирус культивируют в культурах клеток различных тканей человека и обезьян.
Патогенез и клиника.Источник инфекции – больные люди и вирусоносители. Путь заражения – фекально-оральный, чаще алиментарный или водный. Инкубационный период 7-14 дней.
Вирус попадает в носоглотку (лимфоглоточное кольцо Пирогова), далее в лимфатический аппарат тонкого кишечника, а затем проникает в кровь. Из кровяного русла вирус может проникать в ЦНС, если нейтрализующие антитела не вырабатываются в количествах, достаточных для блокирования этого пути. В ЦНС вирус распространяется вдоль нервных волокон и в процессе внутриклеточного размножения может повредить или полностью разрушить нервные клетки, результатом чего может быть вялый паралич. Чаще поражаются клетки передних рогов спинного мозга, в тяжелых случаях вирус проникает в головной мозг. Нарушение функций периферических нервов и двигательной мускулатуры являются следствием размножения вируса в мотонейронах.
Если человек инфицируется вирулентным полиовирусом, могут быть: бессимптомная инфекция, легкие клинические формы без параличей, асептический серозный менингит, паралитический полиомиелит (отмечается в 1% случаев полиовирусной инфекции).
При Легкой форме заболевания может наблюдаться лихорадка, головная боль, тошнота, рвота, запор, ангина. В течение нескольких дней больной выздоравливает. Асептический менингит кроме перечисленных признаков может проявляться ригидностью и болями в затылке и спине; болезнь длиться 2-10 дней и заканчивается выздоровлением.
При паралитическом полиомиелите возникает вялый паралич, обусловленный поражением мотонейронов. Некоторое восстановление утраченных функций может произойти в течение 6 месяцев после начала болезни, но остаточные параличи сохраняют постоянный характер.
Иммунитет. После заболевания остается стойкий иммунитет к соответствующему серотипу вируса. Пассивный иммунитет (после рождения) сохраняется в течение 4-5 недель жизни ребенка.
Понижение устойчивости к полиовирусной инфекции наступает после удаления миндалин и аденоидов, так как после операции резко снижается уровень секреторных антител в носоглотке.
Лабораторная диагностика, профилактика, лечение полиомиелита.
Лабораторная диагностика
Вирусологический метод – выделение вируса и его идентификация. Материал – фекалии больного, реже носоглоточный смыв, кровь, ликвор. Материал фильтруют, обрабатывают антибиотиком, вносят в культуру клеток Hep-2 и RD (из рабдомиосаркомы человека). Через 5-7 дней возникает ЦПД в виде мелкозернистой деструкции клеток.
Идентификация вируса проводится в реакции нейтрализации, т. е. в культуры тканей вносят вирус в смеси с поливалентной противополиомиелитной сывороткой типов 1, 2, 3, а затем для определения типа – с отдельными типовыми моновалентнымисыворотками. При идентичности типа вируса и данной сыворотки ЦПД не возникает.
Серологический диагноз используют для определения нарастания титра АТ в крови переболевших людей. С этой целью применяют реакцию нейтрализации в культуре ткани с парными сыворотками, полученными в острой стадии болезни и в период реконвалесценции. Ставят РСК, ИФА. При положительном результате выявляют четырехкратное нарастание титра антител во второй сыворотке по сравнению с первой.
Специфическая профилактика осуществляется живыми и убитыми вакцинами.
Убитая вакцина содержит вирусы полиомиелита 1, 2, 3 типов, выращенные в почечной ткани обезьян. Она вызывает гуморальный иммунитет – образование IgG и IgM, но не препятствует репродукции вирусов в клетках слизистой оболочки кишечника.
Пероральная живая вакцина типов 1, 2, 3, получена из аттенуированных штаммов вируса полиомиелита, культивированных в культуре клеток почек африканских зеленых мартышек. Помимо IgG и IgM-антител она индуцирует образование секреторных IgA-антител в слизистой оболочке пищеварительного тракта, особенно тонкого кишечника, и тем самым препятствует циркуляции диких штаммов вируса полиомиелита.
В настоящее время вакцина выпускается в жидком виде, применяется для вакцинации детей, начиная с 3-х месячного возраста, (вводят трехкратно, чтобы создать иммунитет против всех трех типов вируса) с интервалом в 4-6 недель и далее по схеме (в два года и 7 лет).
Для лечения используют сывороточный человеческий иммуноглобулин против полиомиелита, полученный из сыворотки доноров.
Вирусы Коксаки и ECHO свойства, роль в патологии человека, лабораторная диагностика, профилактика, лечение.
Вирусы Коксаки.
Строение вирусов типично для всех пикорнавирусов, но есть следующие особенности: содержат гемагглютинин; патогенны для новорожденных мышей-сосунков. Причем, внутримышечное введение вируса Коксаки А вызывает вялые параличи и участки омертвения мышц, а Коксаки В – поражение внутренних органов и энцефаломиелит.
Клиника. Вирусы вызывают разнообразные по клинике заболевания:
а) герпангину – острую лихорадку с болями в животе, зеве и пузырьковыми высыпаниями на слизистой ротовой полости, иногда с ригидностью затылочных мышц;
б) эпидемическую миалгию – протекает с высокой температурой и колющими мышечными болями в области грудной клетки и живота;
в) эпидемическую плевродинию – сопровождается лихорадкой, плевритами, болевыми приступами в области груди (болезнь Борнхольма);
г) асептический серозный менингит – острая лихорадка с менингеальными симптомами;
д) энцефаломиокардит новорожденных – миокардит и паралитичекие формы, похожие на полиомиелит, кардиотропность больше выражена у вирусов Коксаки В.
В целом для вирусов Коксаки характерен полиорганный тропизм.
Диагностика осуществляется при выделении вируса из фекалий, смыва из носоглотки, ликвора путем заражения материалом мышей-сосунков и культур клеток. Для идентификации ставят реакцию нейтрализации в культуре клеток, на новорожденных мышах со специфическими сыворотками.
Серологический диагноз проводят путем выявления нарастания титра антител в парных сыворотках больного в РН, РТГА, ИФА.
Вирусы ЕСНО.
Вирусы вызывают различные заболевания преимущественно в детском возрасте. Сродство к лимфоидной ткани – одна из характерных особенностей этих вирусов. После размножения вирусы проникают в лимфу, а затем в кровь, наступает вирусемия и генерализация инфекции. Дальнейшее развитие болезни зависит от свойств вируса, его тканевого тропизма и иммунного статуса организма. Многие серотипы способны поражать ЦНС, вызывая полиомиелитоподобные заболевания, асептический серозный менингит (серовары 2-9, 12, 14, 16, 21), желудочно-кишечные заболевания с синдромом диареи, респираторные заболевания (серовары 8-11, 20), увеит – воспаление слизистой оболочки глаза, заболевания паренхиматозных органов.
Диагностика проводится так же, как и при вирусах Коксаки.
Энтеровирус 70 вызывает субконъюнктивальные кровоизлияния и кератит. Иногда возникают осложнения со стороны ЦНС – боли в области корешков спинномозгового нерва, слабость мышц конечностей, парезы лицевого и языкоглоточного нервов. Основной путь передачи – контактный, реже фекально-оральный.
Энтеровирус 71 по свойствам занимает промежуточное положение между вирусами полиомиелита и нейротропными штаммами вируса Коксаки. Против энтеровируса 71 разработана эффективная инактивированная вакцина.
Специфическая профилактика. Получены положительные результаты при применении формалинизированных вакцин из наиболее патогенных энтеровирусов (Коксаки А-9, В-1, ЕСНО-6).
Последнее изменение этой страницы: 2016-07-16; Нарушение авторского права страницы
| Полиомиелит | |
 Электронная микрофотография вируса полиомиелита | |
| МКБ-10 | A 80 80. , B 91 91. |
|---|---|
| МКБ-9 | 045 045 , 138 138 |
| DiseasesDB | 10209 |
| MedlinePlus | 001402 |
| eMedicine | ped/1843 pmr/6 pmr/6 |
| MeSH | D011051 и D011051 |
Полиомиели́т (от др.-греч. πολιός — серый и µυελός — спинной мозг) — детский спинномозговой паралич, острое, высококонтагиозное инфекционное заболевание, обусловленное поражением серого вещества спинного мозга полиовирусом и характеризующееся преимущественно патологией нервной системы. В основном протекает в бессимптомной или стёртой форме. Иногда случается так, что полиовирус проникает в ЦНС, размножается в мотонейронах, что приводит к их гибели, необратимым парезам или параличам иннервируемых ими мышц [1] .
Содержание
- 1 История
- 2 Борьба с полиомиелитом
- 3 Классификация
- 4 Этиология
- 5 Эпидемиология
- 6 Патогенез
- 7 Клиническая картина и патогенез
- 8 Диагностика
- 8.1 Дифференциальная диагностика
- 9 Лечение
- 10 Профилактика
- 10.1 Вакцинация
- 11 Прогноз
- 12 Примечания
- 13 Литература
- 14 Ссылки
История
Есть основания предполагать о наличии полиомиелита уже в Древнем Египте и Древней Греции [2] . В храме богини плодородия Астарты в Мемфисе нашли стелу эпохи XVIII династии (1403—1365 гг. до н. е.) с изображением жреца с типичным для полиомиелита поражением нижней конечности. Были обнаружены мумии с костными деформациями, характерными для полиомиелита. Гиппократ оставил описание симптомов болезни, при которой сохнут ноги, уменьшается объём мышц и наступает паралич конечностей [3] .
Научные исследования полиомиелита ведут начало с работ немецкого ортопеда Якоба Гейне (1840), русского невропатолога А. Я. Кожевникова (1883) и шведского педиатра Карла Оскара Медина (1890), показавших самостоятельность и заразность этого заболевания [6] . В 1865 году Жан-Луи Прево и Альфред Вюльпиан подробно описали патологоанатомические изменения вызванные полиомиелитом.
В 1909 году Карл Ландштейнер совместно с С. Поппером доказал инфекционную природу полиомиелита. Они впервые вызвали у обезьяны типичное заболевание, введя ей в брюшную полость кусочек ткани спинного мозга ребёнка, умершего от полиомиелита. В 1913 году Константин Левадити, сотрудник лаборатории И. И. Мечникова и института Фурнье, получил культуру вируса детского паралича в клетке вне организма. Он был одним из первых исследователей, вырастивших вирусы на живых клетках, и первым в мире экспериментатором, которому удалось вырастить вирус полиомиелита в пробирке на клетках спинномозгового ганглия обезьяны [6] . Было установлено, что кровяная сыворотка выздоровевших детей и обезьян, смешанная в стеклянном сосуде с культурой паралитических возбудителей, обладает способностью инактивировать эти возбудители (если впрыснуть такую смесь в мозг здоровой обезьяне, то последняя не заболевает) [8] .
В 1907 году в Нью-Йорке болезнь поразила около тысячи детей. В 1916 году только в Нью-Йорке умерло 2000 детей. Среди населения получила распространение мысль, что дети из бедных эмигрантских семей, прибывающих из Европы являются источниками болезни. Политики и представители состоятельных кругов общественности стали требовать изоляции эмигрантов и их детей, а среди мер борьбы с заболеванием предлагали даже создавать специальные детские лагеря для эмигрантов. Среди пострадавших от эпидемии 1921 года в США был будущий президент США Франклин Рузвельт [9] , который основал в 1938 году Национальную организацию по борьбе с полиомиелитом (англ. National Foundation for Infantile Paralysis). Фонд занимался сбором пожертвований и направлял их на изготовление механических кроватей для больных болезнью, а также на поиск вакцины.
В середине XX века рост заболеваемости полиомиелитом придал ему во многих странах Европы и Северной Америки характер национального бедствия. Введение в практику вакцин, предупреждающих полиомиелит, привело к быстрому снижению заболеваемости, а на многих территориях — к практически полной его ликвидации (например, в СССР с 1961) [10] . (В 1961 г заболеваемость снизилась с 22000 случаев до 4000 случаев, с 1962 г. регистрировались не более 100—150 случаев в год [11] , причём многие из них, возможно, вызывались другими энтеровирусами). Вакцина от полиомиелита была создана американскими учёными Джонасом Солком, Хилари Копровским и Альбертом Сэйбином. В CCCР разработка вакцины, производство и массовое использование осуществлены М. П. Чумаковым, А. А. Смородинцевым, А. А. Николаевой и др. Именно в CCCР полиомиелит как массовое заболевание был ликвидирован впервые в мире. Вакцина НИИ им. Чумакова широко использовалась также в Японии и во всех социалистических странах.
В 2002 году в Нью-Йоркском университете был создан первый синтетический вирус полиомиелита [12] [13] .
Полиомиелит (болезнь Гейне-Медина) – это опасное вирусное заболевание вследствие инфицирования человека полиовирусом. Группа высокого риска заболеваемости – дети до 7 лет. Характеризуется высокой контагиозностью (передачей возбудителя через непосредственный контакт или предметы обихода) особенно в межсезонный период. Заражение вирусом вызывает глубокое поражение двигательных клеток серого вещества спинного мозга, что обуславливается необратимыми процессами атрофирования в области спины, верхних и нижних конечностей (спинномозговой паралич). Болезнь классифицируется по МКБ-10 под кодами А80-А80.9 как неизлечимая патология центральной нервной системы.
Вирус полиомиелита, структура вируса, как распространяется, от чего погибает
Возбудитель болезни полиомиелита – вирус P oliovirus hominis. Выделен из организма инфицированного носителя в начале ХХ века. Относится к кишечной группе энтеровирусов (разновидности ЕСНО-вирусы и Коксаки). 
Патогенез полиомиелита
Источником инфицирования является больной носитель. Поскольку характеристика болезни чаще всего является практически бессимптомной, или с идентичными легкой простуде признаками недомогания, носитель может не подозревать о существующем заражении.
Заражение полиомиелитом происходит
- фекально-оральным путем — немытые руки, предметы общего использования, пищевые продукты, мухи;
- воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.

Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирион начинает активное размножение в области миндалин, кишечнике. Затем бактерия проникает в кровоток и лимфу, парализует функции и разрушает структуру двигательных клеток спинного мозга.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете в 2% случаев последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков). Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет и становятся полностью невосприимчивыми к последующим атакам вируса.
Полиомиелит: у стойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Заболеваемость полиомиелитом
Вирусной популяризации полиомиелита способствуют климатические условия, образ жизни, постоянное нахождение в социуме, отсутствие нормальных условий медицинского обслуживания. Инфицирование фекально-оральным способом чаще всего происходит через грязное полотенце, не мытые продукты, зараженную воду, использование общих вещей — полотенца, чашки, тарелки или игрушек. Воздушное заражение обуславливается контактом с больным через рукопожатие, разговор, поцелуй.
![]()
Клинические симптомы полиомиелита
Степень проявления видимых показателей заболевания полиомиелитом зависит от устойчивости иммунитета ребенка. На развитие болезни также влияет количество находящихся в организме молекул вируса. При слабой иммунной системе после заражения полиомиелитом у детей развивается вирусемия (быстрое проникновение в кровь). Вирион в основном характеризуется поражением клеток ЦНС, однако способен инфицировать легкие, сердце, миндалины.
Период инкубации колеблется от 5 до 14 дней. Временной промежуток зависит от иммунной сопротивляемости, однако уже зараженный носитель является распространителем возбудителя. В период с 7 до 40 дней больным выделяется огромная концентрация вириона вместе с фекалиями.
- Инаппаратная
Бессимптомное течение болезни. Период активной выработки организмом иммунной защиты к вирусу. В это время вирион полиомиелита можно обнаружить только в лабораторных анализах при выделении антител. - Висцеральная (абортивная) – первый этап болезни (1-3 дня)
Наиболее распространенная классификация – до 80% больных. Проходит под обычными простудными симптомами: боль в голове, насморк, вялость, отсутствие аппетита, кашель и субфебрильная температура тела. Заканчивается через недели, обычно прогноз благоприятный. - Поражение ЦНС
Болезнь осложняется наступлением дефектного атрофирования у 50% больных. - Непаралитическая
Характерна проявлением более выраженных симптомов висцеральной классификации. Диагностировать полиомиелит можно по наличию миненгиальных проявлений – отсутствие или затрудненность двигательной реакции затылочных мышц, резкая боль в голове. Процесс выздоровления занимает около месяца, осложнений в виде паралича не наблюдалось. - Паралитическая (появление 4-6 день заболевания)
Отмечается быстрое нарастание признаков болезни, состояние больного ухудшается. Поражение ЦНС характеризуется бредом, головной болью, судорогами, нарушением сознания. Больной жалуется на боль по ходу нервных окончаний, симптомы менингии выражены. При обследовании смена местоположения тела больного очень болезненна, пальпаторно определяется локализация болевого синдрома в области позвонков.
Поскольку развитие паралитической классификации болезни бывает редко, в зависимости от места локализации вирусного поражения выделены несколько форм последствий полиомиелита (замещений погибших клеток глиозной органической тканью).
- спинальный – паралич вялый в области конечностей, туловища;
- бульбарный – нарушение функций глотания и дыхания, возможно речевое замедление;
- понтинный – атрофирование лицевых мышц;
- энцефалитный – поражение участков головного мозга с утратой подведомственных функций.


Внезапное возникновение полного паралича развивается на фоне сниженной температуры тела и сопровождается массовой гибелью третьей части нервных клеток переднероговой области спинного мозга. Вследствие клеточного отмирания атрофируются мышцы нижних конечностей, пациент прикован к постели по причине отказа двигательной функции ног и нуждается в сестринском уходе. Редко наблюдаются случаи атрофирования туловища или группы дыхательной мускулатуры.
Летальный исход заболевания полиомиелитом обусловлен поражением продолговатого мозга, где расположен центр жизнеобеспечения человеческого организма. Нередко значительно осложняющими исход болезни причинами являются бактериальное заражение крови, развитие воспалительного процесса дыхательных путей (более 10% летального исхода от полиомиелита).
Диагностика полиомиелита
Идентифицирование возбудителя проводится микробиологическим выделением белкового, лимфоцитного содержания, а также обнаружению антител классового расположения M и G , по биоматериалу больного – спинномозговой жидкости, крови, слизи носовых проходов и испражнениях.
Лечение полиомиелита

На основании микробиологических данных разрабатывается комплекс назначений при обнаружении и классифицировании текущей стадии болезни. Поскольку сегодня эффективных лекарств для лечения полиомиелита не существует, комплексная терапия ограничивается снижением болевых ощущений и облегчением состояния больного до полного выздоровления.
Первоначальным этапом терапии является полная госпитализация выявленного больного с назначением обезболивающих, успокаивающих средств и тепловых процедур. С целью ограничения параличных осложнений пациенту обеспечивается полная физическая неподвижность, для стимуляции иммунной защиты применяются иммуноглобулины и витаминизированные инъекции. Использование физиопроцедур (парафиновое обертывание, диатермия, влажные аппликации) помогает минимизировать риски развития паралича. В восстановительном периоде применяются процедуры бассейного плавания, массаж и лечебные гимнастики.
Прогноз выздоровления после полиомиелита чаще всего благоприятен при непаралитической классификации заболевания. В случаях мышечного поражения велика вероятность последующей дефектной атрофии, поэтому очень важно своевременное соблюдение раннего ортопедического режима.

При формировании паралича очень важно начать быструю восстановительную терапию для развития и укрепления соседних участков головного мозга. Утрату подведомственных функций пораженной области могут восполнить неповрежденные участки ЦНС.
Полиомиелит — вакцинация
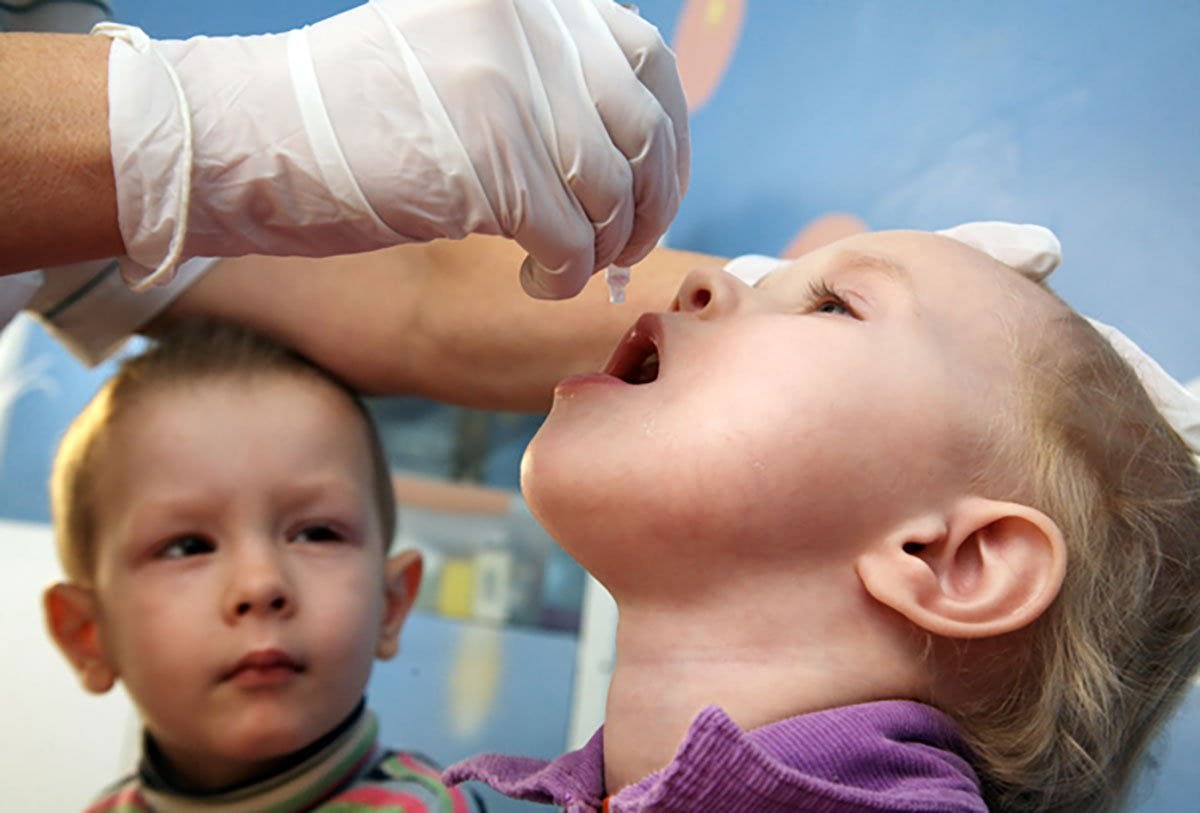
Вакцинирование – самый лучший и действующий способ профилактики полиомиелита. Учитывая специфику последствия заболевания, вакцина от полиомиелита включена МОЗ в список обязательных детских прививок до года.
На практике используются два вида прививок от полиомиелита:
- первая (живая вакцина полиомиелита) разработана А.Себиным на основе живого, но ослабленного вириона. Выпускается в виде драже или розовых капель от полиомиелита;
- вторая (инактивированная) синтезирована Д.Солком из синтетического полиовируса, деактивированная формалином. Применяется в виде инъекций.
Новорожденный грудничок находится под надежной защитой материнского иммунитета, поэтому до достижения 3 месяцев ребенок непривитый. Первая вакцинация проводится живой вакциной в виде розовых капель в рот детям 3, 4, 5 месячного возраста. Введение живой бактерии способствует возникновению и мощной стимуляции иммунной защиты организма, направленной на подавление ослабленного вибриона и активной выработке антител.

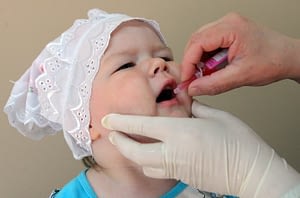
Следующий период ревакцинации полиомиелита проводится в 1,5 года, 6 лет и 14 лет, ребенку вводится инактивированная прививка после АКДС. Троекратное внутримышечные прививки вакцины стимулирует развитие гуморального иммунитета у ребенка, начиная с периода профилактики полиомиелита в саду и заканчивая профилактическими мерами в школе.
Взрослым требуется вакцинация от полиомиелита в случаях, когда человек не был привит с детства, а также при посещении опасных зон по заболеванию. Последующая ревакцинация должна производиться каждые 5-10 лет.
На сегодняшний день обе вакцины являются самыми эффективными в профилактике полиомиелита. Однако современные врачи отдают предпочтение живой вакцине – вирионы, размножаясь в кишечнике, выделяются и циркулируют в социуме, постепенно вытесняя дикие неподконтрольные штаммы полиовируса.
С 1950 гг. эпидемии полиомиелита возникали во многих развитых странах. Вспышки характеризовались до 40% инвалидностью, и 10 % смертельного исхода. После разработки и введения живой вакцины (начало 1960гг.) заболеваемость резко снизилась. Инактивированная вакцина доказала свою эффективность. Широкая иммунизация привела к резкому упадку уровня заболеваемости среди населения. В некоторых населенных пунктах были полностью ликвидированы очаги болезни. Начиная с 1980 года, в России регистрируются единичные очаги инфекции, что составляет 0,0002% общего населения. Одиночные вспышки обусловлены миграцией не вакцинированных людей из стран подверженных возникновению и развитию очагов болезни (Таджикистан, Чечня, Дагестан, Ингушетия).

Существует тенденция к возникновению заболевания в самый уязвимый период – 4-5 лет. Во время стремления и окружающего познавания отмирающие клетки особо невосприимчивы к реабилитации и восстановлению. Заболевание полиомиелитом опасно и для взрослых, поэтому очень важно проводить своевременную вакцинацию населенного пункта повсеместно. Каждая новая вспышка полиомиелита способствует дальнейшему распространению вируса, поэтому пока есть риск заболевания полиомиелитом, необходимо строго соблюдать периоды вакцинации во избежание популяризации обширных эпидемий.
Полиомиелит - острое лихорадочное заболевание, которое иногда сопровождается поражением серого вещества (от греч. polios - серый) спинного мозга и ствола головного мозга, в результате чего развиваются вялые параличи и парезы мышц ног, туловища, рук.
Таксономия.Полиомиелит известен с глубокой древности. Вирусную этиологию болезни доказали К. Ландштайнер и Э. Поппер в 1909 г. Возбудитель полиомиелита относится к семейству Picornaviridae, роду Enterovirus, виду Poliovirus.
Структура.По структуре полиовирусы - типичные представители рода Enterovirus.
Антигенные свойства.Различают три серотипа внутри вида: 1, 2, 3, не вызывающие перекрестного иммунитета. Все серотипы патогенны для обезьян, у которых возникает заболевание, сходное по клиническим проявлениям с полиомиелитом человека.
Вирус имеет один антигенный тип и содержит главный антиген (НА Аг), развитие иммунного ответа к которому обеспечивает прочный пожизненный иммунитет.
Строение характерное. Капсид имеет 4 белка. В геноме 3 блока генов:
- Р1– определяет структуру капсида, кодирует белки.
- Р2– кодирует неспецифические белки.
- Р3– РНК-полимеразу.
Не имеет гемагглютинина, характерна культивация на перевариваемых культурах клеток и клетках приматов, дают выраженный ЦПД. Патологичен для человека и обезьян, не патологичен для новорожденных мышей.
3 серотипа, между ними нет перекрестного иммунитета, 1-й серотип наиболее опасен, вызывают паралитические формы заболевания.
Высокая резистентность во внешней среде, при низкой температуре, в воде – до 100 суток. Чувствительны к ультрафиолету, кипячению, высушиванию.
ВИРИОН
Масса вириона составляет 8-9 МД. Вирус имеет сферическую форму. Тип симметрии - кубический. Капсид вириона образован четырьмя белками по 60 копий каждого. Три из них - VP1, VP2, VP3 - образуют внешнюю поверхность капсида, a VP4 - внутреннюю, поэтому он снаружи не виден.
Оболочка вириона формируется из 12 компактных структур, называемых пентамерами, так как они содержат по 5 молекул каждого белка. Пентамеры устроены наподобие горы, вершину которой занимает VP1, а ее основание образует VP4; белки VP2 и VP3 вперемежку окружают подножие. Геном вириона очень плотно заключен в его центральной полости. Белки оболочки играют роль в распознавании рецептора клетки-хозяина, в прикреплении вириона к ней и в высвобождении вирионной РНК внутри клетки. Гемагглютинирующими свойствами вирион не обладает. Способность вируса полиомиелита вызывать паралич также, по-видимому, связана с одним из белков оболочки. Они же - белки - определяют иммуногенные свойства вируса. По антигенным признакам вирусы полиомиелита подразделяются на три типа: I, II, III.
Наибольшей патогенностью для человека обладает полиовирус I типа: все значительные эпидемии полиомиелита были вызваны этим типом. Полиовирус III типа вызывает эпидемии реже. Полиовирусы II типа чаще вызывают латентную форму инфекции.
Типичный антропоноз. Источик – больной, носитель.
Вирус обнаруживается до клинических проявлений в испражнениях, выделяемых до 2-х месяцев.
Путь передачи фекально – оральный(вода, продукты, купание),воздушно – капельный(в первые дни),контактно – бытовой.
- Адсорбция в месте входа вируса на эпителии слизистой рта, глотки, кишечника – первичный распад (1-2 недели, до 1 месяца).
- Попадание в кровоток - стадия первичной вирусемии, в различных органах, за исключением ЦНС.
- Опять в кровь – стадия вторичной вирусемии → в ЦНС.
Возможен обрыв цикла на любом этапе → клинический полиморфизм:
- бессимптомнаяформа (90-95%)
- абортивная(до 5%) – повышение температуры, слабость, катар верхних дыхательных путей, расстройства ЖКТ, нет специфических симптомов.
- мемингеальная(1-2%) – развитие асептического серозного менингита, без параличей, без осложнений, температура, рвота. боль в руках, ногах, спине, фотофобия.
- Паралитическая (до 1%) – вирус попадает в ЦНС. Резко повышается температура (38С и выше), катаральные явления, боли в животе, жидкий стул, рвота, головная боль, потливость. Через несколько дней состояние улучшается, развиваются вялые параличи→спинальный полиомиелит (поражение серого вещества). Возможен паралич нервов.
Бульбарный полиомиелит –более тяжелый характер, вовлекаются центры, контролирующие работу дыхательных мышц, мягкого неба, гортани – нарушение дыхания, глотания, сердечной деятельности, потеря сознания. Наиболее тяжелая форма – сочетание бульбарного и спинальнго.
Иммунитет естественный хорошо выражен, т.к. много носителей и легких форм. Пассивный трансплацентарный иммунитет, обеспеченный материнскимIgGзащищает новорожденного в течение нескольких месяцев. Приобретены постинфекционный иммуниетет обеспечивается типоспецифичными АТ, ИФ, цитотоксицескими лимфоцитами. Местный иммунитет – секрецияIgAносоглоткой и кишечником.
Профилактика:
- Неспецифическая (надзор за водой и продуктами);
- Специфическая: 2 типа вакцин: первичная вакцинация 3, 4, 5 месяцев.
Типы вакцин:
- ИПВ - инактивированная полиомиелитная вакцина – 3-х валентная (3ст.) – внутремышечно, индуцирует только общий иммунитет, менее иммуногена, но более безопасна.
- ОПВ – оральная полимиелитная вакцина. 3-х валентная, из аттецированных (ослабленная вирулентность) штаммов, перорально, более иммуногенна; первичное введение вакцины – иммунитет до 90 процентов, 3-е введение – иммунитет у 96-100 процентов. Индуцирует не только общий, но и частный иммунитет. Недостатки – возможен вакцинально – ассоциированный полиомиелит (ВАП) – полиомиелит у детей с иммунодефицитом, при введении ОПВ.
Лечение симптоматическое.
4.КУЛЬТИВИРОВАНИЕ И РЕПРОДУКЦИЯ
Репродукция икорнавирусов.Вирус взаимодействует с рецепторами на поверхности клетки. С помощью этих рецепторов осуществляется перенос вирусного генома в цитоплазму, сопровождающийся потерей VP4 и освобождением вирусной РНК из белковой оболочки. Геном вируса может поступить в клетку путем эндоцитоза с последующим выходом нуклеиновой кислоты из вакуоли или путем инъекции РНК через цитоплазматическую мембрану клетки. На конце РНК имеется вирусный протеин - VPg. Геном используется, как и РНК, для синтеза белка. Один большой полипротеин транслируется с вирусного генома. Затем полипротеин расщепляется на индивидуальные вирусные протеины, включая РНК-зависимую полимеразу. Полимераза синтезирует минус-нить матрицу с поверхности плюс-нити и реплицирует геном. VPg ковалентно присоединяется к 5'-концу вирусного генома. Структурные белки собираются в капсид, в него включается геном, образуя вирион. Время, необходимое для прохождения полного цикла размножения, - от заражения до окончания сборки вируса - обычно составляет 5-10 ч. Его величина зависит от таких факторов, как pH, температура, тип вируса и клетки-хозяина, метаболическое состояние клетки, число частиц, заразивших одну клетку. Вирионы освобождаются из клетки посредством ее лизиса. Репродукция происходит в цитоплазме клеток и сопровождается цитопатическим действием. В культуре клеток под агаровым покрытием вирусы образуют бляшки.
Культивирование энтеровирусов.Большинство энтеровирусов (за исключением вирусов Коксаки А) хорошо репродуцируется в первичных и перевиваемых культурах клеток из тканей человека и сопровождается цитопатическим эффектом. В культурах клеток под агаровым покрытием энтеровирусы образуют бляшки.
Энтеровирусы репродуцируются в культуре клеток человека и обезьян, которые обладают специфическими рецепторами липопротеидной природы, адсорбирующими данные вирусы.
Вирион проникает в клетку хозяина прямым путем, не образуя пиноцитарной вакуоли. Дезинтеграция вириона начинается во время адсорбции и проникновения вклетку. Биосинтез вирусной нуклеиновой кислоты и белков осуществляется в цитоплазме. При этом вирусная РНК сама связывается с рибосомами, выполняя функции иРНК, и целиком транслируется с образованием гигантской молекулы полипептида. Затем происходит расщепление полипептида на отдельные фрагменты при помощи протеолитических ферментов. Один из фрагментов является вирусспецифической РНК-зависимой РНК-полимеразой (РНК-репликаза), участвующей в репликации вирусной нуклеиновой кислоты. После образования фонда РНК и фонда капсидных полипептидов начинается сборка вирионов. В одной клетке синтезируется около 150 вирионов полиовируса, которые могут образовывать кристаллические скопления в цитоплазме. На ранних стадиях репродукции энтеровирусов происходят подавление синтеза клеточных белков, РНК и ДНК и освобождение рибосом для синтеза вирионных белков.
Читайте также: