Гипоксически ишемическая энцефалопатия классификация

- Общие понятия
- Перинатальная гипоксически-ишемическая энцефалопатия
- Лечение
- Восстановительный период
- Последствия
Общие понятия
Энцефалопатией принято называть органические (необратимые) поражения головного мозга, обусловленные дистрофическими изменениями мозговой ткани. При этом наблюдаются нарушения функций головного мозга – от относительно легких до грубых. В клинической практике выделяют несколько форм энцефалопатий в зависимости от причин, их вызвавших.
Постгипоксическая энцефалопатия (ПЭ) развивается на фоне длительной гипоксии – недостаточной поставки кислорода к нейронам мозга вследствие нарушенного кровоснабжения. Перинатальная ПЭ – нарушения мозговых функций у новорожденных, обусловленных гипоксией во время беременности матери, а также в процессе родов. Причинами ППЭ могут быть также:
- обвитие шеи новорожденного пуповиной;
- недоношенность ребенка;
- высокая масса тела ребенка при рождении.
Перинатальная гипоксически-ишемическая энцефалопатия
Перинатальная ГИЭ является осложнением патологии протекания беременности и родов. Развитию патологии могут способствовать:
- тяжелые осложнения беременности – преэклампсия и эклампсия;
- проблемы с плацентой: предлежание либо преждевременная отслойка;
- многоплодие;
- возраст матери более 35 лет (особенно при первых родах);
- хроническая интоксикация беременной (вдыхание токсических веществ при неблагоприятных условиях труда, курение);
- заболевания матери вирусной или бактериальной этиологии во время беременности, а также хронические инфекции и заболевания внутренних органов;
- нарушения функционирования сердечнососудистой системы плода;
- инфицирование околоплодных вод.
Наиболее частыми причинами ПГИЭ являются родовые травмы и неправильное ведение кесарева сечения. Они приводят к повреждению сосудов головного мозга новорожденного.
Симптомы и синдромы энцефалопатии гипоксического генеза у новорожденных:

- Слабая реакция на световые, звуковые, тактильные раздражения.
- Вздрагивания, подергивания конечностями.
- Возбужденное состояние, частый беспричинный плач.
- Поверхностный и беспокойный сон с частыми пробуждениями.
- Неестественно частые срыгивания.
- Судорожные припадки.
- Увеличенные размеры головы в целом и большого родничка, в частности (гидроцефалия).
- Снижение вплоть до полного угнетения основных рефлексов – сосательного и глотательного.
- Ослабление мышечного тонуса – возможно появление лицевой асимметрии, косоглазия.
- Снижение либо полное отсутствие активности.
- Коматозное состояние с полным отсутствием основных рефлексов и ответа на болевые раздражители. Такое тяжелое состояние сопровождается снижением артериального давления, нарушением сердечной и дыхательной деятельности.
В зависимости от тяжести проявлений заболевания гипоксическая энцефалопатия подразделяется на 3 степени либо стадии:
- Легкая степень, или компенсаторная стадия. Проявляется повышенной возбудимостью, но иногда – неопасным угнетением нервной системы. Лечение начинают проводить в родильном доме. После выписки ребенок наблюдается у невролога детской поликлиники.
- Среднетяжелая степень, или субкомпенсаторная стадия. Характерна угнетением центральной нервной системы с появлением судорог, гидроцефалии и внутричерепной гипертензии. Лечение начинается в родильном доме, затем ребенка переводят в стационар до стабилизации состояния.
- Тяжелая степень или терминальная стадия. Прекращается снабжение мозга кислородом, происходит угнетение ЦНС до прекоматозного или коматозного состояния. Лечение проводится только в условиях реанимации.
Лечение
В острый период заболевания ребенок получает лечение в отделении патологии со специально созданными условиями. Проводится оксигенотерапия, при необходимости – питание через зонд. Мониторируются все жизненные показатели. При необходимости проводят спинномозговые пункции. Медикаменты назначаются в зависимости от проявления преобладающих симптомов. Для улучшения метаболизма в нейронах головного и спинного мозга проводят инфузионную терапию – введение физиологических растворов хлорида натрия, декстрозы с добавлением микроэлементов и витаминов (калия, магния, кальция, аскорбиновой кислоты).
Для снижения гипертензионного синдрома применяется дегидратация препаратом Маннитол. Для купирования и профилактики судорог применяются сильнодействующие противосудорожные средства (Фенобарбитал, Диазепам). Для улучшения циркуляции крови в головном мозге назначаются ноотропы (Кортексин, Ноотропил, Актовегин, Кавинтон).
Восстановительный период
При улучшении самочувствия ребенка переводят на дневной стационар либо амбулаторное лечение. Медикаментозное лечение сочетается с физиотерапевтическими процедурами, массажем, лечебной физкультурой, плаванием в бассейне. Если в дальнейшем у ребенка наблюдаются нарушения речевой функции, проводятся логопедические уроки со специалистом.
Последствия
Самыми грозными осложнениями ПГИЭ являются развитие эпилепсии, гидроцефалии и детского церебрального паралича. Поэтому следует все силы направить на строгое соблюдение рекомендаций врача.
Гипоксически-ишемическая энцефалопатия объединяет различные по этиологии или не уточненные по происхождению поражения головного мозга, возникающие до родов и во время родов.
Причины гипоксически-ишемической энцефалопатии новорожденного разнообразны (гипоксические, травматические, токсические, метаболические, стрессовые воздействия, радиационные, иммунологические отклонения в системе мать-плацента-плод), но все они приводят к внутриутробной гипоксии или асфиксии плода и новорожденного.
Среди причин перинатальных поражений мозга ведущее место занимает внутриутробная и интранатальная гипоксия плода. Внутриутробная гипоксия плода может быть гипоксической, возникающая при недостаточном насыщении крови кислородом, гемической, вследствие падения уровня гемоглобина в крови, циркуляторной – нарушение кровотока и тканевой – в результате нарушения окислительных процессов в тканях плода. В настоящее время вместо термина перинатальная энцефалопатия употребляют термин гипоксически-ишемическая энцефалопатия (ГИЭ) новорожденного. К неблагоприятным причинам в антенатальном периоде, способствующим гипоксии плода относятся: тяжелые соматические заболевания матери, особенно в стадии декомпенсации: патология беременности (длительные токсикозы, угроза прерывания, переношенность и др.); эндокринные заболевания (сахарный диабет); инфекции различной этиологии, особенно во 2 - 3 триместрах беременности; вредные привычки матери (курение, алкоголизм, наркомания); генетическая, хромосомная патология; иммунологические отклонения в системе мать-плацента-плод; многоплодная беременность. В интранатальном периоде: аномальное предлежание плода; применение пособий в родах (акушерские щипцы, вакуум-экстрактор); острая гипоксия в родах у матери (шок, декомпенсация соматическая патология); расстройства плацентарно - плодового кровообращения (гестоз, со стороны пуповины: тугое обвитие, истинные узлы, выпадение петель, натяжение малой по длине пуповины и т.п.); стремительные, быстрые, затяжные роды; предлежание или преждевременная отслойка плаценты; дискоординация родовой деятельности; разрыв матки; кесарево сечение (особенно экстренное).
Второе по значимости место в развитии энцефалопатии новорожденного принадлежит фактору механической травматизации ЦНС ребенка в процессе родов, как правило, в сочетании с предшествующей внутриутробной гипоксией: внутричерепные кровоизлияния гипоксического генеза (ВЖК, субарахноидальные) и травматические повреждения нервной системы (РЧМТ, спинного мозга, периферической нервной системы).
В последние годы в структуру этиопатогенетических факторов перинатальных повреждений ЦНС включены токсико-метаболические (преходящие нарушения обмена веществ - ядерная желтуха, гипогликемия, гипо-,гипермагниемия, гипокальциемия, гипо-, гипернатриемия; с нарушениями функций ЦНС вследствие приема во время беременности алкоголя, наркотиков, табакокурение, лекарственных препаратов, воздействия вирусных и бактериальных токсинов), инфекционные (внутриутробные инфекции, неонатальный сепсис), наследственные и сочетанные поражения головного мозга.
Полиэтиологичность энцефалопатии новорожденного предопределяет различные механизмы поражения головного мозга.
Одним из них является снижение мозгового кровотока, который может быть обусловлен антенатальной гипоксией, сопровождающейся замедлением роста капилляров головного мозга, повышением их проницаемости и ранимость, кроме того, повышением проницаемости и клеточных мембран. На фоне нарастания метаболического ацидоза возникает ишемия головного мозга с развитием внутриклеточного лактат ацидоза и гибелью нейронов.
На снижение мозгового кровотока влияют нарушения механизмов ауторегуляции мозгового кровотока. У здоровых детей мозговой кровоток и внутричерепное давление относительно стабильны и не зависят от колебаний артериального давления (АД). У детей, перенесших гипоксию, механизмы ауторегуляции мозгового кровотока либо снижены (среднетяжелая гипоксия), либо отсутствуют (тяжелая гипоксия) и мозговой кровоток зависти от колебаний АД. Кроме того, у детей, перенесших гипоксию, снижен сердечный выброс (гемодинамические нарушения и гипоксическое поражение миокарда), снижено АД, нарушен венозный отток из головного мозга, повышено сосудистое сопротивление в самом головном мозге вследствие гипоксического повреждения эндотелия, что ведет к резкому уменьшению просвета капилляров.
На фоне снижения мозгового кровотока и нарушения продукции АДГ (асфиксия – избыточная продукция, гипоксия – синдром недостаточной секреции) развивается вазогенный отек головного мозга.
J.J. Volpe представляет несколько цепочек патогенеза перинатальной гипоксически-ишемической энцефалопатии в следствии внутриутробной гипоксии: внутриутробная гипоксия → снижение насыщения кислорода и повышение насыщение углекислоты, ацидоз плода → внутриклеточный отек → набухание мозговой ткани → локальное снижение мозгового кровотока → генерализованный отек мозга → повышение внутричерепного давления → генерализованное снижение мозгового кровотока → некроз мозгового вещества.
При острых гипоксических изменениях в головном мозге морфологически выделяют следующие стадии: I стадия – отечно-геморрагическая; II стадия – энцефальный отек; III стадия – лейкомаляция (некроз); IV стадия – лейкомаляция с кровоизлиянием. Первые две стадии являются курабельными, последующие две ведут к необратимой гибели нейронов. При антенатальной (хронической) гипоксии наблюдаются дистрофия нейронов, пролиферация глии, явления склерозирования, образование кистозных полостей на местах мелких очагов некроза.
Таким образом, основными звеньями патогенеза перинатальной гипоксически-ишемической энцефалопатии служат метаболические расстройства, пусковым механизмом которых является дефицит кислорода, а непосредственно повреждающими мозг факторами – продукты нарушенного метаболизма.
Необходимо помнить, что на характер морфологических изменений со стороны головного мозга при энцефалопатии оказывает влияние не только этиологический фактор и его длительность, но и во многом степень зрелости мозга к моменту воздействия неблагоприятных факторов.
В остром периоде выделяют легкую, среднетяжелую и тяжелую степени тяжести заболевания.
При легкой степени поражения головного мозга наблюдаются минимальные изменения в двигательной и рефлекторной сферах в виде синдрома нейрорефлекторной возбудимости, возбуждения или угнетения, сохраняющиеся не более 7 дней. Они характеризуются преходящими умеренно или слабо выраженными изменениями нервной системы в виде эмоционального и двигательного беспокойства. Четко выражены изменения двигательной активности: на фоне нормального или меняющегося мышечного тонуса повышается спонтанная активность, тремор конечностей, оживляются коленные и безусловные рефлексы, отмечается снижение основных рефлексов периода новорожденности (защитного, опоры и автоматической походки, Моро, Бабкина, Робинсона, Бауэра). В ряде случаев имеет место горизонтальный нистагм, преходящее косоглазие, эпизодически плавающие движения глазных яблок.
При этом необходимо учитывать, что наличие нейрорефлекторной возбудимости или ее угнетения в течение первых 5 – 7 дней жизни может представлять собой форму транзиторной адаптации организма новорожденного в раннем неонатальном периоде и такое состояние не следует рассматривать как патологию. Это обусловлено тем, что в родах плод испытывает нарастающую транзиторную гипоксию в момент схваток, большие физические нагрузки при изгнании его из утробы матери и прохождения по ее родовым путям. В результате возникает длительное возбуждение стрессорных адренергических и гипофизарно-адреналовой систем, с одной стороны, и стрессом лимитирующей системы, модуляция которой осуществляется тормозными медиаторами, аминокислотами и нейропептидами (ГАМК, серотонин, глицин, опиоиды). Подобное напряжение и обуславливает незначительные преходящие отклонения от оптимального неврологического статуса
Неврологические расстройства при среднетяжелой форме обычно удерживаются 2 – 4 месяцев.
Тяжелая степень перинатального гипоксически-ишемического поражения ЦНС проявляется коматозным синдромом и наблюдается лишь при тяжелых поражениях головного мозга. Клинически диагностируется мозговая кома: апатия, адинамия, арефлексия, мышечная гипотония вплоть до атонии, глаза и рот часто открыты, редкое мигание, орбитальный нистагм, отсутствие акта сосания и глотания. Вместе с тем отмечаются вегетативно-висцеральные нарушения: аритмия дыхания, апноэ, брадикардия, артериальная гипотония, вялая перистальтика, вздутие живота, задержка мочеиспускания, тяжелые нарушения метаболизма. Иногда развивается прогрессирующая внутричерепная гипертензия, судороги. Выраженность неврологических расстройств зависти от глубины комы.
Тяжелое состояние продолжается до 1,5 – 2 месяцев. Часто остаются серьезные нарушения со стороны ЦНС.
Таким образом, для острого периода поражения ЦНС характерны следующие ведущие синдромы: повышенной нейро-рефлекторной возбудимости; угнетения; возбуждения; гипертензионный; гипертензионно-гидроцефальный; судорожный; коматозного состояния.
Восстановительный период при поражении ЦНС характеризуется следующими синдромами: астеноневротическим; вегетативно-висцеральных дисфункций; двигательных нарушений; судорожным (эпилептическим); гидроцефальным; задержки психомоторного и предречевого развития.
Диагноз энцефалопатии новорожденных и родовой черепно-мозговой травмы согласно Инструкции № 192-1203 МЗ РБ от 2003 г. может быть использован лишь в периоде новорожденности, т.е. в течение первого месяца жизни.
Этапность диагностики и формирования диагноза энцефалопатии согласно Инструкции МЗ РБ № 192-1203 представлена следующим образом:
В периоде новорожденности – указание церебральной дисфункции: энцефалопатия новорожденного с указанием основной причины и характера изменений головного мозга, степень тяжести и ведущие клинические нарушения (синдромы).
Пример диагноза: Энцефалопатия новорожденного гипоксически-ишемического генеза, средней тяжести, гипертензионный синдром.
В грудном возрасте (со 2-го месяца жизни):
Донозологический (синдромальный) диагноз: приводится перечень основных клинических синдромов (задержка моторного развития; задержка психического развития; синдром вегетативных дисфункций; доброкачественная внутричерепная гипертензия; эпилепсия и эпилептические синдромы, не определенные как фокальные или генерализованные; судорожный синдром БДУ; другие синдромы) с указанием причины их возникновения – энцефалопатия или черепно-мозговая родовая травма.
Пример диагноза: Задержка психомоторного развития вследствие перенесенной энцефалопатии (черепно-мозговой родовой травмы) новорожденного гипоксически-ишемического генеза.
Нозологический диагноз: приводятся основные заболевания МКБ – Х (детский церебральный паралич; эпилепсия; гидроцефалия; олигофрения, другие болезни), возникшие вследствие энцефалопатии новорожденных или внутричерепной родовой травмы без указания причины их возникновения.
Пример диагноза: Детский церебральный паралич вследствие перенесенной энцефалопатии новорожденного.
Диагностика перинатальных поражений головного мозга плода и новорожденного возможна при учете комплекса анамнестических данных (характера течения беременности и родов, оценки по шкале Апгар), анализа динамики клинической картины и современных инструментальных методов диагностики нервной системы: трансиллюминация черепа, нейросонография (НСГ), допплеровская энцефалография (ДЭГ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ), позитронно-эмиссионная томография (ПЭТ), церебральная сцинтиграфия (ЦСГ), электронейромиография (ЭНМГ), электроэнцефалография (ЭЭГ), нейроиммунохимическая идентификация церебральных белков (нейроспецифические белки - НСБ).
Использование современных передовых технологий в перинатальной практике позволяет уточнить этиологию, патогенетические механизмы, клиническую и морфологическую структуру церебральных нарушений.
В данном учебно-методическом пособии изложены синдромы, которые достаточно полно отражают состояние новорожденных и на основании которых можно судить о дальнейшем их прогнозе.
Лучшим лечением перинатального поражения головного мозга является профилактика и раннее лечение внутриутробной гипоксии плода и новорожденного. Основными лечебными мероприятиями, направленными на основные патогенетические механизмы повреждения головного мозга, являются:
пренатальная профилактика гипоксии-ишемии мозга,
создание оптимальных (комфортных) условий для выхаживания с и ограничением излишних травмирующих и раздражающих влияний внешней среды
скорейшее восстановление нормальной проходимости дыхательных путей и адекватного дыхания,
ликвидация возможной гиповолемии,
восстановление и нормализация системной и церебральной гемодинамики, за счет предупреждения гипотензии или гипертензии, полицитемии и гипервязкости крови, гиперволемии,
профилактика и лечение отека мозга и судорожного синдрома,
обеспечение углеводного гомеостаза,
коррекция ацидоза, гипокальциемии, гипомагниемии и др.
Лечение больных с гипоксически-ишемической энцефалопатией в остром периоде осуществляется в палате интенсивной терапии или в реанимационном отделении с последующим переводом в случае необходимости в специализированное психоневрологическое отделение.
В остром периоде необходима своевременная коррекция РДС и адекватная оксигенация. Голове новорожденного, с перинатальным поражением ЦНС, следует придать приподнятое положение. В первые 3-5 дней проводят:
1. Антигеморрагическую терапию: 1% раствор викасола 1мг/кг/сутки (0,1 мл/кг), 12,5% дицинон, этамзилат 10-15 мг/кг/сутки (0,1-0,2 мл/кг) в/венно или в/мышечно.
2. Дегидратационную терапию: 1% раствор лазикса 1-2 мг/кг, верошпирон 2-4 мг/кг/сут в/мышечно или в/венно, манитол 0,25-0,5 г/кг однократно в/венно капельно медленно, при гипретензионно-гидроцефальном или гидроцефальном синдромах с 5-7-х суток жизни при нормальных показателях КОС показано назначение диакарба по схеме 15-80 мг/кг/сут. с препаратами калия и щелочным питьем. В зависимости от выраженности гипертензионно-гидроцефального синдрома в лечении используют глюкокортикоидные гормоны с учетом их выраженного мембранстабилизирующего и противоотечного действия – дексаметазон 0,1–0,3 мг/кг/сут – 7 дней, с последующим уменьшением дозы каждые 3–5 дней на 1/3.
4. Антигипоксантную (противосудорожная) терапию: 20% раствор ГОМКа 100-150 мг/кг (0,5-0,75мл/кг) в/венно капельно или в/мышечно, 0,5% раствор седуксена 0,2-0,4 мг/кг (0,04-0,08мл/кг) в/вено или в/мышечно, фенобарбитал 20 мг/кг/сутки с переходом на 3-4 мг/кг/сутки в/венно или орально,
5. Коррекцию центральной и периферической гемодинамики: титрование 0,5% раствора дофамина, 4% раствора допмина 0,5-10 мкг/кг/мин, либо добутамина, добутрекса 2-10 мкг/кг/мин. Больным с низким артериальным давлением, что может быть одним из ранних признаков надпочечниковой недостаточности, следует ввести в/мышечно или в/венно дексометазон в дозе 0,5 мг/кг или гидрокотизон 5-10 мг/кг однократно.
6. Посиндромная и посимптомная терапия.
К концу раннего неонатального периода с целью улучшения функции ЦНС в комплекс лечебных мероприятий включают ноотропные препараты, обладающие как седативным эффектом: фенибут (ноофен), пантогам 20 - 40 мг/кг/сут, но не более 100 мг/сут. в 2 приема, так и стимулирующим компонентом: пирацетам 50-100 мг/кг/сут, пикамилон 1,5-2.0 мг/кг/сут, энцефабол 20-40 мг/кг/сут в 2 приема, аминалон 0,125 мг 2 раза в сутки. Хорошим нейропротекторным-антигипоксантным эффектом обладают церебролизат 0,5-1,0 мл в/м курсом 10-15 дней (противопоказан при судорожной готовности, синдроме возбуждения), глицин 40 мг/кг/сут орально в 2 приема, глиатилин 40 мг/кг/сут в/вено, в/мышечно. В целях улучшения мозгового кровообращения при отсутствии кровоизлияний показано назначение трентала, кавинтона, винпоцетина 1 мг/кг/сут в/венно, танакана 1 кап./кг 2 раза в сутки, сирмеона 0,5-1,0 мг/кг/сут орально в 2 приема. При расстройствах, сопровождающихся повышением мышечного тонуса с признаками спастичности, назначают препараты миорелаксирующего действия - мидокалм 5 мг/кг/сут, баклофен, трапофен 1 мг/кг/сут 2-3 раза в сутки. Для улучшения проведения возбуждения в нервно-мышечных синапсах и восстановления нервно-мышечной проводимости в лечение включают витамины группы В1,6 0,5-1,0 мл в/мышечно 10-15 дней, галантамин 0,5% 0,18 мг/кг/сут., прозерин 0,05% 0,04-0,08 мг/кг/сут в/мышечно 2-3 раза в сутки, иногда назначают дибазол по 0,5 – 1,0 мг орально 1 раз в сутки.
Лечение энцефалопатии новорожденного должно быть комплексным и этапным. Комплексный подход подразумевает раннее (с 3-х недель жизни ребенка) назначение ЛФК и лечебного массажа (стимулирующий, расслабляющий), физиотерапевтические процедуры, выбор которых зависит от клинических проявлений (при высоком мышечном тонусе – синусоидальные моделированные токи, тепловые процедуры, такие как парафиновые и озокеритовые аппликации), при низком – электрофарез с кальцием на область позвоночника и т.п. Для стимуляции предречевого развития и тонкой моторики с конца неонатального периода проводятся логопедические занятия.
Лечение новорожденных с гипоксически-ишемической энцефалопатией не должно носить полипрогмазивный характер. Ранняя защита головного мозга новорожденного и правильно подобранная медикаментозная терапия с учетом проведенных современных нейровизуализирующих методов исследований, способствует уменьшению тяжести церебральных последствий и степени инвалидизации детей, перенесших гипоксически-ишемическую энцефалопатию новорожденных.
Профилактика энцефалопатии новорожденного включает комплекс мероприятий по антенатальной охране плода, бережному ведению родов, ранней диагностике и рациональному лечению гипоксических, травматических состояний плода и новорожденного.
Рубрика МКБ-10: P91.6
Содержание
- 1 Определение и общие сведения
- 2 Этиология и патогенез
- 3 Клинические проявления
- 4 Гипоксически-ишемическая энцефалопатия новорожденного: Диагностика
- 5 Дифференциальный диагноз
- 6 Гипоксически-ишемическая энцефалопатия новорожденного: Лечение
- 7 Профилактика
- 8 Прочее
- 9 Источники (ссылки)
- 10 Дополнительная литература (рекомендуемая)
- 11 Действующие вещества
Гипоксически-ишемическая энцефалопатия
Синонимы: перинатальное гипоксическое поражение мозга, постасфиктическое поражение головного мозга.
Гипоксически-ишемическая энцефалопатия - синдром, характеризуемый наличием признаков острого повреждения головного мозга в результате недостаточного кровоснабжения головного мозга ребенка во время беременности матери, родов или в течение первого месяца его жизни.
Гипоксически-ишемическая энцефалопатия является наиболее распространенным поражением среди всей перинатальной патологии нервной системы.
Основными причинами перинатальной гипоксии-ишемии являются:
• внутриутробная гипоксия (нарушения маточно-плацентарного и/или фетоплацентарного кровотока);
• интра- и постнатальная асфиксия, РДС (Респираторный дистресс - синдром), повторяющиеся приступы апноэ, врожденная пневмония или аспирационный синдром;
• ВПС (врожденные пороки сердца), гемодинамически значимый ОАП (открытый артериальный проток), персистирование фетальных коммуникаций;
• постнатальные нарушения системной гемодинамики, приводящие к резкому падению системного АД и снижению церебральной перфузии.
Развивающийся мозг является гетерогенным образованием по степени зрелости (морфологической и функциональной) его тканевых и сосудистых компонентов. Особенности архитектоники и морфологии церебральных сосудов новорожденных лежат в основе специфических механизмов, обеспечивающих регуляцию интенсивности мозгового кровотока на региональном уровне в ответ на асфиксию.
В настоящее время показано, что у недоношенных новорожденных (при сроке гестации менее 35 нед) гипоксемия приводит к повышению кровотока в стволе головного мозга и перивентрикулярных областях белого вещества. У доношенных новорожденных при поддержании системного АД на нормальном уровне гипоксемия вызывает усиление кровотока во всех областях мозга, но более всего в области ствола, глубоких отделов больших полушарий и базальных ганглиев как структур, обеспечивающих жизненно важные функции и рефлекторно-двигательные реакции. Дефицит кровоснабжения мозга приводит к ишемическому поражению зон пограничного или коллатерального кровоснабжения бассейнов мозговых артерий, имеющих различное расположение в зависимости от гестационного возраста.
В этих условиях поступление обогащенной кислородом крови в участки, перенесшие ранее ишемическое воздействие, приводит к активации процессов свободнорадикального окисления, сопровождающегося накоплением токсичных продуктов и возбуждающих аминокислот (глутамат, N-метил-D-аспарагиновая кислота и др.). В итоге каскада патологических процессов, инициированных тканевой гипоксией-ишемией в очагах повреждения под действием цитокинов и ИЛ, развивается воспалительная реакция нейроглии, что обусловливает дальнейшее повреждение паренхимы мозга, длительность которого может варьировать от нескольких часов до нескольких недель.
Церебральная гипоксия - ишемия I степени (легкая)
Возбуждение ЦНС чаще возникает у доношенных новорожденных, угнетение - у недоношенных длительностью не более 5-7 сут.
Церебральная ишемия II степени (средней тяжести)
Возникают угнетение ЦНС, возбуждение или смена фаз церебральной активности (длительностью более 7 дней); неонатальные судороги редки. У недоношенных судороги чаще тонические или атипичные (судорожное апноэ, стереотипные спонтанные оральные автоматизмы, трепетание век, миоклонии глазных яблок, гребущие, плавающие движения рук, педалирующие движения ног). У доношенных - мультифокальные клонические судороги. Приступы обычно кратковременные, однократные, реже повторные. Внутричерепная гипертензия (транзиторная, чаще у доношенных новорожденных). Вегетативно-висцеральные нарушения.
Церебральная ишемия III степени (тяжелая)
Прогрессирующая потеря церебральной активности - свыше 10 дней (в первые 12 ч жизни глубокое угнетение или кома, в период с 12-24 ч кратковременное нарастание уровня бодрствования, с 24-72 ч - нарастание угнетения или кома). Повторные судороги (чаще мультифокальные клонические или тонические), возможен эпилептический статус. Дисфункция стволовых отделов мозга (нарушения ритма сердца и дыхания, зрачковых реакций, сосания и глотания, глазодвигательные расстройства). Поза разгибательная (декортикация или децеребрация). Вегетативновисцеральные нарушения. Прогрессирующая внутричерепная гипертензия (отек мозга).
Диагноз церебральной гипоксии-ишемии и степень ее тяжести устанавливаются на основании данных анамнеза о наличии внутриутробной гипоксии плода или интра-/постнатальной асфиксии у новорожденного, оценки по шкале Апгар, клинических неврологических симптомов и дополнительных методов исследования, включающих НСГ, КТ, ДГ, ЭЭГ. Также учитывают динамическое определение КОС, гематокрита, гемоглобина и газового состава крови. Широко используются результаты суточного мониторинга за такими показателями, как ЧСС, АД, температура тела, SO2, исследование лабораторных показателей в сыворотке (креатинина и билирубина) и плазме (глюкозы, калия, кальция, магния, натрия, остаточного азота) крови. При необходимости (по показаниям) проводится исследование цереброспинальной жидкости. При возможности контролируют содержание нейроспецифических белков, таких как нейроспецифическая енолаза, глиальный фибриллярный кислый белок, основной белок миелина и др.
Гипоксически-ишемическая энцефалопатия (ГИЭ) встречается примерно у 1-6 из 1000 живорожденных и является самой важной проблемой неонатальной неврологии (Levene et al., 1985, Volpe, 2001, Ferriero, 2004). Гипоксически-ишемическая энцефалопатия (ГИЭ) относится к серьезным состояниям, при котором 15-20% пострадавших детей умирает в течение неонатального периода, а у 25% развиваются стойкие неврологические последствия (Volpe, 2008). Более двадцати лет назад было отмечено завышенное значение перинатальной гипоксии в этиологии задержки умственного развития и церебрального паралича (Freeman и Nelson, 1988, Вах и Nelson, 1993).
Badawi et al. (1998) обнаружили, что многие новорожденные подвергались антенатальным факторам риска, таким как лечение материнского бесплодия или заболеваний щитовидной железы, тогда как другие имели и анте-, и интранатальные факторы риска. Хотя не исключается возможность наличия пренатальных факторов риска, вероятно повышающих чувствительность ребенка к проблемам родового периода, в проспективном исследовании результатов MPT Cowan et al. (2003) было отмечено, что у большинства новорожденных (n=351) с неонатальной энцефалопатией повреждение мозга возникало в момент рождения или незадолго до этого.
Патофизиология. Недостаточное поступление кислорода, вызывающее развитие гипоксической-ишемической энцефалопатии (ГИЭ), может возникнуть по двум механизмам: гипоксемия, т.е. ограниченный доступ кислорода в кровь; и ишемия, т.е. сниженная перфузия головного мозга. В большинстве случаев оба механизма связаны с асфиксией в виде гипоксии, сопровождающейся гиперкарбией (Altman et al., 1993). Обычно присутствующий при гипоксии ацидоз в значительной степени связан с повышенным образованием лактата. Преобразование глюкозы в молочную кислоту менее эффективно, чем окисление в цикле Кребса и митохондриальной системе транспорта электронов.
В результате окисления каждой молекулы глюкозы, переработанной в анаэробных условиях, образуется только две молекулы аденозина дифосфата (АДФ) по сравнению с 38 молекулами при аэробных условиях. Несмотря на значительное повышение скорости гликолиза и усиление мозгового кровотока из-за ацидоза и гиперкапнии (Laptook et al., 1988), потребности ткани мозга в кислороде не могут быть удовлетворены. Повышенная скорость гликолиза приводит к падению уровня глюкозы в мозге. Предупреждение этого состояния предварительным введением глюкозы повышает выработку АТФ и улучшает выживаемость (Vannucci и Yager, 1992). Однако избыточный уровень глюкозы в то же время приводит к повышенному образованию лактата, вредного для мозговой ткани взрослого, но, по-видимому, полезного для ЦНС новорожденного (Hattori и Wasterlain, 1990).
В итоге, в результате нехватки кислорода в клетках мозга снижается количество фосфокреатина и АТФ, конечных акцепторов электронов. Эти изменения были продемонстрированы у новорожденных с использованием фосфорной МРС (магнитно-резонансная спектроскопия) (Younkin et al., 1988, Laptook et al., 1989). Падение уровня высокоэнергетических соединений фосфата наблюдалось даже при стабилизации кардиопульмональной функции (Hope et al., 1984). В экспериментах на животных снижение уровня АТФ более чем на 30% происходило за 6 минут (Raichle, 1983). Также было отмечено накопление лактата, сохранявшееся в течение длительного периода времени (Groenendaal et al, 1994, Robertson et al., 1999).
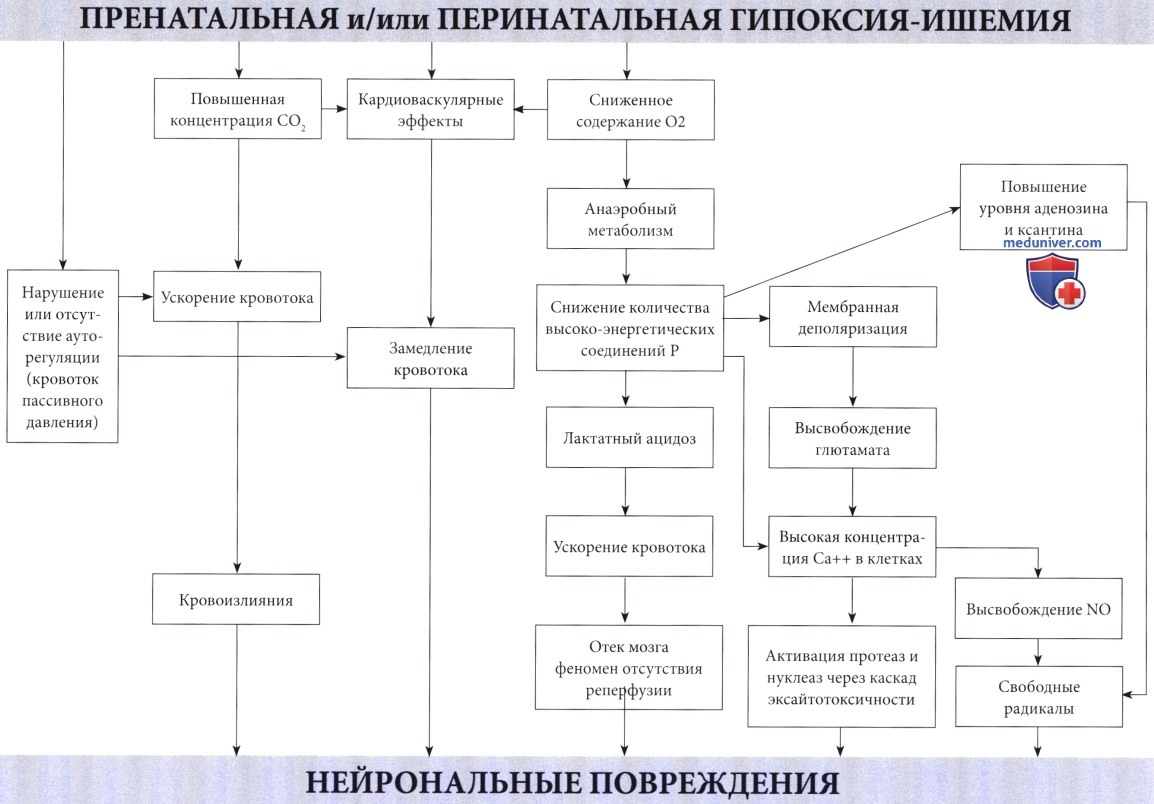
Механизм повреждения мозга при гипоксически-ишемической энцефалопатии.
Нейрональные повреждения являются следствием различных комбинаций кровоизлияний и некрозов.
Последние связаны с каскадом событий, инициированных высвобождением глютамата, приводящим к массивному входу кальция в клетки.
Образование оксида азота (NO), вероятно, также является важным фактором.
В действительности, нарушению мозговой функции предшествует сбой в энергетическом метаболизме (см. Volpe, 2001). При угрозе перебоев организм отвечает угнетением нейрональной активности по неопределенному механизму, но при длительной гипоксии этого недостаточно.
Однако мозг новорожденного чрезвычайно устойчив к гипоксии. При экспериментах на плодах обезьян потребовалось снижение сатурации кислорода на 90% в течение не менее 25 минут, чтобы вызвать повреждение ткани мозга. В результате, любой, достаточно тяжелый для повреждения мозга эпизод асфиксии вызывает нарушения и других органов, особенно сердца, и при таких условиях ишемия постоянна.
Ишемия оказывает влияние, подобное асфиксии (Painter, 1989). Процесс гликолиза ускоряется, но поглощению глюкозы препятствует нарушение кровотока, соответственно запасы высокоэнергетических фосфатов истощаются, и накапливается лактат.
Влияние гиперлактатемии многопланово. Первоначально оно благотворно, поскольку повышает приток крови к мозгу, но затем становится вредным, так как хотя бы отчасти влияет на отек мозга, который в свою очередь может сдавить капиллярное русло и вызвать ишемию (Myers, 1972). В то же время он нарушает ауторегуляцию церебрального кровообращения, приводя к мозговому кровотоку пассивного давления (Lou, 1988), что делает мозг более чувствительным к изменениям системного давления крови. Сочетание отека мозга и системной недостаточности кровообращения, вероятно, играет существенную роль в происхождении гипоксического повреждения ЦНС. Гипоксия обычно повышает долю сердечного выброса, предназначенную для головного мозга.
По мере усиления степени гипоксии наблюдается уменьшение сердечного выброса с последующей неспособностью поддерживать артериальное давление на необходимом уровне. Но показатели частоты сердечных сокращений и артериального давления остаются неизменными до тех пор, пока артериальная сатурация не снизится более, чем на 65%, а затем также линейно снижаются. Это снижение может поддерживаться на протяжении часов без развития энцефалопатии, если содержание кислорода в артериальной крови не упадет более, чем на 85% (Fenichel, 1997).
Механизм отека мозга и гипоксического повреждения у плодов до конца неясен. Levene et al. (1989) выявили хорошую корреляцию между высокой скоростью мозгового кровотока—предположительно отражающей церебральную гиперемию, которая, в свою очередь, может отвечать за повышение внутричерепного давления — и неблагоприятным течением. Lupton et al. (1988) показали, что отек в большей степени является следствием, чем причиной, нейрональных некрозов, объясняя, таким образом, ограниченную эффективность противоотечного лечения новорожденных с ГИЭ (Levene et al., 1987). Не было замечено различий в степени внутричерепной гипертензии у детей с ГИЭ в группе выживших и умерших (Goitein et al, 1983).
Последние данные подтверждают основную роль апоптоза в развитии гипоксически-ишемического повреждения мозга новорожденных, возможно, даже большую, чем некроз после повреждения. Во время неонатального поражения мозга токсичность возбуждающих медиаторов, оксидативный стресс и воспаление способствуют ускоренной гибели клеток, главным образом, посредством апоптоза или некроза, что зависит от области поражения и тяжести повреждения. В настоящее время известно, что ГИЭ состоит из двух последовательных стадий, с окончательным повреждением с отсрочкой на несколько часов во время второй из них, определяемой как вторичная недостаточность энергии. Тем не менее, профилактика возможна, как только появляется терапевтическое окно.
Механизмы повреждения и некроза клеток при гипоксии и ишемии не просто итог энергетической недостаточности. Это вторичные пусковые факторы каскада разрушительных событий при достижении критического уровня дефицита энергии. Такие события происходят в течение нескольких часов. Избыточная мембранная деполяризация и высвобождение возбуждающих аминокислотных нейротрансмиттеров, в первую очередь глютамата (Lipton и Rosenberg, 1994), приводит к массивному входу кальция через NMDA и АМРА мембранные рецепторы (Morley et al., 1994) и к накоплению кальция в цитозоле. Кальций, в свою очередь, активирует различные липазы, протеазы и нуклеазы с последующим разрушением основных клеточных белков. Свободные радикалы прямо или косвенно вызваны повышенным уровнем кальция в цитозоле (McCord, 1985) и оксида азота (Dawson et al., 1992), играющего главную роль в их образовании.
Этот каскад возбуждающих медиаторов в конечном счете приводит к повреждению мембраны, разрушению цитоскелета и, наконец, к дезинтеграции клетки.
Теоретически существует возможность предотвращения многих процессов, поэтому проводились исследования с различными средствами, в том числе блокаторами кальциевых каналов (Miller, 1993, Palmer и Vanucci, 1993); антагонистами возбуждающих аминокислот (Hattori et al., 1989), особенно магнезией (Marret et al., 1995, Nelson и Grether, 1995); ингибиторами синтеза оксида азота (Dawson et al., 1992); акцепторами свободных радикалов (Palmer и Vannucci, 1993) и веществами, подавляющими образование свободных радикалов типа аллопуринола (Palmer et al., 1990, van Bel et al., 1998, Benders et al., 2006).
Редактор: Искандер Милевски. Дата публикации: 25.11.2018
Читайте также:


