Глазодвигательный блоковый и отводящий нервы анатомия
Группа глазодвигательных нервов включает глазодвигательный (III пара черепных нервов), блоковый (IV пара) и отводящий нервы (VI пара). Они обеспечивают двигательную активность четырех прямых и двух косых мышц, контролирующих движения глазного яблока с каждой стороны. В состав глазодвигательного нерва входят также две группы волокон: одна — для иннервации мышцы, поднимающей верхнее веко, другая — для иннервации сфинктера зрачка и ресничной мышцы.
Ядра, обеспечивающие иннервацию экстраокулярных мышц (наружных мышц глаза), относят к соматическому эфферентному ядерному столбу головного мозга; они расположены рядом с ядром подъязычного нерва. Ядро глазодвигательного нерва содержит также дополнительное, парасимпатическое ядро, которое относят к общему висцеральному эфферентному ядерному столбу.
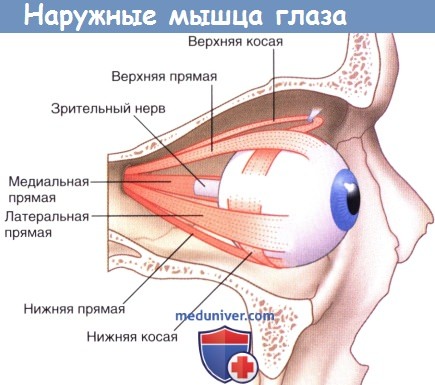
Наружные мышцы глаза.
а) Глазодвигательный нерв. Ядра III пары черепных нервов расположены на уровне верхнего холмика и частично — в околоводопроводном сером веществе головного мозга.
Каждое ядро состоит из пяти клеточных групп, иннервирующих полосатые мышцы (ипсилатеральные группы отвечают за иннервацию нижней прямой, нижней косой и медиальной прямой мышц, а контралатеральные группы иннервируют верхнюю прямую мышцу; мышцу, поднимающую верхнее веко, иннервирует непарное внутреннее ядро) и одного парасимпатического ядра.
Глазодвигательный нерв проходит через покрышку среднего мозга и выходит в межножковую ямку. Он пересекают вершину каменистой части височной кости, проходит сквозь твердую мозговую оболочку пещеристого синуса и направляется вдоль его латеральной стенки к верхней глазничной щели, в пределах которой разделяется на верхнюю и нижнюю ветви. Верхняя ветвь иннервирует верхнюю прямую мышцу и мышцу, поднимающую верхнее веко, а нижняя — нижнюю и медиальную прямые и нижнюю косую мышцы.
б) Блоковый нерв. Ядра IV пары черепных нервов расположены на уровне нижних холмиков четверохолмия.
Данный нерв уникален по двум причинам: это единственный нерв, входящий с дорсальной стороны ствола головного мозга, а также единственный нерв, полностью пересекающийся под прямым углом.
IV черепной нерв огибает ножку среднего мозга и проходит через пещеристый синус, сопровождая III пару черепных нервов. Он проходит через верхнюю глазничную щель и иннервирует верхнюю косую мышцу.
в) Отводящий нерв. Ядра VI пары черепных нервов, расположенные на дне четвертого желудочка, находятся на уровне лицевого бугорка лица в нижних отделах моста. Нерв направляется вниз и отходит от нижней границы моста, затем поднимается к субарахноидальной цистерне моста, расположенной рядом с базилярной артерией. Затем нерв огибает вершину височной кости и проходит через пещеристый синус рядом с внутренней сонной артерией. Он вступает в полость орбиты через верхнюю глазничную щель и иннервирует латеральную прямую мышцу, которая обеспечивает отведение глаза.
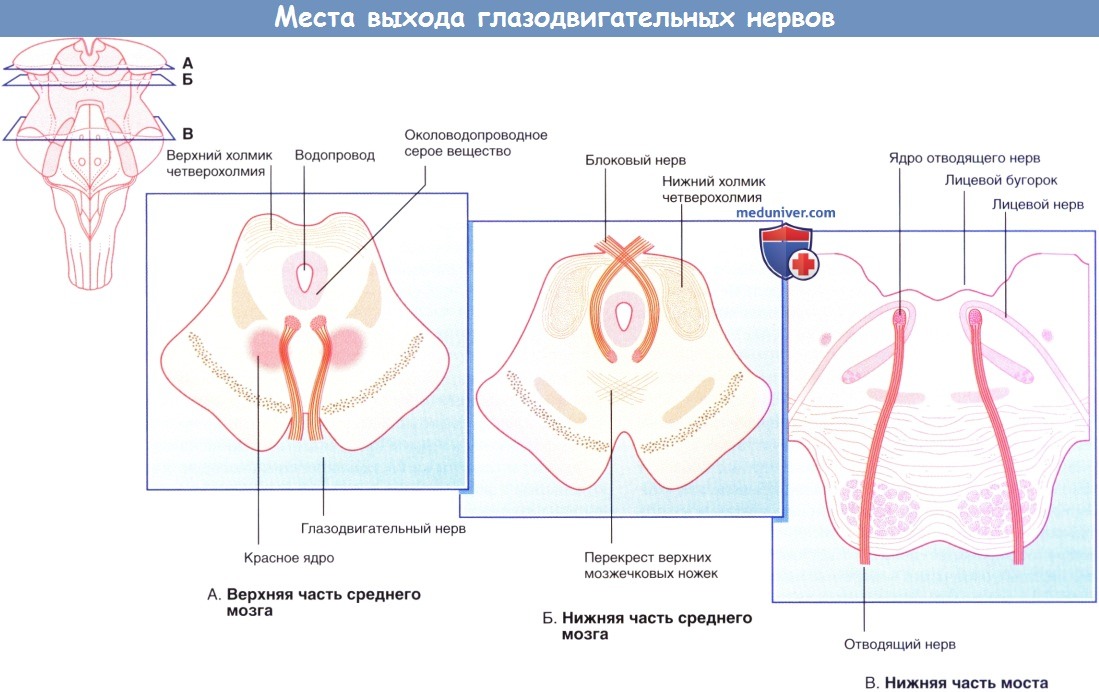
A-В Поперечные сечения ствола головного мозга, демонстрирующие места выхода глазодвигательных нервов. 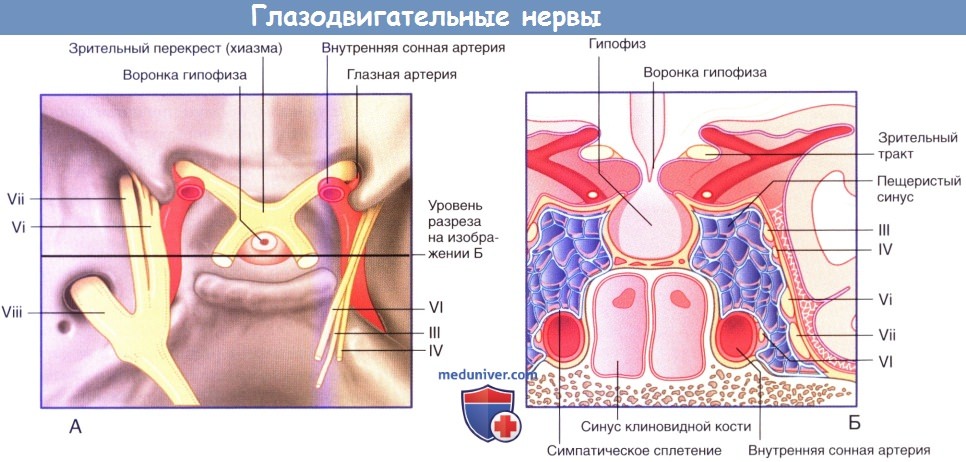
(А) Средняя черепная ямка с удаленным пещеристым синусом.
(Б) Коронарный срез на уровне гипофиза с пещеристым синусом.
III — глазодвигательный нерв; IV — блоковый нерв; VI — отводящий нерв;
VI, VII, VIII — глазничная, верхнечелюстная, нижнечелюстная ветви тройничного нерва.
г) Нервные окончания:
Быстро сокращающиеся мышечные волокна, вероятно, осуществляют саккадные движения (быстрые движения глаз), в то время как роль медленно сокращающихся волокон заключается в удержании линии взора (например, фиксация взора или плавное слежение).
2. Чувствительные нервные окончания. В экстраокулярных мышцах глаза человека нервно-мышечные веретена и сухожильный орган Гольджи отсутствуют. Однако другие, предположительно чувствительные аксоны подходят к центральной части медленно сокращающихся волокон, а затем направляются обратно в сторону дистальной зоны мышц, образуя спираль нервных окончаний (предположительно, палисадное нервное окончание) вокруг их кончиков.
Существуют и другие сенсорные афференты экстраокулярных мышц глазного яблока (некоторые из них представляют собой проприоцепторы или ноцицепторы, либо рецепторы, обеспечивающие вазодилатацию), которые проходят вместе с глазничным нервом к тройничному ганглию. К данному ядру также подходят проприоцептивные окончания от мышц шеи и идут по той же стороне к соответствующему полушарию мозжечка и контралатеральному двухолмию. Взаимосвязь информации от проприоцептивных рецепторов глаз и шеи предположительно обеспечивает координацию движений глаз и головы.
д) Нарушение движения глаза (офтальмоплегия). Паралич одного или более (из трех) глазодвигательных нервов может быть вызван патологией в стволе головного мозга (рассеянный склероз или окклюзия сосудов), в субарахноидальном пространстве (менингит, аневризма виллизиева круга или поражение при обширном внутричерепном повреждении), в пещеристом синусе (тромбоз пазухи или аневризма внутренней сонной артерии) или ишемией мелких сосудов, питающих нерв, при атеросклерозе.
1. Полный паралич III пары черепных нервов. Существуют характерные признаки полного паралича III пары черепных нервов, которые продемонстрированы на рисунке ниже.
- Полный птоз верхнего века (круговая мышца глаза без антагониста).
- Полное расширение зрачка и отсутствие его реакции на свет (дилататор зрачка без антагониста).
- Полное отведение глаза (латеральная прямая мышца без антагониста) и его опущение (верхняя косая мышца без антагониста).
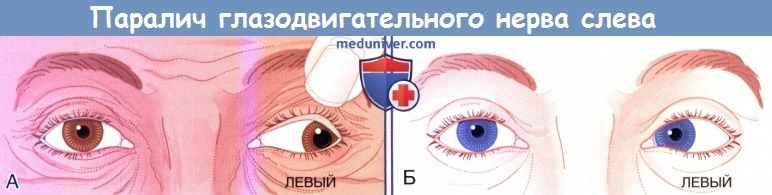
(А) Полный паралич III пары черепных нервов слева. Закрытое веко поднято рукой врача.
(Б) Полный паралич VI пары черепных нервов слева.
2. Частичный паралич III пары черепных нервов. Состояние зрачков всегда служит объектом пристального внимания при диагностике травмы головы.
Быстро увеличивающееся внутричерепное давление в результате острой эпидуральной или субдуральной гематомы часто сдавливает III пару черепных около гребня каменистой части височной кости. Парасимпатические волокна (как наиболее поверхностно расположенные), поражаются первыми, что приводит к постепенному расширению зрачка на пораженной стороне. Расширение зрачков—срочное показание для декомпрессии мозга хирургическим путем.
3. Блоковый нерв. Изолированный паралич IV пары черепных нервов встречают довольно редко. Ключевой симптом—диплопия (двоение в глазах) при взгляде вниз, например при спуске с лестницы. Это происходит за счет того, что верхняя косая мышца обычно работает в синергизме с нижней прямой мышцей и тянет глаз вниз, особенно при срединном положении глазного яблока.
4. Отводящий нерв. Симптомы полного паралича VI пары черепных нервов продемонстрированы на рисунке ниже. Глаз полностью приведен медиальной прямой мышцей, лишенной своего антагониста.
Отводящий нерв имеет наибольшую протяженность в пределах субарахноидального пространства по сравнению с другими черепными нервами. Он также резко изгибается над гребнем каменистой части височной кости. Объемное образование в полости черепа может привести к сжатию и параличу одного из отводящих нервов.
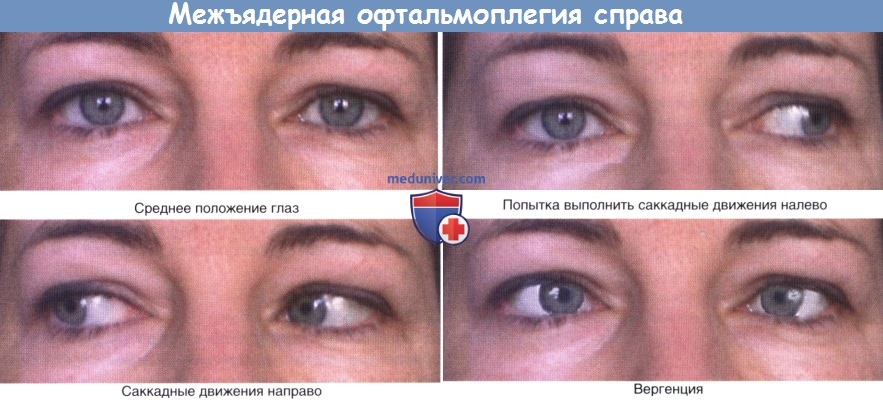
Межъядерная офтальмоплегия справа (симуляция).
5. Межъядерная офтальмоплегия. Прерывание связи между ядром отводящего нерва и контралатеральным ядром глазодвигательного нерва приводит к состоянию, известному как межъядерная офтальмоплегия.
Например, поражение соединения VI и III пар черепных нервов слева продемонстрировано на рисунке ниже. В данном случае саккадные движения вправо сохраняются, однако при попытке совершения саккадного движения влево парализованная правая прямая мышца создаст расходящееся косоглазие с диплопией и часто с диссоциированным нистагмом (быстрые движения влево, медленные движения вправо) на отведенном влево глазу. Целостность ядер, иннервирующих правую медиальную прямую мышцу, демонстрирует ее нормальное поведение во время конвергенционного компонента при аккомодации для близи.
Главная причина межьядерной офтальмоплегии в возрасте до 40 лет—де-миелинизация при рассеянном склерозе, а в возрасте старше 60 лет—инсульт при окклюзии мостовой ветви базилярной артерии.
6. Симпатическая иннервация глаза. Любой из трех последовательных нейронов, изображенных на рисунке ниже, может быть поврежден при локальной патологии.
- Центральные волокна могут быть повреждены при сосудистой патологии на уровне моста или продолговатого мозга, а также при демиелинизирующих заболеваниях (рассеянный склероз). Типичная клиническая картина: синдром Горнера (птоз и миоз, см. главу 13), вовлечение черепных нервов с одной стороны, двигательная слабость и/или потеря чувствительности в конечностях на противоположной стороне. При синдроме Горнера наблюдают ангидроз (отсутствие потоотделения) на лице и волосистой части головы натай же стороне, а также заложенность носа (отек слизистой оболочки носовых раковин).
- Преганглионарные волокна наиболее часто поражаются при инфекции/опухоли в легких, в результате травмы или при заболеваниях шейного отдела позвоночника. При синдроме Горнера наблюдают ангидроз на лице и волосистой части головы на той же стороне, а также заложенность носа (отек слизистой оболочки носовых раковин).
- Постганглионарные волокна, сопровождающие наружную сонную артерию, могут быть повреждены при заболеваниях сонной артерии (расслаивающая аневризма сонной артерии) или опухоли в области основания черепа. Насть волокон, сопровождающих внутреннюю сонную артерию, может быть повреждена при синдроме яремного отверстия, либо при патологии пещеристого синуса. При синдроме Горнера наблюдают ангидроз на лице и волосистой части передней части головы (участки кровоснабжения надглазничной и надблоковой артерий).
Редактор: Искандер Милевски. Дата публикации: 20.11.2018
Нервы глаза в видовом отношении делятся на несколько групп: чувствительные, двигательные, секреторные нервы.
Чувствительные нервы выполняют регулирование процессов обмена и защиту, предупреждая о каждом внешнем воздействии, к примеру, проникновению на роговицу инородных тел, либо о воспалительном процессе в глазу, например, иридоциклите. Основная роль в обеспечении чувствительности глаза принадлежит тройничному нерву.
Двигательные нервы делают возможными движения глазного яблока посредством напряжения глазодвигательных мышц, а также действия зрачковых сфинктера и дилататора. Кроме того, они изменяют ширину глазной щели. В своей работе, при обеспечении глубины и объема зрения, глазодвигательные мышцы контролируют глазодвигательный, отводящий и блоковый нервы. Лицевой нерв регулирует возможную ширину глазной щели. Нервные волокна, относящиеся к вегетативной нервной системе, контролируют мышцы зрачка.
Секреторные волокна входят в состав лицевого нерва и прежде всего, регулируют работу слезной железы.
Строение зрительного нерва
Глазной нерв имеет сложную анатомию, в среднем длина одного элемента взрослого человека составляет 40-55 мм. Место выхода зрительного нерва – это ганглиозные клетки, отростки которых собираются в пучок дисковой формы, формируя нервный сосок. А его окончание – место, где зрительные волокна пронизывают склеру и выходят в черепную область, соединяясь в области турецкого седла в монолитный ствол. Данное место соединения носит название хиазма. Основная часть ЗН располагается внутри глазницы и окружена парабульбарной клетчаткой.
Нерв состоит из 4 отделов:
- внутриканальцевый – канал зрительного нерва;
- внутриглазной – диск с поперечником длиной 1,5 мм;
- внутриорбитальный – орбитальная часть диаметром 3 мм;
- внутричерепной – часть ЗН, расположенная во внутричерепном канале, длина которой составляет 1,7 см.
Каждый волокон изолируется от соседних элементов специальным веществом – миелином. Структура нерва состоит из 3 оболочек: мягкая, твердая, паутинная. Пространство между ними заполнено особой жидкостью со сложным химическим составом. Благодаря слегка изогнутой форме в виде крючка ЗН может свободно производить натяжение во время движения глазного яблока.
Диск зрительного нерва (ДЗН), который является его началом, представляет собой скопление нервных клеток, выпирающих над поверхностью. Он располагается не в центральной части сетчатки, а слегка смещенно в сторону носа. Такое расположение неврологии провоцирует формирование на оболочке слепых пятен. ДЗН занимает площадь в размере 32мм и имеет диаметр всего 2 мм. Данная часть зрительного нерва не имеет должной защиты, оболочки появляются лишь при прохождении сквозь склеру, на выходе из глазного яблока.
Во внутриглазной части черепа находится огромное количество капилляров. Из-за небольшого размера таких сосудов кровоснабжение зрительного нерва остается хорошим только при условии наличия во всем организме нормальной гемодинамики. В ДЗН кровь поступает за счет небольших отростков от цилиарных артерий. Такое кровоснабжение носит сегментарный характер, поэтому в случае, если произошел какой-либо сбой, то в данном процессе происходит резкая и необратимая потеря оптической функции.
Зрительный нерв образован так, что более глубокие структуры диска снабжает кровью центральная артерия сетчатки. Однако, из-за недостаточного градиента давления в ней нередко возникает застой крови, что в последствие приводит к развитию воспалительного процесса. Во внутриглазничной части кровоснабжение гораздо лучше, кровь в зрительный нерв поступает от сосудов мягкой мозговой оболочки и центральной артерии ЗН.
Кровоснабжение крениальной части и хиазмы ЗН осуществляется за счет сосудистой системы субарахноидальной и мягкой оболочек, кровь к которым поступает из веток внутренней сонной артерии.
Глазодвигательный аппарат
Зрительная информация — важнейшая дистантная рецепция, и эволюция сделала все для наиболее эффективной работы зрения. Была, в частности, обеспечена максимальная обзорность при ограниченности полей зрения, что оказалось возможным благодаря специальному глазодвигательному аппарату— наружным мышцам глаза с соответствующей иннервацией. Это отводящий нерв (VI пара), иннервирующий наружную прямую мышцу глаза, блоковой нерв (IV пара), иннервирующий верхнюю косую мышцу глаза, и, наконец, глазодвигательный нерв (III пара), обеспечивающий иннервацию пяти наружных мышц глаза: поднимающей верхнее веко, нижней косой и трех прямых — внутренней, верхней и нижней (рис. 1.2.21).
Функция прямых мышц очевидна: они поворачивают глазное яблоко в соответствующую сторону. Верхняя косая мышца участвует в повороте глазного яблока вниз и кнаружи, нижняя косая — вверх и кнаружи. Функция мышцы, поднимающей верхнее веко, ясна из самого ее названия.
Ядро отводящего нерва (VI пара) находится в покрышке моста на дне IV желудочка рядом с ядром лицевого нерва. Собственно нерв, так же как и глазодвигательный, проходит через пещеристый синус и верхнюю глазную щель в глазницу и иннервирует наружную прямую мышцу глаза.
При парезе наружной прямой мышцы глаза возникает сходящееся косоглазие, оно нарастает при взгляде в соответствующую сторону, свидетельствуя о поражении отводящего нерва.
Волокна блокового нерва (IV пара) исходят из его ядра, располагающегося в покрышке среднего мозга на дне водопровода мозга на уровне задних холмов четверохолмия, и достигают глазницы, также проникая через пещеристый синус и верхнюю глазничную щель.
При поражении блокового нерва больные жалуются на появление двоения перед глазами при взгляде вниз, например при спуске по лестнице.
см. Глазодвигательный нерв
Функции зрительного нерва
Глазной нерв является сложнейшей и важнейшей частью глазного аппарата со сложным строением. Основная его функция – это доставка первичных импульсов к отсекам головного мозга. Первичные зрительные раздражители поступают к разветвленной системе волокон, откуда отправляются к мозговым центрам. После того, как мозговые центры восприняли поступившие импульсы, в зрительный отсек возвращается готовое изображение окружающей реальности.
Зрительный нерв обеспечивает передачу сведений от сетчатки к коре головного мозга при помощи различных промежуточных структур, которые в случае даже незначительного повреждения лишаются возможности нормального функционирования, что приводит к развитию тяжелых нарушений зрения. Структурные изменения провоцируют выпадение отдельных полей зрения, развитие галлюцинаций и возникновение полной слепоты. Зрительный нерв выполняет 3 основные функции:
- Острота зрения. Данная функция проявляется в способности человеческого глаза четко видеть и распознавать предметы небольшого размера. При нормальном функционировании данного элемента при угле зрения в 60 секунд происходит отдельное распознавание двух светящихся точек. Диагностика остроты зрения осуществляется с помощью специальных офтальмологических таблиц.
- Поле зрения. Под полем зрения подразумевается часть окружающего пространства, видимая глазами, находящимися в неподвижном состоянии. Нарушения, произошедшие в данной области, провоцируют образование патологических изменений в виде центральной скотомы, гемианопсии или сильного сужения поля зрения.
- Цветоощущение. Данная функция выражается в способности глаз определять основные цвета и их оттенки. В случае неспособности распознавать цветовую гамму диагностируется такое отклонение, как дальтонизм.
Помимо передачи импульсов к головному мозгу и обратно к глазному яблоку глазной нерв осуществляет быстрое реагирование на самые разнообразные внешние раздражители, такие как яркий свет, громкий звук, быстро приближающиеся предметы. При нормальном функционировании ЗН при возникновении таких раздражающих факторов срабатывает рефлекторная защитная реакция в виде одергивания руки, прыжка в сторону и так далее.
Даже незначительные нарушения в структуре зрительного нерва приводят к необратимым изменениям в глазном аппарате, поэтому оставлять их без внимания нельзя. При возникновении первых признаков патологического процесса необходимо обратиться к офтальмологу для проведения детальной диагностики.
Диагностика заболеваний
При возникновении подозрения на нарушение функционирования глазного нерва проводится детальный осмотр структур при помощи следующих методов диагностики:
- офтальмоскопия – производится оценка формы, цвета и границ ДЗН, а также изучается его сосудистая система;
- кампиметрия – определяется наличие в поле зрения слепых пятен и их размер;
- оптическая когерентная томография (ОКТ) – осуществляется детальное исследование структур человеческого глаза;
- электрофизиологическое исследование (ЭФИ);
- флуоресцентная ангиография сосудов сетчатки – определяется участок, на котором возникли проблемы с кровообращением;
- хайдельбергская ретинальная томография (hrt) – рассматривается структура ДЗН, выявляются все его малейшие повреждения;
- МРТ глазных орбит и зрительных нервов.
Помимо таких основных диагностических мероприятий могут проводиться разнообразные дополнительные методы исследования (визометрия, периметрия, томография).
В норме у здорового человека в процессе проведения диагностики состояния ДЗН и глазного нерва врач наблюдает следующие клинические моменты:
- ДЗН бледно-розовый, но вследствие возрастных изменений он после 40 лет начинает бледнеть;
- на диске отсутствуют какие-либо включения, хотя с возрастом могут наблюдаться отложения холестериновых солей, проявляющиеся в виде мелких серо-желтых друз;
- контуры диска зрительного нерва в норме четкие (их размытость может свидетельствовать о повышенном внутричерепном давлении);
- проминенция диска зрительного нерва в стекловидное тело;
- на диске отсутствуют выраженные выпячивания или вдавления, он имеет плоскую форму (наличие экскавации указывает на глаукому, миопию высокой степени, застойные явления в головном мозге);
- сетчатка имеет ярко-красную окраску, в ее структуре отсутствуют какие-либо включения, вся площадь плотно прилегает к хориоидее;
- вдоль сосудов отсутствуют желтые или ярко-белые полосы и кровоизлияния.
Читайте в отдельной статье: Склера глаз (белочная оболочка): структура, заболевания и лечение
Лишь изучив все нюансы можно адекватно оценить состояние нервного зрительного тракта и особенности функционирования всей глазной системы. В ходе диагностики обязательно определяется степень остроты восприятия, зрительное поле, цветоощущение, а также состояние глазного дна.
Часто для диагностики патологий зрительного нерва достаточно проведения офтальмоскопии и визометрии. Иногда требуется МРТ.
При диагностике повреждения ЗН врач первым делом проводит детальный опрос пациента и собирает анамнез. Заподозрить нарушение функционирования зрительного нерва можно уже при наличии следующих жалоб:
- Снижение остроты зрения. Происходит стремительно и безболезненно. В зависимости от степени поражения ЗН наблюдаются либо ограничения полей зрения, либо наступает полная утрата реакции зрачка на свет и развитие слепоты на пораженный глаз.
- Выпадение полей зрения. При частичном поражении хиазмы поражаются отдельные части поля зрения, в результате чего диагностируется гомонимная гемианопсия. В случае полного разрушения перекрестка зрительных нервов наблюдается серый диск, наступает полная двусторонняя слепота.
- Искаженное восприятие видимого изображения, галлюцинации. В случае поражения области шпорной борозды развиваются зрительные галлюцинации в противоположных полях зрения. Такие отклонения по типу простых фотом обычно являются аурой припадка корковой эпилепсии, развивающейся вслед за ними. А если поражается наружная поверхность затылочных долей, то возникают более сложные зрительные галлюцинации в виде различных фигур и лиц.
При возникновении таких признаков необходимо немедленно обратиться к офтальмологу и пройти детальное обследование, так как подобные симптомы могут свидетельствовать о развитии большого количества заболеваний зрительного нерва.
Симптомы
Глазные нервы настолько широко участвуют в работе всего зрительного аппарата, что их заболевание обычно имеет достаточно ярко выраженные симптомы.
Чаще всего у пациента с расстройствами глазной нервной системы различной степени сложности может наблюдаться парез или паралич двигательных мышц глаза, синдром Горнера, невралгические отклонения в работе тройничного нерва, дисфункции в работе слезных желез, косоглазие паралитического типа, птоз верхней части век и некоторые другие отклонения.
Зачастую различные дисфункции работы нервной сетки зрительного аппарата сопровождаются острым дискомфортом и весьма болезненными ощущениями, которые с течением времени только усугубляются.
Заболевания
Все заболевания зрительных нервов делятся на врожденные и приобретенные. В первом случае они возникают еще во внутриутробном периоде или сразу после рождения, а во втором – развиваются в ходе жизни вследствие воздействия ряда негативных факторов. В зависимости от этиологии происхождения патологии ЗН могут быть:
- воспалительные;
- аллергические;
- дистрофические.
Также нарушения данного участка зрительного анализатора могут носить сосудистый, травматический и онкологический характер. Иногда диагностируется менингиома. Чаще всего в офтальмологической практике диагностируются патологии следующего типа.
Являются наиболее распространенной патологией зрительных нервов, при которой развивается воспалительный процесс. В роли возбудителя могут выступать различные вирусы и микробы. Чаще всего патологический процесс распространяется на зрительные нервы соседних органов. Невропатия может возникнуть на фоне таких болезней:
- менингит;
- энцефалит;
- абсцесс головного мозга;
- воспаление сосудистой оболочки;
- отит;
- кариес.
Также нередко данная патология является осложнением гриппа, перенесенного в тяжелой форме, вследствие которого нерв был застужен. В зависимости от поврежденного участка неврит бывает двух типов: папиллярным и ретробульбарным. Основные признаки развития патологического процесса:
- выпадение полей зрения;
- частичная или полная слепота;
- туман, темные пятна перед глазами;
- нарушение цветовосприятия;
- сильные мигрени;
- болит глазное яблоко при движении.
Чаще всего подобное повреждение зрительного нерва возникает в пожилом возрасте, а также у детей и при беременности.
Интерпретация данной болезни – это отмирание клеток нервных волокон. Такой патологический процесс протекает медленно, возникая в результате нарушений воспалительного или застойного характера. Атрофия ЗН может быть как врожденной, так и приобретенной. Чаще всего патология возникает по таким причинам:
- болезни ЦНС;
- абсцесс головного мозга;
- энцефалит;
- черепно-мозговые травмы;
- алкоголизация зрительно нерва.
Кроме того такое заболевание зрительного нерва может появиться на фоне авитаминоза или длительного голодания, иногда наблюдается токсическая нейропатия. Проявляется атрофия ДЗН нарушением цветовосприятия, куриной слепотой, невозможностью фокусировки взгляда и нарушенной реакции на свет. Определяется с помощью оптической когерентной томографии.
Патологический процесс характеризуется нарушением кровообращения. Чаще всего возникает на фоне гипертонии или атеросклероза в пожилом возрасте. Проявляется болезнь отеком зрительного диска, снижением остроты зрения на одном глазе и образованием скотом. Возможен парез нерва. Также случается его контузия.
Это заболевание врожденного, не прогрессирующего характера, которое проявляется в виде формирования на поверхности ДЗН углублений различного диаметра. Причиной развития колобомы диска является неполное или неправильное закрытие эмбриональной щели. Спровоцировать возникновение такого нарушения могут следующие факторы:
- генетическая предрасположенность;
- синдром Дауна, Эдвардса;
- очаговая гипоплазия кожного покрова;
- поражение цитомегаловирусом во внутриутробном периоде.
Одновременно с колобомой зрительного нерва часто развивается миопия, косоглазие или астигматизм. Выявляется поражение с помощью офтальмоскопии.
При таком врожденном патологическом процессе наблюдается уменьшение в диаметре размера ДЗН до 50%. Гипоплазия зрительного нерва у детей сопровождается снижением остроты зрения вплоть до уровня светоощущения. Болезнь носит не прогрессирующий характер, однако может протекать в тяжелой форме под названием аплазия, при которой полностью отсутствуют волокна ЗН. Гипоплазия чаще всего наблюдается при глаукоме и некоторых других нарушениямях зрения и ЦНС. Проявляется патология косоглазием, выпадением полей зрения и отсутствием цветовосприятия.
Лечение
Поскольку к повреждению оптического нерва приводят многие факторы, терапия назначается только после постановки окончательного диагноза. В большинстве случаев борьба с недугом ведется в стационаре.
Ишемическая нейропатия – очень опасная патология, требующая экстренной помощи. Терапию необходимо начать в первые двадцать четыре часа от начала приступа. При затягивании с лечением повышается риск сильного и безвозвратного падения остроты зрения. Лечение недуга включает прием кортикостероидов, мочегонных препаратов, ангиопротекторов.
Травматические аномалии оптического нерва могут привести к серьезным проблемам со зрением. В первую очередь требуется устранить давление на хиазму. Для этого применяют форсированный диурез, проводят трепанацию черепной коробки. Прогнозы при таких повреждениях неоднозначны. Порой зрение удается сохранить полностью, а иногда пациент слепнет.
| Ретробульбарный и бульбарный невриты в большинстве случаев сигнализируют о развитии рассеянного склероза. Вторая наиболее распространенная причина появления патологий – инфекции (грипп, краснуха, корь). Терапия направлена на устранение отечности и воспаления нерва. Используются кортикостероиды, антибактериальные и противовирусные средства. |
Доброкачественные опухоли в 90% случаев диагностируют у детей. Глиома располагается внутри зрительного канала и склонна к разрастанию. Терапии недуг не поддается, и малыш может ослепнуть.
Основная симптоматика патологии:
- На поврежденной стороне очень быстро падает острота зрения, вплоть до полной его потери.
- Развивается экзофтальм. Пучеглазие затрагивает то око, нерв которого затронут новообразованием.
Чаще всего глиома повреждает именно волокна оптического нерва, в редких случаях оптико-хиазмальный участок. Опухоль на последнем трудно поддается диагностике на ранней стадии и может привести к распространению на второй глаз.
Глазодвигательный нерв, п. oculomotorius, является смешанным нервом. Одна его часть начинается от двигательного ядра, а вторая — от вегетативного (парасимпатического) ядра, расположенных в среднем мозге. Этот нерв выходит из одноименной борозды на медиальной поверхности ножки мозга, у переднего края моста. Направляясь вперед, проходит в боковой стенке пещеристого синуса, а затем через верхнюю глазничную щель проникает в глазницу. Перед входом в глазницу нерв делится на верхнюю и нижнюю ветви. Верхняя ветвь, г. superior, двигательная, иннервирует мышцу, поднимающую верхнее веко, и верхнюю прямую мышцу. Нижняя ветвь, г. inferior, смешанная, отдает двигательные волокна к нижней и медиальной прямым мышцам, а также к нижней косой мышце. Вегетативные волокна от нижней ветви глазодвигательного нерва отходят, образуя глазодвигательный корешок, radix oculornotоria, который направляется к ресничному узлу. Глазодвигательный корешок содержит преганглионарные парасимпатические волокна, идущие от добавочного ядра глазодвигательного нерва.
Блоковый нерв, п. trochlearis, является двигательным нервом. Его волокна начинаются от ядра, расположенного в среднем мозге. Выйдя из вещества мозга латерально от уздечки верхнего мозгового паруса (на дорсальной поверхности ствола головного мозга), нерв огибает ножку мозга с латеральной стороны, затем идет вентрально между ножкой мозга и медиальной поверхностью височной доли полушария большого мозга. Направляясь затем вперед, блоковый нерв проходит в толще боковой стенки пещеристого синуса твердой оболочки головного мозга и через верхнюю глазничную щель проникает в глазницу. В верхней глазничной щели он располагается сверху и латеральнее глазодвигательного нерва, достигает верхней косой мышцы глаза и иннервирует ее.
Отводящий нерв, п. abducens, образован аксонами двигательных клеток ядра этого нерва, залегающего в покрышке моста. Нерв выходит из вещества мозга в борозде между мостом и продолговатым мозгом, прободает твердую оболочку головного мозга и в пещеристом синусе проходит сбоку от внутренней сонной артерии, а затем через верхнюю глазничную щель проникает в глазницу. Отводящий нерв иннервирует латеральную прямую мышцу глаза.
Экзаменационный билет №___35________
1, Артерии кисти, их топография. Артериальные ладонные дуги и их ветви, зоны кровоснабжения.
Говоря об артериях кисти, нельзя не упоминуть об артериях предплечья, так как именно из последних образуются артерии кисти.
Лучевая артерия, a. radialis, начинается дистальнее щели плечелучевого сустава. Она лежит между круглым пронатором и плечелучевой мышцей. Концевой отдел лучевой артерии образует глубокую ладонную дугу, areas palmaris profundus. От этой дуги берут начало ладонные пястные артерии, аа. metacarpales palmares, кровоснабжающие межкостные мышцы. Эти артерии впадают в общие ладонные пальцевые артерии (ветви поверхностной ладонной дуги) и отдают прободающие ветви, rr. perfordntes.
От лучевой артерии отходят много ветвей. Наиболее значительные из них следующие: 1) лучевая возвратная артерия, а. геcurrens radialis, отходит от начального отдела лучевой артерии; 2) поверхностная ладонная ветвь, г. palmaris superficidlis, участвует в образовании поверхностной ладонной дуги; 3) ладонная запястная ветвь, г. carpalis palmaris, начинается от лучевой артерии в дистальной части предплечья и участвует в образовании ладонной сети запястья; 4) тыльная запястная ветвь, г. carpalis dorsalis, начинается от лучевой артерии на тыле кисти, формирetn вместе с ветвями межкостных артерий тыльную сеть запястья, rete carpdle dorsale. От этой сети отходят тыльные пястные артерии, аа. metacarpales dorsales, а от каждой из них — по две тыльные пальцевые артерии, аа. di-gitdles dorsales, кровоснабжающие тыльную поверхность II—V пальцев. На тыле кисти от лучевой артерии отделяется первая тыльная пястная артерия, аа. metacarpalis dorsalis I, которая отдает ветви к лучевой стороне I пальца и к смежным сторонам I и II пальцев. Проникнув на ладонь, лучевая артерия отдает артерию большого пальца кисти, a. princeps pollicis, которая распадается на две ладонные пальцевые артерии к обеим сторонам большого пальца и отдает лучевую артерию указательного пальца, a. radialis indicis.
Локтевая артерия, a. ulnaris, из локтевой ямки уходит под круглый пронатор, отдавая к нему мышечные ветви. На ладони локтевая артерия образует поверхностную ладонную дугу, arcus palmaris superficialis. От локтевой артерии отходят ветви: 1) мышечные ветви, rr. musculares, к мышцам предплечья; 2) локтевая возвратная артерия, a. recurrens ulnaris, отходит от начала локтевой артерии и делится на переднюю и заднюю ветви; 3) общая межкостная артерия, a. interossea communis, делится на переднюю и заднюю межкостные артерии. Передняя межкостная артерия, a. interossea anterior, отдает ветвь к ладонной сети запястья и принимает участие в формировании тыльной сети запястья. На предплечье она отдает артерию, сопровождающую срединний нерв, a. cotnitans nervi mediani. Задняя межкостная артерия, a. interossea posterior, отдаёт возвратную межкостную артерию, a. interossea recurrens, и участвует в формировании локтевой суставной сети; 4) ладонная запястная ветвь, г. carpalis palmaris, отходит от локтевой артерии на уровне шиловидного отростка локтевой кости и участвует в образовании ладонной сети запястья, кровоснабжает суставы последнего; 5) глубокая ладонная ветвь, г. palmaris profundus, отходит от локтевой артерии возле гороховидной кости и кровоснабжает мышцы возвышения мизинца и кожу над мизинцем. Концевой отдел локтевой артерии формирует поверхностную ладонную дугу, arcus palmaris superficialis. От этой дуги отходят общие ладонные пальцевые артерии, аа. digitales palmdres communes, а от них — собственные пальцевые артерии, аа. digitales palmares propriae, к смежным сторонам соседних пальцев.
Читайте также:


