Грипп и его неврологические осложнения
Выделяют 2 основные формы церебрального поражения при гриппе — энцефалические реакции и токсико-геморрагический энцефалит.
Энцефалические реакции характеризуются наличием главным образом общемозговых расстройств. На высоте гриппозной инфекции возникают рвота, головная боль, судороги, затемнение или потеря сознания. Судороги чаще носят генерализованный, клонический или клонико-тонический характер.
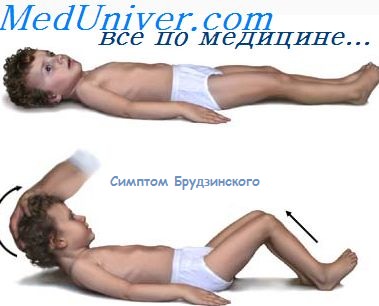
Возможно появление менингеальных симптомов в виде гиперестезии кожных покровов, выбухание большого родничка, легкой ригидности мышц затылка. Эти симптомы держатся недолго, состояние оольных улучшается, проясняется сознание. Вялость или возбуждение могут сохраняться более длительно. В некоторых случаях общемозговые и менингеальные симптомы бывают более выражены: продолжительность потери сознания может быть до 1 — 172 сут, она более глубокая, судороги повторяются, более отчетливы менингеальные симптомы.
Такое течение может сопровождаться расстройством дыхания и сердечно-сосудистыми нарушениями, выраженной мышечной гипотонией, повышением или угнетением сухожильных рефлексов, снижением реакции зрачков на свет, корнеальных и конъюнктивальных рефлексов. У некоторых больных наблюдаются гиперемия и отек сосков зрительных нервов. После прояснения сознания длительно сохраняется вялость или возбуждение.
Давление спинномозговой жидкости повышено. Ее состав нормальный или имеется небольшой лимфоцитарный плеоцитоз — до 30—40 клеток в 1 мм 3 .
Токсико-геморрагический энцефалит характеризуется острым, иногда бурным апоплектиформным развитием на 2—7-й день с начала заболевания гриппом. При этом наблюдаются высокий подъем температуры, озноб, судороги, потеря сознания. Могут быть психомоторное возбуждение, бред.
В зависимости от локализации очаговых симптомов у детей раннего возраста выделяют следующие формы токсико-геморра-гического гриппозного энцефалита: корковый, в симптоматике которого преобладает выраженное психомоторное возбуждение; корково-подкорковый с моно- и гемипарезами, гиперкинезами; стволовой с геми- или тетрапарезами, выраженными глазодвигательными нарушениями, атаксией. Неврологические расстройства могут сохраняться различное время в зависимости от глубины поражения и тяжести заболевания.
Наиболее тяжело у детей первых лет жизни протекает стволовая форма, при которой отмечается расстройство дыхания, терморегуляции и сердечной деятельности. Прогностически неблагоприятным является длительное выключение сознания.
После энцефалита возможны стойкие последствия: глазодвигательные расстройства, различные двигательные нарушения, задержка психомоторного развития, судороги.
Во время вспышек эпидемий гриппа с целью повышения сопротивляемости организма назначают аскорбиновую кислоту в дозе 0,3—1 г в зависимости от возраста. Имеются предварительные данные об эффективности применения интерферона в коллективах, где были случаи заболевания гриппом, однако основное значение имеют профилактические мероприятия по уменьшению распространения воздушно-капельной инфекции.
При наличии симптомов поражения нервной системы показаны дегидратирующие препараты, литические смеси, противосудорожная терапия. Проводятся мероприятия, направленные на нормализацию дыхания и кровообращения. Для лечения и предупреждения вторичных инфекций назначают антибиотики.
Грипп вызывают вирусы типа A, B и C. Наиболее опасные вирусы типа A. Тип B вызывает грипп с более плавным ходом. Тип C вызывает состояние, похожее на простуду, и встречается реже всего.
После заражения вирусы быстро осваивают эпителий дыхательных путей (нос, глотку, трахею и бронхи) и там интенсивно размножаются. Этот процесс занимает 4-6 часов. За это время повреждаются (у детей практически полностью разрушаются) клетки эпителия, что открывает путь микробам (чаще всего пневмококковой инфекции, гемофильной инфекции, а также золотистому стафилококку). А это приводит к вторичным бактериальным инфекциям.
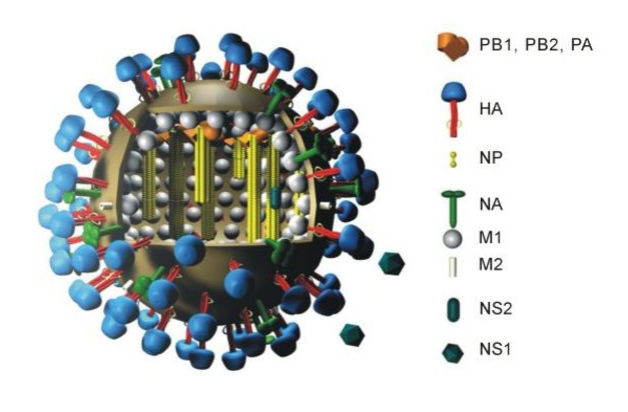
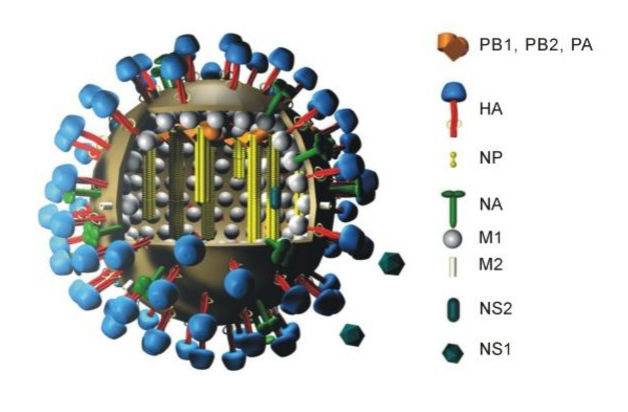
Модель вируса гриппа.
Вирус гриппа может попасть с кровью в легкие и вызвать воспаление, которое приводит к некротическим изменениям и кровоизлияниям. Иногда поражает нервную систему, вызывая воспаление мозговых оболочек или головного мозга.
Когда могут возникнуть осложнения гриппа
Период развития заболевания длится от 2 до 3 дней. Лечение гриппа без осложнений длится около 7 дней, но слабость можно ощущать даже через несколько недель.
Если, несмотря на лечение, симптомы гриппа не проходят, усиливаются или возникают дополнительные расстройства, проконсультируйтесь с врачом. Возможно, уже дошло до осложнений, которые, чаще всего, дают о себе знать на 1-2 неделе заболевания.
Осложнениям гриппа наиболее подвержены дети, пожилые люди, хронически больные, лица с ослабленной резистентностью.
Синусит как осложнение после гриппа
Воспалительные изменения слизистой оболочки придаточных пазух носа являются наиболее распространенным осложнением гриппа.
- боль в области лба и носа, которая особо сильна утром и усиливается при движения головы;
- ощущение стянутости в области щек;
- заложенность носа;
- рост температуры тела.
Если к вирусной инфекции присоединилась бактериальная, то гнойный насморк, хронические головные боли, лихорадка непонятного происхождения могут сохраняться месяцами!
Лечение: Отличный эффект дают ингаляции с поваренной солью и сухие теплые компрессы (горячее полотенце приложите ко лбу или скулам, затем очистите нос). Пейте настой майорана (чайная ложка на стакан воды), и нос разблокируется сам. Если к вирусной инфекции присоединились бактерии, врач назначит антибиотик. Курс лечения длится 10-14 дней.
Отит как осложнение после гриппа
Воспаление среднего уха приводит к разбуханию слизистой, что затрудняет отток секрета слизистой оболочки (при вирусной инфекции) или слизисто-гнойных выделений (при бактериальной инфекции), в результате, он накапливается в среднем ухе.
Появляется боль, высокая температура тела, больной хуже слышит, иногда доходит до перфорации барабанной перепонки и выхода гноя наружу. Пренебрежение инфекцией приводит к ослаблению слуха, воспалению лицевого нерва или головного мозга.
Лечение: вирусную инфекцию лечат симптоматически (обезболивающие и противовоспалительные средства). Боль снимают теплые сухие компрессы (горячее полотенце, грелка). Если в след за вирусом в ухо проникают бактерии, нужно принимать антибиотик. Иногда требуется разрез барабанной перепонки, чтобы гной мог вытечь.
Бронхит как осложнение после гриппа
- приступы мучительного кашля, сначала сухой, потом мокрый, связанный с выделением мокроты (прозрачной при вирусном воспалении, желтой или зеленоватой при бактериальном);
- лихорадка.
Лечение: При вирусной инфекции достаточно просто лежать в постели, много пить и понижать температуру, если она превышает 38ºC. Стоит увлажнять спальню – сухой воздух усугубляет течение болезни и может привести к пневмонии. Пока кашель сухой, помогает сироп, тормозящий кашлевый рефлекс, потом его нужно поменять на отхаркивающее. Когда присоединяются бактерии (повышение температуры, кашель с гнойной мокротой, одышка), нужно принимать антибиотик.
Пневмония как осложнение после гриппа
- сильная лихорадка
- озноб
- головная боль
- боль в мышцах
- выраженный сухой кашель
- чувство тяжести в груди, иногда боль в груди, которая усиливается при дыхании или кашле
- боль в животе
- рвота
- одышка
- поверхностное дыхание
- свистящее дыхание
- ускоренная работа сердца
Болезнь является опасной для жизни, особенно для детей, пожилых людей со сниженным иммунитетом.
Лечение: Воспаление легких, вызванное вирусами гриппа, в основном, типа А и B, лечится симптоматически (сироп от кашля, жаропонижающие препараты). Однако, поскольку вирусы могут открыть путь для бактерий, в частности, опасным пневмококкам, иногда применяются антибиотики.
В начальной фазе заболевания могут быть полезны медицинские банки (они мобилизируют иммунную систему, тем самым, тормозят развитие инфекции и ускоряют выздоровление).
Нужно много пить, чтобы избежать обезвоживания организма. Развивающийся воспалительный процесс нарушает процессы газообмена и может привести к очень грозной гипоксии организма. Чтобы улучшить вентиляцию легких и работу сердца, а также предотвратить накопление жидкости в легких, врачи рекомендуют дуть через трубочку в стакан с водой.
Если заболевание имеет тяжелый ход, нужно стационарное лечение. Курс лечения длится до нескольких дней, но слабость может сохраняться несколько недель.
Миокардит как осложнение после гриппа
- слабость
- субфебрильная температура
- поверхностное дыхание, одышка
- ускоренное сердцебиение, учащенный и нарушенный ритма работы сердца, иногда в сочетании с обмороками и даже потерей сознания
- острые, колющие боли, расположенные глубоко в груди, характерные для коронарных болей
Иногда постгриппозный миокардит протекает бессимптомно и распознается только спустя время после гриппа.
Чаще всего, инфекция распространяется на всю сердечную мышцу вместе с оболочками, окружающими сердце (постгриппозный перикардит). Из-за этого осложнения умирают не только пожилые, но и молодые люди между 20 и 40 годами жизни!
Лечение: Сердечно-сосудистые осложнения гриппа требуют лечения в больнице. Больной должен отдыхать и избегать стрессов. В более тяжелых случаях вводят нестероидные противовоспалительные препараты, стероиды и иммунодепрессанты. Если присоединилась бактериальная инфекция – антибиотик. При нарушениях ритма сердца помогают препараты с калием и магнием, эти препараты также рекомендуют при лечении аритмии. В случае остановки сердца – лекарства, расширяющие кровеносные сосуды и улучшающие работу сердца. В случае некоторых больных требуется усиление кровообращения с помощью специальной аппаратуры, а иногда спасением является лишь пересадка сердца.
Менингит и другие неврологические осложнения
Различного рода воспаления периферических нервов, спинного мозга, мозговых оболочек, головного мозга относятся к редким осложнениям после гриппа. Высокая температура, сильные головные боли, тошнота и ригидность затылочных мышц (лежа на спине не удаётся поднять головы) могут свидетельствовать о том, что вирус гриппа попал в мозг. Заболевание подтверждается через исследование спинномозговой жидкости.
Лечение: Серьёзные неврологические осложнения требуют стационарного лечения.
Как предотвратить осложнения гриппа
Грипп – это не простуда! Он относится к тем заболеваниям, которые нельзя вылечить самостоятельно, нужно как можно скорее вызвать врача. Лучше не выходить из дома, потому что простуда при гриппе увеличивает риск осложнений. Так что, если врач дает освобождение от работы и заставляет лежать в постели, то нужно так и сделать.
Организму требуется отдых и время, чтобы победить болезнь. Залезайте в кровать и накройтесь одеялом – повышение температуры тела блокирует способность вирусов к размножению.
Помогут также домашние способы: фруктовые чаи, молоко с маслом и мёдом, горячий куриный суп – они разогревают тело и мобилизуют иммунную систему к действию, предотвращают обезвоживание организма и устраняют дискомфорт.
Каждому, кто находится в группе высокого риска заражения гриппом, следует сделать прививку! Вакцины, в значительной степени, снижают риск заражения гриппом, а в случае заболевания облегчают течение болезни и защищают от осложнений.
В декабре 2019 года в китайском городе Ухань началась эпидемическая вспышка вирусной пневмонии, связанной с новым коронавирусом; первоначально ее называли Уханьским вирусом или новым коронавирусом 2019 года.
В данной статье рассматриваются данные, имеющиеся о неврологических осложнениях коронавирусов в целом и в частности.
Коронавирус
Коронавирусы являются инкапсулированными вирусами. Геном представлен одноцепочечной (+)РНК. Нуклеокапсид окружен белковой мембраной и липосодержащей внешней оболочкой, от которой отходят булавовидные шиповидные отростки, напоминающие корону, за что семейство и получило своё название. Коронавирусы относятся к подсемейству Orthocoronavirinae, семейство Coronaviridae, порядок Nidovirales. Семейство Coronaviridae состоит из четырех родов: альфа-, бета-, дельта — и .
Кроме , шесть других коронавирусов могут инфицировать человека:
- Альфакороновирус —
- Альфакороновирус —
- Бетакоронавирус A —
- Бетакоронавирус A —
- Бетакоронавирус В —
- Бетакоронавирус В —
- Бетакоронавирус С —
Коронавирусы обладают большим генетическим разнообразием и высокой способностью к рекомбинации, что объясняет межвидовой скачок появления новых видов коронавирусов, которые поражали людей в последние десятилетия.
Эпидемиология и пути передачи инфекции
Первые штаммы коронавируса человека были выявлены в годах. До появления SORS были известны лишь несколько штаммов: альфакоронавирус (229Е) и бетакороновирус (OC43).
был обнаружен в Гуандуне, Китай, и вызвал пандемию в период с 2002 года и 2003 год с более чем 8000 подтвержденными случаями заболевания и 774 летальными исходами в 37 странах. Rhinolophus (летучая мышь), у которых были обнаружены положительные антитела, были резервуаром вируса. Промежуточным резервуаром были циветты, от которых вирус перескакивал к людям. Начальными симптомами были вирусный синдром, за которым следовали респираторные симптомы (кашель и одышка), которые в 20% случаев были осложнены атипичной пневмонией. У некоторых пациентов наблюдалась полиорганная недостаточность. Смертность составила 10%.
впервые был обнаружен на Ближнем Востоке (Иордания и Саудовская Аравия) в 2012 году, были подтверждены 2500 случаев заболевания и 858 смертей. Клиническая картина представляла собой респираторный синдром, осложненный атипичной пневмонией, симптомы и почечная недостаточность. возник среди летучих мышей вида Pipistrellus и Perimyotis и, в свою очередь, был передан верблюдам (промежуточный резервуар) и, через зоонозная передачу людям. в Саудовской Аравии, внутрибольничная передача инфекции происходила в нескольких больницах, и многие медицинские работники и родственники пациентов были инфицированы. Во время вспышки болезни в Южной Корее в 2015 году наблюдалась более эффективная передача инфекции между людьми.
Коронавирусы человека 229E, OC43, NL63 и HKU1 являются эндемичными во всем мире и ответственны за 15–30% инфекций верхних дыхательных путей, ринит, ларингит и фарингит, а также отит. Иногда они могут вызвать более серьезные заболевания, такие как бронхит, бронхиолит, обострение астмы или атипичную пневмонию. Вспышки и 1 и 2, вызвали высокую смертность среди более уязвимых групп населения, таких как пожилые люди и люди с ослабленным иммунитетом, а также люди с серьезными хроническими заболеваниями.
передается через дыхательные пути через небольшие капли, которые распыляются на метра при разговоре или кашле. В больницах и закрытых помещениях могут образовываться более крупные аэрозоли с большей способностью к заражению, в которых вирус сохраняется в течение нескольких часов. В больницах и закрытых помещениях могут образовываться более крупные аэрозоли с большей способностью к заражению, в которых вирус сохраняется в течение нескольких часов. Исследования показали, что сохраняется 24 часа на картоне и 72 часа на поверхностях из нержавеющей стали и пластика. была обнаружена в легочных выделениях, крови, фекалиях, слюне и моче инфицированных людей. SARS- бетакороновирус, который содержит одну позитивную нить РНК. Его оболочка, диаметр которой колеблется между 60 и 140 Нм, придает ему округлую или эллиптическую морфологию. Его геном содержит специфические элементы, способствующие репликации вируса и образованию необходимых структурных белков. Полный геном был выделен у девяти пациентов из Уханя и состоит из одной одноцепочечной РНК (29 903 пары оснований), которая тесно связана (88%) с двумя бетакоронавирусами, выделенными у летучих мышей. Геномная последовательность имеет 96,2% и 89% гомологий соответствующих с коронавирусами летучих мышей RaTG13 и ZXC21 и 82% гомологий с . передался людям через промежуточного носителя, вероятно, панголина. Геном содержит переменное число открытых рамок считывания (ORFs), которые представляют собой последовательности РНК между двумя кодонами, один из которых предназначен для инициации трансляции и другой для терминации. Самый большой из них называется ORF 1a/b и кодирует два полипротеина pp1a и pp1ab. Остальная часть ORF кодирует другие вспомогательные и структурные белки. Оставшийся геном кодирует четыре структурных белка, которые необходимы для сборки и инфекционной способности (поверхностный гликопротеин S, белок оболочки E, мембранный и нуклеокапсидый ) , а также другие вспомогательные белки, которые препятствуют иммунному ответу. Гликопротеины располагаются на внешней поверхности оболочки и образуют трехмерный связывающий домен, который облегчает прикрепление вируса к рецептору клетки хозяина. Он состоит из двух субъединиц: S1, которая определяет тропизм специфического рецептора, и S2, которая участвует в процессе слияния клеточной и вирусной мембран.
связывается с рецептором ангиотензинпревращающего фермента II (ACE2) и проникает в клетки, экспрессирующие этот рецептор. Рецептор ACE2 присутствует в альвеолоцитах нижних дыхательных путей, которые являются главной мишенью, сосудистые эндотелиальные клетки, почки и гладкая мускулатура. Остаток глутамина 394 из домена распознается по остатку лизина 31 рецептора ACE2. После связывания происходит изменение конформации белка S, которое облегчает слияние оболочки с мембраной инфицированной клетки и проникновение геномной РНК в внутриклеточное пространство. домен структурно похож на домен .
Клинические проявления
Средний инкубационный период составляет пять дней (средний диапазон: 3–7, максимум 14 дней). Во время фазы репликации вируса, у пациентов могут наблюдаться легкие симптомы в результате воздействия вируса и врожденного иммунного ответа. Вовлечение нижних дыхательных путей происходит тогда, когда иммунная система не в состоянии остановить распространение и репликацию вируса, а респираторные симптомы возникают в результате цитопатического воздействия вируса на клетки легких.
Основными клиническими проявлениями являются лихорадка, сухой кашель, одышка и острый респираторный . Однако многие инфицированные субъекты могут протекать бессимптомно или иметь легкие симптомы, такие как головная боль, непродуктивный кашель, слабость, миалгия и аносмия.

Ниже показана частота симптомов 1099 госпитализированных пациентов с в Ухане. У некоторых пациентов тяжелый острый респираторный синдром может развиться через неделю после появления симптомов, что может привести к летальному исходу. Общая смертность оценивается в 8% и обусловлена дыхательной недостаточностью с гипоксией или полиорганной недостаточностью.
Приобретенная иммунная система действует во время второго заражения, и вирусная нагрузка снижается. Однако у некоторых пациентов наблюдался тяжелый синдром системного воспалительного ответа, возможно обусловленная высвобождением цитокинов, и напоминающая гемофагоцитарный лимфогистиоцитоз, вызванный другими вирусными инфекциями.
Наиболее уязвимой группой населения являются пожилые и тяжелобольные пациенты. Артериальная гипертензия (24%), сахарный диабет (16%), ишемическая болезнь сердца (6%), цереброваскулярная болезнь (2,3%) и хроническая обструктивная болезнь легких (3,5%) являются наиболее распространенными сопутствующими заболеваниями при тяжелых формах .
Частота симптомов, ассоциированных с (n = 1099 пациентов):
- Кашель - 68%
- Боль в горле - 14%
- Слабость - 38%
- Озноб - 12%
- Отделение мокроты - 34%
- Заложенность носа - 5%
- Одышка - 19%
- Тошнота, рвота - 5%
- Миалгия/артралгия - 15%
- Понос - 4%
- Головная боль - 14%
- Гиперемия конъюнктивы - 1%
Неврологические осложнения
Респираторные вирусы могут проникать в центральную нервную систему (ЦНС) (нейроинвазия), поражать как нейроны, так и глиальные клетки (свойство, известное как нейротропизм) и индуцировать различные неврологические патологии (нейровирулентность). Гипотеза о нейроинвазивных и нейровирулентных свойствах основана на следующих доказательствах:
- Экстраполированная биологическая доказанность поражения ЦНС другими респираторными вирусами.
- Свидетельство неврологических повреждений нанесенных коронавирусами другим видам животных.
- Модели заражения ЦНС животных человеческими коронавирусами.
- Наличие неврологических осложнений от других коронавирусов.
- Пациенты с , у которых были представлены неврологические проявления.
Поражения нервной системы при гриппе. Среди острых респираторных вирусных инфекций у детей наиболее выраженные явления интоксикации и неврологические симптомы наблюдаются при гриппе. Почти у каждого больного, гриппом с первых дней заболевания появляются более или менее отчетливые патологические симптомы со стороны нервной системы.
Большинство работ касается описания изменений нервной системы при гриппе у взрослых. Изучение поражений нервной системы при гриппе у детей проводилось недостаточно. Лишь в последнее десятилетие появился ряд ценных исследований в этом направлении.
Частота поражений нервной системы зависит и от контингента больных. Так, С. М. Слинин наблюдал амбулаторных больных и отметил нервные осложнения в 2,3% случаев. По данным стационара, эта цифра значительно выше: 36% среди взрослых, по данным Т. К. Кадыровой и соавторов, 77,3% среди детей, по данным Р. М. Пратусевич, и соавторов.
Многие авторы частоту и тяжесть поражений нервной системы в основном связывают с этиологическим фактором. С. Н. Давиденков, Е. Ф. Кулькова, А. М. Овечкин, М. Л. Соскович на основании многочисленных наблюдений приходят к заключению о более частом и более тяжелом течении изменений нервной системы при гриппе В.
С другой стороны, имеются указания о тяжелом течении неврологических нарушений при гриппе А2. Некоторые авторы не находили различий в течении и частоте изменений нервной системы при гриппе А2 и В.
В отношении гриппа С существует противоречивое мнение. Н. М. Морозкин и соавторы считают, что заболевания, вызванные вирусом гриппа С, протекают в легкой форме. В то же время у детей при вирусном гриппе С отмечены тяжелые осложнения со стороны нервной системы, иногда со смертельным исходом.
Значительное влияние на частоту и тяжесть неврологических расстройств при гриппе оказывает возраст больного. О большой частоте неврологических изменений при гриппе у детей говорят многочисленные наблюдения. Н. М. Златковская указывает на более частое развитие неврологической симптоматики у детей в возрасте от 6 месяцев до 5 лет. В. М. Сепиашвили наблюдала поражение нервной системы у 83,7% детей до 3 лет. М. Е. Сухарева и В. В. Ритова среди детей с явлениями интоксикации нервной системы при гриппе у 20% отметили тяжелые общие нарушения (судороги, потеря сознания). По данным Н. М. Златковской, энцефалитический синдром имел место у 32%, по Ф. Л. Ивановой - у 39,8% детей. При респираторной вирусной инфекции мы отмечали наиболее тяжелые формы поражения нервной системы в возрасте да 3 лет (45%); после 3 лет такие формы имели место в 28,5% случаев. Частое и более тяжелое развитие изменений нервной системы в детском возрасте, возможно, объясняется физиологическими особенностями ребенка. Имеют значение недостаточно выраженные общие защитные свойства организма, довольно низкий специфический иммунитет, повышенная проницаемость гематоэнцефалического барьера, а также не полностью сформированная структурно и функционально центральная нервная система.
Большое влияние на тяжесть изменения нервной системы, очевидно, оказывают преморбидные особенности больного. Н. М. Златковская, Э. А. Эдельман, В. М. Сепиашвили, наблюдая большую группу детей с изменениями нервной системы при гриппе, отметили у них в анамнезе различные неблагоприятные моменты (недоношенность, асфиксия при родах, повышенная нервозность и т. д.). М. Е. Сухарева и В. В. Ритова констатировали тяжелое течение гриппа в основном у детей с отягощенным анамнезом (наслоение гриппа на другие заболевания, врожденные дефекты центральной нервной системы). Ю. С. Мартынов у 40% больных с неврологическими нарушениями выявил неблагоприятные факторы в анамнезе (травмы физические и психические, переутомление). Ж. М. Минасян почти у половины детей с выраженным менингеальным синдромом при гриппе наблюдала отягощенный преморбидный фон (асфиксия в родах, вакцинация непосредственно перед заболеванием гриппом, травмы мозга и др.).
Нами также отмечено влияние преморбидного фона на течение инфекционного процесса. Из 442 больных с респираторной вирусной инфекцией, наблюдавшихся нами в стационаре, неблагоприятные факторы в анамнезе имелись у 44%. При сопоставлении различных по тяжести течения состояний обнаружена прямая зависимость тяжести процесса от преморбидной отягощенности. Так, среди больных без поражений нервной системы, со слабо выраженными явлениями токсикоза указания в анамнезе на неблагоприятные факторы отмечены у 24%, с течением инфекции средней тяжести я умеренно выраженными поражениями нервозной системы у 36% и при тяжелой интоксикации у 64%.
Диапазон неврологических расстройств при гриппе весьма обширен - от легких явлений интоксикации до выраженных поражений головного мозга, протекающих по типу энцефалита. Различные варианты клинического течения, изменений нервной системы у детей описаны многочисленными авторами.
В большинстве работ описываются значительные изменения функций вегетативной нервной системы, что проявлялось сосудистой дистонией, лабильностью пульса, гипергидрозом, изменением кожной температуры. Помимо вегетативных нарушений, постоянно отмечаются общемозговые симптомы: расстройства сна, головная боль, рвота, головокружение, нарушение психических функций (бред, галлюцинации).
Частым симптомом при гриппе у детей являются судороги. Они могут быть предвестниками тяжелых поражений мозга - энцефалитов или одним из проявлений общих мозговых нарушений. Нередко наблюдаются и другие неврологические симптомы. Литературные данные о частоте и характере этих нарушений представлены в соответствующих разделах.
Поражение нервной системы при аденовирусной инфекции. До недавнего времени было принято считать, что для аденовирусной инфекции характерно поражение слизистой оболочки глаз, носоглотки, верхних дыхательных и нижних дыхательных путей. Однако в последние годы появились работы (в основном иностранных авторов), указывающие на значение аденовирусной инфекции в развитии поражений нервной системы. Исследования в этой области весьма немногочисленны. Однако указания ряда авторов на развитие при аденовирусной инфекции тяжелых поражений мозга заслуживают внимания и привлекают к изучению этой проблемы все большее число исследователей.
Первые описания неврологических расстройств при. аденовирусной инфекции были сделаны французскими авторами. Уже в этих сообщениях подробно рассмотрены клинические проявления и обращается внимание на тяжелое течение изменений нервной системы, возникающих в связи с аденовирусной инфекцией.
Данных о частоте развития симптомов поражения нервной системы при аденовирусной инфекции фактически нет, ибо в основном описываются спорадические заболевания. Определить частоту неврологических расстройств в течение отдельных вспышек заболевания аденовирусной этиологии также трудно. Это связано с тем, что при одних вспышках вообще не наблюдалось неврологических осложнений, а при других процент их был весьма высок. Stenger дает подробное описание вспышки аденовирусной инфекции в одном детском коллективе, где из 60 заболевших детей у 15 (25%) наблюдались неврологические симптомы (энцефалитический синдром). Однако такие сообщения единичны.
Анализ литературных источников не позволяет также говорить о преимущественном поражении детей того или иного возраста. Имеются сообщения о неврологических расстройствах в любом возрасте, начиная с 1-3 месяцев до 15 лет. При семейных вспышках, вызванных одним и тем же типом аденовируса, тяжелое течение наблюдалось как у старших детей, так и у самых маленьких.
В подтверждение этиологии заболевания приводятся, данные о выделении аденовирусов из ликвора больных с осложнениями со стороны нервной системы, а в случаях смертельного исхода - из ткани легкого и мозга. В большинстве работ диагноз подтверждался, серологическими исследованиями.
Неврологические осложнения при аденовирусной инфекции чаще развиваются на 6-10-й день от начала появления катаральных явлений и других симптомов, характерных для этой инфекции (ангины, фарингиты, конъюнктивиты). Но они могут возникать остро с первого дня заболевания или нарастают постепенно.
По данным отдельных авторов, частота неврологических расстройств возрастает при осложнениях, особенно пневмонии. Многие авторы, описывающие изменения нервной системы при аденовирусной инфекции, отмечают, что последняя протекала с пневмонией.
Chany и соавторы наблюдали у 23 детей пневмонию, вызванную аденовирусом типа 7а. У 4 из этих детей пневмония сопровождалась различными неврологическими симптомами, а у 2 развилось тяжелое поражение - энцефалит, который протекал очень тяжело и в одном случае закончился летально. По Stenger и соавторам, у 15 больных с пневмонией при аденовирусной инфекции развились выраженные энцефалитические явления.
В некоторых случаях течение пневмонии было настолько тяжелым, что трудно отрицать ее самостоятельную роль в развитии неврологической симптоматики. Японские авторы описали семейный очаг аденовирусной инфекции, вызванной промежуточным типом аденовируса 3 и 7. У ребенка 3 месяцев развилась тяжелая пневмония, протекающая с неврологическими симптомами (судороги, нистагм). На 14-й день болезни наступил смертельный исход. В семье болели еще 2 детей, у которых заболевание протекало по типу острого катара верхних дыхательных путей. Deinhardt и соавторы описали тяжелую плевропневмонию с летальным исходом у девочки 1 года 2 месяцев, вызванную аденовирусом типа 1. На фоне выраженных явлений аноксии у ребенка развились неврологические симптомы. Lelong и соавторы наблюдали пневмонию у 12-месячного ребенка. На высоте заболевания развились энцефалитические явления, очевидно обусловленные тяжелейшей интоксикацией и гипоксией.
Характер неврологических изменений при аденовирусной инфекции может быть разнообразным. Описаны общие мозговые нарушения в виде вялости, сонливости, беспокойства, головной боли, судорог.
В литературе имеются сообщения о наличии при аденовирусной инфекции менингеального симптомокомплекса, серозных менингитов и энцефалитов (этого вопроса мы коснемся в соответствующих разделах).
Таким образом, анализ литературных данных позволяет признать наличие неврологических расстройств при аденовирусной инфекции. Обращается внимание на частое возникновение тяжелых поражений нервной системы, нередко заканчивающихся летально.
Поражение нервной системы при парагриппозной инфекции. Работ, посвященных изучению парагриппозной инфекции, мало; еще меньше сообщений о характере изменений нервной системы при этом заболевании. Имеются лишь отдельные описания неврологических расстройств, развивающихся при этой инфекции. В основном это общие токсические проявления в виде общей слабости, вялости, головной боли. Наиболее частым симптомом служит головная боль. Она встречается у 40-85% больных, а по данным отдельных авторов - у 90%. В большинстве случаев головная боль носит умеренный характер.
Вторым по частоте симптомом являются вялость, слабость, апатия, возникающие в первые дни заболевания. Эти симптомы отмечены в 40-50% случаев. При парагриппозной инфекции описаны и другие общие мозговые симптомы - тошнота, рвота. Встречаются головокружение, боли в мышцах, в глазных яблоках. Однако последние не характерны для парагриппозной инфекции и наблюдаются примерно в 5% случаев. По данным отдельных авторов, этот процент достигает 26. Описаны и более тяжелые неврологические расстройства: судороги, потеря сознания, бред, галлюцинации, рвота, менингеальные симптомы. Имеются сообщения о менингеальных симптомах и менингитах при парагриппозной инфекции.
Читайте также:






