Изменения диска зрительного нерва при миопии
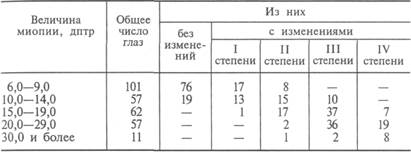
Частота изменений желтого пятна при разной величине миопии высокой степени
 |
 |
стафиломы видна в виде резкой дугообразной линии, концентрически расположенной по отношению к диску зрительного нерва.
Хориоретинальные изменения
Три области глазного дна при осложненной миопии представляют наибольший клинический интерес — область диска зрительного нерва, желтое пятно и периферия глазного дна. Изменения около диска зрительного нерва в виде серповидного или кругового конуса описаны выше.
процессов, происходящих в центральной области сетчатки, является понижение остроты зрения, нарастающее по мере усиления изменений на глазном дне.
и реже — равномерно окрашенным (23 %). С увеличением степени миопии до 15,0 дптр и более у 80 % обследованных при офтальмоскопии выявлялось бледноокрашенное глазное дно.
А.М.Водовозовым (1979) подробно описана клиническая картина транссудативной дистрофии желтого пятна сетчатки. У больных с высокой близорукостью (6,0—20,0 дптр) внезапно снижается острота зрения, обычно до сотых долей, и выявляется центральная, реже парацентральная скотома. В макулярной области видно одно или несколько глубоких кровоизлияний в виде округлых пятен. У других больных в центре желтого пятна обнаруживается проминирующий очаг серовато-белого цвета, особенно хорошо различимый при офтальмохромоскопии. При биомикроскопии видно, что желеобразный фибриновый выпот располагается под сетчаткой и приподнимает ее. У части больных сероватый очаг окружен кровоизлияниями в виде отдельных пятен, иногда сливающихся в круговой венчик.
В зависимости от характера выпота автор выделяет различные формы транссудативной дистрофии желтого пятна. Чистая геморрагическая форма выявлена при исследовании 31 глаза, фибринозная — 12. Чаще всего наблюдалась смешанная фибри-нозно-геморрагическая форма (34 глаза). У 2 больных обнаружена центральная киста, заполненная прозрачным содержимым, -серозная форма.
Рецидивы болезни, как правило, повторяются. При геморрагической форме кровоизлияния могут полностью рассосаться, однако чаще на этом месте остаются пигментированные пятна или типичное пятно Фукса. При рецидиве видны и кровоизлияния, и пигментные пятна. При фибринозно-геморрагической форме в стадии ремиссии выявляются характерные изменения: фибринозный экссудат замещается соединительной тканью и
проминирующий очаг приобретает белый или желтовато-белый цвет, геморрагии превращаются в пигментное кольцо. При рецидивах очаг увеличивается и появляются свежие кровоизлияния.
А.М.Водовозов (1979) выдвинул гипотезу о роли врожденной недостаточности соединительнотканных сосудистых мембран в развитии транссудативной дистрофии дна глаза при близорукости и общности патогенеза дистрофии и старческой диско-видной дегенерации желтого пятна. По мнению автора, это подтверждается тем, что у таких больных выявлено уменьшение резистентности сосудистой стенки капилляров.
Важное значение имеет раннее выявление периферических хориоретинальных дистрофий, которые могут возникать уже при миопии средней степени. Впервые описанные A.Vogt (1924) периферические хориоретинальные дистрофии вновь привлекли внимание в последние 20—30 лет в связи с внедрением в практику световой коагуляции глазного дна, которая стала ведущим методом профилактики отслойки сетчатки.
В области экватора локализуется, нередко сопутствуя решетчатой дистрофии, патологическая гиперпигментация сетчатки в виде множественных пигментированных фокусов разной величины и формы. На периферии глазного дна у зубчатой линии может наблюдаться кистевидная дистрофия сетчатки, напоминающая множественные икринки с резко очерченными краями. В этой же области локализуется расщепление сетчатки — рети-ношизис. Вначале выявляется как бы резко выраженная кистевидная дистрофия сетчатки. При поддавливании склеры обнаруживают плоское и гладкое возвышение внутренних слоев сетчатки, которые утрачивают прозрачность, приобретают белова-
 |
тый цвет и вид сот. Затем ретиношизис распространяется как циркулярно по периферии, так и к центральному отделу глазного дна и четко выявляется уже без поддавливания склеры. В дальнейшем возникают крупные просвечивающие пузыревидные образования, напоминающие большие кисты, появляются разрывы в слоях ретиношизиса. В области зубчатой линии могут обнаруживаться также атрофические фокусы с пигментной каймой.
Е.П.Тарутта и Е.О.Саксонова (1991) установили, что периферические витреохориоретинальные дистрофии являются более ранним и частым осложнением прогрессирующей близорукости, чем центральные дистрофии. Центральные хориоретинальные дистрофии осложняют течение приобретенной миопии преимущественно у взрослых и встречаются у детей только при врожденной близорукости, а у подростков — при врожденной и ра-ноприобретенной. Периферические витреохориоретинальные дистрофии при всех формах миопии обнаруживаются уже в детском возрасте и при средней степени близорукости. Наиболее ранними и частыми формами периферических витреохориорети-нальных дистрофий при прогрессирующей близорукости средней и высокой степени являются периферический ретиношизис (29,9 %) и решетчатая дистрофия (10,2 %).

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
В статье представлен обзор литературы, освещающий становление воззрений и современные аспекты этиологии и патогенеза патологической миопии, которая является одной из основных причин нарушения зрения и слепоты во всем мире. В статье проанализированы данные, полученные с применением современных технологий визуализации, таких как оптическая когерентная томография, трехмерная магнитно-резонансная томография, которые значительно углубили наше понимание глазных осложнений, связанных с миопией высокой степени. Тем не менее информации о причинах, вызывающих развитие этих поражений, явно недостаточно, что затрудняет разработку лечебных мероприятий для уменьшения или предотвращения развития этих осложнений. Несмотря на недавние достижения в лечении неоваскуляризации хориоидеи путем введения препаратов, блокирующих эндотелиальный фактор роста сосудов, и достижения витреоретинальной хирургии при тракционном синдроме, большинство осложнений патологической миопии, такие как макулярная атрофия, хориоретинальная атрофия и оптическая нейропатия, остаются неизлечимыми.
Детальный анализ результатов исследований различных авторов показал, что на развитие патологической миопии оказывают влияние множество факторов: биомеханические, биохимические, морфологические, гемодинамические. Эти факторы являются ключевыми в разработке методов прогнозирования и профилактики развития патологической миопии.
Ключевые слова: патологическая миопия, миопическая макулопатия, задняя стафилома, макулярная хориоидальная неоваскуляризация.
Для цитирования: Маркосян Г.А., Тарутта Е.П., Тарасова Н.А., Максимова М.В. Изменения глазного дна при патологической миопии. РМЖ. Клиническая офтальмология. 2019;2:99-104. DOI: 10.32364/2311-7729-2019-19-2-99-104.
The fundus changes in pathological myopia
G.A. Markosian, E.P. Tarutta, N.A. Tarasova, M.V. Maximova
Moscow Helmholtz Research Institute of Eye Diseases, Moscow, Russian Federation
The article presents a literature review covering formation of views and the modern aspects of the etiology and pathogenesis of pathological myopia, which is one of the main causes of visual impairment and blindness worldwide. The article analyzes the data obtained on the basis of modern imaging technologies, such as optical coherence tomography, three-dimensional magnetic resonance imaging, which significantly deepened our understanding of an eye complications associated with high myopia. Nevertheless, information about the causes of the development of these lesions is clearly not enough, which makes it difficult to elaborate therapeutic measures to reduce or prevent the development of these complications. Despite recent advances in the treatment of choroidal neovascularization by administering drugs that block vascular endothelial growth factor and achievement of vitreoretinal surgery in vitreomacular traction syndrome, most of the complications of pathological myopia, such as macular atrophy, chorioretinal atrophy, and optic neuropathy, remain incurable.
A detailed analysis of the results of research by various authors showed that many factors affect the development of pathological myopia: biomechanical, biochemical, morphological, hemodynamic. These factors are key to the elaboration of methods for predicting and preventing the development of pathological myopia.
Keywords: pathological myopia, myopic maculopathy, posterior staphyloma, macular choroidal neovascularization.
For citation: Markosian G.A., Tarutta E.P., Tarasova N.A., Maximova M.V. The fundus changes in pathological myopia. Russian Journal of Clinical Ophthalmology. 2019;19(2):99–104.
Представлен обзор литературы, освещающий становление воззрений и современные аспекты этиологии и патогенеза патологической миопии. Проанализированы данные, полученные с применением современных технологий визуализации, таких как оптическая когерентная томография, трехмерная магнитно-резонансная томография, которые значительно углубили наше понимание глазных осложнений, связанных с миопией высокой степени.
Актуальность
Патологическая близорукость: определение и классификации
За последние два десятилетия прогресс в области технологий визуализации, таких как оптическая когерентная томография (ОКТ), трехмерная магнитно-резонансная томография (МРТ), значительно углубили наше понимание глазных осложнений, связанных с миопией высокой степени. Тем не менее информации о причинах, вызывающих развитие этих поражений, явно недостаточно, что затрудняет разработку лечебных мероприятий для уменьшения или предотвращения развития этих осложнений. ОКТ с высокой разрешающей способностью в естественных условиях позволяет оценить поражения зрительного нерва и макулы, а также таких состояний, как тракционный синдром [22] и куполообразная макула [23], выявляемых при миопии высокой степени. Вероятность развития данных осложнений при патологической близорукости у молодых людей и их влияние на зрение и социальную адаптацию усиливают значимость этой проблемы [7]. Эффективное лечение имеется только для отдельных патологических изменений, таких как неоваскуляризация хориоидеи и тракционный синдром, а доступного, эффективного восстанавливающего лечения для пациентов с прогрессирующим ухудшением зрения, связанным с развитием ХРА или нейропатии зрительного нерва, в настоящее время нет.
Факторы риска развития патологических изменений при высокой близорукости
Патогенез макулопатии при близорукости
Заключение
Таким образом, основным этиопатогенетическим звеном дистрофических изменений макулярной области при высокой близорукости является растяжение оболочек заднего полюса глаза с повреждением их сосудистых, нервных элементов, мембраны Бруха, которые могут приводить к развитию витреомакулярного тракционного синдрома — комплекса патологических состояний, вызванных повреждением витреоретинального интерфейса в заднем полюсе, а также НВМ. В целом на развитие патологической миопии оказывают влияние множество факторов: биомеханические, биохимические, морфологические, гемодинамические. Эти факторы являются ключевыми в разработке методов прогнозирования и профилактики развития патологической миопии.
Только для зарегистрированных пользователей

Миопия (близорукость) - это аномалия рефракции, при которой параллельные лучи света фокусируются перед сетчаткой, а на сетчатке формируется круг светорассеяния. Миопия - наиболее частая причина ухудшения остроты зрения вдаль, по данным Росстата она встречается у каждого 3 взрослого жителя России. При неблагоприятном течении миопия становится причиной развития ретинальных осложнений, косоглазия, снижения корригированной остроты зрения, в тяжелых случаях ведет к инвалидности в трудоспособном возрасте.
Можно считать прогрессирующую миопию многофакторным заболеванием, причем в различные периоды жизни имеют значение то одни, то другие отклонения в состоянии как организма в целом, так и глаза в частности. Большое значение придается фактору относительно повышенного внутриглазного давления, которое у миопов в 70% случаев выше 16,5 мм рт. ст., а также склонность склеры миопов к развитию остаточных микродеформаций, что и приводит к увеличению объема и длины глаза при высокой миопии.
Клиническая классификация близорукости
- По степени —
- Слабой (до 3,0 дптр включительно)
- Средней (3,25-6,0 дптр)
- Высокой (более 6,25 дптр)
- По соотношению величины рефракции обоих глаз
- Изометропическая
- Анизометропическая
- По наличию или отсутствию астигматизма (с и без астигматизма)
- По возрастному периоду возникновения
- Врожденная — редко встречающаяся форма близорукости, констатируемая с первых дней жизни и обусловленная аномалиями развития глазного яблока
- Рано приобретенная (в дошкольном возрасте)
- Приобретенная в школьном возрасте
- Поздно приобретенная (во взрослом состоянии)
- По течению
- Стационарная
- Медленно прогрессирующая (менее 1,0 дптр в течение года)
- Быстро прогрессирующая (1,0 дптр и более в течение года)
- По наличию или отсутствию осложнений
- Неосложненная
- Осложненная
- хориоретинальная (околодисковая, макулярная, периферическая, распространенная)
- витреальная
- геморрагическая
- смешанная
- осложненная глаукомой
- осложненная катарактой.
- По стадии морфологических изменений
- Начальная (конус или кольцо у диска зрительного нерва не более ¼ диаметра диска, возможно исчезновение макулярного рефлекса и появление глыбок пигмента)
- Развитая (увеличение конуса или кольца у диска зрительного нерва до 1 диаметра диска, изменение формы диска, пигментация и крапчатость макулярной области, депигментация глазного дна)
- Далеко зашедшая (дальнейшее увеличение конуса или кольца, которые нередко сливаются и приобретают неправильную форму, до 1,5 диаметра диска и более, побледнение диска зрительного нерва, выраженная депигментация глазного дна, значительная крапчатость области желтого пятна, атрофические, нередко сливающиеся очаги на других участках глазного дна, возможно образование задней стафиломы)
- По стадии функциональных изменений (степень снижения остроты зрения лучшего глаза с обычной коррекцией)
- I. Острота зрения 0,8 - 0,5,
- II. Острота зрения 0,4 - 0,2,
- III. Острота зрения 0,1 - 0,05,
- IV. Острота зрения 0,04 и ниже.
Также существует несколько отдельных видов
- комбинационная (myopia combinativa) - обычно близорукость небольшой степени, при которой преломляющая сила оптической системы глаза и длина его оптической оси не превышают величин, характерных для эмметропии, однако их сочетание не обеспечивает нормальной рефракции;
- ложная (спазматическая, псевдомиопия; myopia falsa) - близорукость, возникающая при увеличении тонуса ресничной мышцы (спазма аккомодации) и исчезающая с его нормализацией;
- транзиторная (myopia transitoria) - разновидность ложной близорукости, возникающая при развитии различных заболеваний организма (сахарный диабет) и/или в результате воздействия лекарственных средств (сульфаниламидные препараты);
- ночная (сумеречная; myopia nocturna) - близорукость, связанная с эмметропической рефракцией глаза, возникающая при недостатке света и исчезающая при увеличении освещённости;
- осевая (myopia axialis) - близорукость, проявляющаяся при большой длине оптической оси глаза;
- рефракционная (оптическая; myopia refractiva) - близорукость, обусловленная чрезмерной преломляющей силой оптической системы глаза.
Жалобы пациентов сводятся к ухудшению остроты зрения вдаль. Ухудшение остроты зрения вдаль обычно возникают в возрасте 9-10 лет, иногда раньше. В случаях ухудшения зрения вдаль в дошкольном возрасте говорят о рано приобретенной миопии, она чаще развивается у детей, рано обучающихся чтению и письму, пользующихся гаджетами. Близорукость часто выявляется у детей близоруких родителей. Дети с миопией часто болеют простудными заболеваниям, у них выявляются хронические заболевания. При объективном измерении рефракции выявляется миопия в естественных условиях и в условиях циклоплегии. При визометрии, некорригированная остроты зрения вдаль снижена. При приставлению к глазу минусовых линз, полностью компенсирующих миопическую рефракцию острота зрения повышается до 1,0 и выше. При измерении объема аккомодации, запасы относительной аккомодации (ЗОА) оказываются ниже возрастных нормальных значений. При повторных измерениях рефракции, в большинстве случаев выявляется миопия большей степени – заболевание имеет тенденцию к прогрессированию, особенно выраженному в возрасте до 14 – 16 лет. У большинства детей с миопией бинокулярные функции сохранны. Изменений со стороны переднего отрезка глаза не выявляется. Среды прозрачны. На глазном дне обнаруживается миопический конус, изменений центральной зоны сетчатки не обнаруживается. На периферии сетчатки могут обнаруживаться характерные дистрофические изменения.
Острота зрения у миопов всегда ниже 1,0. Дальнейшая точка ясного зрения находится на конечном расстоянии перед глазом. Таки образом, миоп рассматривает предметы на близком расстоянии, т. е постоянно вынужден конвергировать. При этом его аккомодация находится в покое. Несоответствие конвергенции и аккомодации может приводить к утомлению внутренних прямых мышц и развитию расходящегося косоглазия. В ряде случаев по этой же причине возникает мышечная астенопия, характеризующаяся головными болями, утомляемостью глаз при работе.
Все вышесказанное относится к стационарной миопии, которая по завершению формирования глаза уже не прогрессирует. В 80% случае степень миопии останавливается на первой стадии; в 10-15% – на второй стадии и у 5-10% развивается миопия высокой степени.
Наряду аномалией рефракции существует прогрессирующая форма близорукости, которая носит название злокачественной миопии ("миопия gravis"), когда степень близорукости продолжает увеличиваться всю жизнь. Помочь в оценке динамики близорукости могут изменения длины оси глаза, выявляемые с помощь эхобиометрии глаза (позволяет определить длину глаза, размеры хрусталика, глубину передней камеры).
Клиника прогрессирующей миопии:
- имевшиеся на глазном дне, миопические конусы увеличиваются и охватывают диск зрительно нерва в виде кольца чаще неправильной формы.
- со временем образуются истинные выпячивания области заднего полюса глаза – стафиломы, которые определяют при офтальмоскопии по перегибу сосудов на ее краях.
- на сетчатке появляются дегенеративные изменения в виде белых очагов с глыбками пигмента.
- происходит обесцвечивание глазного дна, геморрагии.
Эти изменения носят название миопической хориоретинодистрофии. Особенно снижается острота зрения, когда указанные явления захватывают область макулы (лаковые трещины, кровоизлияния, пятна Фукса). Больные в этих случаях жалуются, кроме снижения зрения, и на метаморфопсии, т. е. искривление видимых объектов.

Рекомендуется субъективное исследование объема аккомодации. Снижение ЗОА свидетельствует о высоком риске возникновения и прогрессирования миопии. Повышение ЗОА - благоприятный критерий при оценке эффективности лечения и прогноза прогрессирования миопии.
- Объем абсолютной аккомодации (ОАА) = разница в рефракции одного глаза при установке его на ближайшую (punctum proximum, p.p., PP) и дальнейшую (punctum remotum, p.r., PR) точки ясного зрения, выраженная в диоптриях. ОАА измеряют монокулярно с помощью: измерительной линейки и оптотипов для близи; аккомодометра Шаповалова; приборов АКА-01, АКТР-2 или других, предназначенных для этой цели
- Объем относительной аккомодации (ООА) - разница в рефракции в условиях максимального напряжения и расслабления аккомодации при бинокулярной фиксации неподвижного объекта, находящегося на конечном расстоянии от глаза, выраженная в диоптриях. Объем относительной аккомодации измеряют бинокулярно, при расположении текста на расстоянии 33 см в условиях полной коррекции для дали и при наличии бинокулярного зрения. Измерение проводят с помощью пробной оправы (фороптера) и таблицы Д.А. Сивцева или прибора ПОЗБ.
Определяют положительную и отрицательную части относительной аккомодации: максимально переносимую силу отрицательных и положительных линз при чтении двумя глазами текста, соответствующего остроте зрения 0,7 (текст №4 таблицы Д.А Сивцева) на расстоянии 33см. Сумма абсолютных значений положительной и отрицательной части составит ООА. Особое значение придают положительной части относительной аккомодации — силе максимальных отрицательных линз - запас относительной аккомодации (positive relative accommodation). Его обозначают, как ЗОА. Это резервная (неизрасходованная) часть аккомодации, которая может быть потенциально использована. Отрицательная (израсходованная) часть относительной аккомодации, определяемая с помощью положительных линз, также имеет диагностическое значение.
При чтении текста на расстоянии 33 см в условиях полной коррекции аметропии отрицательная часть относительной аккомодации должна быть равна 3,0 дптр. Более низкие значения свидетельствуют о гипокоррекции (то есть неадекватной коррекции) имеющейся миопии или спазме аккомодации, более высокие значения – о гиперкоррекции миопии. В обоих случаях требуется уточнение объективной циклоплегической рефракции. Значения величины запаса относительной аккомодации более 5,0 дптр всегда оказываются завышенными. Получение завышенных значений ЗОА свидетельствует о диссоциации между аккомодацией и конвергенцией, исключении одного глаза из акта чтения и дальнейшей регистрации скорее абсолютной, нежели относительной аккомодации.
Рекомендуется УЗ исследование глаз (ПЗО, ПД, АПС) в качестве метода диагностики близорукости, метода контроля за течением (скоростью прогрессирования) близорукости. Ультразвуковое исследование имеет диагностическое значение в дифференциальной диагностике миопии со спазмом аккомодации.
Дистрофические изменения периферических и центральных отделов сетчатки служат непосредственной причиной снижения и утраты зрительных функций при осложненной миопии, нередко приводят к развитию отслойки сетчатки. Дистрофические изменения в центральных отделах глазного дна встречаются: в детском возрасте только при врожденной миопии (лаковые трещины, монетовидные кровоизлияния и неоваскулярные мембраны); в подростковом возрасте (после 14 лет) при врожденной и раноприобретенной миопии; при так называемой школьной миопии ЦХРД встречаются только у взрослых, обычно после 30 лет.
Рекомендуется измерение внутриглазного давления у детей. Для измерения внутриглазного давления у детей проводят: тонометрию по Маклакову (под местной анестезией); пневмотонометрию (используют для скрининга); тонометрию по Гольдману (под местной анестезией); пальпаторное ориентировочное измерение. При измерении внутриглазного давления по Маклакову величина ВГД возрастает приблизительно на 0,5 мм рт ст в год в период от рождения до 12 летнего возраста, увеличиваясь от 12±2 мм рт. ст. при рождении до 18±3 мм рт ст к 12 годам. Прогрессирование миопии может протекать на фоне высоких значений ВГД (18-22 мм рт ст - 31% случаев), средней нормы (17-14 мм рт ст – 49% случаев) и низкой нормы ВГД (13-8 мм рт ст - 20%). При высоких значениях ВГД у детей с прогрессирующей близорукостью (24-28 мм рт ст по Маклакову) необходимо проведение кератопахиметрии. В 98% случаев у этих детей определяется увеличение центральной толщины роговицы до 550 мкм и более. В таких случаях коррекция показателей офтальмотонуса не требуется. В 0,5 – 1% случаев у подростков с миопией и центральной толщиной роговицы 550 мкм и менее повышение офтальмотонуса может свидетельствовать о юношеской глаукоме.
Профилактика - доказано, увеличение количества времени, которое дети проводят на открытом воздухе, способно редуцировать (отдалить) начало миопии. Механизм защитного эффекта все еще однозначно неизвестен, было высказано предположение о том, что световая стимуляция вызывает высвобождение дофамина из сетчатки и приводит к ингибированию осевого удлинения агонистами дофамина.
Рекомендуется очковая коррекция близорукости. При назначении очков учитывают: степень миопии, состояние аккомодации, конвергенции и бинокулярного зрения. Очковая коррекция миопии в детском возрасте может быть реализована в виде монофокальных очков, бифокальных и прогрессивных очков, альтернирующей анизокоррекции. Рекомендуется назначение оптической коррекции если: некорригированная бинокулярная острота зрения снижена до 0,7 и ниже; выявлены астенопия, расходящееся косоглазие или выраженная экзофория; диагностирована врожденная близорукость. Эти факторы служат показаниями для коррекции миопии у детей.
В настоящее время существуют несколько признанных способов коррекции близорукости, а именно:
- очки,
- контактные линзы,
- ортокератология
- лазерная коррекция зрения,
- рефракционная замена хрусталика (ленсэктомия),
- имплантация факичных линз,

Очковая коррекция:
- При миопии до 6 Д, как правило, назначается полная коррекция. Если миопия 1,0-1,5 Д и не прогрессирует - коррекцией можно пользоваться при необходимости. Правила коррекции на близком расстоянии определяются состоянием аккомодации. Если она ослаблена, то назначают коррекцию на 1,0-2,0 Д меньше, чем для дали или назначают бифокальные очки для постоянного ношения.
- При миопии выше 6,0 Д назначается постоянная коррекция, величина, которой для дали и для близи определяется по переносимости пациента.
- При постоянном или периодическом расходящемся косоглазии назначается полная и постоянная коррекция.
Первостепенное значение для предупреждения тяжелых осложнений близорукости является ее профилактика, которая должна начинаться в детском возрасте. Основу профилактики составляет общее укрепление и физическое развитие организма, правильное обучение чтению и письму, соблюдая при этом оптимальное расстояние (35-40 см), достаточное освещение рабочего места.
Большое значение имеет выявление лиц с повышенным риском развития миопии. В эту группу включаются дети, у которых близорукость уже возникла. С такими детьми проводятся специальные упражнения для тренировки аккомодации. Для нормализации аккомодационной способности используют 2,5% раствор ирифрина или 0,5% раствор тропикамида. Его инсталлируют по 1 капле в оба глаза на ночь в течение 1-1,5 месяцев (желательно в периоды наибольшей зрительной нагрузки).
Очень часто миопия сопровождается изменениями, возникающими на глазном дне, а точнее, в области дисков зрительных нервов. По анатомическим признакам и степени выраженности, принято различать следующие структуры:
- световые околодисковые рефлексы в виде дуги;
- истинные стафиломы;
- миопические конусы.

Даже в случае начальной миопии в области диска зрительного нерва (ДЗН) на сетчатке выявляются световые рефлексы (двойные или одиночные) параллельные его краю. Это говорит о возникновении первичных изменений в стенке глаза, которые становятся обширными у диска зрительного нерва, охватывая даже область заднего глазного полюса. Об этом и пойдет речь далее.
Миопические конусы
Аномалия визуализируется как резко очерченная дуга или серп белого, желто-белого либо желто-розового цвета, с локализацией в области диска зрительного нерва ближе к виску. Обычно по границе между здоровым участком глазного дна и миопическим конусом обнаруживается пигментация. Она имеет разную степень выраженности: отдельные глыбки, сильная пигментация, края конуса, закрытие черным пигментом края конуса. Нечасто такой пигмент есть и вблизи конуса, он располагается небольшими неправильной формы группами.
Конус, имеющий в поперечнике до 1/5-1/4 диаметра диска зрительного нерва (ДЗН), - маленький и определяется как серп. Размер собственно истинного конуса больше 1/3-1/2 ДЗН.
Высокие степени миопии становятся причиной того, что конусы окружают ДЗН специфическим кольцом. Это явление получило название круговых конусов. Иногда круговые конусы ошибочно называют стафиломами, хотя те имеют другую структуру.
Зрительный нерв проходит по каналу, который относительно склеры расположен не перпендикулярно, а в косом направлении. Это обстоятельство делает серпы видимыми. То есть, белым серп видится из-за такого проходящего по косой канала. Цвет его объясняется тем, что склера просвечивает белым сквозь волокна зрительного нерва.
Конусы, по большей части, возникают из-за того, что в проекции зрительного нерва склера растянута, а слой пигментного эпителия подвергся атрофии. При потере склерой тургора пигментный эпителий не подходит к краю ДЗН, что становится причиной просвечивания сосудистой оболочки. Она, в свою очередь, тоже подвергается некоторой атрофии, из-за чего возможно просвечивание склеры. Возникшие таким образом серпы, имеют больший размер и цвет: различные оттенки желтого и розового. Часто в них присутствуют остатки сосудов и пигмент.
Возникновение конусов на остроте зрения обычно никак не отражается. Обычно она не снижена.
Стафиломы
Это выпячивания склеры (истинные), которые отсутствуют при конусах. Такая аномалия характерна лишь для развитых степеней миопии. Офтальмоскопия выявляет их выступающими склеральными частями, отделяющимися дугообразной резкой чертой либо окружностью от ДЗН. В проекции такой дуги, как правило, выявляется перегиб сосудов сетчатки.
При высокой степени прогрессирующей миопии на глазном дне определяются террасовидные изменения – признаки развивающихся постепенно стафилом, которые являются истинными склерэктазиями, а также конусов.
Происхождение конусов: врожденные или приобретенные?
Sclinabell & Herngeiser в 1895 году предложили конусы относить к патологиям развития. Специалисты считали, что недоразвитие у края соска сосудистой оболочки - причина возникновения конуса в височной области. Наследственное несоответствие размеров склерохориоидального канала и соска - причина кругового конуса. Впоследствии некоторые ученые поддержали эту теорию. Однако, наряду с данными исследования под микроскопом, немалую роль играет клинико-статистическая информация.
Аргументированное подтверждение природы возникновения конусов приведено ниже.

Конусы – патология врожденная, так как:
- Конусы выявляются не только при миопической рефракции, но также при эмметропической или гиперметропической.
- Изменения в тканях, типичные для миопических конусов, выявляются и у лиц разных возрастных групп в немиопических глазах.
- В глазах, имеющих одну длину оси, могут выявляться, и малые, и большие конусы.
Конусы – патология приобретенная, так как:
- Конусы выявляются даже в случаях эмметропической и гиперметропической рефракции. Изредка в удлиненных глазах, то есть с изменением их формы.
- Изученные посредством методов гистологии причиняемые конусами изменения, относятся к удлиненным глазам. Новорожденные и дети младшего возраста (в очень незначительном количестве), эти изменения имеют от рождения.
- В разных степенях шаровидная и удлиненная форма глаза возможна при одинаковой длине оси.
Специалистами нашей клиники накоплен большой опыт лечения заболеваний глаз, в том числе осложнений прогрессирующей миопии. К нам можно обратиться на любой стадии и с любой формой патологии. Лучшее оборудование для диагностики и лечения гарантирует нашим пациентам раннее выявление проблемы и адекватное ее лечение с наилучшими результатами.
Совпадение увеличения числа конусов с ростом степени миопии, небольшое количество конусов у новорожденных, детей 3—5 лет, а также младших школьников, увеличение количества конусов у школьников старших классов при росте числа детей с миопией, а также увеличение числа конусов у взрослых с профессиональной миопией, как и информация о длине глазной оси при конусах и без них — все свидетельствует о возможном врожденном характере ограниченного количества небольших конусов. Однако большая их часть — это конусы, возникшие с развитием и прогрессированием миопии до высоких степеней, после завершения роста глазного яблока.
Читайте также:


