Как обследовать нервную систему ребенка
Исследование нервной системы начинается с анамнеза. В раннем возрасте, особенно на первом году жизни, жалобы могут отсутствовать. В более старшем возрасте мать часто отмечает отставание в развитии ребенка. Старшие дети могут жаловаться на головные боли, головокружение, рвоту.
При расспросе матери необходимо начать с акушерской анамнеза (патология беременности, заболевания, профессиональные вредности и вредные привычки - алкоголизм курение, наркомания и др.), характера родов (стремительные, асфиксия, внутричерепная родовая травма). Кроме того следует установить факторы, влияющие на формирование нервной системы в первые месяцы и годы жизни (нарушения вскармливания, режима и ухода, заболевания и др.). Далее необходимо уточнить сроки развития статических и моторных функций, появление речи, поведение в семье и коллективе и др.
При осмотре оцениваются поведение и реакция ребенка на окружающее (возбуждение, сонливость, страх, эйфория, безразличие и др.), настроение, выражение; лица, координация движений и т, д. Можно выявить признаки гидроцефалии или микроцефалии, судороги, нистагм, тремор, вынужденное положение с запрокинутой головой и поджатыми к животу ногами (при менингите), гиперкинезы (при хорее). Далее определяется мышечный тонус.
Повышение мышечного тонуса наблюдается при многих поражениях головного и спинного мозга (менингит, менингоэнцефалит, церебральные параличи). Снижение мышечного тонуса отмечается у детей при рахите, полиомиелите, травматическом неврите у новорожденных. Судорожный синдром (клонические, тонические и клонико-тонические судороги) наблюдается у детей часто. Причиной судорожного состояния могут быть эпилепсия, энцефалит, менингоэнцефалит, спазмофилия.
Для оценки координации движения проводятся координационные пробы - коленно-пяточная, пальценосовая и др.
У всех детей необходимо исследовать рефлексы. У детей до 2 лет сухожильные рефлексы оживлены, неравномерны, имеют широкую зону; выявляются рефлексы Бабинского и Россолимо, клонус стоп. После 2 лет эти симптомы являются признаком повреждения пирамидных путей. Понижение сухожильных рефлексов наблюдается при полиневритах (дифтерия), поражения спинного мозга и его корешков (полиомиелит), мышечных атрофиях различной этиологии,
Кожные рефлексы у детей обычно снижены. Подошвенный рефлекс появляется только после 1,5-2 лет. Снижение или отсутствие этих рефлексов типично для поражения пирамидных путей.
Красный стойкий дермографизм указывает на снижение тонуса сосудов (менингит, кишечный токсикоз, рахит и др.). Белый дермографизм свидетельствует о повышении сосудистого тонуса и характерен для скарлатины. Смешанный дермографизм является результатом вегетососудистой дистонии, признаками которой также являются повышенная потливость ладоней, стоп, подмышечных впадин, акроцианоз.
У всех детей необходимо исследовать менингеальные симптомы - ригидность затылочных мышц, симптомы Кернига, и Брудзинского. Положительные симптомы говорят о менингите.
Во всех случаях подозрения на менингит необходимо исследование спинномозговой жидкости.
Изменения состава спинномозговой жидкости в виде умеренного увеличения количества белка и значительного повышения числа клеток нейтрофильного характера (клеточно-белковая диссоциация) типичны для гнойного менингита различной этиологии. Белково-клеточная диссоциация (значительное повышение уровня белка по сравнению с количеством клеток) с лимфоцитарным цитозом и уменьшением количества сахара характерна для туберкулезного менингита). Некоторое повышение содержания белка и умеренный лимфоцитарный плеоцитоз наблюдаются при серозном менингите.
Из других симптомов поражения нервной системы можно выделить парезы и параличи, которые бывают периферические и центральные. Примером периферические параличей может служить паралич лицевого нерва и травматический плексит у новорожденных, вялые параличи при полиомиелите, дифтерии. Они характеризуются снижением мышечного тонуса, дряблостью мышц, снижением или отсутствием сухожильных или кожных рефлексов.
Центральные параличи возникают при поражении центрального отрезка двигательного неврона или пирамидного ПУТИ. Для них типично повышение сухожильных и появление патологических рефлексов Бабинского, Россолимо и других, наличие мышечной гипертонии (спастические параличи). Эти параличи наблюдаются при гипоксической и травматической энцефалопатии, энцефалитах, туберкулезном менингоэнцефалите.
При обследовании детей с поражением центральной нервной системы, кроме исследования спинномозговой жидкости, может быть произведена рентгенография черепа, а также в отдельных случаях пневмоэнцефалография, компьютерная томография, УЗИ, венгрикуло- и ангиография.
Большое значение имеет исследование глазного дна, выявляющее признаки повышения внутричерепного давления при гидроцефалии, объемных процессах в мозге.
| | | следующая лекция ==> | |
| Анатомо-физиологические особенности нервной системы и органов чувств. Семиотика поражения нервной системы | | | Основные черты орографии и их связь с тектоникой |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Нервная система регулирует жизнедеятельность организма, обеспечивает координированную деятельность органов и систем. Кроме того, мозг является местом формирования эмоций, чувств, интеллекта. Знание возрастных особенностей нервной системы необходимо для адекватной оценки общего состояния ребенка и его нервно-психического развития. Своевременное обеспечение условий для формирования умственного развития закладывает основу для гармоничного развития личности в дальнейшем.
Проводя клиническое обследование ребенка, нужно обратить особое внимание на следующие моменты:
1. При изучении анамнеза определить факторы, влияющие на формирование нервной системы внутриутробно, интранатально, в первые месяцы и годы жизни ребенка.
2. Проанализировать сроки развития статических и моторных функций, условно-рефлекторной деятельности, языка; для старших детей — данные о поведении в семье и школе, успеваемость.
3. При осмотре оценить поведение ребенка, его реакцию, настроение, выражение лица, координацию движений, походку, мышечный тонус.
4. При обследовании определить состояние родничков и швов черепа (для детей 1-го года жизни), кожной чувствительности, периферических нервов, мышц; кожных рефлексов, рефлексов со слизистых оболочек и сухожилий с учетом особенностей развития нервной системы детей разного возраста, дермографизма.
5. Назначить план обследования (по показаниям): определить уровень электролитов в сыворотке крови, провести нейросонографию, электроэнцефалографию, компьютерную и магнитно-резонансную томографию и тому подобное.
6. Оценить результаты лабораторных и инструментальных исследований.
Транзиторно Рудиментарные РЕФЛЕКСЫ
Транзиторные рудиментарные рефлексы отражают уровень развития двигательных анализаторов и с возрастом исчезают.
У детей 1-го года жизни состояние нервной системы отражают безусловные рефлексы, которые объединяют оральные и спинальные сегментарные автоматизмы, миелоенцефальни позотонични рефлексы и мезенцефально учредительные автоматизмы.
Оральные сегментарные автоматизмы
Сосательный рефлекс — если положить в рот соску, возникнут активные сосательные движения (рефлекс физиологический до 1-летнего возраста).
Поисковый (Куссмауля) рефлекс — при поглаживании кожи в области угла рта, не касаясь губ, происходит опускание губы, отклонение языка и поворот головы в сторону раздражителя (рефлекс физиологический до 1-летнего возраста).
Хоботковый рефлекс-при постукивании пальцем по губам происходит вытяжение губ хоботком (рефлекс физиологический до 2 мес жизни).
Рефлекс ВАБКО и о (ладонно-ротовой) — при нажатии на подушечки большого пальца открывается рот и сгибается голова (рефлекс физиологический до 3 мес жизни).
Спинальные сегментарные автоматизмы
Хватательный (Робинсона) рефлекс — ребенок хватает и крепко держит предмет при касании им поверхности ладони. При этом иногда удается поднять ребенка над опорой.
Подошвенный рефлекс — при нажатии в области основания II-III пальцев подошвы происходит подошвенный сгибание пальцев (рефлекс физиологический до 2-4 мес жизни).
Рефлекс Моро (охватывающий):
а) ребенка, находящегося на руках врача, резко опускают на 20 см, затем поднимают до исходного уровня;
б) быстрым движением разгибают нижние конечности;
в) легонько стучат по поверхности, на которой лежит ребенок, на расстоянии 15-20 см по обе стороны от головы.
Ребенок сначала отводит руки в стороны и разгибает пальцы, затем возвращает руки в исходное положение (рефлекс физиологический до 4 мес жизни).
Рефлекс Таланта — если у ребенка, который лежит на боку, провести большим и указательным пальцами по паравертебральных линиях от шеи к ягодицам, ребенок выгибается дугой (рефлекс физиологический до 4 мес жизни).
Рефлекс Переса — в положении ребенка лежа на животе проводят пальцем по остистым отросткам от копчика до шеи. Это вызывает прогибание туловища, сгибание верхних и нижних конечностей, поднятие головы, таза, а иногда мочеиспускание и дефекацию. Этот рефлекс болезненный, поэтому его исследуют последним (физиологический до 4-месячного возраста).
Миелоенцефальни позотонични рефлексы
Лабиринтный тонический рефлекс — проявляется легким напряжением мышц — сгибателей верхних и нижних конечностей, если ребенок лежит на животе; легким напряжением мышц-разгибатели в при переворачивании на спину (рефлекс физиологический до 1 мес жизни).
Симметричный шейный тонический рефлекс — при пассивном сгибании головы у новорожденного ребенка, который лежит на спине, происходит повышение тонуса мышц — сгибателей рук и мышц — разгибателей ног. При разгибании головы — наоборот (у здоровых новорожденных этот рефлекс выражен слабо, исчезает к 2 мес жизни).
Асимметричный шейный тонический рефлекс — голову ребенка, который лежит на спине, поворачивают так, чтобы подбородок касался плеча. При этом снижается тонус конечностей, к которым обращено лицо. Иногда они разгибаются на короткое время, и повышается тонус противоположных конечностей (рефлекс физиологический до 2-3 мес жизни).
Мезенцефально учредительные автоматизмы
Лабиринтный установочный рефлекс — у новорожденных отсутствует или очень слабо выражен. На 1-й неделе ребенок пытается поднять и удержать голову. На 2-м месяце рефлекс хорошо выражен.
Простые шейные и туловищной учредительные рефлексы — поворот головы в сторону вызывает поворот туловища в ту же сторону, но не одновременно, а поочередно: сначала возвращается грудной отдел, затем тазовый. Эти рефлексы появляются у новорожденного и до б-7-месячного возраста исчезают.
Анатомически-физиологические особенности нервной системы у детей раннего возраста
Головной мозг:
— Пирамидные клетки не имеют свойственной им формы, в них отсутствует пигмент;
— Недоразвитость дендритов в нервных клетках;
— Центры коры не сформированы, кора приобретает цитоархитектоники, присущей взрослым, до 1-2-летнего возраста;
— У новорожденных полушария развиты слабо; сформированы лишь основные борозды, которые имеют малую высоту и глубину, при рождении височная доля развита лучше;
— Мозговая ткань очень богата на воду, легко развиваются отеки;
— Серое вещество плохо дифференцирована от белой.
Спинной мозг:
— Более зрелый, чем главный, с возрастом увеличивается только количество нервных клеток;
— Полностью заполняет спинной канал до 5-го месяца внутри-утробного развития.
Периферические нервы:
— Мало миелинизированных волокон (первыми миелинизуються афферентные волокна, затем эфферентные);
— Внутричерепные нервы миелинизуються до 3-месячного возраста;
— Большинство периферических нервов миелинизуються в возрасте до 3 лет, канатики белого вещества — до 4-7 лет.
Анализаторы:
— Зрительный — до 2-3 месячного возраста наблюдается физиологическая светобоязнь, физиологический нистагм, физиологическая дальнозоркость, большая широта аккомодации; с 6 месячного возраста ребенок различает цвета;
— Слуховой — восприятие звуков у новорожденных снижена, поскольку барабанная полость заполнена воздухом; с 2-месячного возраста ребенок дифференцирует звуки; с 7-8 мес жизни происходит координация слухового и зрительного анализаторов;
— Обонятельный — у новорожденных снижен порог чувствительности, воспринимает только сильные запахи; начиная с 4-месячного возраста ребенок дифференцирует несколько запахов;
— Вкусовой — у новорожденных шире рецепторное поле и высший порог чувствительности; с 3 мес жизни ребенок дифференцирует несколько вкусовых ощущений; тонкие вкусовые ощущения совершенствуются в младшем школьном возрасте.
Чувствительность:
— Тактильная — определяется с 7-го месяца внутриутробного периода, лучше развита на лице, подошвах, кистях;
— Температурная — высший порог чувствительности; ребенок лучше воспринимает холод;
— Болевая — развита слабо; формируется до 6-го дня после рождения, имеет самый порог;
— Глубокая (вибрационная, мышечно-суставная чувствительность, чувство давления, веса) — формируется до 2 лет жизни.
— Оба отдела функционируют с момента рождения;
— В крови новорожденных преобладает норадреналин;
— С возрастом происходит переход от генерализованных вегетативных реакций до локальных, специализированных реакций;
— С 3 — до 7-месячного возраста преобладает парасимпатическая нервная система.
Отсутствие речи, неумение передавать свои ощущения, выраженность общих реакций, заметное преобладание общемозговых симптомов над очаговыми создают трудности в оценке неврологического статуса ребенка. Поэтому исследование нервной системы детей раннего возраста требует специальных знаний, большой наблюдательности и умелого подхода к больному ребенку.
Наиболее интенсивно нервная система развивается на первом году жизни. На основе врожденных реакций, обеспечивающих в основном биологическое существование, происходит формирование сложных форм деятельности. Усложняются и качественно изменяются движения ребенка, речь, психика. В связи с этим неврологическое обследование должно строиться с учетом динамики развития.
Обследование ребенка включает анализ анамнестических данных, общий осмотр, оценку неврологического речевого и психического статуса, вспомогательные методы диагностики.
В клинике неврологии раннего детского возраста сбору анамнестических данных следует уделять особое внимание, поскольку дифференциальная диагностика неврологических нарушений в этом периоде крайне затруднена из-за неспецифичности клинических проявлений. В этих обстоятельствах новые данные полученные от родителей и из медицинских документов, освещающих историю родов и предыдущего развития ребенка, имеют большое значение для установления характера заболевания.
Врач должен выяснить, когда появились первые признаки патологии — непосредственно после рождения или спустя определенный промежуток времени, начало болезни было острым или постепенным, какова дальнейшая динамика неврологических симптомов. Имеет значение уровень психомоторного развития ребенка до момента выявления неврологических нарушений.
Определенную роль в возникновении перинатальной патологии может играть возраст матери к моменту рождения ребенка. Известно, что у женщин старше 30 лет более трудно протекают роды, особенно первые. С возрастом происходит гормональная перестройка организма, которая может влиять на развивающийся плод. Статистические данные показывают, что с увеличением возраста женщины растет частота хромосомных аберраций у новорожденного. Отрицательные воздействия на плод могут быть обусловлены производственными вредностями. Радиоактивное облучение, сверхвысокие частоты, химические реактивы, с которыми мать соприкасается на производстве, иногда дают мутагенный и тератогенный эффект. Профессиональные вредности и возраст отца имеют меньшее значение в перинатальной патологии, хотя и в этих случаях физическое и химическое воздействие может вызывать изменения в половых клетках и явиться причиной патологии у ребенка.
Следует тщательно проанализировать акушерский анамнез матери. Наличие дисменореи, самопроизвольных выкидышей, преждевременных родов позволяет заподозрить гинекологическую патологию или другие заболевания. В частности, многие энзимопатии, гормональные расстройства могут приводить к преждевременному прерыванию беременности.
Анализируя течение беременности, важно отметить наличие токсикоза I и II половины, степень его тяжести. Выраженный токсикоз II половины с явлениями нефропатии часто сопровождается хронической гипоксией плода. Это отражается на внутриутробном развитии и течении родов. При токсикозах I половины отчетливой корреляции с перинатальной патологией не обнаруживается, хотя возможно отрицательное воздействие на развивающийся плод.
Среди заболеваний матери заметное влияние на плод могут оказывать пороки сердца, почечная недостаточность, сахарный диабет, тиреотоксикоз. Даже при относительно хорошем состоянии матери во время беременности развитие плода при этих заболеваниях иногда нарушается.
Важно обратить внимание на вирусные инфекции, перенесенные во время беременности. Общеизвестно тератогенное влияние вируса краснухи, причем тяжесть врожденных дефектов плода зависит от срока беременности, во время которого мать перенесла краснуху. Чем в более ранние сроки было заболевание, тем тяжелее возникшие осложнения. Патогенное воздействие на плод оказывают вирусы гепатита, гриппа. Имеет значение также ток-соплазмоз.
В происхождении перинатальной патологии определенная роль принадлежит несовместимости матери и плода по иммунологическим факторам. При этом резус- и групповая несовместимость могут оказывать неблагоприятное влияние на плод даже при отсутствии клинических проявлений гемолитической болезни новорожденных.
При сборе анамнестических данных следует также учесть, принимала ли мать во время беременности лекарственные препараты, которые могли бы нарушить внутриутробное развитие плода.
Существенной частью анамнеза является характеристика родов. Следует выяснить их продолжительность, длительность безводного периода, применяемые методы стимуляции и оперативного родоразрешения. Патологическое течение беременности и родов — наиболее частые причины развития гипоксии плода и асфиксии новорожденного.
О тяжести состояния ребенка при рождении косвенно свидетельствуют длительность асфиксии, применение реанимационных мероприятий, их характер и эффективность, оценка по шкале Апгар и динамика состояния в родильном доме.
Для определения состояния новорожденного в течение 1-й минуты после рождения можно пользоваться шкалой Апгар. В том случае, если в родильном доме была желтуха, необходимо выяснить, на какой же день она возникла, каковы ее интенсивность и продолжительность.
Имеют значение данные о наличии неврологических нарушений в период пребывания ребенка в родильном доме, времени его выписки или перевода в специализированное учреждение.
Следует уточнить, как протекало развитие ребенка после периода новорожденности.
Следует также выяснить динамику росто-массовых показателей, темп увеличения окружности черепа. Полученные сведения позволяют в ранние сроки выявить признаки нарушения психомоторного развития.
Большое значение имеют сведения о родственниках ребенка. При отягощенной наследственности необходимо составить родословную.
Все для раннего Развития Детей
Страницы
- Главная страница
- Дети до 1 года
- Дети от 1 до 2 лет
- Дети от 2 до 3 лет
- Дети от 3 до 4 лет
- Дети от 4 до 5 лет
- Дети от 5 до 7 лет
- Мир Вокруг Нас
- Здоровье Детей
- Математика-Логика
- Азбука-Грамматика
- Английский для Детей
- Развивающие КНИГИ
- Развивающие Игрушки
- Раскраски
- Сайт

Достаточно часто возникают ситуации, когда родители, побывав на приеме у невролога, получают рекомендации и направления на различные виды обследования нервной системы ребенка. Трудно выполнять назначенные исследования, не зная, для чего они предназначены. Возникают вопросы: неопасно ли обследование для здоровья ребенка, какую информацию дает обследование, насколько оно необходимо?
Родители ребенка должны ориентироваться в методах обследования нервной системы детей, существующих в настоящее время. Эти методы используются для достижения нескольких целей: для уточнения и подтверждения диагноза, для выбора оптимального вида лечения, они дают возможность проследить течение
болезненного процесса, оценить эффективность лечения.
Вопрос о необходимости проведения дополнительного обследования и его объем решается только после тщательного неврологического осмотра и изучения истории возникновения заболевания.
Начнем с люмбалыюй пункции, иначе, наверное, можно сказать — с поясничного прокола. Метод старый, но до настоящего времени не утратил своего значения для диагностики многих заболеваний нервной системы.
Существуют болезни, при которых сложно установить диагноз без проведения люмбальной пункции. Эти заболевания нередко сопровождаются тяжелыми нарушениями сознания, признаками грубого поражения нервной системы, имеют тяжелое прогрессирующее течение.
Порой, несмотря на своевременное и правильное лечение, после острого периода возникают серьезные последствия: парезы, параличи, задержка психического развития ребенка, или же болезнь приобретает хронический характер.
Широко распространено ошибочное мнение, что не болезнь, а пункция приводит к этим последствиям и что ребенок стал инвалидом из-за проведения этого прокола.
Возможно, такой неоправданный страх, суеверие порождены названием прокола — спинномозговая пункция.
Такой синоним люмбальной пункции употреблялся ранее, да и сейчас врачи нередко пользуются им.
Однако при люмбальной пункции спинной мозг никогда не пунктируется — его прокол вообще не предусматривается. Люмбаль-ная пункция проводится для получения цереброспинальной жидкости — ликвора.
Рассматривая строение спинного мозга, мы говорили, что он оканчивается на уровне первого поясничного позвонка, и только лишь у новорожденных и детей первых лет жизни спинной мозг может достигать второго или третьего поясничного позвонка.
Люмбальная пункция производится у детей между отростками третьего и четвертого или же четвертого и пятого поясничных позвонков, то есть гораздо ниже окончания спинного мозга. Это значит, что при люмбальной пункции спинной мозг никак не может пострадать. В цереброспинальной жидкости на уровне прокола плавают корешки спинного мозга, но они легко уклоняются от иглы.
Как же проводится люмбальная пункция? Место пункции обезболивается новокаином.
Пункционная игла вводится между отростками позвонков — у детей на глубину до 3 см.
Для исследования собирается 3-5-10 мл жидкости (ликвора).
Если давление нормальное, ликвор капает капельками, при повышенном давлении он может вытекать струей. Во время пункции врач измеряет давление жидкости в миллиметрах водяного столба. Пункция делается в положении лежа, на боку.
После пункции ребенка отвозят в палату: ему необходимо несколько часов лежать на животе без подушек. На 1-2 дня назначается постельный режим. После пункции иногда появляется головная боль, но она быстро проходит.
Цереброспинальную жидкость врачи обязательно исследуют при воспалительных заболеваниях нервной системы — менингитах, энцефалитах, а также при подозрении на опухоли нервной системы и кровоизлияния. В лаборатории исследуют клеточный состав ликвора, содержание белка, антитела и другие компоненты.
В ряде случаев даже сама пункция оказывает лечебный эффект, снижая резкое повышение давления ликвора, которое часто бывает при воспалении мозговых оболочек (при менингите).
Рентгенологические исследования черепа и позвоночника при некоторых заболеваниях центральной нервной системы у детей используются уже давно и являются важными и часто применяемыми диагностическими методами в практике детских неврологов.
Конечно, ребенок испытывает определенную рентгенологическую нагрузку, но польза превышает риск облучения.
Безопасность проведения рентгенологических исследований обеспечивается рассчитанными допустимыми рентгеновскими дозами, а также применением защитных мер, уменьшающих вредное влияние рентгеновского облучения.
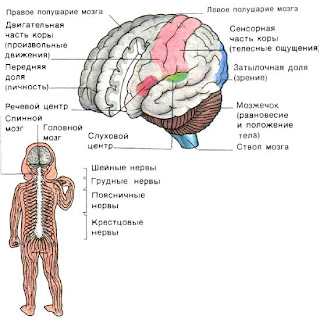
Рентгенография черепа называется краниографией.
Краниография позволяет выявить признаки повышения внутричерепного давления, оценить состояние костных стыков — швов и родничков у маленьких детей. Рентгенография черепа назначается при гидроцефалии, микроцефалии, подозрении на краниостеноз, опухоль головного мозга, при травме черепа для подтверждения или исключения перелома и трещин костей черепа.
Рентгенографическое исследование позвоночника называется спондилография. У детей, как и у взрослых, это исследование применяют для выявления различных поражений позвоночника и спинного мозга. Снимки делают раздельно для шейного, грудного и пояснично-крестцового отделов позвоночника.
Для полноты оценки состояния позвоночника снимки выполняют в различных проекциях позвоночника: боковой, прямой, косой. Для получения представления о состоянии первого и второго шейных позвонков избирается проекция снимка через открытый рот.
При рентгеновском исследовании нижних отделов позвоночника рентген-лаборант защищает половые органы ребенка фартуком из просвинцованной резины.
Спондилография позволяет выявить рентгенологические признаки травм, дефектов развития, опухолей позвоночника и спинного мозга.
На рентгеновских снимках видны изменения позвоночника при воспалительных процессах, в частности при туберкулезе и остеомиелите.
Помимо простых рентгеновских снимков существуют контрастные рентгенологические исследования головного и спинного мозга, позволяющие выявить локализацию и характер поражения этих отделов центральной нервной системы.
При этих исследованиях рентгенография сочетается с одновременным введением рент-геноконтрастных веществ, воздуха или специальных жидкостей.
При миелографии контрастное вещество вводится под твердую оболочку спинного мозга (в субдуралыюе пространство спинного мозга), при этом сам спинной мозг не затрагивается.
При пневмоэнцефалографии в субарахноидальное пространство вводится воздух. На пневмоэнцефалограммах хорошо видны субарахноидальное пространство, а также желудочковая система головного мозга.
Церебральная ангиография — это особое исследование мозговых сосудов. Рентгенограмма черепа делается после введения специального контрастного вещества в общую сонную или позвоночную артерию. На ангиограммах черепа врач видит очень четкое изображение сосудистого русла мозга.
Компьютерная томография. Современные достижения технического прогресса позволили во многих случаях отказаться от старых, очень сложных, не исключающих занесения инфекции, методик нейрорентгенодиагностики.
Для получения представления о структуре мозга, костях черепа и позвоночника в настоящее время используются рентгеновские лучи с последующей их компьютерной обработкой, позволяющей вывести на экран четкое изображение различных срезов мозга.

На одном срезе возможно получение изображения и костей черепа, и желудочков мозга, и всех структур мозговой ткани.
К наиболее совершенным, информативным, неинвазивным, то есть исключающим занос инфекции методам относятся магнитно-резонансная томография и по-зитронно-эмиссионная томография.
Использование этих методов, помимо их высокой информативности, позволяет избежать лучевой нагрузки на пациента.
Позитронно-эмиссиоиная томография, помимо всего прочего, дает представление об уровне обмена веществ в разных отделах мозга. Учитывая большую безопасность магнитной резонансной томографии, ей отдается предпочтение при обследовании нервной системы у детей.
Достаточно информативным, неинвазивным, недорогим и поэтому широкодоступным и наиболее безопасным методом исследования головного и спинного мозга, позвоночника и черепа является метод ультразвуковой нейросонографии. Этот метод может применяться с первых дней рождения ребенка. Он основан на использовании ультразвука, имеющего свойство по-разному отражаться от неоднородных тканей.
Метод позволяет диагностировать отек, сдавление и смещение (дислокацию) головного мозга, которые случаются при родовых повреждениях головного мозга.
Это исследование выявляет различные виды кровоизлияний, инфаркты головного мозга. В диагностическую сферу нейросонографии также входит определение пороков развития центральной нервной системы: микроцефалии, краниосте-ноза, мозговых грыж и многих других аномалий развития мозга, черепа и позвоночника.
Метод позволяет обнаружить родовые травмы позвоночника, опухоли нервной системы, черепно-мозговые травмы, переломы костей черепа, гидроцефалию в ее начальных стадиях.
Метод широко применяется для повторных исследований благодаря его безопасности и доступности, мониторинга.
Показаниями для повторных исследований являются недоношенность, гидроцефалия, внутричерепные кисты, родовые травмы мозга, атрофические изменения мозга.
Для диагностики нервных заболеваний у детей и взрослых применяются и разнообразные электрофизиологические методы. Наиболее широко востребованными в детской неврологии оказались электроэнцефалография, реоэнцефалография, допплерография сосудов головы, электромиография, эхоэнцефалоскопия.
Допплерография. Последние два десятилетия для изучения сосудистых заболеваний головного мозга используют метод допплерографии. Он основан на применении эффекта Допплера: изменение частоты колебания ультразвука при отражении от движущегося объекта. При допплерографии сосудов ультразвук отражается от движущихся форменных элементов крови.
Метод совершенно безвреден и широко доступен. Допплерография позволяет исследовать сосуды головного мозга, располагающиеся вне и внутри черепа. Новорожденных детей лучше исследовать в состоянии сна, через час после еды.
Допплерография информативна при пороках развития сосудов головного мозга, нарушениях мозгового кровообращения в период новорожденности и в раннем детском возрасте, при повышении внутричерепного давления, исследование выявляет сосудистую недостаточность головного мозга, обусловленную патологией шейного отдела позвоночника. Нередко Допплерография помогает выявить причину головных болей у детей.
В основе ЭМГ лежит исследование электрических потенциалов, возникающих в мышечных волокнах. Биоэлектрические потенциалы отводятся с применением особых электродов-накладок.
Эхоэнцефалоскопия также является методом ультразвукового исследования головного мозга. Используется давно. Позволяет оценить величину, ширину желудочков головного мозга, степень повышения внутричерепного давления, симметричность и смещение срединных структур головного мозга, возникающих при травматических кровотечениях и гематомах, опухолях головного мозга.
Читайте также:


