Как восстановить чувствительность пальцев срединного нерва
Повреждения нервных стволов верхней конечности, в частности кисти, могут наступать вследствие действия острых и тупых предметов. Как правило, они сопутствуют повреждениям мягких тканей, переломам костей, ушибам или нагноительным процессам. Нередки и постоперационные повреждения нервов кисти.
Разрезы, проведенные через возвышение большого пальца, опасны особенно для двигательной ветви срединного нерва, а разрезы в дистальной трети ладони — для ладонных ветвей нервов пальцев.
Повреждения мягких тканей пальцев сопровождаются нарушением целостности собственных пальцевых нервов.
Седдан, на основании патологических, анатомических, клинических и прогностических данных, различает следующие три вида повреждений нервов: 1. невропраксия, 2. аксонотмез, 3. невротмез.
2. При наличии аксонотмеза целостность нерва не нарушена полностью. Соединительнотканные элементы его сохраняются, страдают только осевые цилиндры. Следствием такой травмы является полное выпадение двигательной, чувствительной и симпатической функции. Если денервация продолжительная, то наступают атрофия мышц и необратимые фибротические изменения.
Благодаря сохраненным соединительнотканным элементам имеются достаточные условия для регенерации и аксоны могут расти к периферии. Примеры аксонотмеза наблюдаются при переломах плеча или при терапевтическом разрушении диафрагмального нерва.
3. Под невротмезом подразумеваются такие повреждения нерва, при которых нерв перерезается по в.сему диаметру, поэтому возможность спонтанной регенерации полностью исключается. Патологоанатомически перерезаны как аксоны, так и соединительнотканные пучки. Симптомы невротмеза такие же, как симптомы аксонотмеза, поэтому в ранних стадиях не представляется возможным провести между ними различие.
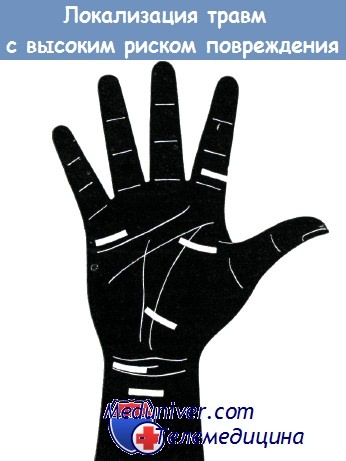
При повреждении ладони в указанных местах следует помнить о возможности повреждения нервов (по указанию Мезона)
Достоверный диагноз устанавливается только во время операции. Если до определенного срока не появляются признаки регенерации, то повреждение является невротмезом. Он может наступать при открытых переломах, огнестрельных ранениях и вследствие тяжелых ушибов. Соединение нерва после невротмеза оперативным путем никогда не приводит к полному излечению, так как совершенное сопоставление нервных волокон не представляется возможным.
Кроме перечисленных трех главных видов повреждений нервов, различаются: частичные невротмезы, ишемия нервов и комбинированные повреждения. При частичном невротмезе изменения не распространяются на всю область иннервации данного нерва.
При аксонотмезе чувствительность восстанавливается приблизительно до 100%. После наложения шва на нервы восстановление чувствительности в такой степени не наступает. При истинной регенерации чувствительность восстанавливается не концентрически, а от проксимального к дистальному направлению.
Первым клиническим признаком регенерации нервных волокон является то, что при перкуссии культи нерва по ходу его возникают явления парастезии. Если перкуссия производится по ходу нерва, от дистального в проксимальное направление, то достигается такая точка, при перкуссии которой больной испытывает чувство ползания мурашек и чувство действия тока. Это чувство иррадиирует в направлении, соответствующем ходу дистального конца нерва.
Периодически следует измерять расстояние дистального края постепенно увеличивающейся области восстановления чувствительности от какого-либо костного возвышения руки, взятого исходным пунктом для сравнения. Этот симптом регенерации в немецкой литературе носит название признака Тинеля или Гофмана—Тинеля.
Если имеет место регенерация, то перкуссия периферического конца нерва вызывает чувство действия тока, так как регенерированные безмякотные нервные волокна чувствительны к механическому раздражению. Если умеренное чувство ползания мурашек наступает только при перкуссии места повреждения и на периферии чувство действия тока не появляется, то регенерация не наступила и показано наложение нервного шва.
Признак Тинеля не является абсолютным признаком регенерации, так как нервные элементы, приводящие к парестезии, клинически могут и не функционировать. Поэтому многие сомневаются в достоверности признака Тинеля.

Наконец, приводим метод оценки регенерации чувствительных и двигательных волокон по Нигсту:
А) Оценка чувствительности:
(0) в области иннервации нерва нет никаких признаков чувствительности,
(1) восстановление глубокой болевой чувствительности,
(2) восстановление тактильной чувствительности и поверхностной болевой чувствительности до определенной степени,
(3) восстановление кожной болевой и тактильной чувствительности во всей автономной области нерва,
(4) предыдущий тип восстановления чувствительности, но с восстановлением способности различия двух точек.
Б) Оценка двигательных расстройств:
(0) сокращения не наблюдается,
(1) восстановление способности сокращения в проксимальной мышечной группе,
(2) восстановление способности сокращения как в проксимальной, так и в дистальной группах мышц,
(3) состояние мышц (2), но кроме того все наиболее важные мышцы способны оказывать действие против сопротивления,
(4) состояние (3), но с восстановлением способности выполнения синергических и изолированных движений,
(5) полное восстановление функции.
Например, в случае повреждения срединного нерва степени Б—2 и А—2 показано хирургическое вмешательство. Однако об успешности вмешательства можно говорить только в случае, если восстановление достигает степени Б—5 и А—3. В области иннервации локтевого нерва для полного успеха необходимо восстановление двигательной функции межкостных мышц, иначе тонкие движения кисти неосуществимы.
Однако восстановление чувствительной функции локтевого нерва может быть даже важнее двигательной, принимая во внимание опорную роль безымянного пальца и мизинца. Восстановление двигательной функции лучевого нерва является более важным, чем восстановление его чувствительной функции.
К особо сложным проблемам хирургии нервов кисти относятся пластика нервов в рубцово-измененном тканевом ложе, а также невосстановимые поражения центрального или (и) периферического конца нерва. В зависимости от особенностей повреждения и состояния тканей в зоне дефекта можно выделить две основные ситуации: 1) когда пластика нервов возможна и 2) когда проблему восстановления чувствительности пальцев следует решать другими путями (схема 27.3.1).
Проведение пластики нерва возможно. Если ранее выполненная операция на нервах не привела к восстановлению кожной чувствительности на пальцах кисти, то в большинстве случаев хирург выбирает один из четырех вариантов пластики нервов: 1) повторную обычную пластику; 2) пластику нерва некровоснабжаемыми невральными трансплантатами с их размещением за пределами рубцово-измененного участка тканей; 3) пластику кровоснабжаемыми невральными трансплантатами и 4) размещение некровоснабжаемых невральных трансплантатов в специально пересаженном в зону дефекта лоскуте, играющем роль полноценной биологической среды.
Повторная пластика нервов выполняется при удовлетворительном состоянии мягких тканей, отсутствии значительных рубцов в зоне дефекта тканей и относительно небольшой величине диастаза между его концами. Шансы на хорошие результаты максимально возрастают, если масштабы повреждения позволяют иссечь рубцово-измененные ткани в зоне дефекта нерва.
Пластика нервов с транспозицией невральных трансплантатов. При значительной величине дефекта нерва (несколько сантиметров) и выраженных рубцовых изменениях тканей реальной опасностью становится блокада роста аксонов через трансплантаты образующимися рубцами. Если рубцовая манжетка вокруг зоны повреждения нерва не может быть иссечена, то шансы на успех значительно возрастают при использовании для пластики нерва более длинных невральных трансплантатов, уложенных в обход рубцово-измененной зоны.
Пересадка кровоснабжаемых невральных трансплантатов показана в тех случаях, когда простые варианты пластики неприменимы из-за высокой вероятности рубцовой блокады трансплантатов. Наиболее часто данная ситуация возникает при дефектах срединного нерва на уровне канала запястья и проксимального отдела кисти.
Техника операции. В качестве кровоснабжаемого неврального трансплантата используют лучевой сосудистый пучок с контра-латерального предплечья, при необходимости включая в него фрагмент мышцы и(или) участок кожи.
Трансплантат переносят в зону дефекта и укладывают так, чтобы длина промежуточных участков донорского нерва соответствовала величине диастаза между освеженными концами срединного нерва (рис. 27.3.16, б). Затем невральный трансплантат разделяют на участки, сохраняя неповрежденными располагающиеся рядом сосуды (рис. 27.3.16, в). После соединения концов невральных трансплантатов с концами срединного нерва артерию и одну из вен пересаженного комплекса тканей соединяют с соответствующими элементами сосудов воспринимающего ложа (лучевой или локтевой сосудистый пучок — рис. 27.3.16, г).
Создание вокруг невральных трансплантатов полноценной биологической среды. При распространенных рубцовых изменениях тканей в области дефекта нерва хирургу часто приходится решать задачи не только пластики нерва, но и восстановления поврежденных сухожилий и кожного покрова. Радикальным решением данного комплекса проблем могут быть пересадка в дефект комплекса тканей и проведение в нем как невральных трансплантатов (некровоснабжаемых), так и трансплантатов сухожилий.
При расположении дефекта в зоне канала запястья и основания кисти в качестве донорского источника могут быть использованы лучевой или локтевой лоскуты (мышечные или кожно-мышечные). Однако наименее сложной и травматичной является пересадка мышечного лоскута из локтевого сгибателя кисти на периферической ножке.
Техника операции. Лоскут из локтевого сгибателя кисти формируют от центра к периферии, отделяя мышечную ткань от сухожилия так, чтобы сохранить вступающие в периферическую часть мышцы анатомически постоянные и достаточно крупные ветви локтевого сосудистого пучка (рис. 27.3.17, а). Длину лоскута определяют с учетом величины дефекта между освеженными концами нерва и дуги ротации комплекса тканей.
Мышечный лоскут перемещают в канал запястья и подшивают к окружающим тканям. Через пересаженную мышцу проводят невральные трансплантаты, и анастомозирутот их концы с концами срединного нерва (рис. 27.3.17, б).
Использование для пластики чувствительных ветвей неповрежденных нервов. В редких случаях в результате травмы центральный конец ствола нерва поражается на значительном протяжении. Чаще всего страдает срединный нерв на уровне предплечья при ишемическом некрозе тканей передней поверхности сегмента. В этом случае периферический отдел нерва может быть использован для реиннервации, а в качестве центрального конца используют тыльную кожную ветвь локтевого нерва или поверхностную ветвь лучевого нерва.
Пластика нервов невозможна. Имплантационная пластика нервов. Особая ситуация возникает в тех случаях, когда периферические концы срединного и(или) локтевого нервов иссечены. Это может быть результатом неграмотно выполненной операции по поводу контрактуры Дюпюитрена, следствием травмы или результатом пересадки на кисть денервированного лоскута со значительной толщиной тканей.
Если состояние кожи пальца удовлетворительное, то реиннервация рабочих поверхностей кисти может быть достигнута путем имплантационной пластики нервов.
Техника операции. Центральный конец срединного (локтевого) нерва выделяют и освежают. Невральный трансплантат (обычно икроножный нерв) проводят под кожей в направлении денервированной зоны так, чтобы конец донорского нерва вышел в минимальный по величине разрез в функционально значимой зоне пальца (кисти) (рис. 27.3.18, а). Затем центральный конец неврального трансплантата сшивают с центральным концом основного нерва, а дистальный конец разделяют на отдельные пучки (рис. 27.3.18, б). Каждый пучок выводят с помощью тонкой нити и иглы в отдельную точку, и, удалив избыток пучка ножницами, погружают его конец микропинцетом на субдермальный уровень (рис. 27.3.18, в). Данный метод позволяет получить достаточно высокий уровень реиннервации сложных лоскутов, пересаженных на пальцы кисти.
Пересадка чувствительных лоскутов. Пересадка чувствительных лоскутов на денервированную поверхность пальцев возможна в различных вари-affiax и во многих случаях является альтернативой сложным вариантам пластики нервов и дефектов тканей. Могут быть использованы следующие способы переноса чувствительности на кисть.
S-образная пластика встречными лоскутами. Показана для перемещения чувствительной кожи со второстепенной на доминирующую поверхность пальца у пожилых больных или после неудачной пластики нервов.
Техника операции. Операцию выполняют в два этапа (рис. 27.3.19). В ходе первого этапа формируют два лоскута на проксимальной ножке (чувствительный) и на дистальной ножке (денервированный — рис. 27.3.19, б, в). Лоскуты меняют местами и подшивают к краям дефекта (рис. 27.3.19, г). При этом возникает избыток кожи и оба лоскута несколько выпячиваются. Через 6—8 нед отек спадает и лоскуты приживают.
В ходе второго этапа операции поверхностный слой кожи на протяжении примерно двух третей нечувствительного лоскута иссекают. При определении размеров иссекаемого участка целесообразно вначале удалить около половины кожи лоскута, затем попытаться переместить дистальный край проксимального лоскута и, только оценив это расстояние, окончательно определить границы иссечения. При этом контуры дистальной фаланги лишь слегка изменяются (рис. 27.3.19, д, е). Данный метод позволяет получить близкую к норме чувствительность дистальной фаланги, несмотря на 2-месячный период гиперестезии лоскута.
Пересадка островкового лоскута с недоминирующей поверхности пальца. Проведение данной операции возможно в двух вариантах. В первом варианте выкраивают лоскут на широком основании, в который включают сосудисто-нервный пучок (рис. 27.3.20, а). После транспозиции лоскута на доминирующую поверхность пальца донорский дефект закрывают кожным трансплантатом. Метод предложен J.Littler в 1964 г.
Во втором варианте, предложенном BJoshi в 1974 г., лоскут с недоминирующей поверхности пальца выделяют и пересаживают на денервированную поверхность пальца как островковый (рис. 27.3.20, б).
Пересадка лоскута с тыльно-лучевой поверхности II пальца кисти целесообразна при дефекте тканей I пальца. В лоскут на широком основании включают конечные ветви 1-й тыльной артерии запястья, а также поверхностную ветвь лучевого нерва (рис. 27.3.21). Донорский дефект закрывают дерма-томным лоскутом.
Пересадка островкового лоскута с IV пальца на I палец. Невосстановимые повреждения ветвей срединного нерва с нарушением чувствительности ладонной поверхности I пальца стали основанием для разработки операции переноса чувствительной кожи из зоны иннервации локтевого нерва.
Техника операции. На локтевой поверхности IV пальца кисти выкраивают островковый лоскут и выделяют его на собственном ладонном пальцевом сосудисто-нервном пучке в проксимальном направлении до уровня отхождения общей ладонной пальцевой артерии от поверхностной ладонной дуги (рис. 27.3.22, а, б). Сосудистую ножку выделяют со слоем рыхлой жировой клетчатки, сохраняя тонкие вены, сопутствующие артерии. При необходимости может быть пересечена и мобилизована лучевая часть ладонной дуги. Общий ладонный пальцевой нерв расщепляют до точки ротации лоскута с использованием микрохирургической техники. Лоскут проводят в подкожном канале, при необходимости сделав дополнительные доступы, и вшивают в дефект тканей I пальца (27.3.22, в). Для успеха операции важно не допустить перекрута и сдавления сосудистой ножки.
Приживление лоскута приводит к восстановлению чувствительности рабочей поверхности I пальца. В то же время многие авторы отмечают гиперестезию пересаженных тканей, иногда доходящую до гиперпатии, что снижает ценность данного метода.
Пересадка чувствительного островкового лучевого л о с кут а. Лучевой кожно-фасциальный лоскут на периферической сосудистой ножке может быть пересажен на область возвышения I пальца и реиннервирован (рис. 27.3.23).
Свободная пересадка комплексов тканей. Для восстановления полноценного чувствительного кожного покрова кисти могут быть использованы различные донорские источники и наиболее часто — бассейн I тыльной плюсневой артерии. К преимуществам лоскутов, взятых из области первого межпальцевого промежутка стопы, относят возможность пересадки разнообразных по форме и относительно крупных лоскутов, которые могут быть размещены на рабочей поверхности кисти. Реиннервация пересаженных тканей может быть осуществлена за счет глубокой ветви малоберцового нерва (нерв лоскута), который сшивают с одним из чувствительных нервов кости (рис. 27.3.24).
Один из видов невропатии, обусловленный повреждением срединного нерва. Недуг выражается болями и отеками кисти, нарушениями чувствительности поверхности ладони, большого, среднего и указательного пальцев. Больной не способен собрать пальцы в кулак. Для установки и подтверждения диагноза, врач анализирует клинику заболевания, собирает историю болезни, проводит неврологические тесты и выписывает направления на дополнительные обследования. Обычно, проводят электронейромиографию, рентгенографию, ультразвуковое исследование, анализ крови на ревматоидный фактор, уровень гормонов и глюкозы, а также компьютерную или магнитно-резонансную томографию. Терапевтическую тактику определяют после выявления причины недуга. Больному назначают прием либо введение обезболивающих, противовоспалительных, нейрометаболических и сосудистых препаратов. Рекомендованы ЛФК, физиотерапия и курсы массажа. Возможно выполнение оперативного вмешательства.
Причины дистальной диабетической полинейропатии
Диабетическая дистальная полинейропатия относится к обменным нарушениям нервной системы. Особое значение при развитии осложнений имеют сосудистые факторы:
- недостаточное кровоснабжение нервных окончаний из-за повреждений сосудов;
- тромбоз;
- микроангиопатия.
К факторам, которые увеличивают вероятность возникновения заболевания, относятся:
- длительное течение сахарного диабета;
- возраст пациента старше 50-ти лет;
- гипергликемия;
- гиперлипидемия;
- артериальная гипертензия;
- регулярное употребление спиртных напитков;
- ожирение;
- курение.
Чем дольше в крови сохраняется высокий уровень сахара, тем больше вероятность развития дистальной диабетической полинейропатии и тем тяжелее будет ее течение.
Досконально механизмы развития не выявлены, однако наблюдается тесная связь патологических биохимических процессов с гибелью нервных волокон. Данное отклонение обусловлено нарушением выведения глюкозы из организма. Именно поэтому главной причиной развития заболевания является сахарный диабет, а главным фактором риска считается повышенный уровень сахара в плазме крови длительное время, то есть гипергликемия.
К дополнительным факторам риска относится курение. Так как повышается сердцебиение, табачный дым пагубно влияет на состояние организма в целом.
Заболевание в первую очередь дифференцируется с полинейропатией, которая вызвана иными причинами:
- инфекциями, попавшими в организм;
- токсическими отравлениями;
- алкоголизмом;
- болезнями щитовидной железы;
- длительным авитаминозом;
- онкологическими заболеваниями;
- патологиями аутоиммунной системы.
Стоит помнить, что дистальная полинейропатия, которая развилась на фоне диабета, далеко не во всех случаях является его следствием
Причины поражения
Поражение данного нерва обусловлено влиянием внутренних и внешних факторов:
- Регулярное длительное использование компьютерной мыши и клавиатуры. Постоянные одинаковые движения в процессе работы за компьютером приводят к развитию такой патологии как синдром запястного канала — заболевание периферической нервной системы. Руки находятся в статичном положении сгибания или разгибания, нарушается кровообращение и трофика нервной ткани. Факторами риска здесь выступает женский пол, так как канал срединного нерва анатомически уже, чем у лиц мужского пола, третья или четвертая стадия ожирения — повышается нагрузка на верхнюю конечность.
- Все типы артритов. Большая часть проблем с организмом начинается именно с воспаления. Мягкие ткани отекают, просвет канала сужается, соответственно нерв подвергается давлению извне. В связи с хроническим патологическим процессом многие ткани склерозируются, стираются. Суставные поверхности постепенно срастаются между собой, так как оголяется костная поверхность. Рука со временем деформируется, из-за неправильного положения анатомических структур состояние больного ухудшается.
- Травмы. Частая проблема ортопедии в совокупности с неврологией. При растяжении, вывихе, переломе или ушибе руки адекватной реакцией организма является расширение кровеносных сосудов и скопление жидкости в мягких тканях. Как и в предыдущем случае происходит сдавление нерва. Смещаются кости, есть риск неправильного сращения, что резко усугубляет ситуацию.
- Накопление большого количества жидкости связано с сопутствующими заболеваниями человека: нефросклероз, острая или хроническая почечная недостаточность, беременность, климакс, недостаток гормона щитовидной железы, нарушение работы половых органов и так далее.
- Отек вызван специфическими и неспецифическими возбудителями (тендовагинит). Патология может протекать как катаральная форма, так и с образованием гноя. Микроорганизмы достигают место поражения несколькими путями: из соседних анатомических структур, через кровь и непосредственно попадая через рану.
- Сахарный диабет. Причинным фактором выступает нарушение обмена глюкозы и энергетическое голодание клеток, которые постепенно погибают. Нервное волокно разрушается.
- Генетическая предрасположенность. Если близкие родственники (братья, сестры, родители) страдали подобными заболеваниями, существует высокий риск его развития и у самого человека.
Анатомо-физиологическая справка
По своей природе бедренно половой нерв образовывается из множества волокон и нервов спинного мозга. Начинаясь на самом верхнем уровне, он находится около поясничной мышцы, а затем проходит под ее наружным краем. Большая часть нервных окончаний находится в небольшой впадине между поясничной мышцей и подвздошной мышцей.
Важно знать: небольшие фасциальные листочки, которые располагаются в районе бедренного нерва по своей структуре распределяются на несколько пластинок: подвздошная, предподвздошная, поперечная и брюшинная. Между всеми пластинками может содержатся более трех небольших, так называемых сумок, в которых содержится небольшое количество жировой ткани
Связана эта особенность с тем, что сам полово- бедренный нерв располагается в очень плотной фиксации и из-за этого довольно часто образовываются небольшие гематомы.
Выходя из полости таза нерв покидает данную среду и проходит через костно-фиброзный туннель, который образован в паховой области.
Под связкой нерв проходит через мышечную лакуну. По выходе из этой области нерв попадает под еще одни листки, которые собой покрывают несколько подвздошных областей, в данном месте он находится в районе бедренного треугольника, в паховой повязке и портняжной снаружи, и внутри — длинной приводящей мышце.
Согласно специализированной медицинской литературе, со стороны бедренного нерва находится одноименный треугольник, который глубоким листком фиксирует бедра и плавно переходит в подвздошную фасцию.
Ну а далее от самого нерва отходит бедренная артерия, именно в этом месте нерв может сдавливаться образовавшейся гематомой при ударе или ушибе. Немного выше от самой паховой повязки и нерва отходят подвздошные нервные ветви и малые поясничные мышцы.
Данные мышцы огибают тазобедренный сустав и образуют своеобразный буфер безопасности.
Бедренный нерв довольно уязвим и подвержен многим заболеваниям — невралгии, невриту, невропатии и другим.
Невропатия лучевого нерва — часто встречающаяся патология, хорошо известная неврологам, основной причиной которой является сдавление нерва под влиянием различных факторов с появлением характерных симптомов.
Патологическое состояние нерва или нескольких нервов, возникающее в результате сдавления, травмы, инфекций или других причин и приводящее к функциональным нарушениям в области иннервации нерва, ишемическим процессам и трофическим расстройствам в окружающих его тканях называется невропатией лучевого нерва.
Основой невропатического процесса является разрушение структур нерва из-за нарушения питания и воздействия токсических веществ, поступающих из зоны воспаления окружающих тканей, возникает боль и отек в зоне иннервации и появляются чувствительные, двигательные, вегетативные и трофические нарушения.
Почему возникает?
Травмы лучевого нерва
Среди причин развития невритов и плексопатий первое место занимают травмы периферических нервов.
На долю верхних конечностей, из повреждений всех периферических нервов, приходится более 40%.
Увеличение числа данных неврологических расстройств связано напрямую с ростом количества травм, который наблюдается в последние десятилетия, и является одной из актуальнейших проблем современной медицины.
Поражение периферических нервов не всегда проявляется клинически — вегетативными нарушениями парезами, расстройствами чувствительности.
При объективном осмотре, кроме этого, трудно оценивать степень поражения нерва.
Результатом запоздалой диагностики становится вовлечение в патологический процесс периферических нервов.
Дальнейшее отсутствие необходимой терапии может вызывать:
- нарушения функции нервов (ослабление мышечной силы),
- чувствительные расстройства, секреторные и ишемические нарушения),
- развитие неврологических синдромов, которые требуют длительного специализированного лечения.
Задай вопрос специалистам и получи ответ уже через 15 минут!
Немного анатомии
Прежде, чем перейти к симптомам патологии лучевого нерва, вспомним его анатомические особенности. Итак, лучевой нерв является переферическим, то есть располагается вне головного или спинного мозга и входит в состав плечевого сплетения. Он образуется волокнами корешка 5-го и частью 8-го шейных и частично корешком 1-го грудного спинальных нервов, спускается вниз в подмышечную впадину (первое место возможного сдавления лучевого нерва в результате внешнего воздействия) от плечевого сплетения в виде его заднего вторичного пучка. Далее нерв спускается вниз, по плечевой кости, проходит в так называемой борозде лучевого нерва (костная спиральная борозда), плотно прижимается к ней, огибая ее в виде спирали, сзади в ее средней трети (второе по счету место вероятной компрессии нерва).
В области капсулы локтевого сустава лучевой нерв отдает две ветви, поверхностную и глубокую. Первая проходит по наружной поверхности предплечья и переходит на дорсальную (заднюю) поверхность нижнего конца предплечья, делится на мелкие ветви, которые иннервируют лучевую половину тыла кисти от ногтевой фаланги 1-го пальца, средней фаланги 2-го, и лучевой стороны 3-го пальца.
В составе лучевого нерва имеются двигательные и чувствительные волокна, поэтому он называется смешанным. Двигательная порция волокон иннервирует мышцы-разгибатели плеча (трехглавая мышца), запястья, пальцев, супинатор (выполняет функцию отведения) предплечья, мышцу, выполняющую отведение большого пальца руки. Чувствительная часть нервных волокон лучевого нерва разветвляется в коже плеча, предплечья с дорсальной (задней) стороны, тыла кисти и первых трех пальцев кисти.
Лечение: основные принципы
Лечение туннельных невропатий может быть эффективным только в том случае, если будет установлена причина и определен механизм возникновения сдавливания. Что же касается методов, то в данном случае применяется комплексный подход к терапии.
К счастью, в большинстве случаев лечение назначается консервативное. Однако в некоторых ситуациях (обычно сильно запущенных) может потребоваться более радикальное хирургическое вмешательство, при котором производится рассечение тканей, сдавивших нерв. Обычно такая операция назначается в тех случаях, когда консервативное лечение результатов не дало. Абсолютных показаний к ее проведению практически не бывает.
Что касается консервативной терапии, то ее методы частично зависят от того, какой именно нерв затронут. Например, если речь идет о туннельной невропатии нижних конечностей, то лечение начинается с того, что ногу фиксируют в таком положении, чтобы нерв не сдавливался. Для этого используются специальная обувь, ортезы, другие приспособления.
Клиника поражения
От уровня повреждения нерва будет зависеть наличие тех или иных клинических проявлений:
Трофические — нарушается питание мышцы вследствие поражения нерва — мышца худеет, становится дряблой, кожа на больной руке сухая, тонкая, могут появиться трофические язвы.
В самых частых случаях лучевой нерв может поражаться в канале фасции супинатора предплечья сдавлением пучков мышцы-супинатора (синдром супинатора). Проявляется появлением болей, как правило, в области локтя, латеральной поверхности предплечья и тыла кисти, усиливаются чаще в ночное время. Днем боли могут возникнуть при выполнении работы руками. Болевой синдром также провоцируется ротационными движениями предплечья (пронация, супинация). Часто могут появляться жалобы на слабость в кисти, прежде всего слабость разгибания мизинца, появляющаяся во время работы, это приводит к нарушению согласованного движения пальцев и кисти, но при этом сохраняется разгибание запястья — кардинальный симптом отличия компрессии нерва в канале супинатора от поражения его на плече.
Невропатия ветвей лучевого нерва может быть на уровне локтевого и лучезапястного сустава.
Поражения ветвей нерва на уровне локтя является следствием сильного сдавления его костной или соединительной тканью волокнами трехглавой мышцы плеча, воспалением капсулы локтевого сустава, на уровне запястья — результат травм лучевой или локтевой кости, опухоли костных тканей, давления от браслета, ремешком от часов или наручниками, что может вызвать онемение и острую жгучую боль в верхнем отделе предплечья, тыле кисти и пальцев (или только 1-го пальца), усиливающуюся во время выпрямления пальцев. Могут возникать гипестезия (снижение чувствительности) лучевой стороны 1-го пальца и парезы мышц, но они вызываются реже, чем при локтевом туннельном синдроме.
Этиология заболевания
Невропатия такого типа может развиваться на фоне определенных внешних и внутренних воздействующих факторов. Так, это происходит по следующим причинам:
-
При регулярном длительном использовании компьютерной мышки. Именно постоянное одинаковое движение руки приводит к развитию синдрома запястного канала. При этом происходит нарушение кровообращения в данном отделе и трофики нервных тканей. Наиболее подвержены заболеванию такой системы женщины, ведь у них канал срединного нерва намного уже, чем у мужчин.
При сопутствующем развитии любого типа артрита. В данном случае возникает отечность мягких тканей, сужение просвета канала, что повышает давление на нерв.
Хроническое воспаление в суставе вызывает склерозирование многих тканей, а также их патологическое стирание. При этом происходит срастание суставных поверхностей, деформация конечности и, как следствие, ухудшение состояния структур руки и невропатия срединного нерва.
После травмирования верхней конечности. Например, это может быть растяжение, вывих, перелом, ушиб руки – те травмы, которые выступают причиной расширения кровеносных сосудов и скопления экссудата в мягкой ткани.
При этом сам нерв сдавливается, а если имел место перелом, то смещаются кости относительно друг друга. В последнем случае кости могут срастись неправильно, что лишь усугубит течение невропатии.
Не менее редко патология развивается на генетическом уровне. Так, если у ближайших родственников была диагностирована подобная патология, то риск ее возникновения у человека существенно повышается.
Диагностика
- больной плотно прижимает ладони друг к другу с выпрямленными пальцами так, чтобы запястья соприкасались и при разгибании кистей пальцы пораженной кисти не отходят, а сгибаются и производят скользящие движения по здоровой ладони, также будет затруднено разведение пальцев;
- тыл кисти и пальцы больного одновременно не могут коснуться плоской поверхности;
- если опустить руки, то на пораженной руке невозможно отведение большого пальца, поворот кисти наружу;
- в положении кисти на ладонной поверхности трудно положить третий палец на соседний.
Более полную информацию о месте поражения нерва получают при помощи проведения электронейромиографии (ЭНМГ).
Лечение неврита (нейропатии) срединного нерва
Лечение при неврите срединного нерва подбирается индивидуально в каждом конкретном случае. Оно включает в себя комплекс консервативных процедур:
Устранение болезненности, покалываний и восстановление чувствительности в пальцах при лечении неврита срединного нерва ускоряется при использовании физиотерапии.
Устранение болезненности, покалываний и восстановление чувствительности в пальцах при лечении неврита срединного нерва вускоряется при использовании физиотерапии.
Общие сведения
Невропатия срединного нерва встречается достаточно часто. Основной контингент заболевших — лица молодого и среднего возраста. Наиболее распространенные места поражения срединного нерва соответствуют зонам его наибольшей уязвимости — анатомическим туннелям, в которых возможно сдавление (компрессия) ствола нерва с развитием т. н. туннельного синдрома. Самым часто встречающимся туннельным синдромом n. medianus является синдром запястного канала — сдавление нерва при его переходе на кисть. Средняя заболеваемость в популяции составляет 2-3%.
N. medianus формируется при соединении пучков плечевого сплетения, которые, в свою очередь, начинаются от спинномозговых корешков С5–Th1. После прохождения подмышечной зоны идет рядом с плечевой артерией вдоль медиального края плечевой кости. В нижней трети плеча уходит глубже артерии и проходит под связкой Струзера, при выходе на предплечье идет в толще круглого пронатора. Затем проходит между мышцами-сгибателями пальцев. На плече срединный нерв не дает ветвей, к локтевому суставу от него отходят сенсорные ветви. На предплечье n. medianus иннервирует практически все мышцы передней группы.
С предплечья на кисть n. medianus переходит через карпальный (запястный канал). На кисти он иннервирует мышцы противопоставляющую и отводящую большой палец, частично мышцу, сгибающую большой палец, червеобразные мышцы. Сенсорные ветви n. medianus иннервируют лучезапястный сустав, кожу ладонной поверхности радиальной половины кисти и первых 3,5 пальцев.
Невропатия
Поражение лучевого нерва происходит достаточно часто. Повредить его можно при сдавливании или неудобном положении руки во сне, ранении, переломе. При долгом хождении на костылях и во время сдавления крючками на операциях. Нарушение иннервации так же может наблюдаться из-за сдавливания его опухолью, отходящей от соседней ткани. Злокачественное новообразование крайне редкое явление в этом месте.
Повреждение локтевого нерва чревато расстройствами двигательных функций кисти руки.
Если локоть сильно травмирован, активное сгибание и разгибание пальцев руки временно невозможно. В течение нескольких месяцев может развиваться атрофия межкостных мышц. Можно заметить на внутренней стороне ладони проявление пястных косточек. Средние фаланги часто принимают согнутое положение. Если повреждение касается области плеча, то страдают разгибатели средних фаланг. Ушиб локтевого сплетения абсолютно не нарушает функции трехглавой мышцы. А вот при повреждении лучезапястной части — в первую очередь страдает внутренняя часть ладони. Болевых ощущений при этой травме не наблюдается. Однако, тыльная сторона кисти отекает и холодеет.
Повреждение срединного нерва ведет к нарушению и даже потери чувствительности в месте его иннервации. Кожа в этой области становится блестящей, тонкой и сухой. Ногти первых трех пальцев поперечно-исчерчены. Поражения срединного нерва ниже ведет к параличу основания большого пальца, а при поражении верхней части нарушается сгибатель ладони. Двигательная функция большого пальца практически полностью нарушена. Как следствие этого процесса – атрофия мышц. Если травма достаточно давняя, более года, то восстановление иннервации кисти руки невозможна.
Причиной поражения нерва могут стать переломы костей верхнего плечевого пояса, а также при наложении жгута. В редких случаях причиной может служить неправильно сделанная инъекция в плечо. Так же к вышеперечисленным причинам относят ранения различного характера или сильный удар.
Еще одним фактором риска могут быть различные интоксикации, бактериальные и вирусные инфекции или отравление свинцом.
Прогноз и профилактика
Если нет угрозы здоровью в виде инфекций или травм, нужно уделять достаточное внимание профилактике невропатии верхних конечностей, а именно:
- Физическим упражнениям для рук. Они включают несложную разминку для кистей.
- При работе за компьютером важно проводить перерывы. При работе мышкой компьютера нужно держать ее в разных руках попеременно.
- Полезен прием витамином, а также укрепление общего состояния здоровья человека. Это уменьшают риск заболевания неврологией конечностей.
Следует помнить, что своевременное начатое лечение гарантируют хороший прогноз на будущую работоспособность рук. Восстановление двигательной активности начинать нужно как можно раньше. Игнорирование терапии или неправильное самолечение часто вызывают плачевные последствия.
Патогенез
Повреждения нерва сопровождаются выпадением чувствительности, нарушением двигательной функции и трофическими расстройствами. В автономной зоне иннервации чувствительность полностью отсутствует, в смешанных зонах (областях перехода иннервации от одного нерва к другому) выявляются участки снижения чувствительности, перемежающиеся участками гиперпатии (извращения чувствительности, при котором в ответ на действие безвредных раздражителей возникает боль, зуд или другие неприятные ощущения). Нарушение двигательных функций проявляется вялым параличом иннервируемых мышц.
Кроме того, в области поражения развивается ангидроз кожи и вазомоторные нарушения. В течение первых трех недель наблюдается горячая фаза (кожа красная, ее температура повышена), которая сменяется холодной фазой (кожа становится холодной и приобретает синюшный оттенок). Со временем в пораженной области возникают трофические расстройства, характеризующиеся истончением кожи, снижением ее тургора и эластичности. В отдаленные сроки выявляется тугоподвижность суставов и остеопороз .
Причины
Закрытые повреждения нерва возникают вследствие сдавления мягких тканей посторонним предметом (например, при нахождении под завалом), удара тупым предметом, изолированного сдавления нерва опухолью, отломком кости при переломе или вывихнутым концом кости при вывихе . Открытые повреждения нерва в мирное время чаще становятся следствием резаных ран, в период военных действий – огнестрельных ранений . Закрытые повреждения, как правило, бывают неполными, поэтому протекают более благоприятно.
Читайте также:


