Как восстановить лицевой нерв поврежденный во время челюстной операции
Наиболее частыми причинами повреждения лицевого нерва являются переломы височной кости, тупая или проникающая травма головы и шеи, ятрогенная операционная травма. Наиболее частыми причинами таких травм являются дорожно-транспортные происшествия, хотя в последние годы в связи с использованием ремней и подушек безопасности частота повреждения лицевого нерва при дорожно-транспортных происшествиях значительно уменьшилась. Лечение травматических повреждений лицевого нерва во многом основано на тех же принципах, что и при параличе Белла.
После тщательного сбора анамнеза и объективного обследования больным выполняется аудиометрия и электродиагностическое тестирование. Дополнительно проводятся рентгенологические исследования (КТ височных костей — тонкие срезы в аксиальной и коронарной проекциях в костном окне), позволяющие установить места перелома височной кости, которые могут быть множественными; к сожалению, точно установить место повреждения не всегда возможно.
Экспериментальные исследования на животных показали, что необходимость в хирургическом лечении при травматическом повреждении лицевого нерва возникает в том случае, если перерождение нерва достигает 90% или более в течение одной недели после травмы. К тому же время от начала паралича дает определенную предпосылку для понимания предположительного механизма травмы; так, отдаленный паралич чаще всего отражает отек нерва вследствие травмы или реактивации вирусной инфекции, а мгновенный паралич происходит чаще всего от разрыва нерва или сдавления, к примеру, костным отломком.
В некоторых случаях, когда пациент поступает в бессознательном состоянии, установить срок возникновения паралича бывает невозможно. Электродиагностическое тестирование можно проводить и в бессознательном состоянии в тех случаях, когда спустя 72 часа после травмы имеется подозрение на наличие травматического паралича лицевого нерва и валлеровского перерождения. Из-за отсутствия асимметрии лица в редких случаях двухсторонний паралич не обнаруживается.
Переломы височной кости делят на продольные (вдоль оси пирамиды височной кости), поперечные (под прямым углом к пирамиде височной кости) или смешанные/сложные/косые. Травмы височной или теменной области черепа приводят чаще всего к продольным переломам пирамиды, которые встречаются в 90% среди всех переломов височной кости. При этих переломах наблюдается кондуктивная тугоухость, связанная со смещением барабанной перепонки и барабанной полости и гематотимпанумом. Лицевой нерв повреждается в 20-25% случаев при продольных переломах, обычно это происходит в преганглионарной зоне, в которой ствол нерва может быть разорван, может быть нарушена целостность оболочки нерва, либо нерв может быть растянут.
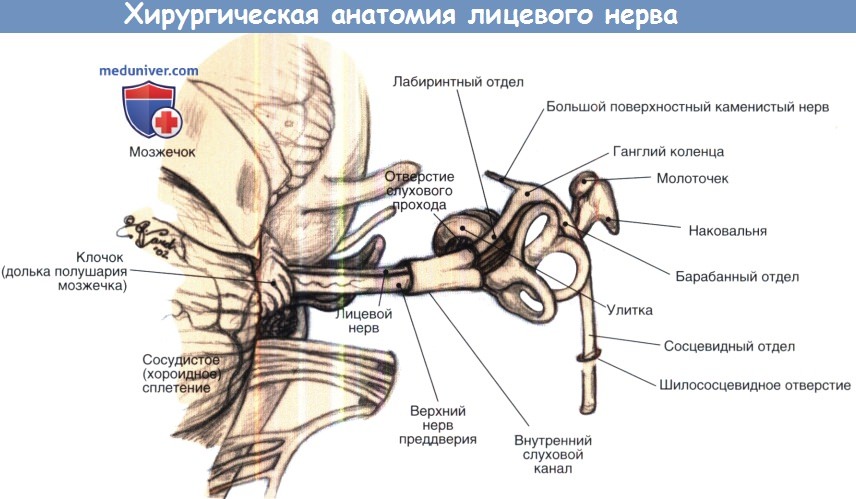
Направление и взаимоотношение левого лицевого нерва от мостомозжечкового соединения до внутривисочного участка.
Травма затылочной области чаще приводит к поперечному перелому пирамиды височной кости, который встречается приблизительно в 10% наблюдений. Манифестацией поперечного перелома являются сенсоневральная тугоухость и вестибулярные расстройства, связанные с повреждением капсулы костного лабиринта или ВСП. Несмотря на то, что эти переломы встречаются реже продольных, они довольно часто, приблизительно в 50% случаев, приводят к повреждению лицевого нерва. При поперечных переломах лицевой нерв обычно повреждается в лабиринтном сегменте.
Чаще всего травматическое повреждение лицевого нерва требует диагностической операции и восстановления нерва. Как будет обсуждено ниже, при восстановлении нерва чаще всего используется трансплантат нерва, хотя при поврежденной височной кости это будет особенно трудно. Хирургический доступ определяется размерами поврежденной части лицевого нерва и степенью остаточного слуха. Потенциальные хирургические доступы включают транслабиринтный, трансканальный, трансмастоидальный и доступ через среднюю черепную ямку (который может быть использован самостоятельно или комбинированно).
В тех случаях когда лицевой паралич развивается стремительно в результате экстратемпоральной травмы лицевого нерва (разрыв), восстановление должно быть выполнено в течение 72 часов от момента повреждения, учитывая электрофизиологиче-ское определение функции дистальных сегментов до проявления валлеровского перерождения. При наличии полного лицевого паралича, связанного с переломом или травмой височной кости, электрофизиологическое исследование должно проводиться спустя 72 часа, и решение о хирургическом вмешательстве должно основываться на вышеупомянутых критериях. При возможности, диагностическая операция и восстановление проводятся в пределах первой недели повреждения до образования грануляций и рубцевания, которые будут препятствовать адекватному восстановлению нерва.
Только в случаях полного лицевого паралича, связанного с переломом фаллопиевого канала и разрывом нерва, отчетливо видимым на КТ, показано хирургическое вмешательство без предшествующей первичной электрофизиологической диагностики.
Во многих случаях при повреждении лицевого нерва, связанного с тупой травмой височной кости, паралич может быть не распознан и не подтвержден в течение нескольких дней при наличии травм головного мозга или других повреждений, требующих интубации и седации пациента. В этих случаях и в случаях отдаленного наступления паралича в результате тупой травмы височной кости для решения вопроса о хирургическом вмешательстве поможет электродиагностическое тестирование. Для определения соответствующей тактики в таких случаях многие хирурги используют диагностические критерии, предназначенные для паралича Белла. Хирургическая декомпрессия всех вовлеченных при переломе височной кости сегментов нерва должна быть выполнена посредством доступов через среднюю черепную ямку, трансмастоидальным или транслабиринтным доступом (в случаях отсутствия слуха).
Когда рентгенологически не удается идентифицировать участок поврежденного нерва, хирургическое вмешательство преследует цель выполнить минимальную декомпрессию лабиринтного сегмента лицевого нерва с последующем решением вопроса о тотальной декомпрессии.
Ятрогенное повреждение лицевого нерва может произойти даже в руках высококвалифицированного отохирурга и при отсутствии прямой травмы. К примеру, термическое повреждение лицевого нерва может произойти вследствие перегрева при неадекватной ирригации в случае использования алмазного бора при сверлении. Аналогично, при удалении патологических образований (холестеатомы, опухоли, грануляционной ткани), прилежащих к лицевому нерву, может быть нарушено его кровоснабжение, и в результате ишемии наступит временный паралич. При хирургии среднего уха наиболее частым местом повреждения является барабанный сегмент, так как именно здесь чаще всего встречаются дегисценции в стенке фаллопиева канала.
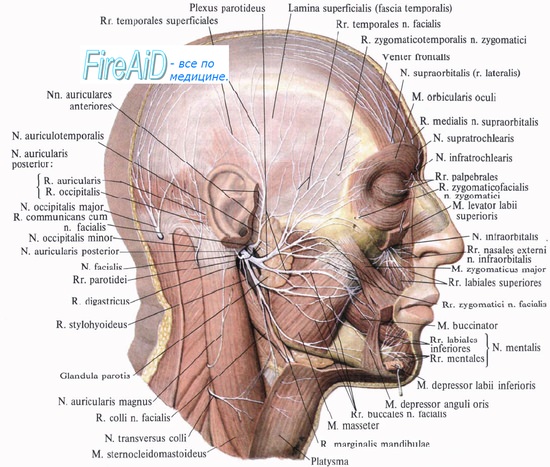
Во время операции на сосцевидном отростке лицевой нерв повреждается чаще всего в области второго колена. Существует несколько факторов, способствующих ятрогенному повреждению лицевого нерва. Это, прежде всего, технические погрешности хирурга и недостаточное знание анатомии этой области. В некоторых случаях повреждение лицевого нерва может являться результатом врожденных пороков развития, таких как дегисценция или дупликатура. Кроме этого, рубцовые изменения после перенесенной операции на ухе или эрозирование стенки фаллопиевого канала с вовлечением нерва вследствие патологического процесса (например, холестеатомы) могут приводить к тому, что нерв становится более уязвимым.
Тактика ведения случаев ятрогенного паралича лицевого нерва полностью зависит от добросовестности хирурга. Если больной пробуждается после операции на среднем ухе или сосцевидном отростке с внезапным парезом лицевого нерва, ему необходимо уделить безотлагательное внимание. Часто лицевой парез бывает вызван временным действием местной анестезии и полностью проходит спустя несколько часов после операции. Если имеется смещение или ослабление мастоидальной повязки или тампонады канала, то в этих случаях возможно воздействие на обнаженный нерв либо силы избыточного давления, либо травмирующей силы. В случае, если лицевой паралич не проходит спустя несколько часов, хирургу необходимо решить, мог ли нерв быть поврежден во время операции. Если имеются какие-либо сомнения и паралич не проходит, должна быть выполнена диагностическая ревизия.
В тех случаях, когда во время операции хирург выделял лицевой нерв и имеется уверенность, что нерв интактен, паралич, вероятнее всего, связан с отеком. Лечение в этом случае включает в себя назначение кортикостероидов, электродиагностическое тестирование и ряд последовательных объективных обследований.
Любое хирургическое вмешательство на лицевом нерве или вблизи ствола нерва может привести к его повреждению. В этих случаях использование интраоперационного нейрофизиологического мониторинга (ЭМГ) лицевого нерва очень важно для профилактики его повреждений. Во время операции монитор в реальном времени постоянно информирует операционную бригаду звуковыми и визуальными сигналами о состоянии лицевого нерва. Учитывая, что монитор не функционирует во время использования электрокаутера, операционное поле покрывается пластиковой пленкой таким образом, чтобы половина лица осталась обозрима операционной сестре для наблюдения за движениями мышц лица в дополнение к электрофизиологическому монитору. Во время вмешательства на основании черепа (например, удаление опухолей в мостомозжечковом углу, к примеру, вестибулярной шванномы) лицевой нерв повреждается очень легко, особенно при опухолях больших размеров и при прорастании нерва опухолью.
Хотя нейрофизиологический мониторинг лицевого нерва является стандартом помощи при нейрохирургии основании черепа, ряд исследований показал, что мониторинг лицевого нерва и при хирургии барабанно-сосцевидной области может помочь избежать интраоперационного повреждения лицевого нерва. Хотя мониторинг и не может заменить опыт, полученный в результате тренировок в лабораториях на блоках височных костей или в операционной, но может быть чрезвычайно полезным для хирургов всех уровней. Мониторинг предназначен для идентификации и определения местоположения лицевого нерва, определения щадящего пути выделения и высверливания и минимизации раздражения нерва вследствие прямой травмы его ствола или растяжения. Мониторинг можно также использовать для обнаружения места блока нервной проводимости при остром лицевом параличе: блок должен находиться между участком ствола нерва, который отвечает на электрическую стимуляцию и участком, который уже не отвечает.
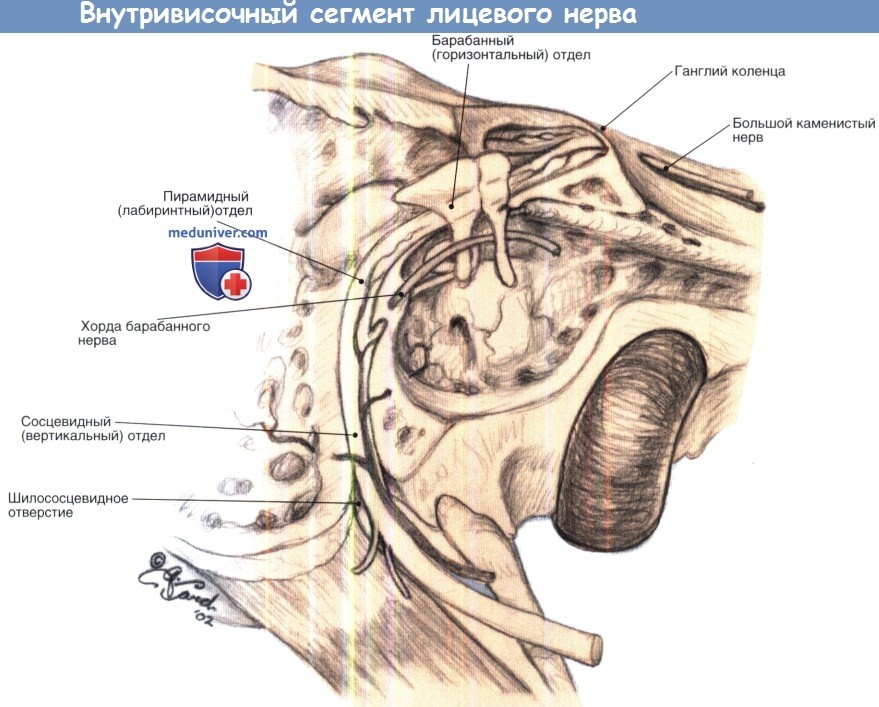
Внутривисочный сегмент лицевого нерва.
Электрическая стимуляция нерва после завершения операции позволяет убедиться в сохранении его целостности. Ряд исследований показал, что интраоперационное измерение СМПД коррелирует с послеоперационной функцией лицевого нерва, например, после удаления вестибулярной шванномы.
Медленно проявляющийся лицевой парез или паралич после отологических или нейроотологических операций (отсроченный лицевой паралич) является хорошо описанным феноменом, часто встречающимся вследствие вирусной реактивации в пределах узла коленца в результате хирургического вмешательства. Некоторые авторы описывают в своих работах отдаленный лицевой паралич после барабанно-сосцевидной, стремянной, кохлеарной имплантации, рассечения вестибулярного нерва или операции по поводу невриномы слухового нерва. Чаще всего отдаленный лицевой паралич наблюдается после операции по поводу невриномы слухового нерва (2,2-29% всех случаев), также описаны случаи после вестибулярной нейрэктомии (0-18%), стапедэктомии/стапедотомии (0,5-1%), операции на эндолимфатическом мешке (1%), кохлеарной имплантации (0,4-0,7%) и хирургии барабанно-сосцевидной области (0,38-1,4%).
Типично протекающий отдаленный лицевой паралич наблюдается между 3-ми и 12-ми послеоперационными сутками, хотя иногда может проявиться и спустя несколько недель. Ряд авторов в работах, основанных на серологических исследованиях, наряду сданными экспериментальных исследований на животных приходят к выводу, что отдаленный лицевой паралич проявляется следствием реактивации латентной герпес-вирус -ной инфекции в пределах лицевого нерва, при термических или механических манипуляциях во время операции этой области. Большинство пациентов, перенесших отдаленный лицевой паралич, могут рассчитывать на возвращение нормальной или почти нормальной функции (по шкале HBI-II) в пределах одного или двух месяцев, хотя в некоторых случаях восстановление занимает более длительный срок.
Некоторые авторы настаивают на использовании антивирусных препаратов для профилактики и лечения отдаленного лицевого паралича после нейроотологических операций, однако принимая во внимание высокую частоту спонтанного восстановления, для определения эффективности данной терапии необходимы проспективные контролируемые клинические исследования. По данным одного исследования, хирургическая профилактическая декомпрессия фаллопиева канала в лабиринтном сегменте в процессе операции по поводу удаления невриномы слухового нерва посредством транслабиринтного доступа и доступа через среднюю черепную ямку продемонстрировала более благоприятный период восстановления в отличие от удаления опухоли без костной декомпрессии, хотя различий в частоте встречаемости отдаленного лицевого паралича выявлено не было.

Вживление зубного имплантата относится к сложным стоматологическим операциям и не застраховано от неприятностей. Грамотное выполнение всех этапов протезирования повышает успешность процедуры. Повреждение нижнечелюстного нерва при установке дентальной конструкции — следствие врачебной некомпетентности. Небольшая травма чаще имеет благоприятный прогноз, тяжелое поражение и промедление с операцией, нередко заканчивается атрофическими процессами нервных волокон.
Содержание
Анатомия тройничного нерва
Тройничный нерв (5 пара) — крупный смешанный (чувствительно-двигательный), состоящий из трех ветвей:
- Глазничной (n. оphthalmicus).
- Верхнечелюстной (n. maxillaris).
- Нижнечелюстной (n. mandibularis).
Нижнечелюстная (НЧ) — третья ветвь тройничного, иннерующая кожу, слизистые оболочки органов нижней челюсти, мускулы нижней части лица. Расположение и параметры его в человеческом организме индивидуальны, обусловлены анатомическими особенностями. Нервный ствол состоит из 30-80 волокон, толщина находится в пределах 3,5-7,5 мм, длина — 0,5-2,0 см.
Корешки нижнечелюстного нерва передают информацию с нижней части лица и ротовой полости: зубов, десен, языка, наружной части уха. Двигательные — иннервируют жевательные и часть мимических мускул.

Три ветви тройничного нерва: 1) Глазничный; 2) Верхнечелюстной; 3) Нижнечелюстной
На выходе из черепа НЧ разделяется на две ветви:
1. Чувствительную (переднюю) — иннервирующую слизистые и кожные покровы:
- щеки, подбородка;
- дна ротовой полости;
- нижних зубов, челюсти;
- нижней губы, спинки языка;
- слюнных желез (подъязычных и поднижнечелюстных);
- части наружного уха.
2. Двигательную (заднюю) — обеспечивающую согласованную работу мышц:
- жевательных;
- челюстно-подъязычной;
- надподъязычной;
- небно-занавесочной;
- барабанной перепонки.
Повреждение нижнечелюстного нерва
Установка дентальных имплантатов в нижнюю и верхнюю челюсть выполняется под мандибулярным обезболиванием, подавляющим чувствительность нервных окончаний на 3-5 часов. Онемение нижней части лица в этот период считается нормой.
Непроходящая потеря чувствительности, боли, неконтролируемое слюнотечение, предполагают травму ветви тройничного нерва, которая проходит по нервному каналу нижней челюсти.
Повреждением считается травма одного из его пучков:
- Подбородочного: n. Mentalis.
- Язычного: n. Lingualis.
- Альвеолярного: n. alveolaris inferior.
Повреждающее действие оказывает:
- растяжение;
- компрессия;
- раздавливание;
- разрыв (частичный, абсолютный).
Травмирование нервных пучков при постановке искусственного зубного корня нижнего ряда, приводит к снижению чувствительности иннервируемых органов. Проявляется в болезненности и онемении:
- щек, 2/3 языка;
- зубов, десен;
- нижней губы, части подбородка.
Утрата чувствительности этих органов затрудняет уход за ротовой полостью, кожей лица, осложняет прием пищи, иногда нарушает мимику лица.
Симптомы поражения
Предположить, что задет нижнечелюстной нерв можно по признакам:
- онемение лица со стороны вживления: нижней губы, подбородка, языка, нижних зубов, щеки;
- болезненность в области импланта;
- появление обильного слюнотечения;
- поперхивание при приеме пищи, жидкости;
- возникновение мимических, артикуляционных нарушений.
Человек чувствует дискомфорт при уходе за кожей лица (неприятные ощущения во время бритья, наложении макияжа). Клинические проявления зависят от вида травмы и глубины поражения.
Виды повреждений челюстного нерва
- Невропраксия — незначительная травма: доброкачественное течение, благоприятный прогноз. При отсутствии повреждения целостности нервного пучка, самостоятельная регенерация наступает через месяц-полтора.
- Аксонотмезис — частичная дегенерация миелиновой оболочки: восстановление нервной ткани неполное, возможно через 1,5 месяца после повреждения. Требуется врачебная помощь.
- Невротмезис — полное повреждение: дегенеративные изменения биофизических, биохимических показателей нервной ткани. Прогноз неблагоприятный: высокий риск необратимой потери чувствительности.
Причины воспаления
Установка дентального имплантата должна проводиться с учетом параметров челюсти, размеров, особенностей альвеолярного отростка и костной ткани имплантируемой зоны. Досконально должен быть изучен рельеф канала, по которому проходит нижнечелюстной нервный пучок.

Отсутствие подготовки к имплантации, непрофессионализм — основная причина повреждения нижнечелюстной ветви.
Задеть или повредить сосудисто-нервный пучок можно:
- иглой во время выполнения анестезии;
- прямым давлением длинным имплантом;
- инструментом при формировании зубного ложа.
Повреждающими факторами являются длительный период ретракция лоскута и забор костного трансплантата. Восстановление чувствительности процесс длительный и проблематичный, задача имплантологов — свести потенциальные риски к минимуму.
Профилактика травмы
Профилактикой является качественная подготовка к операции, профессиональное выполнение манипуляций. Предупреждает неврологические осложнения доскональное изучение строения нижнечелюстного канала пациента, параметров альвеолярного отростка и топографическое положение нервного волокна.
Для этого назначаются:
- ортопантомограмма;
- компьютерная томография — 3-х мерное сканирование.

Проведение компьютерной томографии в качестве подготовки к имплантации
- правильное формирование ложа для импланта;
- аккуратное вживление дентальной конструкции;
- латерализация (изменение положения нерва) при близком его расположении.
Какие методики используют при лечении
Метод лечения зависит от степени поражения, проводится после оценки дефицита чувствительности. При невропраксии восстановление проходит самостоятельно в течение 4-6 недель. Врачебная помощь не требуется, поскольку структура нерва не нарушена.
При частичной дегенерации, симптомы ослабляются спустя два месяца после травмы. Для полного выздоровления понадобятся медицинские мероприятия. Онемение в течение 9-12 месяцев опасно необратимой дегенерацией нервных клеток. Микрохирургическое лечение бывает срочным (при открытой травме) и плановым (при закрытом повреждении).
- При онемении, не проходящем три месяца — ушивание, трансплантация;
- При дизестезии (извращение чувствительности) более 3-х месяцев — ревизия, декомпрессия, невролиз, ушивание и пересадка нерва;
- При гипестезии (снижение чувствительности) более 3-х месяцев — показано частичное вывинчивание или удаление конструкции, ревизия, пересадка, ушивание.
Показано при синдроме продолжительного воспаления нерва. Важным моментом является купирование болевого синдрома. Могут применяться:
- Антиневралгические препараты:
- Карбамазепин;
- Фенитоин;
- Баклофен.
- Антидепрессанты:
- Амитриптилин;
- Имипрамин.
- Средства местного назначения:
- мази с капсаицином;
- акупунктура;
- электростимуляция;
- физиотерапия.
Результаты терапии
На прогноз микрохирургического и терапевтического лечения влияют:
- возраст, состояние здоровья пациента;
- мастерство, опыт хирурга;
- продолжительность периода между повреждением и операцией.
В 80% случаев невротмезиса, прооперированного в первые 5 месяцев после травмы, наблюдалось частичное восстановление функции нижнечелюстного нерва. Промедление с оперативным вмешательством планомерно снижает шанс выздоровления. Обращение к нейромикрохирургу через год и более после травмы, имеет шанс на успех всего 10%.
Заключение
Установка дентального имплантата связана с риском повреждения нижнечелюстной ветви тройничного нерва. Это знает врач и обязан учесть пациент. Тщательное обследование анатомических особенностей челюсти пациента, аккуратность на всех этапах процедуры вживления, сведут риск к минимуму.
При появлении характерных симптомов нарушения чувствительности, обращение за врачебной помощью должно быть в ближайший период.
Хирургическое лечение стойких поражений лицевого нерва в настоящее время является единственным эффективным методом восстановления произвольной двигательной функции мимических мышц, либо атрофии двигательной функции лицевых мышц. Необходим комплексный подход к лечению невропатии лицевого нерва отогенной природы с обязательным хирургическим пособием — ревизией среднего уха, в том числе интрапетрозной части канала лицевого нерва, для восстановления проводимости нерва и произвольной двигательной функции мимических мышц, возможно наложение анастомоза лицевого нерва с другим нервом - донором в как можно более ранние сроки от возникновения пареза. Особую роль отводят лечебной гимнастике в до- и послеоперационном периодах, в сочетании с медикаментозным лечением.
По этиологии выделяют различные виды поражений лицевого нерва:
- идиопатическая невропатия (паралич Белла) — наиболее частая (75%) форма, при которой точно установить этиологический фактор не удается. Для этой формы характерны сезонность, развитие заболевания после охлаждения и простудных заболеваний;
- отогенная невропатия составляет до 15% поражений лицевого нерва. Наиболее часто ствол лицевого нерва повреждается при хронических воспалительных заболеваниях среднего уха и во время хирургических вмешательств (санирующие операции, мастоидотомия и др.)
- Особое место занимают повреждения лицевого нерва при травмах черепа и головного мозга с переломом основания черепа, при ранениях и закрытых повреждениях шеи и лица.
- Инфекционная невропатия — наиболее редкая (10%) форма поражения лицевого нерва, встречающаяся при поражении вирусом Herpes zoster (синдром Ханта), вирусом полиомиелита, гриппа, паротита и др.
Клиническая картина поражения лицевого нерва зависит от уровня повреждения и от степени нарушения проводимости. Она складывается из симптомов поражения лицевого и промежуточного нервов. Вследствие поражения собственно лицевого нерва наступает паралич или парез мимической мускулатуры – прозопарез. На стороне поражения глаз открыт и больному не удается его зажмурить (лагофтальм), или же веки полностью не смыкаются.
Вследствие недостаточности прижатия нижнего века вытекает слеза, а при поражении выше уровня отхождения большего поверхностного каменистого нерва, а также корешка (в мостомозжечковом углу) характерна сухость глаза. Больной не может наморщить лоб, нахмурить бровь на пораженной стороне. Носогубная складка на стороне паралича сглажена, рот перетянут в здоровую сторону, неподвижен и вследствие плохого смыкания губ жидкая пища, вода вытекают из этого угла рта. При надувании щек выявляется симптом паруса (щека отдувается, колеблется от выходящего воздуха). Больной не может задуть свечу, свистнуть. Характерен симптом Белла: при зажмуривании глазное яблоко на больной стороне закатывается вверх и кнаружи. В незамкнутой глазной щели видна полоска склеры.
Ранними признаками развивающегося прозопареза или легких поражений является симптом редкого мигания — асинхронное мигание глаз, более редкое мигание на стороне поражения. Отмечается также симптом ресниц — при зажмуривании на стороне поражения ресницы выступают сильнее, больной не может отдельно зажмурить глаз на стороне пареза.
Кроме описанных симптомов прозоплегии обычно выявляются
- вегетативно-сосудистые расстройства (сухость глаза или слезотечение);
- одностороннее нарушение вкуса на передних 2/3 языка (имеет место всегда, если поражение оказывается выше отхождения барабанной струны);
- нарушение слуха (гиперакузия, особенно на низкие тона).
По течению заболевания выделяют острую стадию — до 2 нед, подострый период — до 4 нед, хроническую стадию — свыше 4 нед. Течение и прогноз заболевания зависят от глубины поражения лицевого нерва, его этиологии, состояния реактивности организма, своевременности и адекватности начатого лечения.
Большинство поражений лицевого нерва идиопатического генеза, как правило, имеет благоприятный клинический прогноз, тогда как при отогенных и травматических невропатиях восстановление может вообще не наступить.
Это заставляет оториноларинголога тщательно оценивать влияние этиологического фактора, течение невропатии, а самое главное — искать новые подходы к лечению. Лечение должно быть комплексным, включающим мероприятия, воздействующие на причину заболевания (если ее удается установить) и напатогенетические механизмы (отек, ишемия).
В лечении травматических повреждений главным является совершенствование вариантов хирургического пособия. Выполняются операции по восстановлению целостности лицевого нерва (декомпрессия интрапетрозной части лицевого нерва, выделение, перемещение и сшивание ствола посредством анастомоза лицевого нерва с другим нервом-донором). Основанием для вмешательства на лицевом нерве является как заболевание самого нерва (воспаление или опухоль), так и повреждение его в результате
травмы (перелом основания черепа, ятрогенная травма) или опухолевого процесса в близлежащих структурах.
Существует врожденный паралич мышц лица, так называемый синдром Мебиуса. При таком заболевании лицо похоже на своеобразную маску: мимика нарушена, рот и глаза неплотно закрываются, затруднены движения языка, глазных яблок, возникают резкие нарушения речи, слюнотечение. Это очень редкая болезнь, вызывает которую патология нервной системы. Но бывает, что паралич лицевого нерва возникает как последствие травмы, оперативных вмешательств, воспалительных процессов и др.
Назначение пластической операции у ребенка при врожденном параличе лицевого нерва.
Это очень трудоемкая и сложная операция. Когда врач диагностирует исчезновение возбудимости - это является первым признаком дегенерации лицевого нерва – назначается оперативное лечение при отсутствии результата консервативного лечения.
К сожалению, не всегда после сшивания перечисленных нервов, функция лицевого нерва восстанавливается. Другой путь проведения операции по восстановлению лицевого нерва – подшивание к мимическим мышцам лоскутов жевательных мышц. Также известна операция подвешивания парализованных мышц при параличе лицевого нерва.
Хирург подтягивает вверх группу парализованных мышц, проводя капроновую жилку через клетчатку, и прикрепляет фиксирующий конец жилки к скуловой кости или дуге. Эти операции преследуют главную цель – восстановление функции лицевого нерва. Существуют еще косметические операции, призванные улучшить внешний вид пациента.
Операция при параличах лицевого нерва
Все оперативные вмешательства при параличах лицевого нерва делят на следующие группы:
а) на стороне паралича,
б) на здоровой стороне — миотомия, невротомия.
7. Комбинированные методы операций.
При парезах лицевого нерва сроком более 1 года происходит атрофия лицевых мышц на поражённой стороне, поэтому сухожильная пластика не дает эффекта. Существует способ лечения одностороннего лицевого паралича с использованием аутотрансплантации фрагмента нежной мышцы (внутренняя поверхность бедра), введенной подкожно между углом рта и скуловой дугой на парализованной стороне лица с одномоментной реинервацией и реваскуляризацией, отличающийся тем, что для реиннервации мышцы используют целый подъязычный нерв, причем его нисходящую ветвь соединяют с периферическим отрезком подъязычного нерва и проводят дополнительную нейроневротизацию донорской мышцы с помощью трансплантата икроножного нерва, соединенного с щечной ветвью здорового лицевого нерва. Этот метод осуществляется с применением микрохирургической техники.
В Израиле есть врач, "возвращаюший улыбку" пациентам, его достижения в пластике лица известны во всем мире. Первая успешная операция была проведена в 2008 году, с тех пор многие пациенты с неизлечимым ранее диагнозом "атрофия лицевого нерва" были успешно прооперированны в Израиле.
Читайте также:


