Кавернозный синус глазодвигательный нерв
Причинами приобретенных параличей черепных нервов могут быть микроангиопатии, аневризмы, опухоли, травма, воспаление, инфекции и повышение внутричерепного давления.
1. Синдром паралича глазодвигательного нерва включает птоз, расширение зрачка, ослабление прямой и содружественной реакций зрачка на свет, ограничение приведения (внутренняя прямая мышца), поворота глаза кверху (верхняя прямая и нижняя косая мышцы) и книзу (нижняя прямая мышца). Пораженный глаз отклоняется кнаружи (экзотропия) и вниз (гипотропия).
2. Паралич блокового (IV) нерва вызывает ограничение движений глазного яблока вниз в положении приведения (верхняя косая мышца). Пораженный глаз отклоняется вверх (гипертропия), и 12-часовая точка роговицы поворачивается кнаружи относительно оси зрения (эксциклоторзия). Пациент жалуется на вертикальную и торсионную диплопию.
3. Синдром паралича отводящего (VI) нерва включает слабость отведения глаза кнаружи (латеральная прямая мышца) и отклонение глаза в сторону носа (эзотропия).
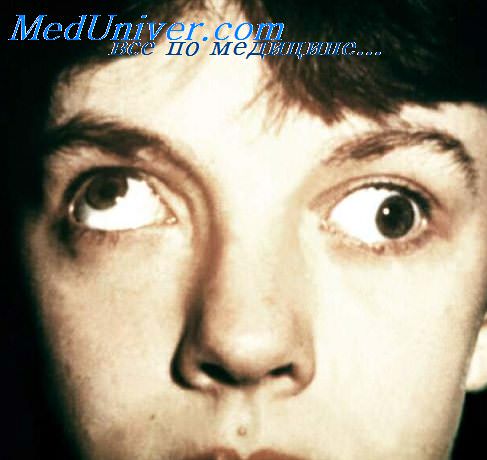
4. Наиболее частой причиной параличей черепных нервов у пожилых пациентов являются микроангиопатии, вызывающие ишемию дистальных участков черепных нервов. Обычно микроангиопатии наблюдаются при системных заболеваниях — сахарном диабете, артериальной гипертензии, атеросклерозе и мигрени. Диплопия наступает внезапно и часто сопровождается ретробульбарной болью. При параличе глазодвигательного нерва размер и реакции зрачка не изменены или изменены незначительно. Самопроизвольное улучшение наступает через несколько недель, а полное восстановление почти всегда происходит в течение 6 месяцев.
5. Внутричерепные аневризмы вызывают параличи глазодвигательного и отводящего нервов. Начало может быть острым или постепенным, часто имеется умеренная или сильная боль. При параличе глазодвигательного нерва зрачок расширен, а зрачковые реакции на свет (прямая и содружественная) ослаблены. Боль может сопровождать паралич черепного нерва, вызванный опухолями (селлярными и параселлярными). Диплопия обычно развивается медленно и постепенно усиливается.
6. Черепно-мозговая травма вызывает внезапную диплопию и является наиболее частой причиной паралича блокового нерва.
7. Аберрантная регенерация после травматических повреждений глазодвигательного нерва приводит к сужению зрачка и (или) подниманию верхнего века при аддукции или взгляде вниз, или аддуккции при взгляде вверх или вниз. Глазодвигательная синкинезия развивается через несколько месяцев после травмы или компрессии аневризмами или опухолями. Происходит поднимание верхнего века или сужение зрачка, или при приведении глазного яблока и взгляде вниз наблюдается и то, и другое. Регенерировавшие аксоны, которые обычно иннервируют медиальную прямую или нижнюю прямую мышцы, достигают леватора верхнего века или сфинктера зрачка. Если аберрантная регенерация выявлена при отсутствии в анамнезе острого паралича глазодвигательного нерва и отмечается ее постепенное нарастание, следует исключить параселлярную опухоль, например, менингиому кавернозного синуса.
8. Воспалительные заболевания — например, саркоидоз или вирусный энцефалит могут вызывать паралич черепного нерва. При этом диплопия и боль быстро поддаются лечению кортикостероидами.
9. Повышение внутричерепного давления вызывает двусторонний отек диска зрительного нерва и односторонний или двусторонний паралич отводящего нерва. Иногда встречается паралич блокового нерва, изредка — глазодвигательного.
10. Воспалительные, инфекционные и опухолевые заболевания мозговых оболочек, а также черепно-мозговая травма могут вызывать повреждение одного или нескольких черепных нервов. Выраженный мастоидит вызывает паралич отводящего нерва, сочетающийся с гомолатеральной лицевой болью и параличом лицевого нерва.
11. Синдром Гийена Барре, синдром Миллера-Фишера (офтальмоплегия, атаксия и арефлексия), могут стать причинами паралича черепного нерва.
12. Транстенториальные грыжи или внутричерепные аневризмы могут сдавливать глазодвигательный нерв, первоначально вызывая расширение зрачка, а затем, по мере прогрессирования — парез НГМ.
13. Врожденные параличи черепных нервов менее выражены, чем приобретенные. У пациентов с врожденным параличом глазодвигательного нерва обычно имеются узкие зрачки с патологическими зрачковыми реакциями. Миоз связан с аберрантной регенерацией. Врожденный паралич отводящего нерва обычно сочетается с другими неврологическими или системными пороками развития, примером чего является синдром Мебиуса (двусторонний паралич отводящего и лицевого нервов). В ретракционном синдроме Дуэйна паралич отводящего нерва сочетается с сужением гомолатеральной глазной щели и втягиванием паретичного глаза в глазницу при его приведении.
Кавернозный синус. Так как нервы из кавернозного синуса далее следуют в смежную верхнюю глазничную щель, синдромы поражения обеих этих структур схожи. Патологические процессы в кавернозном синусе (например, опухоли, аневризмы, каротидно-кавернозное соустье) вызывают поражение одного или нескольких черепных нервов.
1. Гранулематозное воспаление в верхней глазничной щели или в кавернозном синусе, наблюдаемое при синдроме Толоса-Ханта, вызывает поражение нескольких черепных нервов и выраженную боль. Боль и диплопия проходят при системном лечении кортикостероидами. Однако офтальмоплегия, вызванная аневризмами и опухолями, может проявляться теми же симптомами, которые частично уменьшаются при приеме кортикостероидов.
2. В кавернозном синусе проходят глазодвигательный, блоковый, отводящий и тройничный (1 и 2 сенсорные ветви) черепные нервы и симпатические постганглионар-ные волокна, направляющиеся к глазу. Поэтому диплопии могут сопутствовать нарушения чувствительности на лице и синдром Горнера (симпатические волокна проходят вместе с шестым нервом в задней части кавернозного синуса).
3. При параличе глазодвигательного нерва зрачки полностью или частично сохранны, имеют нормальный размер или лишь слегка расширены. Одновременное повреждение постганглионарных симпатических волокон, идущих к дилататору зрачка, предотвращает значительное расширение зрачка. Поражения кавернозного синуса часто вызывают расширение вен сетчатки, затрудняя венозный отток от глаза и глазницы в кавернозный синус.
4. Менингиомы — наиболее распространенные первичные опухоли у взрослых. Опухоли гипофиза могут распространяться в смежный кавернозный синус. Геморрагический инфаркт аденомы гипофиза вызывает интенсивную боль, заторможенность, двусторонние парезы черепных нервов и двустороннюю слепоту (апоплексия гипофиза).
5. Тромбоз кавернозного синуса при бактериальной инфекции, распространяющейся из глазницы (орбитальный целлюлит) в кавернозный синус, вызывает односторонний или двусторонний паралич черепного нерва, интенсивную боль, расширение вен сетчатки и является состоянием, требующим неотложной помощи.
6. Внутрикавернозные аневризмы внутренней сонной артерии вызывают паралич черепного нерва, часто сопровождающийся болью. Риск разрыва при этой локализации аневризмы меньше, чем при других внутричерепных аневризмах, потому что внутрикавернозная аневризма защищена от разрыва стенками кавернозного синуса.

Глазодвигательный нерв – III пара черепных нервов, обеспечивает адекватную работу зрительного анализатора. Контролирует движение глазного яблока, такие как поднятие, опускание, поворот и приведение, обеспечивая согласованные движения глазных яблок. Иннервирует четыре из шести глазных мышц (исключая верхние косые мышцы и мышцы внешнего угла глаза).
Глазодвигательный (смешанный) нерв, состоит из:
- двигательной части, иннервирующей мышцы, отвечающие за движение глазного яблока, и мышцу, поднимающую верхнее веко;
- парасимпатической части, иннервирующей мышцу, которая суживает зрачок и изменяет степень выпуклости хрусталика.
Система III пары является двухнейронной
Глазодвигательный нерв, анатомия
Ядра глазодвигательного нерва расположены в сером веществе в центральной части среднего мозга, на водопроводе мозга (участке центрального мозгового канала). Они состоят из пяти соматических парных и непарных ядер: два наружных крупноклеточных ядра, два парных мелкоклеточных ядра (Якубовича) и одно непарное мелкоклеточное (Перлиа).
- мышцу, поднимающее верхнее веко (ядро леватора);
- верхнюю прямую и нижнюю косую мышцы, отвечающие за движение глазного яблока кверху;
- медиальную прямую мышцу, поворачивающую глаз к центру;
- нижнюю прямую мышцу, двигающую глазное яблоко вниз.

В основании мозга, в межножковой ямке, глазодвигательный нерв 10-15 корешками отделяется от поверхности ножки мозга, затем направляется между задней мозговой и верхней мозжечковой артериями, и, проходя сквозь наружную стенку кавернозного синуса (пещеристой пазухи), проникает в орбиту через верхнюю глазничную щель.
- верхнюю ветвь (проходит по латеральной поверхности зрительного нерва и делится на две ветви: одна подходит к верхней прямой мышце, другая – к мышце, поднимающей веко).
- нижнюю ветвь (более крупная, чем верхняя; проходит сбоку от зрительного нерва, и в глазнице делится на три ветви, которые подходят к косой мышце глаза, а также к медиальной прямой и нижней прямой мышцам глазных яблок).
Каждый глазодвигательный нерв имеет дополнительное парасимпатическое ядро (ядро Якубовича), волокна которого идут к ресничной мышце глаза и сфинктеру зрачка, а также непарное аккомодационное ядро (ядро Перлиа), волокна которого управляют кривизной хрусталика и обеспечивающей аккомодацию.
Симптомы поражения глазодвигательного нерва
- Птоз (опущение века);
- Диплопия (двоение) – феномен, возникающий при взгляде на предмет обоими глазами;
- Экзофтальм (выпячивание глазного яблока);
- Расходящееся косоглазие (косоглазие – положение глаз, характеризующееся неперекрещиванием зрительных осей обоих глаз на фиксируемом предмете; при расходящемся косоглазии косящий глаз отклоняется в сторону виска);
- Мидриаз (расширение зрачка) – отсутствие реакции зрачка на свет, зрачок на пораженной стороне расширен;
- Паралич аккомодации (способность глаза изменять преломляющую силу для способности четкого видения предметов на различном расстоянии от него), вследствие которого нарушается качество зрения на разных расстояниях;
- Нарушение конвергенции (сведения зрительных осей глаз по отношению к центру), характеризующееся неспособностью фиксировать взгляд на близко расположенном предмете;
- Ограничения движения глазного яблока (вниз, вверх, внутрь);
- Гиперкинез (тремор, хорея) – патологические быстрые непроизвольные сокращения мышц;
- Атаксия (нарушение согласованности движений различных мышц).
![]()
Поражение глазодвигательного нерва, основные причины
- Птоз (опущение века)
Возникает при поражении непарной структуры среднего мозга (ядро леватора).
- Офтальмоплегия (паралич глазного яблока)
Возникает при поражении парного ядра медиальной прямой мышцы, также проявляется косоглазием, нарушением конвергенции.
Причиной поражения ядерного комплекса может быть инфаркт, кровоизлияние, опухоль, инфекция (менингит).
- Синдром Вебера
Возникает при поражении основания ножки мозга и пирамидного пути; характеризуется поражением глазодвигательного нерва на стороне очага и гемипарезом (центральной гемиплегией) на противоположной очагу стороне.
- Синдром Бенедикта
Возникает при поражении красного ядра, зубчато-красноядерного пути, ядер III черепного нерва; проявляется поражением глазодвигательного нерва на стороне очага, а на противоположной возникают явления хореатетоза, итенционного дрожания, гемитремора.
- Синдром Нотнагеля
Возникает при поражении красных ядер и корешков глазодвигательного нерва; проявляется мозжечковой атаксией, тремором, возможны хореоидные гиперкинезы, глухота и офтальмоплегия.
- Синдром Клода
Возникает при поражении заднего отдела красного ядра и передней ножки мозжечка, характеризуется параличом нерва на стороне очага и мозжечковой патологией на противоположной. Объединяет синдромы Нотнагеля и Бенедикта.
Причины поражения также связаны с опухолями, поражениями сосудов, инфекцией.

- Внутричерепная аневризма, вызывающая паралич глазодвигательного нерва и сильный болевой синдром.
- Черепно-мозговая травма, особенно осложненная обширным кровоизлиянием, может сопровождаться мидриазом и полным поражением глазодвигательных нервов.
- Диабет, вызывающий диабетическую ретинопатию – нарушения в сетчатке глаза.
- Геморрагический инфаркт, вызывающий сдавливание и поражение глазодвигательных нервов.
- Синдром Фуа – отёк тканей глазного яблока и век, возникающий из-за нарушения оттока венозной крови.

Специальность: Невролог, Эпилептолог, Врач функциональной диагностики Стаж 15 лет / Врач первой категории.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Глазодвигательный нерв (n. oculomotorius) смешанный, имеет двигательные и вегетативные нервные волокна, являющиеся отростками клеток соответствующих ядер, расположенных в покрышке среднего мозга. В составе глазодвигательного нерва имеются также чувствительные проприоцептивные волокна от тех мышц глазного яблока, которые этот нерв иннервируют. Глазодвигательный нерв 10-15 корешками отделяется от медиальной поверхности ножки мозга (в межножковой ямке) у переднего края моста. Затем нерв проходит в боковой стенке пещеристого синуса и через верхнюю глазничную щель проникает в глазницу. В глазнице или перед входом в нее глазодвигательный нерв делится на верхнюю и нижнюю ветви.
Верхняя ветвь (r. superior) глазодвигательного нерва идет сбоку от зрительного нерва, иннервирует мышцу, поднимающую верхнее веко, и верхнюю прямую мышцу глаза.
Нижняя ветвь (r. inferior) более крупная, лежит также сбоку от зрительного нерва. Она иннервирует нижнюю и медиальную прямые мышцы глаза, а также нижнюю косую мышцу глаза. Вегетативные волокна отходят от нижней ветви глазодвигательного нерва в виде глазодвигательного (парасимпатического) корешка [radix oculomotoria (parasympathica)]. Этот корешок содержит преганглионарные волокна, идущие к ресничному узлу. Ресничный узел имеет поперечник около 2 мм, находится на латеральной поверхности зрительного нерва. Отростки клеток этого узла (постганглионарные волокна) идут к ресничной мышце глаза и к мышце, суживающей зрачок.
Ядерный комплекс глазодвигательного нерва
Ядерный комплекс III пара черепных нервов (глазодвигательного) расположен в среднем мозге на уровне верхнего холмика, вентральнее сильвиева водопровода. Он состоит из следующих парных и непарных ядер.
- Ядро леватора - непарная каудальная структура среднего мозга, иннервирующая оба леватора. Поражения, ограниченные этой областью, вызывают двухсторонний птоз.
- Ядро верхней прямой мышцы парное, иннервирует контралатеральную верхнюю прямую мышцу. Поражение ядра III пары черепных нервов не влияет на ипсилатеральную, а влияет на контралатеральную верхнюю прямую мышцу.
- Ядра медиальной прямой, нижней прямой и нижней косой мышц являются парными и иннервируют соответствующие ипсилатеральные мышцы. Поражения, ограниченные ядерным комплексом, относительно редки. Чаще поражения связаны с сосудистыми нарушениями, первичными опухолями и метастазами. Вовлечение парного ядра медиальной прямой мышцы вызывает двухстороннюю межъядерную офтальмоплегию с косоглазием, характеризующуюся экзотропией, нарушением конвергенции и приведения. Поражения всего ядра часто сочетаются с поражением соседнего и каудального ядра IV пары черепных нервов.
Пучок глазодвигательного нерва
Пучок состоит из эфферентных волокон, идущих из ядра III пары черепных нервов через красное ядро и медиальную часть ножки мозга. Затем они выхолят из среднего мозга и идут в межножковом пространстве. Причины ядерного и пучкового поражения сходны, за исключением того, что пучок может демиелинизироваться.
- Синдром Benedikt при повреждении пучка, проходящего через красное ядро, характеризуется поражением ипсилатерального III пары черепных нервов и контралатеральными экстрапирамидными симптомами, такими как гемитремор.
- Синдром Weber при повреждении пучка, проходящего через ножку мозга, характеризуется поражением ипсилатерального III пары черепных нервов и контралатеральным гемипарезом.
- Синдром Nothnagel при поражении пучка и верхней ножки мозжечка характеризуется поражением ипсилатерального III пары черепных нервов и мозжечковой атаксией. Основными причинами являются сосудистые нарушения и опухоли.
- Синдром Claude является сочетанием синдромов Benedikt и Nothnagel.
Базилярная часть глазодвигательного нерва
- Аневризма задней соединительной артерии до ее соединения с внутренней сонной артерией обычно проявляется как острое, болезненное поражение III пары черепных нервов со зрачковыми реакциями.
- Травма головы, осложненная экстрадуральной или субдуральпой гематомой, может привести к нижнему вклинению височной доли через намет мозжечка. Сдавление III пары черепных нервов, проходящего над краем намета, сначала вызывает ирритативный миоз с последующим мидриазом и полным поражением III пары черепных нервов.
Интракавернозная часть глазодвигательного нерва
Глазодвигательный нерв входит в кавернозный синус, пронизывая dura mater латеральнее заднего наклоненного отростка. В кавернозном синусе глазодвигательный нерв идет в латеральной стенке над IV парой черепных нервов. В передней части кавернозного синуса нерв делится на верхнюю и нижнюю ветви, которые проникают в орбиту через верхнюю глазничную щель внутри круга Zinn. Основными причинами поражения интракавернозной части III пары черепных нервов могут быть:
- Диабет, который может вызывать сосудистое поражение (при нем зрачок обычно интактен).
- Апоплексия гипофиза (геморрагический инфаркт), который может вызывать поражение III пары черепных нервов (например, после родов), если гипофиз выбухает латерально и прижимается к кавернозному синусу.
- Интракавернозная патология, такая как аневризма, менингиома, каротидно-кавернозное соустье и гранулематозное воспаление (синдром Tolosa-Hunt), может быть причиной поражения III пары черепных нервов. Вследствие его близости к другим черепным нервам интракавернозные поражения III пары черепных нервов обычно сочетаются с поражением IV и VI пар черепных нервов, а также первой ветви тройничного нерва.
Инграорбитальная часть глазодвигательного нерва
- Верхняя ветвь иннервирует леватор и верхнюю прямую мышцу.
- Нижняя ветвь иннервирует медиальную прямую, нижнюю прямую и нижнюю косую мышцы. Ветвь к нижней косой мышце содержит также преганглионарные парасимпатические волокна от ядра Edinger-Westphal, иннервирующие сфинктер зрачка и цилиарную мышцу. Поражения нижней ветви характеризуются ограничением приведения и опускания глаза и расширенным зрачком. Поражения обеих (верхней и нижней) ветвей обычно являются травматическими или сосудистыми.
Пупилломоторные волокна глазодвигательного нерва
Эти принципы, однако, не безошибочны; зрачковые нарушения могут появляться при некоторых поражениях III пары черепных нервов. связанных с диабетом, тогда как интактность зрачка не позволяет во всех случаях исключить аневризму или другие компрессионные поражения. Иногда зрачковые нарушения могут быть лишь признаком поражения III пары черепных нервов (базальный менингит, вклинение крючка).

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Тромбоз кавернозного синуса (ТКС) был первоначально описан Брайтом в 1831 году, как осложнение эпидуральных и субдуральных инфекций. Дуральные синусы включают в себя сагиттальные, латеральные (в том числе, поперечный, сигмовидный, и каменистый синусы), и кавернозные синусы. Из-за своей сложной нейроваскулярной анатомической связи, тромбоз кавернозного синуса является наиболее важным из всех внутричерепных септических тромбозов. Тромбоз кавернозного синуса обычно является поздним осложнением инфекции в области лица или околоносовых пазух. Другие причины включают бактериемию, травму и инфекции уха или зубов. Тромбоз кавернозного синуса — обычно молниеносный процесс с высокими показателями заболеваемости и смертности. В настоящее время, частота тромбоза кавернозных синусов значительно снизилась с появлением эффективных антимикробных препаратов.
Кавернозный синус является парным и располагается в основании черепа по бокам от турецкого седла. Впервые пещеристый синус был описан Г. Фаллопием в 1562. К функции кавернозного синуса относится обеспечение венозного оттока от мозга и глазных яблок, регулируя тем самым кровообращение внутри черепа и косвенно, внутричерепное давление.
Основными притоками кавернозного синуса являются (рисунок 1):
- вены глазницы (верхняя и нижняя глазничные вены);
- клиновидно-теменной синус;
- поверхностные средние вены мозга.
Отток венозной крови из кавернозного синуса в основном направляется по верхнему (впадает в поперечный синус) и нижнему (впадает в сигмовидный) каменистым синусам.
Кавернозный синус занимает особое положение среди прочих дуральных синусов по причине того, что через него проходят следующие важные анатомические структуры:
- глазодвигательный нерв;
- блоковый нерв;
- глазничный нерв (первая ветвь тройничного нерва);
- верхнечелюстной нерв (вторая ветвь тройничного нерва);
- отводящий нерв;
- внутренняя сонная артерия (и сопровождающее её симпатическое сплетение).
Тромбоз кавернозного (пещеристого) синуса — образование тромба вплоть до полной окклюзии просвета синуса, сопровождаемое воспалением его сосудистой стенки.
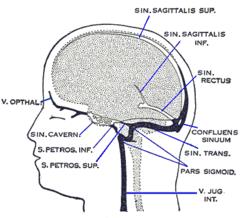
- Верхний сагиттальный синус (лат. sinus sagittalis superior).
- Нижний сагиттальный синус (лат. sinus sagittalis inferior).
- Прямой синус (лат. sinus rectus).
- Поперечный синус (лат. sinus transversus).
- Затылочный синус (лат. sinus occipitalis).
- Пещеристый (кавернозный) синус (лат. sinus cavernosus) — парный, расположен по бокам от турецкого седла. В полости пещеристого синуса располагаются внутренняя сонная артерия с окружающим её симпатическим сплетением, и отводящий нерв. В стенках синуса проходят глазодвигательный, блоковый нервы и глазной нервы. Пещеристые синусы соединяются между собой межпещеристыми синусами. Через верхний и нижний каменистые синусы соединяются, соответственно, с поперечным и сигмовидным.
- Верхний каменистый синус (лат. sinus petrosus superior).
- Нижний каменистый синус (лат. sinus petrosus inferior).
Тромбоз синусов развивается относительно редко, его доля — до 5% всех случаев тромбозов. В медицинской литературе было зарегистрировано всего несколько сотен случаев.
До появления эффективных противомикробных препаратов смертность от ТКС составляла фактически 100%. Как правило, смерть наступает в результате сепсиса или инфекции центральной нервной системы (ЦНС). При адекватном лечении смертность сейчас составляет менее 30%. Однако заболеваемость остается высокой, а полное выздоровление наблюдается редко. Примерно одна шестая часть пациентов остается с некоторой степенью нарушения зрения, а половина — с последствиями поражения черепных нервов. Эти показатели смертности и заболеваемости могут быть обусловлены задержкой в диагностике, в оперативном хирургическом дренировании и введении антибиотиков.
Затрагиваются все возрастные группы, средний возраст больных — 22 года.
Стенки синусов образованы твёрдой мозговой оболочкой, выстланной эндотелием. Просвет синусов зияет, клапаны и мышечная оболочка, в отличие от других вен, отсутствуют. В полости синусов располагаются покрытые эндотелием волокнистые перегородки.
Из синусов кровь поступает во внутренние ярёмные вены, помимо этого существует связь синусов с венами наружной поверхности черепа посредством резервных венозных выпускников.
Венозные синусы
- Верхний сагиттальный синус (лат.sinus sagittalis superior ) — располагается вдоль верхнего края серповидного отростка твёрдой мозговой оболочки, оканчиваясь сзади на уровне внутреннего затылочного выступа, где открывается чаще всего в правый поперечный синус.
- Нижний сагиттальный синус (лат.sinus sagittalis inferior ) — распространяется вдоль нижнего края серпа, вливается в прямой синус.
- Прямой синус (лат.sinus rectus ) расположен вдоль места соединения серповидного отростка с намётом мозжечка. Имеет четырёхгранную форму, направляется от заднего края нижнего сагиттального синуса к внутреннему затылочному выступу, открываясь в поперечный синус.
- Поперечный синус (лат.sinus transversus ) — парный, находится в поперечной борозде костей черепа, располагаясь вдоль заднего края намёта мозжечка. На уровне внутреннего затылочного выступа поперечные синусы сообщаются между собой. В области сосцевидных углов теменных костей поперечные синусы переходят в сигмовидные синусы, каждый из которых открывается через ярёмное отверстие в луковицу ярёмной вены.
- Затылочный синус (лат.sinus occipitalis ) находится в толще края серпа мозжечка, распространяясь до большого затылочного отверстия, затем расщепляется, и в виде краевых синусов открывается в сигмовидный синус или непосредственно в верхнюю луковицу ярёмной вены.
- Пещеристый (кавернозный) синус (лат.sinus cavernosus ) — парный, расположен по бокам от турецкого седла. В полости пещеристого синуса располагаются внутренняя сонная артерия с окружающим ее симпатическим сплетением, и отводящий нерв. В стенках синуса проходят глазодвигательный, блоковый нервы и глазной нервы. Пещеристые синусы соединяются между собой межпещеристыми синусами. Через верхний и нижний каменистые синусы соединяются, соответственно, с поперечным и сигмовидным.
- Межпещеристые синусы (лат.sinus intercavernosi ) — располагаются вокруг турецкого седла, образуя с пещеристыми синусами замкнутое венозное кольцо.
- Клиновидно-теменной синус (лат.sinus sphenoparietalis ) — парный, направляется вдоль малых крыльев клиновидной кости, открываясь в пещеристый синус.
- Верхний каменистый синус (лат.sinus petrosus superior ) — парный, идёт от пещеристого синуса вдоль верхней каменистой борозды височной кости и открывается в поперечный синус.
- Нижний каменистый синус (лат.sinus petrosus inferior ) — парный, залегает в нижней каменистой борозде затылочной и височной костей, соединяет пещеристый синус с сигмовидным.
Клиническое значение
В результате травмы твёрдой мозговой оболочки, которая может быть обусловлена переломом костей черепа, возможно развитие тромбоза синуса. Также тромбоз синуса может развиться в результате неопластического или инфекционного процесса в черепе. В свою очередь, тромбоз синуса может стать причиной геморрагического инфаркта мозга.
Синусы твёрдой мозговой оболочки участвуют в формировании дуральных артериовенозных мальформаций (ДАВМ), чаще наблюдаемых в области поперечного и сигмовидного синусов, реже — верхнего сагиттального, каменистого синусов или дна передней черепной ямки (этмоидальные ДАВМ). ДАВМ формируются на фоне дегенеративных изменений сосудистой стенки, вследствие травмы или тромбоза синусов. Из прямых ДАВМ (или посттравматических дуральных артерио-венозных фистул) наиболее распространено, в связи с особенностями анатомии, каротидно-кавернозное соустье.
Изображения
Твёрдая мозговая оболочка и её отростки
Синусы основания черепа
См. также
- Твёрдая мозговая оболочка
Ссылки
- Синусы твёрдой мозговой оболочки
- Сапин М. Р., Брыксина З. Г. — Анатомия человека // Просвещение, 1995 г.
- Свистов Д.В. — Патология синусов и вен твёрдой мозговой оболочки
Wikimedia Foundation . 2010 .
- Каверин Вениамин Александрович
- Кавецкий
кавернозный синус — (sinus cavernosus) см. Пещеристый синус … Большой медицинский словарь
КАВЕРНОЗНЫЙ — КАВЕРНОЗНЫЙ, cavernosus (от лат. са verna пещера), пещеристый, анат. термин, прилагаемый к органам, в к рых находятся широкие полости, или лакуны, наполненные кровью. Corpora cavernosa, ne щеристые тела наружных половых и мочевых органов члена,… … Большая медицинская энциклопедия
Верхний сагиттальный синус — Вены головного мозга Срез черепа, демонстрирующий синусы твёрдой мозговой оболочки Синусы твёрдой мозговой оболочки (венозные синусы, синусы головного мозга) венозные коллекторы, расположенные между листками твёрдой мозговой оболочки. Получают… … Википедия
Нижний сагиттальный синус — Вены головного мозга Срез черепа, демонстрирующий синусы твёрдой мозговой оболочки Синусы твёрдой мозговой оболочки (венозные синусы, синусы головного мозга) венозные коллекторы, расположенные между листками твёрдой мозговой оболочки. Получают… … Википедия
Поперечный синус — Вены головного мозга Срез черепа, демонстрирующий синусы твёрдой мозговой оболочки Синусы твёрдой мозговой оболочки (венозные синусы, синусы головного мозга) венозные коллекторы, расположенные между листками твёрдой мозговой оболочки. Получают… … Википедия
Прямой синус — Вены головного мозга Срез черепа, демонстрирующий синусы твёрдой мозговой оболочки Синусы твёрдой мозговой оболочки (венозные синусы, синусы головного мозга) венозные коллекторы, расположенные между листками твёрдой мозговой оболочки. Получают… … Википедия
пещеристый синус — (sinus cavernosus, PNA, BNA, JNA; син.: кавернозный синус, пещеристая пазуха) парный синус твердой мозговой оболочки, расположенный в средней черепной ямке по сторонам турецкого седла; правый и левый П. с. соединены межпещеристыми синусами; в П.… … Большой медицинский словарь
Синусы твёрдой мозговой оболочки — У этого термина существуют и другие значения, см. Синус (значения). Вены головного мозга … Википедия
Венозные пазухи — Вены головного мозга Срез черепа, демонстрирующий синусы твёрдой мозговой оболочки Синусы твёрдой мозговой оболочки (венозные синусы, синусы головного мозга) венозные коллекторы, расположенные между листками твёрдой мозговой оболочки. Получают… … Википедия
Венозные синусы — Вены головного мозга Срез черепа, демонстрирующий синусы твёрдой мозговой оболочки Синусы твёрдой мозговой оболочки (венозные синусы, синусы головного мозга) венозные коллекторы, расположенные между листками твёрдой мозговой оболочки. Получают… … Википедия
Читайте также:



