Киста на диске зрительного нерва
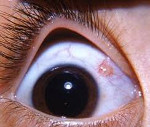
Киста конъюнктивы – полиэтиологическое заболевание, которое характеризуется появлением полого тонкостенного образования, заполненного транссудатом. Общими симптомами для всех форм патологии являются слезотечение, ощущение песка или инородного тела в глазу. Диагностика основывается на проведении физикального обследования, данных офтальмоскопии, биомикроскопии, визиометрии, тонометрии и гистологического исследования послеоперационного материала. Специфическое лечение – эксцизия патологического образования в пределах здоровых тканей. Консервативная терапия малоэффективна.
- Причины кисты конъюнктивы
- Симптомы кисты конъюнктивы
- Диагностика кисты конъюнктивы
- Лечение кисты конъюнктивы
- Прогноз и профилактика кисты конъюнктивы
- Цены на лечение
Общие сведения
Киста конъюнктивы представляет собой врожденное или приобретенное полостное образование с внутри- или субэпителиальным расположением. Около 22% от всех доброкачественных новообразований конъюнктивы составляет дермоидная киста. В 0,25% случаев к развитию данной патологии приводит операция по поводу устранения страбизма (косоглазия). В 50% причиной послеоперационной кисты становится хирургическое вмешательство на латеральной, в 41,6% – на средней и 8,1% – на нижней прямой мышце. Согласно полученным в практической офтальмологии статистическим данным, послеоперационные кисты чаще формируются в молодом возрасте. Мужчины более склонны к развитию заболевания (62%). 5,7% пациентов после удаления глазного яблока сталкиваются с проблемой появления субэпителиальных кистозных образований.

Причины кисты конъюнктивы
Врожденные кисты конъюнктивы являются генетически детерминированными заболеваниями органа зрения. Дермоид – это тератома, которая встречается изолировано или в комплексе с другими проявлениями синдрома Гольденхара (аномалии строения ушных раковин, нижней челюсти, языка, неба и зубов), деформации Маделунга или синдрома жаберных дуг. Причиной развития дермоидной кисты становится нарушение дифференциации зародышевых листов, дающих начало структурам глазного яблока.
В большинстве случаев кисты конъюнктивы являются следствием поствоспалительного фиброза, который возникает у пациентов с конъюнктивитом бактериального, вирусного или грибкового происхождения, склеритом, каналикулитом, реже блефаритом в анамнезе. Прослеживается этиологическая связь между данной патологией и приобретенной дилатацией выводных протоков добавочных слезных желез. Внутриэпителиальные кисты часто образуются после травмирования глаз, длительного трения ресниц при завороте или вывороте век. Подэпителиальные кисты могут становиться следствием оперативного вмешательства. Причины развития ретенционных кистозных образований – обструкция выводных протоков сальных желез Краузе и Вольфринга, нарушение лимфооттока.
Приобретенные формы могут развиваться после хирургического лечения косоглазия или удаления глазного яблока методом эвисцерации с резекцией заднего полюса и сохранением роговицы. Триггером ранних осложнений после хирургического лечения страбизма зачастую выступает некачественное наложение шва на конъюнктиву, приводящее к нарушению месторасположения теноновой капсулы. В позднем послеоперационном периоде причиной образования кист становится проникновение клеток из теноновой капсулы в участке склерального тоннельного разреза.
Кистозные образования после эвисцерации развиваются в области опорно-двигательной культи (ОДК). Этиологическим фактором является усиленная пролиферация клеток конъюнктивы лимбальной зоны. При нарушении конгруэнтности соприкасающихся поверхностей протеза и ОДК в полости глазницы резко изменяется давление. Разная степень давления на прилежащие ткани и их продолжительное травмирование приводят к образованию кисты по типу мозоли.
Симптомы кисты конъюнктивы
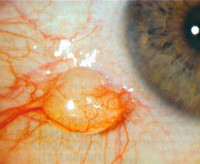
Выделяют следующие формы кисты конъюнктивы: дермоидная, имплантационная (травматическая, послеоперационная), ретенционная и поствоспалительная. Кистозные образования могут быть одиночными или множественными, одно- или многокамерными. Одиночные встречаются как в верхних, так и в нижних отделах глазного яблока, множественные – преимущественно в проксимальном своде конъюнктивы. Характерным местоположением подэпителиальных кист является полулунная складка. Внутриэпителиальные образования представляют собой скопление бокаловидных клеток, располагающихся в верхнем отделе бульбарной конъюнктивы.
Общими для всех форм заболевания являются такие симптомы как слезотечение, чувство песка или инородного тела в глазу. Кисты небольшого размера обычно безболезненны и не влияют на остроту зрения. Увеличение объема патологического образования приводит к синдрому сдавливания, появлению тупой распирающей боли и снижению зрительных функций. Во время смыкания глаз или при моргании происходит постоянная травматизация кисты ресницами, что становится причиной микроповреждений, гиперемии и раздражения конъюнктивы. Возможно присоединение клинической картины вторичного конъюнктивита.
Врожденная дермоидная киста конъюнктивы, как правило, выявляется в раннем детском возрасте. Родители обнаруживают у ребенка небольшое округлое образование бледно-желтого цвета, которое чаще локализуется в верхних латеральных отделах глаза. При рождении размер дермоида составляет до 5 мм. Отсутствие своевременного лечения приводит к тому, что киста постепенно увеличивается в размере и может закрывать большую часть глаза вплоть до места проекции слезной железы, что сопровождается резким нарушением зрительных функций. В редких случаях кистозное образование прорастает в височную зону.
Ретенционная киста имеет вид небольшого тонкостенного пузырька, заполненного прозрачным содержимым. Характеризуется бессимптомным течением, в редких случаях возможна спонтанная ремиссия. При расположении кистозных образований на передней поверхности ОДК в случае анофтальма пациенты предъявляют жалобы на дискомфорт и субъективное ощущение смещения косметического протеза.
Диагностика кисты конъюнктивы
У пациентов с дермоидной кистой конъюнктивы при объективном обследовании определяется желтоватое образование, имеющее неоднородную структуру. При пальпации удается выявить незначительную подвижность. Консистенция плотная, поверхность гладкая и блестящая. Методом офтальмоскопии определяется побледнение латеральных отделов диска зрительного нерва. Гистологическое исследование послеоперационного материала или биопсия кисты позволяют обнаружить липидные включения, клетки потовых желез, в редких случаях – фолликулы волос. При большом размере образования методом визиометрии выявляется снижение остроты зрения, при тонометрии – повышение внутриглазного давления (ВГД).
Пациенты с кистой поствоспалительного происхождения указывают на конъюнктивит, склерит, каналикулит или блефарит в анамнезе. При физикальном обследовании визуализируются инъекция сосудов и гиперемия конъюнктивы. Кистозное образование правильной округлой формы около 3-5 мм в диаметре. Ретенционная киста не сопровождается изменением прилежащих структур глазного яблока. При биопсии содержимого признаки воспаления отсутствуют. Острота зрения не нарушена, повышения ВГД не наблюдается. При офтальмоскопии глазного дна диск зрительного нерва без изменений.
Имплантационная киста травматического генеза может сопровождаться местной воспалительной реакцией в виде гиперемии и отека конъюнктивы. Часто обнаруживаются очаги кровоизлияния. Степень снижения остроты зрения зависит от тяжести травмы. Методом офтальмоскопии и биомикроскопии можно оценить глубину поражения. При пункции кисты признаки воспаления содержимого отсутствуют. При дислокации косметического протеза вследствие образования послеоперационной кисты наблюдаются расширение глазной щели и нарушение смыкания век.
Лечение кисты конъюнктивы
Консервативное лечение кисты конъюнктивы сводится к местному применению глюкокортикостероидов с последующим введением в кистозную полость раствора трихлорацетиловой кислоты, обладающей склерозирующими свойствами. Более эффективным методом принято считать хирургическое удаление кисты конъюнктивы в пределах здоровых тканей. Оперативное вмешательство проводится под регионарной анестезией или эпибульбарным капельным обезболиванием. При большом объеме кистозных образований для их удаления следует использовать радиоволновой нож, поскольку эта методика позволяет избежать большой площади ожога, обеспечивает надежную коагуляцию сосудов и дает возможность полностью удалить капсулу, что предотвращает развитие рецидивов.
Перед проведением оперативного вмешательства в полость кисты под местной анестезией вводится контраст (метиленовый синий). Удалению подлежат только окрашенные ткани. Месторасположение кистозных образований необходимо коагулировать и наложить непрерывный рассасывающийся шов. При обширном послеоперационном дефекте рекомендована пластика с использованием аутотрансплантата. На протяжении 2 недель после операции следует проводить инстилляции антибактериальных капель, содержащих тобрамицин. При небольшом размере кисты допустимо лазерное иссечение. Данный метод не приводит к развитию косметических дефектов, но при большом объеме кистозных образований сопровождается повышением температуры их содержимого. В случае самопроизвольного разрыва капсулы в ходе оперативного вмешательства возможен ожог конъюнктивы.
Неспецифическая профилактика кисты конъюнктивы заключается в соблюдении гигиены глаз и предупреждении травматических повреждений. При выявлении патологических образований на конъюнктиве у ребенка необходимо пройти осмотр у офтальмолога. При отягощенном семейном анамнезе по поводу дермоида консультации у специалиста показаны 2 раза в год. С целью профилактики рецидивов заболевания первые 2-3 месяца после оперативного вмешательства следует избегать повышенных зрительных нагрузок. Специфических превентивных мер не разработано. Прогноз при своевременной диагностике и лечении благоприятный для жизни и трудоспособности. Снижение остроты зрения и повышение внутриглазного давления наблюдается только при большом размере кисты.
Опухоли зрительного нерва принадлежат к числу наиболее редких. Примерно 2/3 всех первичных опухолей, исходящих из стволов зрительного нерва, наблюдаются в первом десятилетии жизни, а 1/3 – во втором. Опухоли оболочек зрительного нерва в подавляющем большинстве случаев встречаются после 20 лет.
С клинической точки зрения целесообразно различать опухоли:
• внутриглазной части зрительного нерва;
• внутриорбитальной (ретробульбарной) части;
• внутричерепной части зрительного нерва.
С другой стороны, исходя из строения этих опухолей, можно различать опухоли зрительного нерва – глиомы в собственном смысле слова, опухоли нейроэктодермального происхождения, опухоли, происходящие из оболочек нерва – менингиомы, которые по своему гистологическому строению являются эндотелиомами, невриномы – опухоли нейроэктодермального происхождения (очень редкие) и, наконец, злокачественные меланомы.
Симптомы и клиническое течение
Переходя к клиническому течению опухолей зрительного нерва, нужно сказать, что наиболее частыми являются опухоли интраорбитальные (ретробульбарные). Однако и опухоли внутриглазные, и опухоли внутричерепные, несмотря на их редкость, все же иногда встречаются, причем клиническое течение этих трех видов опухолей различное.
Так, первичные опухоли соска зрительного нерва (внутриглазные) представляются при офтальмоскопии в виде круглого выпячивания, охватывающего весь сосок или часть его, и большей частью имеют вид цветной капусты. Окружающая сетчатка отечна, цвет опухоли желтовато-красный, вены расширены и извиты. Основной жалобой является падение остроты зрения.
Однако основными опухолями зрительного нерва являются те, которые развиваются в его внутриорбитальной (ретробульбарной) части. Они дают отчетливую клиническую картину, характеризующуюся следующими признаками: экзофтальм прямо кпереди, сначала небольшой, затем все увеличивающийся и увеличивающийся. В течение очень длительного времени опухоль развивается внутри мышечной воронки, движения глаза совершенно не ограничиваются, а экзофтальм носит характер прямого выдвижения глаза вперед без бокового его смещения, и только в дальнейшем, по мере прорастания опухоли в мышцы, движения глаза могут ограничиваться и возникает отклонение его в ту или иную сторону, хотя в большинстве случаев в незначительной степени. В этой стадии экзофтальм влечет за собой и поражение роговой оболочки (инфильтрат, язва). При развитом экзофтальме нередко удается прощупать опухоль позади глаза.
Из функций глаза острота зрения обычно страдает рано. Однако чаще всего обнаруживается изменение поля зрения в форме его концентрического сужения. Иногда может также возникнуть диплопия вследствие смещения глаза. При офтальмоскопии рано замечается застойный сосок, позднее обнаруживающий атрофию.
К числу изменений самого глаза обычно относится частичная или полная атрофия зрительного нерва, быстрое падение остроты зрения и сужение поля зрения в височной половине, но без той резкой границы, которая наблюдается при височной гемианопсии. При этом в отличие от других форм атрофии зрительного нерва, центральной скотомы не наблюдается.
При удалении опухолей ретробульбарного отдела зрительного нерва почти во всех случаях наблюдаются рецидивы. Рецидивирующая опухоль развивается несколько отступая от глазного яблока (около 1 см), имеет продолговатую форму, вытянутую сзади наперед и напоминающую сливу, опухоль имеет различную величину (от небольшой сливы до куриного яйца). При большом разращении опухоль нередко направляется кзади, прорастая в полость черепа и вызывая расширение зрительного отверстия.
Что касается опухолей внутричерепной части зрительного нерва, то, по существу, они уже выходят за пределы патологии глаза.
Для дифференциального диагноза опухолей зрительного нерва, развивающихся во внутриорбитальной части, собственно говоря, уже достаточно признаков, описанных выше.
Микроскопическое строение опухолей
Опухоли ствола зрительного нерва – глиомы, при гистологическом исследовании состоят из хорошо различимых пучков волокон зрительного нерва, которые представляются утолщенными вследствие разрастания находящейся между ними глиальной ткани. Эта ткань имеет вид сплетения из волокон, в петлях которой лежит большое число круглых или овальных ядер без цитоплазмы (голые ядра). В некоторых случаях встречаются также округлые или неправильно полигональной формы клетки с круглым, слабо окрашенным ядром и мелкозернистой протоплазмой. В более старых частях опухоли волокна зрительного нерва уже больше не различаются, остаются только клетки и сеть глиальных волокон. Нередко в ткани опухоли наблюдаются также полости, заполненные массой, напоминающей слизь.
Клетки опухоли представляются мелкими и часто без протоплазмы. При импрегнации серебром эти клетки большей частью представляются биполярными, имеют 3 или более отростков, хотя типичные астроциты редки. Кровеносные сосуды в ткани опухоли, которые вначале имеют очень тонкие стенки, постепенно меняют свой вид, подвергаясь гиалиновой и известковой дегенерации. Нередки в ткани опухоли тромбозы и геморрагии с последующим распадом.
В некоторых случаях почти вся опухоль бывает как бы разделена большой внутренней кистой, наполненной мукоидной жидкостью. Большей частью наблюдается прямой рост опухоли из субарахноидального пространства, а мягкая оболочка обычно может быть отделена от инра- или экстрапиальной части опухоли.
Что касается менингиомы, или эндотелиомы зрительного нерва, то по своему микроскопическому строению она характеризуется наличием соединительнотканных альвеол, содержащих клетки, имеющие кубическую, несколько уплощенную, или веретенообразную форму. Некоторые из клеточных скоплений состоят из концентрически расположенных слоев клеток с круглыми или овальными ядрами. Слои этих клеток нередко подвергаются гиалиновой и позднее известковой дегенерации, причем эти известковые отложения (псаммомные тельца) бывают окружены содержащими ядра уплощенными эндотелиальными клетками.
Эти опухоли характеризуются также присутствием многочисленных капиллярных кровеносных сосудов, которые лежат или между колоннами клеток, или в центре, не ограниченные каким-либо специальным эндотелием, кроме клеток самой опухоли.
В некоторых опухолях встречается фиброзная ткань; в других же ее нет совсем, кроме как в капсуле.
Иногда эти опухоли носят смешанный характер, т. е. в их образовании участвуют как сама ткань зрительного нерва, так и оболочки, так что интрапиальная часть опухоли представляет по своему строению глиому, а в субдуральном пространстве – менингиому.
Метастазы в зрительный нерв
Метастазы в зрительный нерв наблюдаются при бронхиальных раках, при раке молочной железы, при раке почки, женских половых органов, желудка и т. д. Симптомы опухоли сводятся к опухоли зрительного нерва, т. е. к отеку и побледнению соска, к падению зрения и нарушению других функций глаза, причем эти метастатические опухоли отличаются быстрым ростом и вызывают вскоре болевые явления. Правильный диагноз может быть установлен только при наличии установленной опухоли других органов.
Имеются крайне редкие сообщения также о метастатических саркомах зрительного нерва в результате общего саркоматоза. Наконец, злокачественная меланома кожи может дать в исключительно редких случаях метастатическую пигментную опухоль соска зрительного нерва.
Лечение
Лечение опухолей зрительного нерва может быть только хирургическим. Оперативные методы несколько различны в зависимости от местоположения опухоли. При внутриглазной опухоли должна предприниматься энуклеация с максимальным удалением внутриорбитальной части зрительного нерва. Однако в определенных случаях можно рассчитывать на успешное проведение рентгенотерапии опухоли зрительного нерва со стойким результатом.
В большинстве случаев, с косметической целью, возможно удаление опухоли с сохранением самого глазного яблока, так как эти опухоли не дают метастазов и рецидивов. Однако удаление должно быть, конечно, радикальным, т. е. заключаться в иссечении всей опухоли.
Доступ к опухолям в большинстве случаев возможен путем простой орбитотомии. Однако иногда при большом разрастании опухоли необходимый широкий доступ можно получить только при помощи операции Кренлейна.
В редких запущенных случаях, когда опухоль прорастает в ткани орбиты, указанные операции уже недостаточны и приходится производить экзентерацию орбиты.
Прогноз
Прогноз при опухолях зрительного нерва совершенно неблагоприятен в отношении зрения, однако эти опухоли не дают метастазов и в подавляющем большинстве случаев при радикальной операции не рецидивируют.
Главная опасность для жизни больного заключается в несвоевременной диагностике и возможности прорастания опухоли внутрь черепа. В отличие от глиом, менингиомы, не оперированные своевременно, все-таки могут проявлять тенденцию к прорастанию в ткань орбиты, и в этом случае даже после оперативного вмешательства иногда наблюдались рецидивы.
Кисты на сетчатке - частая причина ее разрывов и отслойки. Наличие периферической кистозной дистрофии способствует слиянию микроцист, из-за чего формируются щелевидные пространства. Это провоцирует ее расслоение на всем протяжении сетчатки. Процесс очень часто сопровождается разрывами, как одиночными, так и множественными.
Когда кисты сетчатки возникают из-за кистозной дегенерации, нормальное зрение может сохраняться длительное время. По мнению некоторых специалистов, кисты сетчатки – это последствие нарушения кровоток в макулярной и периферической областях сетчатки. При этом патологический процесс сопровождается отеком и последующим расслоением сетчатки. Это становится причиной дегенерации и гибели структур сетчатки.
Типы и виды заболевания
Кисты на сетчатке глаза принято подразделять на первичные и вторичные, кроме того, они могут быть наследственными.
Первичные кисты, как правило, выявляют у молодых пациентов с миопией. Значительно реже, они встречаются у людей в возрасте 50-60, возникая вследствие возрастных дегенеративных процессов.
Причина возникновения вторичных кист - определенные патологические процессы глазных сред.
Существует классификация кист сетчатки, которая выделяет следующие разновидности патологии:
- Дегенеративные кисты. Они подразделяются на приобретенные и сенильные. В свою очередь могут быть типичными либо ретикулярными. К ним относят гигантскую кисту сетчатки, куполообразный ретиношизис.
- Наследственные кисты.
- Вторичные кисты.
Причина возникновения вторичных кист – некоторые заболевания и патологические состояния. К ним относят:
- сосудистые нарушения (ретинопатия недоношенных, серповидно-клеточная ретинопатия, пролиферативная диабетическая ретинопатия, окклюзия центральной вены сетчатки);
- воспалительные процессы глаза (хронические увеит и иридоциклит, периферический увеит);
- травматические поражения (тупая травма головы, синдром насильственного встряхивания младенцев, ретинальные кровоизлияния новорожденных);
- врожденные аномалии (ямка диска зрительного нерва, болезнь Коутса);
- новообразования глаз (злокачественная меланома, гемангиома хориоидеи, гамартома комбинированная с поражением пигментного эпителия и сетчатки);тератогенная патология, вследствие воздействия дифенил дигидропиримидина;
- иные факторы влияния (длитеельно существующая регматогенная отслойка сетчатки, апластическая анемия).
Симптомы и признаки патологии
На периферии сетчатки, в ранних стадиях заболевания образуется кистовидная дистрофия ткани. Происходит некоторое снижение прозрачности сетчатой оболочки, она становится сероватой. Кистоидные изменений прогрессируют приводя к появлению расслоения ткани сетчатки и прогрессу патологического процесса. Площадь и высота изменений в клетках со временем увеличивается.
Такие изменения чаще начинаются на глазном дне в нижненаружном его квадранте, охватывая затем циркулярно всю периферическую область. В некоторых случаях, начало процесса изменений происходит в наружном квадранте сетчатки с переходом на макулу.
Прогрессирование расслоения сетчатки по высоте также происходит постепенно. На первой стадии, это плоские изменения, с сероватым цветом патологической зоны и неизмененным ходом сосудов. Затем высота расщепления сетчатки нарастает, сосуды перемещаются в измененную область. Возникают вторичные процессы дистрофии, происходит дезорганизация пигмента в слоях сетчатки, образуются отложения пигментного эпителия, очаги атрофии. Иногда возникают разрывы ткани наружного или внутреннего слоев сетчатки. При этом, в первом случае, это разрывы большого размера, неправильной формы. Внутренние разрывы имеют правильную форму и меньший размер. Изменения сетчатки в буллезной стадии более значительны.
Оболочка начинает напоминать проминирующее, имеющее четкие контуры, прозрачное образование. При возникших разрывах, в большинстве случаев происходит отслойка сетчатки.
Диагностика
Острота зрения при первичных кистах может достигать 100% с коррекцией, а при вторичных, иногда снижается до 15-20%.
Изучение полей зрения, выявляет выпадения его областей в проекции зоны расслоения сетчатки.
Наиболее информативна в плане диагностики кист сетчатки оптическая когерентная томография (ОКТ). Она позволяет с точностью устанавливать особенности, характер и высоту расслоения.
Лечение
Тактика лечение кист сетчатки на ранних этапах патологического процесса – это лазерное воздействие. При присоединившейся отслойке, проводится витреоретинальное вмешательство. Иногда выполняется склеральная депрессия, особенно эффективная при локальном процессе. При отслойке сетчатки важно добиться плотного прилегания оболочки к подлежащим слоям. Цель хирургического лечения - устранение отслойки сетчатки, ограничение области изменения сосудов.
Лазерную коагуляцию сетчатки проводят в случае:
- выраженного расслоения сетчатки;
- прогрессирования патологического процесса;
- вторичных кист с выпадением полей зрения;
- разрывов кист.
Процедура не выполняется при определенных противопоказаниях:
- прозрачность оптических сред снижена из-за кровоизлияния, катаракты и пр.
- наличие внутриглазной гипертензии в стадии декомпенсации.
- инфекционные воспаления глазных сред.
При расслоении сетчатки необходимо хирургическая операция. Если размер кист позволяет, назначается лазерная коагуляция или криопексия сетчатки. В области разрыва возникает очаг асептического воспаления, с образованием в дальнейшем рубцовой ткани. Происходит плотное спаивание сетчатки с подлежащей сосудистой оболочкой и пигментным эпителием. Просочившаяся под сетчатку жидкость рассасывается.
При значительном объеме области отслоения с вовлечением макулярной зоны, необходимо выполнить экстрасклеральное пломбирование или витрэктомию.
Экстрасклеральное пломбирование
Операция довольно долго являлась стандартом лечения при расслоении сетчатой оболочки.
На первом этапе, врач четко локализует разрывы. Затем приступает к вмешательству под местной или общей анестезией. В его ходе, хирург подшивает имплантат (губчатый, силиконовый) к склере. Его наложение приходится на меридиан разрыва или продолжается по окружности глазного яблока. Таким образом, достигается сдавливание склеры, что герметизирует разрывы сетчатки. Экстраскеральная пломба абсолютно незаметна, что позволяет избежать косметического дефекта. Сжатие глазного яблока снижает риск возникновения тракции стекловидного тела на сетчатку. Спустя несколько дней после проведения данной операции, выполняют лазерную коагуляцию сетчатки, прилегающей к разрывам. В результате участок образовавшейся рубцовой ткани препятствует скоплению под сетчаткой внутриглазной жидкости.
Витрэктомия
Операция витрэктомии выполняется с удалением вещества стекловидного тела и очищением ткани сетчатой оболочки от фибрилл. Затем происходит удаление просочившейся под сетчатку жидкости. А образовавшуюся в глазном яблоке полость заполняют силиконовым маслом, газо-воздушной смесью, воздухом либо перфторорганическими соединениями. В процессе вмешательства выполняют лазеркоагуляцию зон разрывов сетчатки с помощью специального внутриглазного наконечника. Как правило, вмешательство проводят под местной анестезией. Если для заполнения полости использовался воздух или газо-воздушная смесь, он постепенно замещается внутриглазной жидкостью, и в повторной операции необходимости нет. Заполнение полости силиконовым маслом требует его последующего удаления, по индивидуальным показаниям. Как правило, повторная операция назначается через месяц после первой или позже. Иногда наряду с витрэктомией, требуется выполнение экстрасклерального пломбирования.
В случае, когда в процессе операции, добиться плотного прилегания ретинальной ткани не удается, с большой долей вероятности, речь идет о длительном существовании отслойки на фоне системных заболеваний (сахарного диабета). Чаще всего в подобной ситуации формируется рубцовая ткань, мешающая сращению сетчатки. Это становится причиной продолжающегося снижения зрительной функции вплоть до полной слепоты. Также возможно развитие субатрофии глазного яблока, при которой, возникает необходимость его полного удаления.
Высокий риск подобного неблагоприятного исхода, делает кисты сетчатки патологией, требующей максимально раннего медицинского вмешательства и проведения адекватного лечения.
Специалисты-ретинологи нашей клиники имеют огромный опыт лечения заболеваний сетчатки. Благодаря их высокой квалификации, и наличию всей необходимой новейшей аппаратуры, подобные патологии лечатся у нас быстро и безопасно. Применение инновационных технологий и индивидуальный подход к каждому пациенту, обеспечивает гарантированное получение максимально высоких результатов даже в самых сложных случаях.
Что представляет собой патология?
Для начала стоит разобраться со значением термина. Далеко не все знают, что на самом деле данный диагноз подразумевает отек. Застойный диск зрительного нерва — патология, которая сопровождается отеком, и появление его не связано с воспалительным процессом.
Данное состояние не является самостоятельным заболеванием. Отечность в большинстве случаев связана со стойким повышением внутричерепного давления. С этой проблемой сталкиваются не только во взрослом возрасте — нередко диагностируется застойный диск зрительного нерва у ребенка. Патология эта, естественно, сказывается на зрении и при отсутствии лечения может привести к атрофии нерва и слепоте. Отек может быть односторонним, но, согласно статистическим исследованиям, недуг чаще поражает сразу оба глаза.
Застойный диск зрительного нерва: причины

Как уже упоминалось, в большинстве случаев отечность развивается на фоне повышения внутричерепного давления. И причин этому может быть много:
- Примерно в 60-70% случаев застойный диск зрительного нерва связан с наличием опухоли в головном мозге. На сегодняшний день не удалось определить, есть ли взаимосвязь между размерами новообразования и появлением отечности. С другой стороны, известно, что чем ближе к синусам мозга располагается опухоль, тем быстрее формируется и прогрессирует застойный диск.
- Воспалительные поражения оболочек головного мозга (в частности, менингиты) также могут спровоцировать патологию.
- К факторам риска относят также формирование абсцесса.
- Застойный диск может развиваться в результате черепно-мозговой травмы или кровоизлияния в желудочки и ткани мозга.
- Такая же патология иногда наблюдается и при гидроцефалии (состояние, которое сопровождается нарушением нормального оттока мозговой жидкости и ее накоплением в желудочках).
- К отеку тканей приводит наличие нехарактерных атриовенозных сообщений между сосудами.
- Нередко причиной развития застойного диска зрительного нерва являются кисты, а также другие образования, которые постепенно увеличиваются в размерах.
- Подобная патология может развиться на фоне тромбоза сосудов, обеспечивающих кровообращение в головном мозге.
- К прочим возможным причинам относят сахарный диабет, хроническую гипертонию и прочие заболевания, которые, в конце концов, приводят к метаболическим и гипоксическим поражениям мозговых тканей.
На самом деле очень важно во время диагностики определить именно причину развития отека глазного нерва, так как от этого зависит схема терапии и быстрое восстановление пациента.
Особенности клинической картины и симптомы патологии
Разумеется, список симптомов — это то, с чем стоит ознакомиться. Ведь чем раньше будет замечено то или иное нарушение, тем быстрее пациент обратится к врачу. Сразу же стоит сказать, что при наличии данной патологии нормальное зрение сохраняется, причем надолго. Но многие пациенты при этом жалуются на периодические головные боли.
Со временем в процесс вовлекается и сетчатка, что сопровождается значительным уменьшением поля зрения. При осмотре глазного дна врач может заметить мелкие кровоизлияния, что происходит из-за нарушения кровообращения в структурах глазного анализатора. При наличии подобных симптомов нужно как можно быстрее обратиться к врачу.
Стадии развития недуга
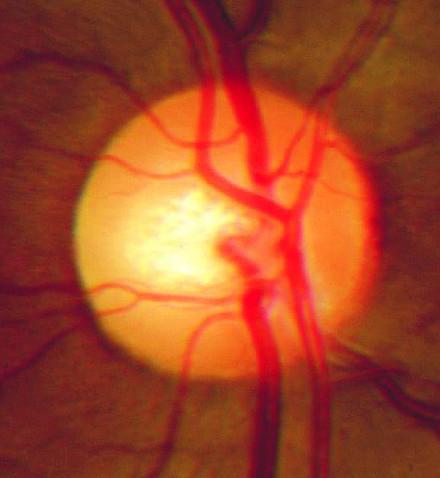
Принято выделять несколько стадия развития патологии:
- На начальной стадии наблюдается гиперемия диска, сужение мелких артерий и извивание венозных сосудов.
- Выраженная стадия — застойный диск зрительного нерва увеличивается в размерах, вокруг него появляются мелкие кровоизлияния.
- На резко выраженной фазе диск сильно проминирует в зону стекловидного тела, наблюдаются изменения в области желтого пятна сетчатки.
- Далее следует стадия атрофии, при которой диск уплощается и приобретает грязно-серый цвет. Именно в этот период и начинают появляться заметные проблемы со зрением. Сначала наблюдается частичная, а затем и полная потеря зрения.
Начальная стадия заболевания и ее особенности
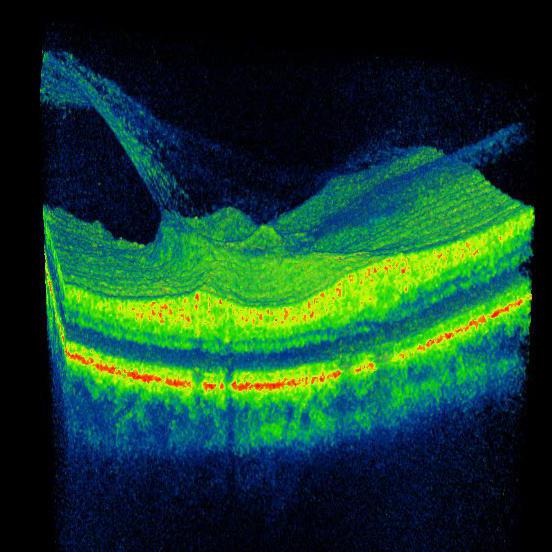
Как уже упоминалось выше, на начальных этапах развития патологии пациент и вовсе может не подозревать о наличии проблемы, так как какие-то выраженные нарушения зрения попросту отсутствуют. В этот период диагностировать нарушение возможно — как правило, это происходит случайно во время планового офтальмологического осмотра.
Диски отекают и увеличиваются в размерах, края у них нечеткие и заходят в область стекловидного тела. Примерно у 20% пациентов пульс в мелких венах пропадает. Несмотря на отсутствие видимых симптомов, сетчатка также начинает отекать.
Что происходит при дальнейшем развитии недуга?
При отсутствии лечения уже можно заметить некоторые признаки. Какие осложнения вызывает застойный диск зрительного нерва? Симптомы выглядят довольно характерно. У пациентов постепенно снижается острота зрения. Во время обследования можно заметить расширение границ слепого пятна.
В дальнейшем развивается застой крови в венах, а нарушение кровообращения, как известно, сказывается на работе зрительного нерва. Отек диска усиливается. Заболевание может перейти в хроническую фазу. На данном этапе острота зрения то улучшается, то резко падает. При этом можно наблюдать сужение нормального поля зрения.
Современные методы диагностики
Застойный диск зрительного нерва — это заболевание, которое может быть диагностировано офтальмологом, так как при тщательном осмотре и проверке зрения специалист может заподозрить неладное. Но поскольку патология связана с болезнями нервной системы, то лечение проводят невролог или нейрохирург.
Наличие отека можно точно установить во время ретинотомографии. В дальнейшем проводятся дополнительные исследования, цель которых — определить степень развития отека и выявить основную причину развития заболевания. Для этого пациента отправляют на ультразвуковое исследование зрительного нерва. В дальнейшем проводится рентгенологическое исследование черепа, компьютерная томография и оптическая когерентная томография.
Застойный диск зрительного нерва: лечение
Сразу же стоит сказать, что терапия во многом зависит от причины развития, так как лечить нужно, в первую очередь, первичное заболевание. Например, при менингите пациентам назначают соответствующие антибактериальные (противогрибковые, противовирусные) препараты. При гидроцефалии нужно обеспечить нормальную циркуляцию ликвора и т. д.
Кроме того, застойный диск зрительного нерва требует поддерживающей терапии для того, чтобы предупредить развитие вторичной атрофии. Для начала проводится дегидратация, которая выводит лишнюю жидкость и обеспечивает уменьшение отека. Пациентам также назначают сосудорасширяющие препараты, которые нормализируют кровообращение в нервной ткани, обеспечивая клетки необходимым количеством кислорода и питательных веществ. Частью лечения является и прием метаболических препаратов, которые улучшают и поддерживают обмен веществ в нейронах, обеспечивая нормальную работу зрительного нерва.
При устранении первичной причины застойный диск зрительного нерва исчезает — работа головного мозга и зрительного анализатора приходит в норму. А вот отсутствие лечения нередко приводит к полной потере зрения. Именно поэтому ни в коем случае не стоит отказываться от терапии и пренебрегать советами врача.
Существуют ли профилактические меры?
Сразу же стоит сказать, что каких-то препаратов или специфических средств, способных предотвратить развитие патологии, не существует. Единственное, что могут порекомендовать врачи — регулярные профилактические проверки у офтальмолога. Естественно, стоит избегать ситуаций, которые грозят травмами головного мозга.
Все инфекционные и воспалительные заболевания, особенно если речь идет о поражениях нервной системы, обязательно нужно лечить, причем терапию не прекращать до момента полного восстановления организма. При малейшем нарушении зрения или появлении тревожных симптомов нужно обратиться к офтальмологу или врачу-неврологу.
Читайте также:


