Местные анестетики блокируют проведение нервных импульсов
Слово анестезия происходит от греческого aisthesis – ощущение, чувство и отрицания “ан” и означает отсутствие температурной, болевой и иной чувствительности. Местные анестетики , или местноанестезирующие средства , – лекарственные средства, которые вызывают местную потерю чувствительности, в первую очередь болевой. Очень широко местные анестетики применяют в стоматологической практике, поскольку большинство манипуляций врача-стоматолога вызывает болевые ощущения различной интенсивности.
Чем вызван эффект местных анестетиков? Дело в том, что ощущения с чувствительных нервных окончаний в центральную нервную систему передаются по нервным волокнам за счет генерации электрического импульса. При раздражении нервных окончаний надавливанием, надрезом, воздействием температуры или иным способом по нервному волокну распространяется возбуждение, обусловленное волнообразным движением ионов натрия внутрь клетки и из нее. Если раздражение сильное и превышает порог чувствительности, который индивидуален для каждого человека, мы начинаем чувствовать боль. Боль – это одна из важнейших защитных реакций нашего организма, сигнал опасности, призывающий нас к действиям. Если это ожог или острый укол, мы немедленно рефлекторно отдергиваем, например руку, от источника боли. Но если это боль, связанная с необходимостью проведения медицинской процедуры, то ее необходимо стерпеть или подавить. Для этого и применяют местные анестетики.
Механизм их действия связан с тем, что, проникая в клетку, они закрывают ионные натриевые каналы с внутренней стороны клеточной мембраны, не позволяя ионам натрия войти в клетку. В результате возбуждение по нервному волокну не передается и чувство боли не возникает. При этом наше сознание не выключается.
Идеальный местный анестетик должен быстро, эффективно и достаточно долго действовать, иметь низкую токсичность, не раздражать ткани, выдерживать стерилизацию и не всасываться – оставаться в месте введения. К сожалению, такого лекарства, отвечающего сразу всем этим требованиям, не существует. Всем современным местным анестетикам присущи определенные недостатки, которые и учитываются при выборе препарата и способа его применения.
По своей химической природе местные анестетики подразделяются на сложные эфиры и амиды. Хорошая растворимость этих веществ в жирах облегчает прохождение через клеточные мембраны.
Сложноэфирная связь быстрее разрушается в тканях, поэтому анестетики этой группы действуют непродолжительно (30-50 мин) по сравнению с амидами; эффект лидокаина, артикаина, мепивакаина длится 45-90 мин, а бупивакаина – и более.
Амидные анестетики, которые в настоящее время используются чаще, чем эфирные, оказывают более сильное и быстрое действие, кроме того, они дают большую зону обезболивания.
В зависимости от объема обезболивания наиболее часто применяют поверхностную, инфильтрационную или проводниковую анестезию . Поверхностное обезболивание получают нанесением раствора, мази или присыпки на слизистую оболочку, поверхность раны или язвы. Инфильтрационная анестезия представляет собой послойное пропитывание тканей большим количеством раствора анестетика, поэтому для этого вида анестезии пригодны только малотоксичные препараты, например, прокаин (более известный у нас в стране как Новокаин ) в низкой концентрации (0,25-0,5% растворы), поскольку для пропитывания тканей нередко требуются большие объемы препарата. При проводниковой анестезии раствор вводят по ходу нерва, блокируя проведение импульсов по нему и лишая, таким образом, чувствительности те ткани, которые иннервируются этим нервом. Для проводниковой анестезии используются те же препараты, что и для инфильтрационной, однако, объем вводимого анестетика меньше, а концентрация выше (1-4% растворы). Для спинномозговой анестезии применяют очень активные препараты (лидокаин) или используют новокаин в высокой (5%) концентрации, что допустимо из-за небольшого объема инъекции.
Чтобы помешать или замедлить всасывание в кровь с места введения, анестетики часто сочетают с сосудосуживающими адренергическими средствами , в частности, с эпинефрином или фенилэфрином . Более подробно с ними вы познакомитесь в следующей главе, посвященной лекарствам, влияющим на вегетативную нервную систему.
В конечном счете, местные анестетики все-таки проникают через ткани и попадают в общий кровоток. Когда их концентрация в крови достигает определенного уровня, могут проявиться системные эффекты, то есть действие на организм в целом. А эти эффекты включают угнетение сердечной деятельности, снижение артериального давления за счет сосудорасширяющего действия, угнетение или возбуждение центральной нервной системы и некоторые другие. Чем лучше всасывается препарат с места введения, тем больше вероятность побочных действий. Например, кокаин , известный еще с давних времен как средство для повышения тонуса и снятия усталости, всасывается даже с неповрежденных тканей и, накапливаясь в организме, может вызывать паралич дыхания. Повторное и особенно частое применение кокаина с немедицинскими целями приводит к наркомании (кокаинизму). Отказ от него сопровождается ухудшением самочувствия ( абстиненция ), однако пристрастие к кокаину не физическое, а психическое, поэтому отмену наркотика можно производить сразу. Кокаин относится к эфирным анестетикам и является одним из самых токсичных в этой группе. Большей чем он токсичностью обладает только тетракаин .
Ауробин (лидокаин+пантенол+преднизолон+триклозан) противовоспалительное, противоаллергическое, антиэкссудативное, анальгезирующее, регенерирующее, антисептическое, местноанестезирующее мазь Gedeon Richter (Венгрия)
Брилокаин – адреналин (артикаин+эпинефрин) местноанестезирующее, сосудосуживающее р-р д/ин. Брынцалов-А (Россия)
Брилокаин – адреналин форте (артикаин+эпинефрин) местноанестезирующее, сосудосуживающее р-р д/ин. Брынцалов-А (Россия)
Гепатромбин Г (гепарин+полидоканол+преднизолон) антитромботическое, противовоспалительное, противозудное, противоотечное, веносклерозирующее, местноанестезирующее мазь; супп.рект. Hemofarm (Югославия)
Дентинокс (лидокаин+полидоканол+ромашки экстракт) местноанестезирующее, противовоспалительное местное, антисептическое гель; р-р Dentinox (Германия)
Калгель (лидокаин+цетилпиридиния хлорид) антисептическое, местноанестезирующее гель зубн. GlaxoSmithKline (Великобритания)
Катеджель с лидокаином (лидокаин+хлоргексидин) антисептическое, местноанестезирующее гель наружн. Montavit (Австрия)
Лигентен (гентамицин+лидокаин+этоний) антибактериальное, антисептическое, местноанестезирующее гель Брынцалов-А (Россия)
Лидокаин (лидокаин) антиаритмическое, местноанестезирующее аэроз.доз.; р-р д/ин. Egis (Венгрия)
Лидокаин ICN (лидокаин) местноанестезирующее спрей доз. ICN Pharmaceuticals (США), произв.: Ай Си Эн Октябрь (Россия)
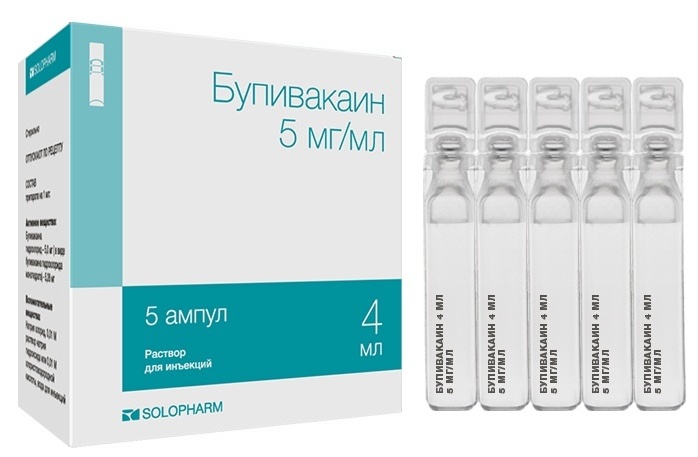
Маркаин (бупивакаин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Маркаин Адреналин (бупивакаин+эпинефрин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Маркаин Спинал (бупивакаин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Маркаин Спинал Хэви (бупивакаин) местноанестезирующее р-р д/ин. AstraZeneca (Великобритания)
Наропин (ропивакаин) местноанестезирующее р-р д/ин.; р-р д/инф. AstraZeneca (Великобритания)
Нигепан (бензокаин+гепарин) местноанестезирующее, антикоагуляционное супп.рект. Нижфарм (Россия)
Прокто-Гливенол (лидокаин+трибенозид) противогеморроидальное, местноанестезирующее крем; супп.рект. Novartis Consumer Health SA (Швейцария)
Стрепсилс Плюс (амилметакрезол+дихлорбензиловый спирт+лидокаин) антисептическое, местноанестезирующее спрей доз.; табл. Boots Healthcare International (Великобритания)
Эмла (лидокаин+прилокаин) местноанестезирующее крем; пластырь AstraZeneca (Великобритания)
Анестезирующий препарат, как правило, применяют в стоматологической практике и других отраслях медицины. Без обезболивающих средств невозможно провести операцию и иные лекарственные манипуляции. Такая группа лекарств имеет несколько видов. Также необходимо отметить, что некоторые пациенты страдают от аллергии на обезболивающие средства.
Для того чтобы анальгезировать определенный участок мягких тканей, применяют местные анестезирующие препараты. Они хорошо уменьшают возбуждение сенситивных нервных окончаний. Как правило, такие медикаменты используют в стоматологической практике. Нужно отметить, что первым анестетиком был "Кокаин". Его использовали в разных видах для местного и общего обезболивания.
В основном, анальгетик для местного наркоза применяют в виде уколов. Одним из самых популярных медикаментов этой группы считается "Лидокаин". Не таким сильным и токсичным выступает "Прилокаин".
Поколения препаратов для анестезии
Для проведения наркоза использовать препараты можно разными способами. В фармакологии классификация местных анестетиков по применению будет следующая:
- Ингаляционные средства - "Севоран", "Пропофол", "Диприван", "Фторотан", "Эфир". Такие анестезирующие лекарства помогают расслабить скелетную мускулатуру, подавить болевой синдром. При этом человек теряет сознание на некоторое время.
- Внутривенные препараты - "Кетамин", "Гексанал", "Фентанил", "Реланиум", "Седуксен", "Дроперидол", "Оксибутират натрия". Эти медикаменты обладают быстрым действием. Больной теряет сознание примерно спустя двадцать минут.
Перед применением доктор должен исключить наличие аллергических реакций у пациента на определенный компонент.
Требования к анестезирующим медикаментам
Любой препарат имеет определенные требования, которым он должен соответствовать. Вот некоторые из них:
- Наличие повышенной избирательности действия.
- Такие препараты должны оказывать резорбтивное действие. Это уменьшает вероятность появления побочных эффектов.
- Отсутствие раздражающего влияния.
- Анальгезирующий препарат должен мгновенно и длительно действовать.
- Медикаменты должны быть растворимыми и не поддаваться разрушению при стерилизации и хранении.
Производить наркоз можно только теми препаратами, которые соответствуют всем вышеперечисленным пунктам.

Фармакология: классификация анестетиков местного действия
Все группы препаратов нужно классифицировать. Медикаменты для поверхностного обезболивания называют местными. Они подавляют сенситивность нервных окончаний в определенной части организма. При этом пациент находится в сознании. Местные анестетики:
- "Лидокаин".
- "Дикаин".
- "Анестезин".
- "Пиромекаин".
Такой вид анестетика частично блокирует и ослабляет нервные окончания. В связи с этим его применяют только местно, как правило, в стоматологии. Какой механизм действия у местных анестетиков?
Классификация по длительности действия
Это важно учитывать при планировании операции. Обезболивающий препарат имеет разную степень действия. Классификация местных анестетиков:
- Короткого действия - до 30-50 мин – "Новокаин".
- Средней продолжительности действия - до 45-90 мин – "Мепивакаин", "Лидокаин".
- Длительного действия - до 90 мин и более – "Бупивакаин".
Необходимо отметить, что чем сильнее анестезирующее средство, тем более оно токсичное.
"Артикаин", а также "Лидокаин", "Мепивакаин" - гидролиз этих препаратов идет хорошо, действие наступает быстро (спустя пять минут в зависимости от метода анестезии.
Эти обезболивающие средства считаются слабыми основаниями, они плохо растворимы в воде, применяются в виде водорастворимых солей, которые удобны для использования. Для проявления местного анестезирующего влияния в тканях на месте введения должен осуществиться сольволиз с водой с формированием обезболивающего препарата, хорошо растворимого в липидах.
Существует классификация местных анестетиков по строению химическому. Об этом речь пойдет далее.
Что входит в состав
В структуру обезболивающих средств входит следующее:
- анестетик;
- вазоконстриктор;
- добавки;
- консервант;
- стабилизатор вазоконстриктора.
Химическая классификация местных анестетиков по структуре выделяют:
Сложные эфиры - "Новокаин", "Дикаин", "Анестезин".
Амиды - "Атрикаин", "Лидокаин", "Метевакаин", "Прилокаин", "Тримекаин", "Бупивакаин", "Этидокаин".
Вазоконстриктор нужен для усиления влияния анестетика. Дополнительный компонент – сульфат и эдетат натрия. Метилпарабен оказывает роль консерванта.

Фармакологические свойства
Механизм действия местных анестетиков основан на нарушении сенситивности нервов. Наркоз осуществляет блокировку болевых ощущений. Важно отметить, что воздействие медикамента зависит от его растворимости в воде и жирах.
Общее анестезирование – это сильный наркоз, благодаря которому организм на какой-то период времени полностью теряет болевую сенситивность и рефлексы. При этом происходит расслабление скелетной мускулатуры. Его использование возможно только при осуществлении сложных и болезненных хирургических вмешательств.
Когда применяют анестетики
Местно назначают обезболивающие препараты в виде поверхностного и инъекционного введения. Первый вид наркоза осуществляется нанесением на слизистую оболочку либо рану. Как правило, в таких ситуациях применяют "Бензокаин" и "Лидокаин". Такие анестезирующие медикаменты также используют для блокирования различных воспалительных процессов, а также инфекций и неврологических заболеваний.
Стоматологи не применяют большие дозировки наркоза. Для поверхностного анестезирования используют кремы, а также гели, мази и растворы. Существует большой перечень обезболивающих средств, которые используют стоматологи. Доктор должен подбирать безопасное лекарство, на которое не проявится аллергия.
Показания к проведению общей и местной анестезии:
- Любые оперативные вмешательства.
- Катетеризация (вид инструментальных исследований, часто используемый для диагностики и терапии патологий мочевого пузыря).
- Зондирование (способ исследования желудочно-кишечного тракта, диагностическая процедура).
- Интубация (обеспечение нормальной проходимости воздухоносных путей посредством введения специальной трубки в трахею).
- Остеосинтез (хирургическая репозиция костных отломков при помощи различных фиксирующих конструкций, обеспечивающих длительное устранение их подвижности).
- Неврологические блокады (медицинская процедура по снятию мышечных спазмов).
- Спинномозговой наркоз (метод обезболивания, при котором блокирующий агент вводится непосредственно в ликвор).
Такое обезболивание, как правило, используют, когда чистят зубной канал. Классификация местных анестетиков в стоматологии ничем не отличается от привычной классификации этих препаратов. Используются такие средства:
- "Ультракаин".
- "Убистезин".
- "Септанест".
- "Скандонест".
Противопоказания и побочные реакции
Терапию с применением анестетика осуществляют только после исключения запретов к использованию. Противопоказано применять местную анестезию при наличии следующих состояний:
- Оперативное вмешательство при ожирении.
- Операции при нарушении газообмена.
- Аллергический симптом.
- Нарушение психики, патологии слухового аппарата, состояние сильного опьянения.
- Пациент находится без сознания.
- Эпилепсия (хроническое неврологическое заболевание, проявляющееся в предрасположенности организма к внезапному возникновению судорожных приступов).
- Паническое состояние пациента, отказ от местного наркоза.
- Дети возрастом до десяти лет.
- Сепсис (тяжелое инфекционное заболевание, развивающееся при прогрессировании и распространению инфекционного процесса по организму через кровь).
- Геморрагический симптом (склонность к повышенной кровоточивости кожи, слизистых оболочек и внутренних органов вследствие патологии системы гемостаза).
- Анемия (группа клинико-гематологических синдромов, общим моментом для которых является снижение концентрации гемоглобина в крови, чаще при одновременном уменьшении числа эритроцитов).
- Сердечная недостаточность.
Местный наркоз в стоматологической практике доктор должен подбирать в индивидуальном порядке. Применять такой анестетик можно в период лактации. Побочные реакции анестезирующих средств, как правило, появляются из-за неправильного использования.
В большинстве ситуаций появляются следующие отрицательные эффекты:
- Тахикардия (увеличение частоты сердечных сокращений (ЧСС) от 90 ударов в минуту).
- Обморок.
- Отек в месте введения.
- Заложенность в ушах.
- Анафилаксия (аллергическая реакция немедленного типа, состояние резко повышенной чувствительности организма).
Кроме этого, такие симптомы могут наблюдаться, когда появляется аллергия.
Осложнения
Проведение местного наркоза требует определенного опыта и соблюдения всех правил. Спровоцировать осложнения могут разные факторы, которые доктор допускает в процессе анестезирования. К таковым относят:
- Повреждение мягких тканей иглой от укола или раствором.
- Надлом инъекционной иглы.
- Болевой синдром.
- Парестезия (один из видов расстройства чувствительности, характеризующийся спонтанно возникающими ощущениями жжения, покалывания, ползания мурашек).
- Тризм (тонический спазм жевательной мускулатуры, приводящий к ограничению движений в височно-нижнечелюстном суставе).
- Гематома.
- Развитие инфекции.
- Некроз (патологический процесс, выражающийся в местной гибели ткани в живом организме в результате какого-либо экзо- или эндогенного ее повреждения).
- Парез лицевого нерва (неврологическое заболевание, для которого характерна слабость мимических мышц).
- Аллергические проявления.
- Токсическая реакция.
- Эмоциональное напряжение из-за страха перед болью.
У каждого человека могут появляться разные осложнения после введения анестетика. В связи с чем перед применением лекарства, если у пациента имеются аллергические реакции, об этом необходимо сообщить медицинскому специалисту.
Анестетики также имеют определенными минусы, например:
- Нейротоксичность.
- Кардиотоксичность.
Анестетик в любой ситуации вызывает токсичность. Все зависит от дозирования и группы наркоза, который используют. Нейротоксичность может проявляться в виде:
- Нарушения моторных и сенсорных функций.
- Эмоционального напряжения.
- Интегративных функций мозга (полная или частичная потеря памяти).
- Нарушения зрения и слуха.
- Мышечной слабости.
- Пареза (неврологический синдром, снижение силы, обусловленное поражением двигательного пути нервной системы).
- Паралича (полное отсутствие произвольных движений, обусловленное теми же причинами, что и в случае пареза).
Одним из самых тяжелых последствий местного наркоза в стоматологической практике является парез лицевого нерва.
Местное обезболивающее провоцирует кардиотоксичность только при передозировке. Это осложнение встречается крайне редко. При этом снижается проведение нервных импульсов и расширение капилляров.
Что делать при появлении аллергии
Воздействие обезболивающих средств на организм человека в большинстве случаев сопровождается возникновением аллергических проявлений. Но не все анестетики могут провоцировать подобную реакцию.
Перед анестезированием следует сделать анализ, чтобы исключить непереносимость либо аллергию на определенный препарат. После этого медицинский специалист будет применять безопасные обезболивающие лекарства.
Перед тем как делать наркоз, нужно провести перечень проб, чтобы исключить аллергические реакции. Анализ крови при выявлении негативных реакций на анестетик в этой ситуации не считается эффективным.
"Лидокаин"
Препарат используют для проводникового, а также инфильтрационного и терминального наркоза. Анестетик оказывает местноанестезирующее и антиаритмическое воздействие. Как обезболивающее средство работает благодаря подавлению нервной проводимости за счет блокирования каналов натрия в нервных волокнах и окончаниях.
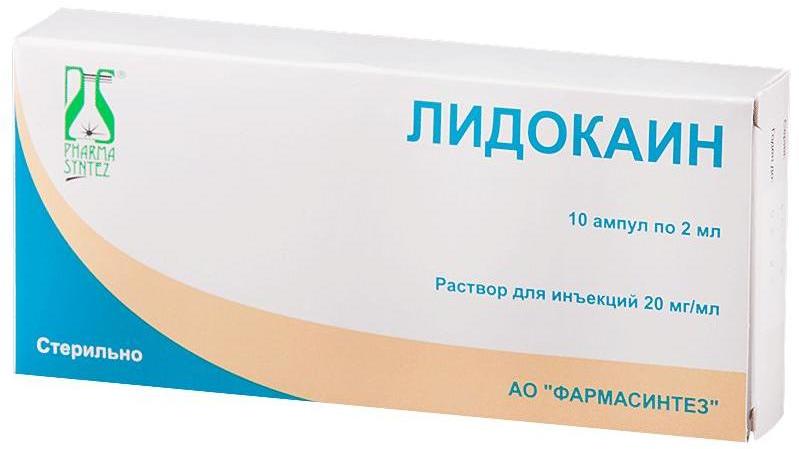
Лекарство значительно превосходит "Прокаин", его влияние происходит быстрее, и оно более длительное – до 75 минут (совместно с "Эпинефрином" – более двух часов). Анестезирующее средство при местном использовании расширяет капилляры, местнораздражающего влияния не оказывает.
Антиаритмический эффект препарата обусловлен способностью увеличивать проницаемость мембран для калия, блокировать натриевые каналы, стабилизировать мембраны клеток. "Лидокаин" не оказывает значимого влияния на сократимость, проводимость миокарда (воздействует только в больших дозах).
Уровень абсорбции "Лидокаина" при местном введении зависит от дозирования препарата и места обрабатывания. После внутримышечных инъекций максимальное содержание достигается спустя пять-пятнадцать минут после применения.
"Бензокаин"
Действующий компонент оказывает обезболивающее воздействие, предотвращая развитие боли. При наружном использовании и нанесении на слизистые полости влияние "Бензокаина" возникает сразу и длится в течение пятнадцати-двадцати минут.
"Бензокаин" - широко распространенное местное обезболивающее средство. Раствор производят в составе медикаментов для местного применения или для перорального употребления.
Препарат представляет собой белый порошок, который не имеет специфического аромата, но обладает горьким вкусом. Если нанести препарат на кончик языка, то появится ощущение онемения.
При применении лекарственного средства местно и перорально всасывается минимум активного компонента. После нанесения медикамента на слизистую оболочку действие от "Бензокаина" возникает уже спустя одну минуту и длится до двадцати минут.
"Новокаин"
Активный компонент раствора для уколов обладает местноанестезирующим эффектом, он ведет к понижению всех видов сенситивности тканей в области применения. Фармакологическое действие происходит за счет блокировки натриевых каналов стенок периферических нервов, что предотвращает проведение нервного импульса в чувствительных тканях.

После абсорбции прокаина (активное вещество) в общий кровоток он блокирует передачу импульсов в вегетативных ганглиях, а также уменьшает возбудимость периферических холинергических структур центральной нервной системы. Кроме этого, анестетик понижает спазм мускул, уменьшает возбудимость двигательных структур коры головного мозга и мышц сердца.
Продолжительность действия от раствора для уколов "Новокаина" невысокая и составляет от тридцати минут до получаса.
После введения препарата в ткани активный компонент накапливается в области введения, а затем впитывается в системный кровоток. Скорость всасываемости зависит от области применения медикамента. Обменивается действующее вещество в печени с формированием неактивных продуктов распада, которые устраняются из организма с уриной. Время выведения половины всей дозировки медикамента после абсорбции препарата составляет пятьдесят секунд.

Анестетики разделяют на:
- Местные
- Общие:
а) ингаляционные - летучие жидкости и газы
б) неингаляционные (внутривенные)
1. Местные анестетики
Местные анестетики обратимо снижают возбудимость чувствительных нервных окончаний и блокируют проведение афферентных импульсов в нервных стволах в зоне непосредственного применения, используются для устранения боли.
Местные анестетики классифицируют на сложные эфиры (анестезин, дикаин, новокаин) и замещенные амиды (лидокаин, тримекаин, бупивакаин). Местные анестетики — сложные эфиры подвергаются гидролизу псевдохолинэстеразой крови и действуют в течение 30 — 60 мин. Их эффект пролонгируют антихолинэстеразные средства (прозерин). Продукт гидролиза — n-амино-бензойная кислота ослабляет бактериостатическое влияние сульфаниламидов. Замещенные амиды кислот инактивируются монооксигеназной системой печени в течение 2 — 3 ч. Бупивакин вызывает местную анестезию продолжительностью 3 — 6 ч, после ее прекращения длительно сохраняется анальгетический эффект.
С точки зрения практического применения анестетики подразделяют на следующие группы:
- Средства, применяемые для поверхностной (терминальной) анестезии: Кокаин, Дикаин, Анестезин, Пиромекаин
- Средства, применяемые преимущественно для инфильтрационной и проводниковой анестезии: Новокаин, Бупивакаин
- Средства, применяемые для всех видов анестезии: Лидокаин, Тримекаин
Механизм действия
Местные анестетики представляют собой третичные азотистые основания. Они состоят из гидрофильной и липофильной частей, соединенных эфирной или амидной связями. Механизм действия определяет липофильная часть, имеющая ароматическую структуру. Для нанесения на слизистые оболочки и кожу и парентерального введения применяют водные растворы хлористоводородных солей местных анестетиков. В слабощелочной среде тканей (рН=7,4) соли гидролизуются с освобождением оснований. Основания местных анестетиков растворяются в липидах мембран нервных окончаний и стволов, проникают к внутренней поверхности мембраны, где превращаются в ионизированную катионную форму.
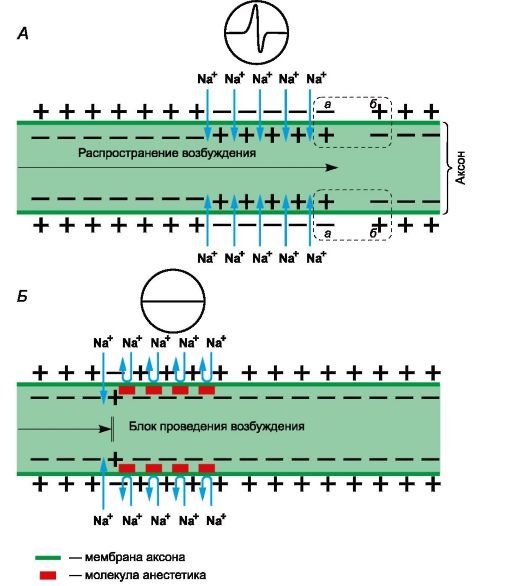
Рисунок 1 | Механизм действия местных анестетиков
Рецепторы для местных анестетиков локализованы в S6-сегменте IV домена внутриклеточной части натриевых каналов. Связываясь с рецепторами, катионы местных анестетиков пролонгируют инактивированное состояние натриевых каналов, что задерживает развитие следующего потенциала действия. Местные анестетики не взаимодействуют с закрытыми каналами в период потенциала покоя. Таким образом, в зоне нанесения местных анестетиков не развиваются потенциалы действия, что сопровождается блоком проведения нервных импульсов. Избирательное влияние местных анестетиков на чувствительные афферентные нервы обусловлено генерацией в них длительных (более 5 мс) потенциалов действия с высокой частотой.
В первую очередь местные анестетики блокируют безмиелиновые С и миелиновые Аδ и Аβ волокна (афферентные пути, проводящие болевые и температурные раздражения; вегетативные нервы). На волокна, окруженные миелиновой оболочкой, местные анестетики действуют в области перехватов Ранвье. Толстые миелиновые волокна (афферентные пути, проводящие тактильные раздражения; двигательные нервы) слабее реагируют на местные анестетики. Кроме того, устойчивость двигательных нервов к анестезии обусловлена низкочастотными короткими (менее 5 мс) потенциалами действия. В очаге воспаления в условиях ацидоза нарушаются диссоциация хлористоводородных солей местных анестетиков и образование их свободных липидорастворимых оснований, поэтому обезболивающее влияние утрачивается. Например, местная анестезия может оказаться неэффективной при удалении зуба в случае тяжелого периодонтита.
2. Общие анестетики
2.1. Ингаляционные анестетики
2.1.1 Летучие жидкости
Теории механизма действия общих анестетиков
Эффекты ингаляционных анестетиков не могут быть объяснены одним молекулярным механизмом. Скорее всего многокомпонентное действие каждого анестетика реализуется через множество мишеней. Тем не менее, эти эффекты сходятся на ограниченном числе изменений, лежащих в основе физиологических эффектов. На данный момент существуют липидная и белковая теории анестезии, но ни одна из них пока не описывает последовательность событий, происходящих от взаимодействия молекулы анестетика и ее мишеней до физиологических эффектов.
Рисунок 2 | Ингаляционные анестетики
Активность ингаляционных анестетиков оценивают по минимальной альвеолярной концентрации (МАК). Доза, создающая 1 МАК, предотвращает у половины пациентов движения в ответ на хирургическое вмешательство. Сила общих анестетиков коррелирует с их растворимостью в жирах, что говорит о важности взаимодействия с гидрофильными мишенями. В частности, обнаружение связи между силой анестетика и его липофильностью (правило Мейер-Овертона) дало начало липидной теории механизма действия анестетиков. Липидная теория анестезии утверждает, что анестетики растворяются в двойном липидном слое биологических мембран и вызывают анестезию, достигая критической концентрации в мембране. Наиболее усложненные версии липидной теории требуют, чтобы молекулы анестетиков вызывали пертурбацию (изменение свойств) мембраны.
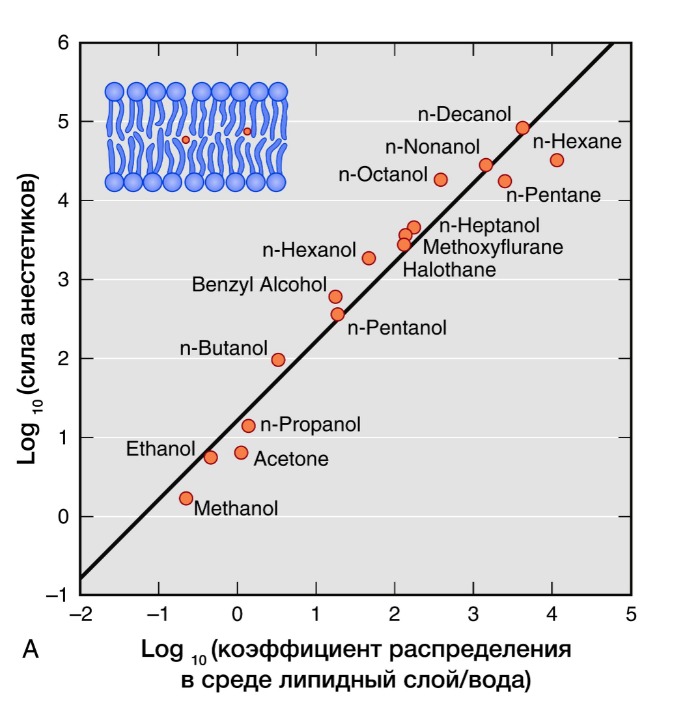
Рисунок 3 | Правило Мейер-Овертона
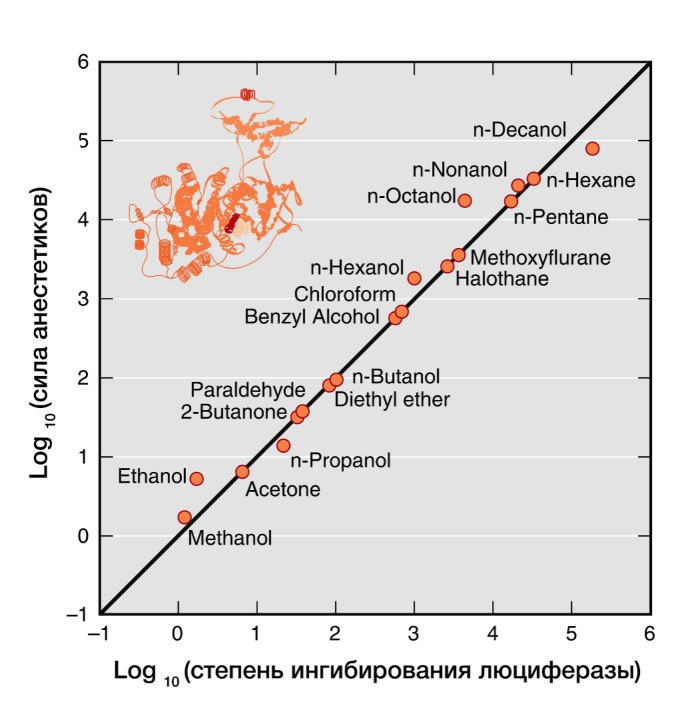
Рисунок 4 | В 20 веке было показано, что сила общих анестетиков коррелируют с их способностью ингибировать активность растворимого фермента люциферазы, который физиологически не является мишенью анестетиков, но служит в качестве безлипидной модели белковой молекулы для связывания анестетика.
Механизм действия
Таким образом, общие анестетики изменяют физико-химические свойства липидов мембран нейронов и нарушают взаимодействие липидов с белками ионных каналов. При этом уменьшается транспорт в нейроны ионов натрия, сохраняется выход менее гидратированных ионов калия, в 1,5 раза возрастает проницаемость хлорных каналов, управляемых ГАМК-А рецепторами. Итогом этих эффектов становится гиперполяризация с усилением процессов торможения. Общие анестетики подавляют вход в нейроны ионов кальция, блокируя Н-холинорецепторы и NMDA-рецепторы глутаминовой кислоты; снижают подвижность Са 2+ в мембране, поэтому препятствуют кальций-зависимому выделению возбуждающих нейромедиаторов. Наиболее чувствительны к действию общих анестетиков полисинаптические системы ЦНС — кора больших полушарий (10 13 – 10 14 синапсов), таламус, ретикулярная формация, спинной мозг. К наркозу устойчивы дыхательный и сосудодвигательный центры продолговатого мозга.
Летучие ингаляционные анестетики:
- постсинаптически усиливают тормозящую передачу путем потенциирования лиганд-управляемых ионных каналов, активируемых ГАМК и глицином;
- экстрасинаптиески путем усиления ГАМК-рецепторов и ионных токов утечки;
- пресинаптически за счет повышения базального высвобождения ГАМК.
Ингаляционные анестетики подавляют возбуждающую синаптическую передачу путем снижения высвобождения глутамата и постсинаптически путем ингибирования ионотропных глутаматных рецепторов. Парализующий эффект местных анестетиков включает действие на спинной мозг, в то время как седация/наркоз и амнезия включают супраспинальные механизмы памяти, сна и сознания.
2.1.2. Газовый наркоз
В анестезиологии широко применяют ингаляционный газовый анестетик азота закись (N2O). В конце 1980-х гг. в зарубежную анестезиологическую практику вошел инертный газ ксенон.
Азота закись представляет собой бесцветный газ характерного запаха, хранится в металлических баллонах под давлением 50 атм в жидком состоянии, не горит, но поддерживает горение. Ее смеси с анестетиками группы летучих жидкостей в определенных концентрациях взрывоопасны. В субнаркотических концентрациях (20 — 30 %) азота закись вызывает эйфорию (веселящий газ) и сильную анальгезию. В концентрации 20 % обеспечивает обезболивание в такой же степени, как 15 мг морфина. Закись азота на ГАМК-А рецепторы не влияет. Используется только в комбинациях, так как МАК составляет 104 %.
Инертный газ ксенон считают лучшей альтернативой азота закиси, так как он обладает более выраженным наркозным действием, индифферентностью и экологической безопасностью. Способность ксенона вызвать наркоз была открыта в связи с практикой глубоководных погружений и развитием гипербарической физиологии. Ксенон бесцветен, не горит и не обладает запахом, при соприкосновении со слизистой оболочкой рта создает на языке ощущение горьковатого металлического вкуса. Отличается низкой вязкостью и высокой растворимостью в липидах, выводится легкими в неизмененном виде. Разработана технология ксенонсберегающей анестезии с включением минимального потока и системы рециклинга для повторного многократного использования газа. Такая технология успешно решает важную в практическом отношении проблему дефицита и дороговизны ксенона. В механизме наркозного эффекта ксенона имеют значение блокада циторецепторов возбуждающих нейромедиаторов — Н-холинорецепторов, NMDA-рецепторов глутаминовой кислоты, а также активация рецепторов тормозящего нейромедиатора глицина. При взаимодействии с циторецепторами ксенон выступает как протонсвязывающий кластер и образует комплексы с катионами НСО + , NH2 + , HNCH + . Ксенон проявляет свойства антиоксиданта и иммуностимулятора, снижает выделение гидрокортизона и адреналина из надпочечников.
2.2. Неингаляционные (внутривенные) наркозные средства подразделяют на три группы:
Препараты короткого действия (3 — 5 мин)
- пропанидин (эпонтол, сомбревин)
- пропофол (диприван, рекофол)
Препараты средней продолжительности действия (20 — 30 мин)
- кетамин (калипсол, кеталар, кетанест)
- мидазолам (дормикум, флормидал)
- гексенал (гексобарбитал-натрий)
- тиопентал-натрий (пентотал)
Препараты длительного действия (0,5 — 2 ч)
- натрия оксибутират
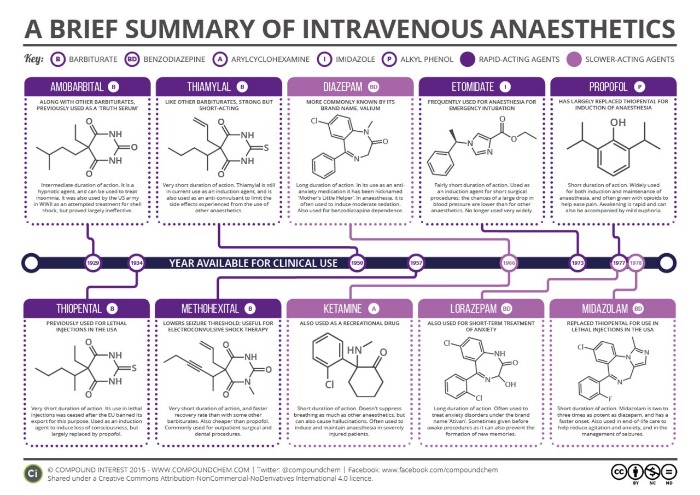
Рисунок 5 | Общие анестетики для внутривенного введения
Механизм действия
Наиболее широко используемым внутривенный анестетиком является пропофол. Его механизм действия связан с увеличение хлорной проводимости ГАМК рецепторов.
Метогекситал по скорости наступления и выхода из наркоза близок к пропофолу.
Барбитураты использовались для анестезии до введения в практику пропофола. Тиопентал вызывает быстрое наступление и быстрый выход из наркоза при разовом введении, но он быстро накапливается при повторном или пролонгированном введении и таким образом замедляет выход из анестезии. Барбитураты являются лигандами барбитуратных рецепторов. В малых дозах они аллостерически усиливают действие ГАМК на ГАМК А-рецепторы . При этом удлиняется открытое состояние хлорных каналов, возрастает вход в нейроны анионов хлора, развиваются гиперполяризация и торможение. В больших дозах барбитураты прямо повышают хлорную проницаемость мембран нейронов. Кроме того, они тормозят высвобождение возбуждающих медиаторов ЦНС — ацетилхолина и глутаминовой кислоты, блокируют АМРА-рецепторы (квисквалатные рецепторы ) глутаминовой кислоты. Барбитураты обладают церебропротективными свойствами и могут быть использованы с такой целью.
Бензодиазепины используются в основном как анксиолитики и для седации с сохранением сознания.Все бензодиазепиновые рецепторы аллостерически усиливают кооперацию ГАМК с ГАМК А-рецепторами, что сопровождается повышением хлорной проводимости нейронов, развитием гиперполяризации и торможения. Реакция с бензодиазепиновыми рецепторами происходит только в присутствии ГАМК. Ремимазолам - самый молодой бензодиазепин, имеет очень короткое время действия из-за быстрой нейтрализации эстеразами плазмы.
Кетамин химически является производным фенциклидина. Синаптические механизмы действия кетамина многообразны. Он является неконкурентным антагонистом возбуждающих медиаторов головного мозга глутаминовой и аспарагиновой кислот в отношении NMDA-рецепторов. Эти рецепторы активируют натриевые, калиевые и кальциевые каналы мембран нейронов. При блокаде рецепторов нарушается деполяризация. Кроме того, кетамин стимулирует освобождение энкефалинов и β-эндорфина; тормозит нейрональный захват серотонина и норадреналина. Последний эффект проявляется тахикардией, ростом АД и внутричерепного давления. Кетамин расширяет бронхи. При выходе из кетаминового наркоза возможны бред, галлюцинации, двигательное возбуждение (эти нежелательные явления предупреждают введением дроперидола или транквилизаторов).Важным терапевтическим эффектом кетамина является нейропротективный. Как известно, в первые минуты гипоксии мозга происходит выброс возбуждающих медиаторов — глутаминовой и аспарагиновой кислот. Последующая активация NMDA-рецепторов, увеличивая во внутриклеточной среде концентрацию ионов натрия и кальция и осмотическое давление, вызывает набухание и гибель нейронов. Кетамин как антагонист NMDA-рецепторов устраняет перегрузку нейронов ионами и связанный с этим неврологический дефицит.
Самым новым внутривенным анестетиком является дексмедетомидин. Это высокоселективный агонист а2-адренорецепторов с седативными, симпатолитическими, снотворными и анальгетическими эффектами. Его основное действие - в качестве агониста на а2 рецепторы в голубом пятне.
Читайте также:


