Мозолистое тело с очагами демиелинизации
Что это такое
Подобно химическим элементам, которые соединяются различными видами связей, левое и правое полушарие конечного мозга соединяются между собой мозолистым телом. Эта структура выступает связывающим мостом между двумя отделами мозга.
Мозолистое тело это структура, состоящая из скоплений нервных волокон – аксонов (до 300 миллионов), и располагается под корой полушарий. Это образование присуще только млекопитающим. Тело состоит из трех частей: задний отдел – валик, передний отдел – это колено, переходящее в дальнейшем в ключ; между валиком и коленом располагается ствол.
История открытия
Несмотря на активное изучение структур мозга в прошлом столетии, функции мозолистого тела долго оставались в тени от научного микроскопа исследователей. Пристальное внимание волокнистое образование получило от американского нейропсихолога Роджера Сперри, получившего в дальнейшем Нобелевскую премию за его изучение.
Ученый провел серию оперативных вмешательств на мозолистом теле: как всякий нейропсихолог, Сперри перерезал контакты, удалял структуру и наблюдал за работой мозга после операций. Он заметил закономерность: при удалении нейронной сети, соединяющей оба полушария, пациент, ранее страдавший эпилепсией, избавлялся от своего недуга. Исследователь сделал вывод: мозолистое тело активно участвует в эпилептическом процессе и распространении патологического возбуждения по разным отделам мозга. В 1981 году Роджер Сперри за результаты своих трудов удостоился престижнейшей международной премии в области физиологии и медицины.
Тем не менее, несмотря на подобные изучения, полный функциональный набор этой структуры все еще не открыт, и с его деятельностью связывают множество загадок в работе головного мозга, в том числе и развитие шизофренического процесса.


За что отвечает мозолистое тело
Обладая колоссальным количеством аксонов (структуры, отвечающие за передачу электрического импульса к нервным клеткам), мозолистое тело в буквальном смысле соединяет два полушария головного мозга. Его волокна связывают аналогичные участки коры (например: теменная кора левого полушария соединяется с таковой правого). Таким образом, волокнистое скопление отвечает за координацию и совместную работу обеих частей мозга. Исключением является височная кора, так как за ее соединение отвечает соседняя мозолистому телу структура – передняя спайка.
К функциям этой структуры также относится поддержание интеллектуальной деятельности человека: осуществляя синтез информации двух отделов мозга, мозолистое тело обеспечивает более глубокое осмысление полученных извне данных. В поддержание этой позиции свидетельствует эксперимент (вся нейрофизиология базируется на экспериментальных данных): рассекая и извлекая скопление соединяющих нервных волокон, ученые заметили, что исследуемые обретают сложности в понимании письменной и устной речи.
К самым интересным и загадочным функциям относится единство сознания и эмоциональной реакции на раздражитель. При удалении мозолистого тела, люди, как правило, проявляли двоякое отношение к явлению или объекту (амбивалентность). То есть у них наблюдалось наличие двух диаметрально противоположных мыслей или эмоций одновременно, как-то: ненависть и любовь, страх и удовольствие, отвращение и заинтересованность. Подобный феномен наблюдается в психопатологии шизофрении, когда больные, сами того не осознавая, проявляли любовь и ненавистную вражду к чему-то. Речь идет не о поочередном проявлении противоположных чувств: эмоции располагаются на параллельных прямых и в одном отрезке времени.
Мозолистое тело у мужчин и женщин
Мужской и женский мозг развивается по-разному: начиная от внутриутробного формирования нервной трубки по половым признакам и заканчивая пожизненным действием гормонов. В последнее время часто можно услышать, что женский организм не отличается от мужского. Однако это неправда: нейрофизиология, психофизиология и нейропсихология предоставляет множество экспериментальных данных в пользу отличия мужского мозга и женского.
Заболевания
Дисгенезия, она же – дисплазия мозолистого тела головного мозга – это врожденная патология нервной структуры, проявляющаяся в аномальном ее развитии отдельных участков и тканей. Заболевания является результатом дефекта некоторых хромосом. Болезнь сопровождается нарушением тканевого состава мозолистого тела и влечет за собой нарушение его функций.
Последствия дисгенезии мозолистого тела головного мозга проявляются в виде расстройств неврологической и психической сферы человека. К ним относится:
- замедление реакции на внешние раздражители;
- замедление развития интеллектуальных свойств психики;
- нарушение распознавания и понимания письменной речи;
- дислексия;
- затруднение и заторможенность в обработке световых сигналов головным мозгом.
Кроме этого, существует так же еще одна патология – отсутствие мозолистого тела головного мозга у новорожденного – агенезия.
Данная патология распространяется в среднем до 3% в популяции, что является довольно высоким показателем. Агенезия мозолистого тела – это болезнью, которая часто сопровождается с другими недугами. Врожденное отсутствие связывающей полушария структуры имеет свои симптомы:
- Hзамедление психологического и неврологического развития ребенка;
- лицевой дисморфизм – нарушение кровотока мимических мышц лица;
- патология желудочно-кишечного тракта, почек и наличие опухолей;
- чрезмерно быстрое половое развитие;
- эпилептические припадки;
- грубые нарушения развития внутренних органов;
- дефекты в развитии зрительной системы;
- болезни опорно-двигательного аппарата;H
Эта патология характеризуется неполным развитием тканей мозолистого тела. В отличие от предыдущего недуга, гипоплазия проявляется недоразвитием, а не полным отсутствием структуры. Гипоплазия мозолистого тела головного мозга у ребенка диагностируется врачами на протяжении первых месяцев жизни, потому что проявления болезни отличительны:
- спазмы неочевидного происхождения;
- эпилептические состояния (припадки, локальные судороги);
- слабый крик младенца;
- отсутствие или нарушение чувствительной сферы, то есть ребенок может не слышать, не видеть или не ощущать запахи;
- ослабления мышечной силы или ее отсутствие, следственно, атрофия или очень слабые мышцы.
Последствия гипоплазии мозолистого тела головного мозга недоброжелательны, и при отсутствии должной диагностики прогноз неблагоприятен. В 70% дети, с такой патологией, страдают серьезной умственной отсталостью.
Мозолистое тело может страдать очагами демиелинизации – заболеванием, при котором разрушается внешняя оболочка аксона. Миелин играет крайне важную роль в работе мозга: благодаря ему скорость передачи электрического импульса по просторам серого вещества достигает сотни метров в секунду, без миелина же – до 5 м/с. Наличие очагов в тканях тела вызывает торможение хода нервного сигнала и, следовательно, ухудшается взаимосвязь между полушариями. Кроме собственно демиелинизации, возникновение очагов является предпосылкой к развитию рассеянного склероза.
Наша задача – в этом разобраться.
- Очаги демиелинизации на МРТ: что это может быть
- Активны очаги демиелинизации или нет? МРТ головного мозга с контрастом, олигоклональный IgG в ликворе и крови
- Как будет построено обследование при обнаружении очагов демиелинизации в головном или спинного мозге
- Ревматическое заболевание с вовлечением мозга может имитировать картину рассеянного склероза
Очаги демиелинизации на МРТ: что это может быть
Очаг демиелинизации в веществе головного или спинного мозга – это участок, где когда-то был, или в настоящее время идёт воспалительный процесс с разрушением миелина – оболочки проводящих нервных путей. Подробнее о демиелинизации
Если найдены очаги демиелинизации в головном или спинном мозге – первое, что нужно сделать, это выяснить природу очагов, степень их опасности и наличие/отсутствие потребности в лечении. Для уточнения диагноза мы предложим Вам осмотр неврологом и исследования на предмет нейроинфекций, аутоиммунного процесса (рассеянный склероз, аутоиммунный энцефаломиелит), ревматических заболеваний с вовлечением головного и/или спинного мозга. Результаты этих исследований внесут ясность в ситуацию и помогут правильно построить лечение, если оно потребуется.
Какие находки возможны:
- Перенесенная и давно завершившаяся ранее (даже в детстве) демиелинизация – нейроинфекция или аномальная реакция на прививку, либо какой-то другой оконченный воспалительный процесс. В таком случае очаги демиелинизации могут сохраняться всю жизнь, не представляя опасности. Такая ситуация обычно не требует лечения.
- Текущий демиелинизирующий воспалительный процесс в активной фазе или в стадии временной остановки – ремиссии. Такой воспалительный процесс может быть вызван либо чрезмерной агрессией иммунной системы, когда белки миелина ошибочно распознаются иммунитетом как чужеродные и опасные, либо нейроинфекцией, либо сочетанием обоих процессов. В этом случае мы предложим Вам лечение, причем, по возможности, безотлагательное – речь идет о потере рабочей ткани головного и/или спинного мозга. Подробнее о срочном лечении атаки рассеянного склероза
 |  |
| Очаги демиелинизации на МРТ до и после лечения. Через 4 месяца от начала лечения видно уменьшение очагов – ремиелинизация (диагноз – рассеянный склероз, протекавший на фоне инфекции вирусом Эпштейн-Барр, микоплазмой и хламиией). Чем раньше начато лечение – тем лучше прогноз на восстановление. | |
 |
| Очаг демиелинизации в веществе спинного мозга |
Активны очаги демиелинизации или нет? МРТ головного мозга с контрастом, олигоклональный IgG в ликворе и крови
Наличие/отсутствие активности очагов демиелинизации в текущий момент времени может много прояснить в диагнозе и указывает на срочность лечения. Что такое активный очаг демиелинизации: это участок в головном или спинном мозге, где в настоящее время идет активный процесс разрушения миелина (обострение или дебют демиелинизирующего заболевания).
Ответ о происхождении и активности очагов демиелинизации в веществе головного мозга может дать МРТ с гадолиниевым контрастированием. Очаги, в которых демиелинизация идёт прямо сейчас, накапливают контрастное вещество, и это видно при МР-томографии.
Однако, очаги демиелинизации накапливают контраст только в период активного воспаления, и в стадии ремиссии (временной остановки заболевания) возможен ложноотрицательный результат. В этом случае диагноз можно уточнить с путем исследования олигоклонального IgG в ликворе и крови. Олигоклональный IgG дает информацию о наличии/отсутствии повышенной активности иммунной системы в головном и спинном мозге.
С достаточной степенью достоверности результаты исследования олигоклонального IgG и МРТ с контрастом трактуются так:
- Текущего демиелинизирующего заболевания нет – очаги демиелинизации не накапливают контраст при МРТ, олигоклональный IgG в норме. Лечение, скорее всего, не понадобится.
- Текущее демиелинизирующее заболевание есть, но на данный момент времени оно неактивно (ремиссия) – при МРТ в очагах демиелинизации контраст не накапливается, олигоклональный IgG в ликворе повышен. Потребуется плановое лечение.
- Текущее демиелинизирующее заболевание есть, и на данный момент времени оно активно (обострение или дебют) – очаги демиелинизации накапливают контраст при МРТ, олигоклональный IgG в ликворе повышен. В этом случае мы предложим Вам срочное лечение – нужно остановить процесс разрушения ткани мозга. Подробнее о срочном лечении атаки рассеянного склероза
Как будет построено обследование при обнаружении очагов демиелинизации в головном или спинного мозге
- Детальный неврологический осмотр. Для рассеянного склероза и других демиелинизирующих заболеваний характерны вполне определенные симптомы. Эти нарушения рефлексов, чувствительности, координации, гнозиса, праксиса и т.д. по определенной схеме. Неврологический осмотр помогает сузить круг поисков, сократить время обследования и снизить расходы на диагностику.
- Лабораторное обследование. Это анализы на нейроинфекции, аутоиммунные заболевания, иммунологические исследования. Обычно это несколько исследований из приведенных на этой странице.
- Исследование вызванных потенциалов входит в стандарт обследования при демиелинизирующих заболеваниях, в т.ч. при подтверждении диагноза рассеянного склероза.
- Электронейромиография (ЭНМГ) – это набор методов исследования проведения нервного возбуждения по проводящим путям нервной системы (головной мозг – спинной мозг – периферические нервы – мышцы). Часто именно ЭНМГ вносит окончательную ясность в диагноз при обнаружении очагов демиелинизации в головном мозге или спинном мозге.
 |  |
| Клинический осмотр неврологом при подозрении на рассеянный склероз. Проверка рефлексов, чувствительности, координации и т.д. | |
Если очаги демиелинизации активны (накапливают контраст), если нарастает неврологическая симптоматика – мы предложим лечение немедленно. В этой ситуации нужно срочно остановить разрушение головного и/или спинного мозга. В процессе лечения будем уточнять диагноз, и как только диагноз будет ясен – предложим Вам плановое лечение, исходя из результатов диагностики. Если на текущий момент активной демиелинизации нет – есть время спокойно разобраться в происходящем. Полученные данные исследований помогают понять причину демиелинизации и ложатся в основу схемы лечения.
Имеет ли практический смысл определять содержание основного белка миелина и антитела к миелину? Обычно не имеет. Почему:
- При инфекционном, ревматическом и даже травматическом поражении нервной системы может разрушаться миелин, потребуется его утилизация, и антитела к его белкам могут повыситься естественным образом. Дифференцировать диагноз в этих случаях достоверно невозможно.
- Иммунная агрессия может быть направлена не против основного белка миелина, а против других его белков (возможно сразу нескольких), молекулярное строение которых довольно различно. В этом случае высокого уровня антител к основному белку миелина не будет, несмотря на текущую демиелинизацию.
Ревматическое заболевание с вовлечением мозга может имитировать картину рассеянного склероза
Хронические аутоиммунные болезни могут протекать длительно, скрыто, и напоминать МРТ-картину рассеянного склероза. В первую очередь следует иметь в виду васкулит и системную красную волчанку.
Васкулит – это атака иммунной системы против кровеносных сосудов собственного же организма. Сопровождается обескровливанием ткани, питаемой пострадавшим сосудом. При васкулите обнаруживаются характерные изменения в анализах крови (антитела к цитоплазме нейтрофилов), а кроме того, иногда можно обнаружить очаги васкулита на коже при простом осмотре. Системная красная волчанка может протекать с аутоиммунным повреждением мозга и периферических нервов. Лечение ревматических болезней, рассеянного склероза и других демиелинизирующих заболевания строится по-разному, поэтому правильно поставленный диагноз здесь очень важен.
Магнитно-резонансная томография проводилась здоровым лицам и пациентам с РС. Объём головного мозга у здоровых волонтёров составил от 890 см3 до 1120 см3 (среднее значение – 1005±10,2 см3).
 |  |  |
| а | б | в |
МРТ-диагностика рассеянного склероза основывалась на выявлении прямых и косвенных признаков демиелинизирующего процесса. К прямым МРТ симптомам РС мы относили множественные и единичные очаговые повреждения головного мозга. У обследованных нами больных на изображениях, взвешенных по Т2, протонной плотности и полученных в режиме “STIR” (Short Tau Inversion Recovery) эти повреждения отображались в виде гиперинтенсивных очагов небольших размеров, с трансформацией в гипоинтенсивные очаги на изображениях тяжело взвешенных по Т1 (рис. 4 а, б, в).
Помимо очагов демиелинизации у 31% больных отмечено линейное усиление интенсивности сигнала в перивентрикулярной зоне. Кроме того, при расположении очагов демиелинизации в суправентрикулярных отделах на сагиттальных томограммах у 55% человек установлена деформация верхних контуров боковых желудочков (рис. 5).
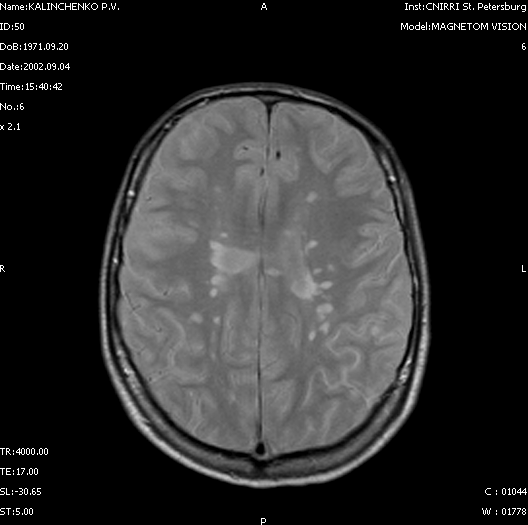
По данным МРТ (табл. 8) у наших больных наиболее часто бляшки РС локализовались в перивентрикулярной области – в 78% случаев (рис. 6), наиболее редко - в стволе мозга – 11% (рис. 7) и в мозолистом теле – 4% (рис.8).
| анатомическая область головного мозга | количество больных | |
| абс. | % | |
| субкортикальные отделы | 7 | 13 |
| лобные доли | 22 | 41 |
| височные доли | 9 | 17 |
| теменные доли | 33 | 61 |
| затылочные доли | 16 | 30 |
| мозжечок | 8 | 15 |
| перивентрикулярная область | 42 | 78 |
| ствол мозга | 6 | 11 |
| мозолистое тело | 2 | 4 |
 |  |
| а | б |
Наиболее частым местом локализации бляшек рассеянного склероза при перивентрикулярном расположении были передние (63,2%) и задние (58,3%) рога боковых желудочков. Рядом с телом боковых желудочков очаги демиелинизации были выявлены у 47,4% человек, в стенках – в 3% случаях. Перивентрикулярные очаги у больных с РС имели в большинстве случаев неправильную форму и размытые контуры (66%). Очаги округлой формы и с чёткими контурами были выявлены в 34% и в большинстве случаев локализовались рядом с передними рогами боковых желудочков. Количество очагов при перивентрикулярной локализации чаще всего колебалось от 3 до 11.
 |
| Рис. 8. МР-томограмма головного мозга пациента З. с рассеянным склерозом. Т2 ВИ. Определяются очаги демиелинизации в мозолистом теле. |
Однако встречались и единичные очаги. Максимальное количество выявленных у больных очагов составило 36.
Наряду с бляшками рассеянного склероза в перивентрикулярной зоне отмечалось наличие гиперинтенсивного сигнала вдоль стенок боковых желудочков. Как правило, этот линейный сигнал сочетался с гидроцефалией.
Бляшки РС, локализующиеся в лобных и затылочных долях имели преимущественно ровный, чёткий контур и округлую форму, а в теменных долях – неправильную форму и нечёткие контуры. Очаги демиелинизации в мозжечке выглядели в виде небольших одиночных округлых зон поражения с чёткими контурами. В стволе мозга и в мозолистом теле бляшки РС были единичными и имели небольшие размеры.
При компьютерной обработке МРТ данных установлено, что общее количества очагов демиелинизации варьирует в широких пределах (от 4 до 36). На этом основании все больные были разделены на две группы (табл. 9).
| количество очагов от 4 до 15 | количеством очагов от 16 до 36 | |||
| ремиттирующий тип | вторично-прогрессирующий тип | ремиттирующий тип | вторично-прогрессирующий тип | |
| больные РС | 26 | 2 | 14 | 12 |
| % | 65 | 14 | 35 | 86 |
Из таблицы видно, что в первую группу пациентов с количеством очагов демиелинизации от 4 до 15 (рис.9) были включены 28 пациентов с рассеянным склерозом (51,9%), среди которых было 26 (65%) пациентов с ремиттирующей формой заболевания и 2 (14%) пациента с вторично-прогрессирующим течением РС. Вторую группу пациентов с количеством очагов демиелинизации от 16 до 36 (рис.10) составили 26 (48,1%) человек, среди которых 14 (35%) пациентов имели ремиттирующую форму заболевания и 12 (86%) – вторично-прогрессирующую.
 |  |
| а | б |
Таким образом, у пациентов с ремиттирующим типом течения РС количество очагов демиелинизации находилось преимущественно в пределах от 4 до 15, а у пациентов с вторично-прогрессирующим типом течения – в пределах от 16 до 36.
Мы подсчитали количество очагов демиелинизации в левом и правом полушариях головного мозга в каждой из двух групп пациентов с ремиттирующим и вторично-прогрессирующим типами течения заболевания. Результаты представлены в таблицах 10,11.
| больные РС | количество очагов демиелинизации | ||
| среднее | в правом полушарии | в левом полушарии | |
| ремиттирующий тип | 8,7 ± 0,6 | 4,5 ± 0,4 | 3,7 ± 0,5 |
| вторично-прогрессирующий тип | 9,5 ± 0,5 | 5,5 ± 0,5 | 4,0 ± 1,0 |
| всего | 8,8 ± 0,5 | 4,8 ± 0,4 | 3,6 ± 0,5 |
| больные РС | количество очагов демиелинизации | ||
| общее | в правом полушарии | в левом полушарии | |
| ремиттирующий тип | 24,0 ± 4,3 | 14,3 ± 2,6 | 9,7 ± 1,7 |
| вторично-прогрессирующий тип | 22,8 ± 2,1 | 12,5 ± 0,9 | 10,3 ± 1,3 |
| всего | 23,4 ± 2,4 | 13,5 ± 1,5 | 10,0 ± 0,9 |
По полученным данным можно сделать вывод, что каких-либо значимых отличий между количеством очагов в левом и правом полушариях головного мозга как у пациентов с ремиттирующим типом течения заболевания, так и с вторично-прогрессирующим типом, не отмечается.
Объём поражённого вещества головного мозга также находился в широком диапазоне (от 21,8 см3 до 410,9 см3). В связи с этим все больные с РС также были разделены на две группы (табл. 12).
| объём очагов демиелинизации | ||||
| от 21,8 см 3 до 100,0 см 3 | от 100,1 см 3 до 410,9 см 3 | |||
| ремиттирующий тип | вторично-прогрессирующий тип | ремиттирующий тип | вторично-прогрессирующий тип | |
| больные РС | 27 | 5 | 13 | 9 |
| % | 68 | 36 | 32 | 64 |
Первую группу составили пациенты в количестве 32 (59,3%) человек с объёмом очагов демиелинизации от 21,8 см3 до 100,0 см3 (рис. 11), среди которых было 27 (68%) пациентов с ремиттирующей формой заболевания и 5 (36%) пациентов с вторично-прогрессирующим течением РС. Вторую группу пациентов с объёмом очагов демиелинизации от 100,1 см3 до 410,9 см3 (рис. 12) составили 22 (40,7%) человека, среди которых 13 (32%) пациентов имели ремиттирующую форму заболевания и 9 (64%) – вторично-прогрессирующую.
 |  |
| а | б |
 |  |
| а | б |
Мы подсчитали объём очагов демиелинизации в левом и правом полушариях головного мозга в каждой из двух групп пациентов с ремиттирующим и вторично-прогрессирующим типами течения заболевания. Результаты представлены в таблицах 13,14.
| больные РС | объём очагов демиелинизации (см 3 ) | ||
| общий | в правом полушарии | в левом полушарии | |
| ремиттирующий тип | 58,0 ± 6,1 | 36,1 ± 4,7 | 21,9 ± 3,8 |
| вторично-прогрессирующий тип | 75,5 ± 22,8 | 34,8 ± 0,8 | 40,7 ± 21,7 |
| всего | 61,1 ± 5,3 | 32,1 ± 4,0 | 25,2 ± 4,2 |
| больные РС | объём очагов демиелинизации (см 3 ) | ||
| общий | в правом полушарии | в левом полушарии | |
| ремиттирующий тип | 210,7 ± 51,2 | 103,3 ± 34,1 | 107,4 ± 31,0 |
| вторично-прогрессирующий тип | 168,7 ± 33,0 | 88,1 ± 23,2 | 80,4 ± 29,9 |
| всего | 193,9 ± 31,3 | 97,2 ± 20,5 | 96,6 ± 20,2 |
По представленным результатам видно, что каких-либо значимых отличий между объёмом очагов в левом и правом полушариях головного мозга как у пациентов с ремиттирующим типом течения заболевания, так и с вторично-прогрессирующим типом, также не отмечается.
К косвенным признакам рассеянного склероза отнесено сопутствующее расширение боковых желудочков. Гидроцефалия выявлена у 11 (20%) пациентов, главным образом при длительном течении заболевания. Во всех случаях расширение боковых желудочков сочеталось с наличием очагов демиелинизации (рис. 13).
 |
| Рис. 13. МР-томограммы головного мозга пациента Ю. с рассеянным склерозом. Т2 ВИ. Определяется выраженное расширение боковых желудочков (гидроцефалия). |
Была выявлена определённая закономерность между размерами бляшек и их локализацией. Чаще (40%) большие размеры (более 10 мм) очаги демиелинизации имели при расположении в субкортикальных отделах и у задних рогов боковых желудочков. В лобных долях бляшки больших размеров выявлены в 2 (3,7%) и у передних рогов боковых желудочков в 5 (9,2%) случаях.
Таким образом, установлено, что пациенты с рассеянным склерозом имеют следующие МРТ – признаки:
- Наличие 3х и более очагов (участков) с высокой интенсивностью сигнала, выявляемых на изображениях, взвешенных по Т2 и протонной плотности, а также в режиме “STIR” с трансформацией в гипоинтенсивные очаги на тяжёлых Т1 взвешенных изображениях.
- Размеры очагов преимущественно от 3х до 15 мм.
- Преимущественная локализация очагов – в перивентрикулярной зоне в сочетании с наличием одиночных бляшек в других отделах головного мозга.
- Косвенными признаками рассеянного склероза являются расширение боковых желудочков (гидроцефалия), а также наличие линейных гиперинтенсивных участков в перивентрикулярных отделах головного мозга, характерных для атрофии мозгового вещества.
Читайте также:


