Нервный узел под ключицей
Боли в ключице доставляют дискомфорт и ограничивают привычную подвижность. Они могут возникнуть из-за травмы или быть признаком патологии внутренних органов и систем.
В данной статье рассмотрим причины боли в ключице, что делать, если она болит при вдохе, а также возможные болезни ключицы, их лечение и профилактику.
Причины
Причинами боли могут стать такие обстоятельства, как:
- травмы,
- заболевания позвоночника и суставов,
- патологии внутренних органов,
- опухоли.
Травму ключицы можно распознать по острой боли, возникающей сразу после происшествия. Она усиливается при попытке пошевелиться, на месте травмы появляется отек, образуется гематома и ограничивается подвижность руки.
Ключица может сдвинуться со своего анатомического места и давить на прилегающие ткани: нервы, сосуды. Это состояние называют синдромом торакального выхода. Его могут спровоцировать такие факторы, как плохая осанка, травма, ожирение, слабость мышц, тяжелый физический труд.
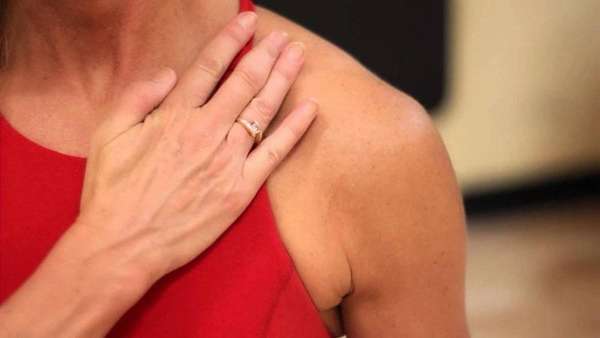
Синдром можно определить по таким признакам:
- ощущение слабости или онемения в руке,
- прощупывание болезненной шишки под ключицей,
- боль в подключичной области,
- отек,
- боль, отдающая в шею, плечо.
При травме акромиально-ключичного сустава редко происходит перелом или повреждение ключицы, но она вызывает боль под ключицей слева и справа, отек (как на фото) припухлости в области шеи над ключицей, смещение ключицы и появление выступа над плечом, опухоль и боль в районе ключицы при подъеме руки.
В случае проблем со сращением кости возникают боли и отеки, больной испытывает боль при движении рукой поперек тела, трудности и боль при подъеме предметов выше своей головы.
Болевые ощущения между ключицами могут быть связаны со смещением ключичных суставов, которое происходит с внутреннего или внешнего конца кости. Чаще встречаются вывихи с внешней стороны (акромиальный конец). Боль проявляется и усиливается при надавливании на выпирающий конец кости.
Вывихи с внутренней стороны (грудинно-ключичное сочленение) распознаются по отеку и появлению деформации. При вывихе вперед происходит выпячивание ключицы, при вывихе назад – западание.
Плечелопаточный периартрит возникает в результате спортивных травм, при повреждении плеча у представителей профессий с повышенной нагрузкой на данную область (маляры, токари, техники), при возрастных изменениях и нарушении обмена веществ.
От полученной травмы в плечевом суставе развивается воспаление, ограничивается подвижность конечности, при этом беспокоит ноющая боль, усиливающаяся при движении. Может появиться припухлость.
Важно! Заболевания позвоночника и суставов связаны с воспалительными или дегенеративными процессами.
Остеоартрит поражает соединительную ткань суставов и вызывает воспалительную реакцию. Болевой синдром развивается медленно и по нарастающей, постепенно приводя к ограничению подвижности сустава и его разрушению.
Остеохондроз, межпозвоночная грыжа, спондилоартроз и прочие дегенеративные патологии защемляют нервные корешки, отчего возникает болевые ощущения.
Боль в ключице, переходящая в шею, может отдавать в плечо, руку или спину.
Заболевание можно распознать по таким признакам:
Остеомиелит — инфекционное поражение костей, при котором наблюдаются воспаление и отек над ключицей, тошнота, повышение температуры, лихорадка, повышение температуры мягких тканей в области воспаления, очаги гноя. Он возникает в результате попадания инфекции (пневмония, сепсис), после открытых переломов, вторичного заражения от ран, расположенных рядом.
Почему болит левая ключица? Невралгия ребер или плечевого сплетения сопровождается болью с левой стороны в области ключицы. Она усиливается при дыхании, при этом больной жалуется на боль в сердце и учащенное сердцебиение.
Уплотнение на ключице — что это? Миозит, или воспаление мышц, прилегающих к данной кости, тоже может стать источником боли. Он появляется после переохлаждения, перенесенных инфекций или системных заболеваний. В воспаленной мышце появляется плотность и напряженность, при движении ощущаются тянущие дискомфортные ощущения.
Боль спереди и увеличение ключицы у ребенка возникает из-за травмы или лейкоза. При лейкозе происходит давление воспаленных грудных лимфатических узлов на кость с одной или двух сторон.
Заболевания внутренних органов печени, желчного пузыря, желудка, поджелудочной железы, сердца также сопровождаются болями, отдающими в левую ключицу.
Методы диагностики
Если при осмотре пациента не установлен диагноз, назначается дополнительное обследование. Это необходимо для исключения потенциально возможных патологий и выявления источника боли.
При травмах, дегенеративных процессах, подозрении на повреждение кости делается рентгеновский снимок.
Анализ крови проводится для оценки воспалительного процесса, выявление его возбудителя и контроля лечения.
Магнитно-резонансная и компьютерная томография используются, если необходимо детальное обследование причин заболевания, исследование области прилежащих тканей, состояния нервных корешков, кровеносных сосудов.
Не стоит откладывать визит к врачу при:
- получении травмы,
- длительных болях, не проходящих более трех суток,
- повышении температуры в сочетании с болями в пораженной области,
- острой боли, ограничивающей подвижность конечности или тела,
- появлении припухлости или отека в ключичной зоне.
Симптоматическое лечение
Исход заболевания и лечения зависят от точности диагностики и эффективности терапии. Для купирования болевого синдрома применяют нестероидные противовоспалительные средства (НПВС), витамины группы В, миорелаксанты, физиотерапию, массаж, мануальную терапию.
Хирургическое лечение проводится при тяжелых травмах и патологиях опорно-двигательного аппарата, не поддающихся консервативным методам лечения.
При травмах (переломах) для иммобилизации используются фиксирующие повязки, бандажи и ключичные корсеты:
- гипсовая повязка,
- повязка Дезо (при переломах без смещения у детей до трех лет),
- повязка Вельпо,
- косыночная,
- кольца Дельбе,
- восьмиобразная повязка или детский фиксатор ключицы,
- Сейра,
- овал Титовой,
- корсет.
Важно! Бесконтрольное использование и злоупотребление может привести к появлению неблагоприятных побочных эффектов, сказывающихся на состоянии внутренних органов (печень, почки).
Народные средства лечения можно использовать как вспомогательный способ. Перед их применением необходимо проконсультироваться с врачом на наличие противопоказаний.
- Для лечения переломов на ключичную зону накладывают лепешку из глины в виде аппликации.
- Для обезболивания и снятия воспаления больную область растирают пихтовым маслом.
- Ванны из трав и с морской солью. Для общего укрепления в ванну можно добавлять лекарственные травы: шалфей, ромашка, зверобой.
- Компресс из картофеля. Очищенный картофель натирают на терке и прикладывают как компресс к пораженному месту.
Физиолечение применяется для ускорения процессов заживления. Распространены такие методы, как ультразвук, лазер, магнитотерапия, электрофорез, фонофорез, парафиновые аппликации.
С их помощью достигается улучшение кровообращения и обменных процессов в клетках, а также лучшее проникновение лекарственных препаратов в ткани. Уменьшается отечность и болевой синдром.
В зависимости от тяжести заболевания, больному в период ремиссии назначается курс массажа. Если ключица пострадала от перелома, массаж начинают с расположенных рядом неповрежденных тканей.
После срастания костей проводится более интенсивное воздействие, ускоряющее кровоток и восстанавливающее метаболизм в мышцах.
Важно! Для восстановления подвижности и активности после курса лечения необходимы физические тренировки и лечебные упражнения. Они назначаются врачом по лечебной физкультуре или непосредственно лечащим врачом. Виды упражнений и продолжительность тренировки определяется индивидуально, в зависимости от состояния пациента и его возможностей.
Тренировки начинаются с минимальной нагрузки: разработки пальцев и кисти руки, локтевого сустава, затем — разработка руки до полного восстановления объема движений.
При выполнении упражнений необходимо:
- совершать движения медленно и плавно,
- начинать с минимального количества повторений, постепенно увеличивая кратность,
- при дискомфортных или болевых ощущениях прекратить выполнение упражнения и перейти к следующему,
- постепенно увеличивать нагрузку.
Методы профилактики
Для профилактики появления рассматриваемых болей рекомендуется:
- избегать травмирующих ситуаций, резких движений, выбирать спортивную нагрузку, соответствующую возрасту и физическим возможностям организма,
- употреблять витамины и сбалансированное питание для укрепления костной и мышечной ткани,
- стараться сохранять правильную осанку,
- избегать переохлаждений,
- своевременно обращаться к врачу.
Заключение
Боль в ключице может быть связана с различными повреждениями в организме: травмами, заболеваниями внутренних органов, позвоночника и суставов. Болевые ощущения вызываются непосредственно повреждением ключичной кости или боль передается от других зон в организме. Боль в правой или левой ключице, отдающая в шею, челюсть, руку, грудину связана со множеством заболеваний.
Высокоточные методы диагностики и вовремя назначенное лечение позволяют решить проблему, а курс реабилитации и профилактики — предупредить развитие патологического процесса.
I
Плечевое сплетение (plexus brachialis)
сплетение нервных волокон передних ветвей 4—8 шейных и 1—2 грудных спинномозговых нервов в несколько стволов и пучков, в результате последующего разделения которых формируются короткие и длинные нервы плечевого пояса (Плечевой пояс) и свободной верхней конечности. Чаще П. с. образуется за счет передних ветвей CV—ThI спинномозговых нервов, реже — CIV—ThI (краниальное смещение сплетения) или CV—ThII (каудальное смещение). Каждая передняя ветвь, участвующая в образовании П. с., соединяется с симпатическим стволом (средний и нижний шейные узлы) посредством серых соединительных ветвей, с которыми в нервы П. с. идут постганглионарные нервные волокна симпатической части вегетативной нервной системы (Вегетативная нервная система).
Различают две части П. с.: надключичную и подключичную. Первая располагается в пределах бокового треугольника шеи, вторая — в подмышечной ямке. Надключичная часть (рис. 1) слагается из трех стволов: верхнего (CIV—CVI), среднего (CVII) и нижнего (CVIII, ThI, ThII). Верхний и средний стволы лежат в межлестничной щели выше подключичной артерии, нижний — позади нее. От стволов надключичной части П. с. отходят его короткие ветви. Некоторые из них берут начало от пучков подключичной части. К коротким ветвям П. с. относят дорсальный нерв лопатки, длинный грудной нерв, подключичный нерв, надлопаточный нерв, подлопаточные нервы, грудные нервы, медиальный и латеральный, подмышечный нерв. Каждый ствол разделяется на передние и задние ветви, которые, соединяясь, образуют в подключичной части три пучка: латеральный, задний и медиальный, лежащие соответственно кнаружи, кзади и кнутри от подключичной артерии. Кпереди от артерии и медиального пучка П. с. располагается подключичная вена. Пучки П. с. в нижней части подмышечной ямки дают начало длинным нервам верхней конечности: латеральный пучок — мышечно-кожному нерву и латеральному корешку срединного нерва, медиальный пучок — медиальному корешку срединного нерва, локтевому нерву и медиальным кожным нервам плеча (Плечо) и предплечья (Предплечье), задний пучок — лучевому и подмышечному нервам.
Нервы П. с. иннервируют кожу верхней конечности, а также ее мышцы (рис. 2). Передние мышцы плеча снабжаются мышечно-кожным нервом, задние — лучевым нервом. Передние мышцы предплечья, плечелучевая мышца — лучевым нервом; круглый пронатор, лучевой сгибатель запястья, длинная ладонная мышца, поверхностный и глубокий сгибатели пальцев (кроме медиальной части глубокого), длинный сгибатель большого пальца, квадратный пронатор — срединным нервом; локтевой сгибатель кисти и медиальную часть глубокого сгибателя пальцев — локтевым нервом; задние мышцы предплечья иннервируются лучевым нервом; латеральная группа мышц кисти — срединным нервом (кроме поперечной головки аддуктора большого пальца, которая иннервируется локтевым нервом), медиальная группа снабжается локтевым нервом.
Патология. Наиболее частой причиной поражения П. с. является травма, реже инфекционный, инфекционно-аллергический или токсический процессы (см. Плексит). Травматическое поражение с разрывом стволов П. с. возникает при ранениях шеи, иногда при извлечении плода из родовых путей, при переломах ключицы или головки плечевой кости. При длительном ношении тяжести на лямках, сдавливающих подмышечную область, во время сна с заведенными за голову руками, при пользовании костылями, лямками (в случае вытяжения позвоночника), а также сдавлении опухолью шеи, позвоночника, верхушки легкого, при аневризме подключичной или подмышечной артерии, шейных ребрах возможно компрессионно-ишемическое поражение П. с. Инфекционные поражения П. с. развиваются при гриппе, ангине, туберкулезе, бруцеллезе, сифилисе, инфекционно-аллергическое — после вакцинации и др., интоксикационное — при отравлении окисью углерода, свинцом, мышьяком, алкоголем.
Поражения П. с. характеризуются периферическим параличом или парезом мышц верхней конечности с отсутствием или снижением глубоких рефлексов, периферическим типом нарушения чувствительности в этой же конечности, болевыми точками в над- и подключичной ямках (точка Эрба), вегетативно-трофическими расстройствами (мраморность кожи, пастозность руки, сухость кожи или гипергидроз, снижение кожной температуры).
Тотальное поражение П. с. встречается редко, чаще наблюдается нарушение функции отдельных его стволов или пучков. Поражение верхнего ствола П. с. приводит к верхнему параличу Дюшенна — Эрба, для которого характерны свисание руки с поворотом ее внутрь, невозможность поднять и отвести плечо, согнуть руку в локтевом суставе, затруднение супинации, отставание лопатки (крыловидная лопатка). Чувствительность снижена на латеральной поверхности плеча и предплечья, отмечается болезненность при пальпации в точке Эрба над ключицей. Отсутствует рефлекс с двуглавой мышцы плеча, снижен карпорадиальный рефлекс. Существует форма поражения верхнего ствола — так называемая невралгическая амиотрофия плечевого пояса Парсонейджа — Тернера. Характеризуется острым началом; появляется боль в шее и надплечье, интенсивность которой нарастает в течение нескольких часов, иногда дней, затем боль стихает. При этом развивается паралич мышц проксимального отдела верхней конечности, затем атрофия дельтовидной, над- и подостной, передней зубчатой мышц (рис. 3).
При поражении среднего ствола нарушается функция мышц, иннервируемых лучевым нервом (сохраняется функция супинатора плечелучевой мышцы) и частично срединным нервом (парез лучевого сгибателя запястья и круглого пронатора).
При поражении нижнего ствола П. с. развивается нижний паралич Дежерин-Клюмпке с периферическим параличом мышц-сгибателей кисти и пальцев (рис. 4), нарушением чувствительности на внутренней поверхности плеча, предплечья и кисти, Бернара — Горнера синдромом на стороне паралича.
Поражение латерального пучка проявляется нарушением функции мышечно-кожного нерва, частичным нарушением функций лучевого и срединного нервов. Наблюдается паралич двуглавой мышцы плеча, плечелучевой мышцы, круглого пронатора, длинной ладонной мышцы и парез сгибателей пальцев и кисти.
Поражение медиального пучка ведет к нарушению функции локтевого нерва, медиальных кожных нервов плеча и предплечья, а также к частичному выпадению функции срединного нерва. Клиническая картина при этом сходна с поражением нижнего ствола П. с., однако отсутствует синдром Бернара — Горнера.
Поражение заднего пучка приводит к нарушению функции лучевого и подмышечного нервов. Поражение подмышечного нерва проявляется параличом и атрофией дельтовидной мышцы, нарушением чувствительности кожи дельтовидной области.
Диагноз основывается на характерной клинической картине — нарушение соответствующих движений, глубоких рефлексов и чувствительности по периферическому типу, вегетативно-трофические расстройства.
Лечение направлено на устранение причины и на восстановление функции поврежденных нервных волокон (улучшение их проводимости), на предупреждение контрактур и устранение вегетативно-трофических расстройств. Применяют прозерин, галантамин, витамины С, Е, группы В, ксантинола никотинат, рефлексотерапию (Рефлексотерапия), массаж, ЛФК, бальнеотерапию (Бальнеотерапия). При наличии показаний применяется хирургическое лечение (см. Нервы). В резидуальной стадии проводят санаторно-курортное лечение (см. Санаторно-курортный отбор).
Библиогр.: Григорович К.А. Хирургическое лечение повреждений нервов, с. 190, Л., 1981; Кованов В.В. и Травин А.А. Хирургическая анатомия конечностей человека, с. 63. М., 1983; Лурье А.С. Хирургия плечевого сплетения, М., 1968; Стрелкова Н.И. Физические методы лечения в неврологии, с. 127, 132, М., 1983.

Рис. 4. Руки больного с поражением нижнего ствола правого плечевого сплетения: атрофия мышцы правой кисти.
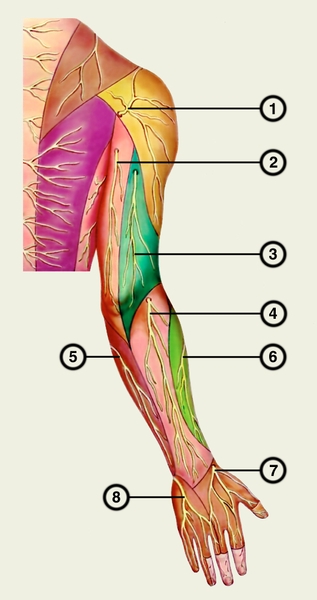
Рис. 2б). Кожные нервы плечевого сплетения (полусхематично). Дорсальная поверхность: 1 — боковой кожный нерв плеча; 2 — средний кожный нерв плеча; 3 — задний кожный нерв плеча; 4 — задний кожный нерв предплечья; 5 — средний кожный нерв предплечья; 6 — боковой кожный нерв предплечья; 7 — поверхностная ветвь лучевого нерва; 8 — задняя ветвь локтевого нерва.
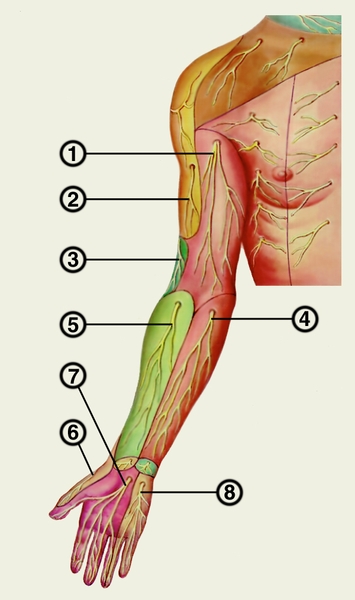
Рис. 2а). Кожные нервы плечевого сплетения (полусхематично). Ладонная поверхность: 1 — медиальный кожный нерв плеча; 2 — боковой кожный нерв плеча; 3 — задний кожный нерв плеча; 4 — средний кожный нерв предплечья; 5 — боковой кожный нерв предплечья; 6 — поверхностная ветвь лучевого нерва; 7 — общие ладонные пальцевые нервы (срединный нерв); 8 — поверхностная ветвь локтевого нерва.
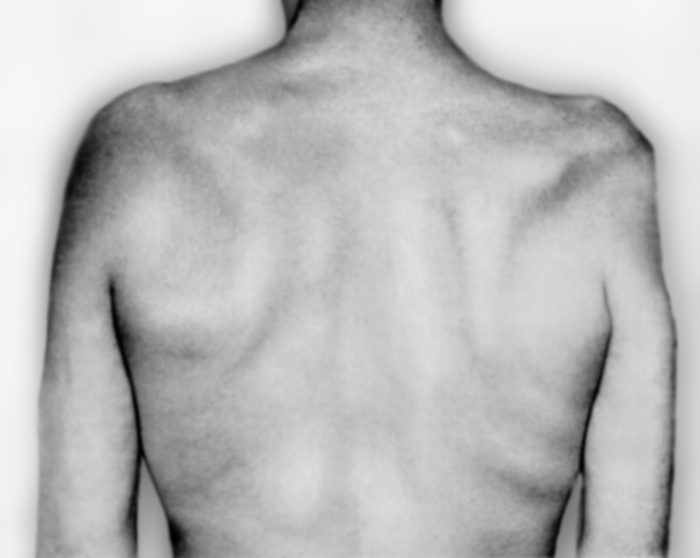
Рис. 3б). Больной с поражением верхнего ствола плечевого сплетения: вид сзади, атрофия над- и подостной мышц, крыловидная лопатка справа.
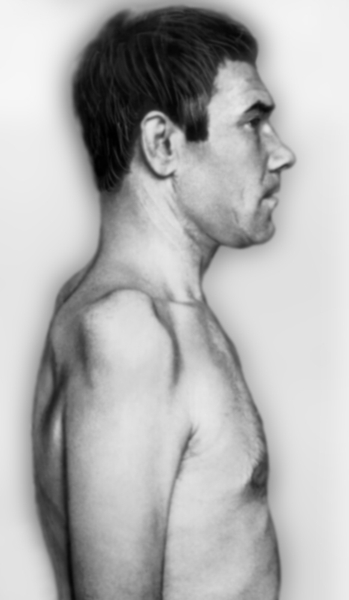
Рис. 3а). Больной с поражением верхнего ствола плечевого сплетения: вид сбоку (справа), атрофия дельтовидной, надлопаточной, надостной и частично двуглавой мышц плеча.
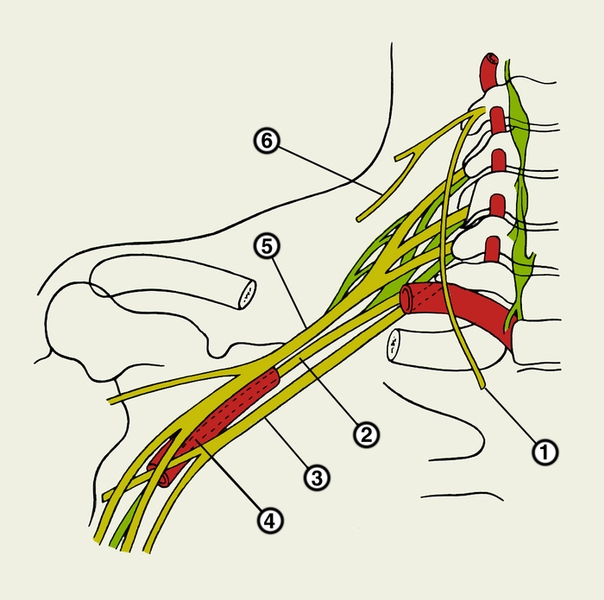
Рис. 1. Схема строения плечевого сплетения: 1 — диафрагмальный нерв; 2 — задний ствол; 3 — медиальный ствол; 4 — подмышечная артерия; 5 — латеральный ствол; 6 — надключичный нерв.
II
Плечевое сплетение (plexus brachialis, PNA, BNA, JNA)

Защемление нерва в плечевом суставе – распространенная проблема. Многие его путают с воспалительным процессом, хотя это две разные неврологические болезни, которые имеют похожую симптоматику. При этом специалисты отмечают, что при несвоевременной терапии защемление способно привести к развитию воспалительного процесса. Во избежание такого осложнения требуется обратить внимание на первые симптомы и обратиться за квалифицированной помощью к специалисту.
Признаки недуга
Может происходить защемление различных нервов (в частности, подмышечных, лучевых и срединных). Как показывает практика, в ходе диагностических обследований часто устанавливают, что был поражен лучевой нерв. Он относится к нервным стволам, состоящим из двигательной и чувствительной части.
При защемлении нерва в плече симптомы у разных пациентов могут немного отличаться между собой (в зависимости от причины, которая спровоцировала недуг). Однако есть общие характерные признаки. В первую очередь, человек испытывает сильную боль. Она может быть разного характера (к примеру, резкая или ноющая), возникать даже в состоянии покоя, когда на плечо не оказывается дополнительная нагрузка. Как правило, оно продолжается долгое время.
В целом, все клинические проявления подразделяют на три основные группы: острые, подострые и хронические. Острые признаки характерны для компрессии, которая возникла на фоне травматического влияния. Чаще всего они сопровождают перелом, растяжение или разрыв связочной сухожильной ткани. Подострые признаки характерны для сложных патологий опорно-двигательного аппарата (к примеру, деформирующиего остеоартроза).
Хронические признаки связаны с дегенеративно-дистрофическими болезнями позвоночного столба (например, при наличии шейного остеохондроза с корешковым синдромом). Они отличаются болезненными ощущениями тупого характера. Они присутствуют постоянно, но за счет ограничения подвижности человек часто не обращает на них внимание.
В соответствии со спецификой поражения специалисты отмечают следующие возможные клинические проявления:
повышенное потоотделение (выделение пота усиливается во время приступов боли);
ползания мурашек по верхним конечностям и области между лопатками;
чувство онемения в большом, указательном и среднем пальцах;
ограничение движений в суставах кисти после ночного сна или долгого отдыха;
появление непроизвольных мышечных подергиваний;
гиперемия и бледность кожных покровов;
нарушение кожной чувствительности (патологическое снижение чувствительности) в области плеча и предплечья.
Особой угрозы для жизни пациента патология не представляет, однако при отсутствии должной терапии патологический процесс способен прогрессировать вплоть до атрофии мышц. Исходя из этого, при обнаружении вышеописанных признаков, следует не затягивать с визитов к врачу-неврологу.
Причины защемления нерва в плече
Защемление нерва может произойти по нескольким причинам, но случается такое в случае, когда нервное волокно сдавливается близлежащими тканями. В результате нервный пучок может воспалиться, что приведет к появлению отечности. В большинстве случаев поражение затрагивает подмышечные, лучевые и срединные нервы. Среди наиболее распространенных факторов, спровоцировавших появление недуга, отмечают:
дегенеративно-дистрофические заболевания позвоночного столба (в частности, остеохондроз и артроз);
сложные болезни опорно-двигательного аппарата (например, грыжи межпозвоночных дисков);
отклонения в работе эндокринной системы (ожирение). Избыточный вес оказывает усиленное давление на мышцы и нервы, что значительно увеличивает вероятность появления недуга;
ревматоидный артрит. Заболевание повреждает нервы в течение некоторого времени, что повышает риск защемления. Возникшие костные шпоры способны привести к ограничению пространства для нервов плеча, что и провоцирует недуг;
различные травмы (ушибы, вывихи, переломы);
продолжительное хождение на костылях;
патологии центральной нервной системы;
малоподвижный (сидячий) образ жизни;
воспаление синовиальной сумки (бурсит);
дисплазия соединительной ткани;
чрезмерная физическая нагрузка на плечо во время занятий спортом;
неудачно выполненные инъекции в область плечевого сустава;
инфекционные патологии (к примеру, туберкулез и сифилис);
новообразования в области плеча и подмышки (как доброкачественного, так и злокачественного характера);
поражение акромиального сочленения;
усиленная и продолжительная нагрузка на плечевой сустав;
хроническое отравление свинцом;
осложнения после оперативных вмешательств (наличие спаек или рубцов).
Диагностика патологии
Невралгию зачастую путают с невритом (развитием воспалительного процесса) поскольку у них похожие симптомы. Несмотря на то, что это разные патологии, при неадекватной и несвоевременной терапии велика вероятность, что защемленный нерв воспалится. Кроме этого, защемление нерва имеет схожую симптоматику при различных нарушениях в работе сердечно-сосудистой системы, когда отмечаются проблемы с кровообращением и снабжением волокон кислородом.
Чтобы установить, что источник болезненных ощущений и других симптомов кроется именно в защемлении, требуется обратиться к квалифицированному специалисту. На первичном приеме он выслушает все жалобы пациента, соберет анамнез и проведет неврологическое обследование. Для этого будут проверены чувствительность пальцев и сухожильные рефлексы. При наличии защемления пациент не сможет развести в стороны большой палец и мизинец. Проблемы возникнут и со сжатием всех пальцев в кулак.
Сущность еще одного способа диагностики состоит в проверке на синдром висячей кисти. Он будет подтвержден в той ситуации, если при вытянутой в горизонтальном положении руке человек не в состоянии удерживать кисть параллельно полу. Дополнительно, чтобы поставить достоверный диагноз и провести дифференциацию с другими заболеваниями, врач-невролог назначит инструментальное обследование. Кроме того, оно позволит определить основную причину сдавливания нерва. Пациенту могут быть назначены следующие методики:
рентгенологическое исследование. Это самый простой вид инструментального обследования. Врачи назначают его в первую очередь. Исследование не занимает много времени и практически не имеет противопоказаний. По результатам полученной рентгенограммы удается обнаружить ряд дегенеративно-дистрофических заболеваний, остеофиты, кисты и другие опухоли (доброкачественного и злокачественного характера);
ультразвуковое исследование. Как правило, к ней прибегают только в том случае, когда есть подозрения на нарушения в работе сердечно-сосудистой системы. Эта методика достаточно мобильна, доступна, она характеризуется отсутствием болезненных ощущений и быстротой проведения;
компьютерная томография (КТ). Это более информативная методика по сравнению с рентгенографическим исследованием. Она хорошо визуализирует костные структуры позвоночника, позволяет определить возможность смещения костей. Компьютерная томография отличается высокой эффективностью, позволяет установить степень защемления нерва;
магнитно-резонансная томография (МРТ). Данный способ диагностики характеризуется полной безопасностью для пациента. Болезненные ощущения во время исследования не возникают. Количество противопоказаний минимально. Магнитно-резонансная томография дает возможность обнаружить причину, которая спровоцировала развитие недуга. Она хорошо отображает структуру тканей плечевого сустава и состояние близлежащих тканей.
К лабораторному исследованию прибегают, как к вспомогательному методу диагностики, поскольку оно не дает развернутое представление о клинической картине. Однако общий анализ крови позволяет обнаружить неврит (развитие воспалительного процесса). В этом случае количество лейкоцитов в крови пациента будет увеличено.
Профилактические мероприятия
Как и в случае с любой патологий, намного проще предотвратить появление недуга, чем осуществлять его терапию. В первую очередь, следует контролировать свой вес, нельзя допускать ожирения. Если есть склонность к избыточному весу, рекомендуется записаться на прием к врачу-диетологу. Он составит примерное меню, подробно расскажет о продуктах, которые можно употреблять и о тех, которые лучше не включать в ежедневный рацион.
Следует употреблять продукты, богатые кальцием и калием. Они участвуют в клеточном метаболизме. Их недостаток приводит к симптомам защемления нерва. Вводя в рацион продукты с высоким содержанием калия и кальция, удается восстановить функции нервов. Калий содержится в орехах и фруктах (например, бананах), а кальций в зелени и кисломолочной продукции.
Важно следить за правильной осанкой (держать спину прямо). Искривленный позвоночник приводит к проблемам со спиной и нарушению в работе многих внутренних органов. Специалисты рекомендуют спать на жестком ортопедическом матрасе (или средней жесткости). При сидячей работе требуется делать небольшие перерывы – ходить по комнате несколько минут.
Малоподвижный образ жизни негативно отражается на состоянии здоровья, способен привести к защемлению нервы. Важно заниматься умеренными видами спорта, ввести в привычку делать зарядку по утрам. Выполнение упражнений, направленных на растяжку и укрепление мышц и суставов – важное профилактическое мероприятие. Главное условие – их должен подобрать лечащий врач на основе физического состояния пациента.
Группа риска
Недуг может коснуться людей разных возрастных категорий. Согласно статистическим данным, чаще всего он поражает женщин. Это связано с большой вероятностью развития синдрома кистевого туннеля, который выступает в роли общего источника ущемленных нервов. Повышен риск развития защемления нерва:
у женщин, ожидающих ребенка;
у людей, профессионально занимающихся тяжелыми видами спорта;
у людей с неправильной осанкой (искривленным позвоночным столбом);
у людей с дегенеративно-дистрофическими патологиями позвоночника;
у людей, чья профессиональная деятельность связана с повышенной физической нагрузкой на область плеча (например, строители или грузчики).
Читайте также:


