Невропатическая боль в пояснице

Эффективное лечение невропатической боли в реальной практике — сложная задача, которая требует от врача специальных знаний и навыков. Фармакотерапия является базисом лечебного процесса таких больных, но здесь необходим комплексный, мультимодальный подход. В 2018 году были опубликованы клинические рекомендации по диагностике и лечению невропатической боли, созданные Российским обществом по изучению боли
Несмотря на достижения последних двух десятилетий, для практического здравоохранения диагностика и лечение невропатической боли (НБ) — боли, обусловленной заболеванием или повреждением соматосенсорной нервной системы, — остается сложной задачей.
Частота встречаемости этого типа боли чрезвычайно высока и составляет в среднем, согласно новейшим эпидемиологическим исследованиям, 6–7% популяции. НБ связана со значительным экономическим бременем как для государства и системы здравоохранения, так и для общества и пациентов. Например, анализ прямых расходов на хроническую боль в спине продемонстрировал, что присутствие НБ в клинической картине этого состояния увеличивает расходы государства на 160% в год. В США было подсчитано, что ежегодные расходы государства и/или страховых компаний на одного больного с НБ невысокой интенсивности составляют порядка 3000 долл., а у пациентов с умеренной и высокоинтенсивной болью — 5700 и 8000 долл. соответственно. Помимо средств государства и страховых компаний, еще порядка 2500 долл. в год пациент тратит дополнительно из собственных средств. Очевидно, что расходы можно снизить, например, путем правильно подобранной фармакотерапии в комбинации с другими методами лечения, позволяющими значительно уменьшить интенсивность боли.
За последние годы было опубликовано несколько метаанализов и систематических обзоров, направленных на оценку эффективности и безопасности препаратов, применяемых для лечения НБ.
К сожалению, сегодня существует определенный разрыв между эффективностью препаратов для купирования НБ, показанной в ходе высокодоказательных контролируемых клинических исследований, и эффективностью этих же препаратов, наблюдаемой в обычной врачебной практике. В ряде исследований, проанализировавших схемы назначений у нескольких тысяч больных с НБ в Германии, Нидерландах, США и Канаде, было показано, что длительная (от 6 месяцев до 1 года) монои комбинированная фармакотерапия средствами с высоким уровнем доказательности (антиконвульсанты, антидепрессанты, местные анестетики, опиоидные анальгетики) позволяла добиться успеха (30% снижение интенсивности боли), по разным данным, только у 18–30% больных .

Среди причин неуспеха лечения отмечают использование препаратов в более низких дозах и высокую частоту отмены фармакотерапии из-за побочных эффектов. К другим ограничениям системной фармакотерапии относят риск лекарственных взаимодействий, а также злоупотребления и зависимость от лекарств. Ограничивают терапевтические возможности и другие факторы, например необходимость титрования дозы, медленное наступление эффекта или самостоятельная отмена препаратов пациентами по причине недостаточной эффективности.
Характерно, что более выраженный болевой синдром, обусловленный неадекватной терапией, достоверно чаще приводит к ухудшению состояния здоровья в целом, нарушению функционирования организма, сопровождается значимыми нарушениями сна и выраженными тревожно-депрессивными расстройствами. Становится очевидным, что монои комбинированная фармакотерапия является важным, но не единственным методом лечения НБ, необходим комплексный, мультимодальный подход. Данный подход нашел отражение в ряде авторитетных международных и национальных рекомендаций лечения НБ, сформулированных в помощь практикующим врачам во всем мире.
В 2018 году были опубликованы клинические рекомендации по диагностике и лечению НБ, созданные Российским обществом по изучению боли. Данный документ представляет собой дополненную и обновленную версию рекомендаций, опубликованных в 2008 году. В рекомендациях представлена современная классификация причин, описаны клинические проявления как периферической, так и центральной НБ, а также особенности ее симптоматики при различных заболеваниях. Отдельное внимание уделено расстройствам, сопровождающим НБ (эмоциональноаффективные расстройства, нарушения сна). Для практического использования представлены основные принципы и современный алгоритм диагностики НБ, базирующийся как на выявлении качественных характеристик боли и позитивных и негативных сенсорных симптомов, так и на объективном подтверждении заболевания соматосенсорной нервной системы (ЭНМГ, УЗИ, нейровизуализация). Дополнительно публикуются вопросники для скрининговой диагностики НБ, описаны их основные достоинства и недостатки.
В рекомендациях изложены основные принципы и алгоритмы как фармакологического, так и нефармакологического лечения НБ.
С позиций доказательной медицины средствами первой линии терапии НБ являются:
- антидепрессанты — как трициклические (ТЦА),
- ингибиторы обратного захвата серотонина и норадреналина (ИОЗСН — дулоксетин и венлафаксин),
- антиконвульсанты (габапентин (Тебантин®), прегабалин (Прегабалин-Рихтер), карбамазепин — только при тригеминальной невралгии),
Ко второй и третьей линиям относят:
- опиоидные анальгетики (трамадол, тапентадол, оксикодон, морфин),
- препараты для местного применения (пластыри с 5% лидокаином или 8% капсаицином), ботулинический токсин типа А (в виде подкожных инъекций).
В реальной практике при следовании рекомендациям необходимо принимать во внимание несколько основополагающих принципов.
Прежде всего терапия должна быть многокомпонентной. В рамках комплексной терапии НБ могут использоваться следующие методы:
- терапия основного заболевания;
- фармакотерапия болевого синдрома;
- немедикаментозные методы лечения боли; малоинвазивные и хирургические методы терапии боли;
- терапия сопутствующих боли расстройств.
Фармакотерапия является базисом лечения больных с НБ и должна учитывать следующие положения:
- формирование адекватных ожиданий пациента от лечения;
- старт терапии следует начинать с более низких доз с плавной титрацией до средних и максимальных с учетом переносимости;
- прогнозирование и мониторинг нежелательных явлений терапии;
- достаточная длительность терапии;
- непрерывность и комплексность лечения.
При диагностике и выборе терапии НБ следует учитывать многокомпонентность болевого синдрома (наличие у одного и того же больного сочетания невропатической и ноцицептивной, а иногда и дисфункциональной боли). НБ нередко может существовать одновременно с ноцицептивной болью, наиболее известные примеры таких сочетаний:
- хроническая боль в спине с радикулопатией;
- боль при онкологических заболеваниях с поражением нервных стволов и сплетений;
- боль при травмах конечностей с повреждением периферических нервов;
- поражения нервов на фоне ревматоидного артрита и др.
В подобных клинических ситуациях стратегии фармакотерапии должны иметь два направления, одно из них — купирование ноцицептивного болевого синдрома, другое — невропатического. Принимая во внимание, что лечение ноцицептивной боли, например при хронической боли в спине с радикулопатией, потребует с высокой вероятностью длительного назначения НПВП, выбор препарата должен осуществляться с особой тщательностью и учитывать все возможные риски от такого назначения.

Другой важный момент, который следует учитывать при выборе терапии у пациентов с сочетанием невропатической и ноцицептивной боли, — наличие или отсутствие выраженного болезненного напряжения мышц в пораженной анатомической области. В этой ситуации в комплекс терапии могут быть включены миорелаксанты. К препаратам этой группы, зарегистрированным в России, относятся толперизон (Мидокалм®), тизанидин и баклофен.
Однако включение миорелаксантов в комплекс терапии сочетанной боли должно быть тщательно взвешено. С одной стороны, миорелаксанты усиливают эффект НПВП, с другой — у тизанидина и баклофена высокий риск лекарственных взаимодействий с другими средствами, влияющими на ЦНС.

Мидокалм® (толперизон) — препарат, не вызывающий седацию и имеющий низкий риск взаимодействий. Более того, в недавнем РКИ толперизон в комбинации с НПВП показал свое преимущество над монотерапией НПВП в отношении уменьшения боли и улучшения функциональных возможностей.
Еще один значимый аспект ведения пациентов с НБ в практике — подбор дозы препаратов и оценка эффективности обезболивающей терапии. Необходимо отметить, что оценивать эффективность препаратов первой линии терапии НБ следует только по достижении среднетерапевтической, а в ряде случаев максимальной дозы этих лекарственных средств.

Например, для габапентина (Тебантин®) эта доза, достигаемая путем титрации в течение 14 дней, равна 1800 мг в сутки. Зачастую по достижении меньшей дозы препараты первой линии отменяются как неэффективные и делается вывод о нечувствительности пациента к терапии.
Таким образом, эффективное лечение НБ в реальной практике — сложная задача, которая требует от врача специальных знаний и навыков. Прежде всего индивидуализированная и всесторонняя оценка качественных характеристик болевого синдрома позволяет более точно понять как причину болевого синдрома, так и патофизиологические механизмы его развития и поддержания, являющиеся потенциальной мишенью для фармакотерапии.
Лечение невропатической боли — длительный процесс, требующий регулярного врачебного контроля и выполнения пациентом назначений. Как уже было сказано выше, фармакотерапия является важным, но не единственным методом лечения; необходим комплексный, мультимодальный подход в лечении пациентов с НБ.

Анализ совокупности специфических вербальных дескрипторов, результатов неврологического осмотра и достоверность связи между выявленными нарушениями и поражением нервной системы позволяет выделить характерный паттерн для нейропатической боли
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!
А.Н.Баринов
Первый Московский Государственный Медицинский Университет им. И.М.Сеченова
Ключевым направлением в симптоматическом лечении острой боли в спине является применение нестероидных противовоспалительных средств (НСПВС) блокирующих выработку медиаторов воспаления - простагландинов за счет ингибирования фермента циклооксигеназы (ЦОГ). Эти препараты должны назначаться при боли в спине, прежде всего врачами общей практики (терапевтами, врачами ЛФК, хирургами, семейными врачами и даже провизорами аптек), а не только узкими специалистами (неврологами, ортопедами, ревматологами). Следует помнить, что НСПВС особенно эффективны на ранних стадиях развития боли. Именно на этом раннем этапе - этапе острой и подострой боли с помощью традиционных НСПВС возможно воздействовать на периферические компоненты болевого синдрома - соматические (устранение воспаления, отека и др.) и нейрохимические стимуляторы болевых рецепторов. В дальнейшем, когда включаются центральные патофизиологические механизмы боли, монотерапия НСПВС вряд ли будет эффективна [1, 2, 5, 6]. Показано, что в случае возникновении невропатического болевого синдрома, например при дискогенных пояснично-крестцовых радикулопатиях, симптоматическая терапия НСПВС менее эффективна, чем комбинированная терапия, включающая помимо НСПВС комплекс витаминов группы В (Мильгамма® Верваг Фарма ГмбХ и Ко.КГ, Германия), оказывающих патогенетическое действие при поражении периферических нервов [4]. Мильгамма® имеет небольшой объем ампулы (2 мл) и представляет собой сбалансированную комбинацию нейротропных витаминов: тиамина, пиридоксина и цианокобаламина, а также лидокаин, что позволяет делать инъекции безболезненными.
При отсутствии противопоказаний желательно дополнить лечение немедикаментозной терапией: тепловыми физиопроцедурами, мануальной терапией, вакуумным и ручным массажем [1, 6]. В некоторых случаях релаксации паравертебральных мышц и восстановление микроциркуляции в миофасциальных триггерных зонах удается достичь без дополнительного медикаментозного воздействия при применении вышеуказанных физиотерапевтических методов и ударно-волновой терапии.
Следует отметить, что на первом и втором этапах лечения пациенты с острыми болями в спине не нуждаются в обязательной консультации невролога или ревматолога и представляют контингент больных для врачей общей практики, а затем - врача ЛФК. При острых скелетно-мышечных болях в спине нет необходимости в соблюдении постельного режима даже в первые дни заболевания, а также в использовании опоры при передвижении (трости или костыля). Необходимо убедить пациента, что небольшая физическая нагрузка не опасна, посоветовать поддерживать повседневную активность, а после купирования острого болевого синдрома, как можно скорее приступить к работе, не забывая при этом о лечебной физкультуре, необходимой для предотвращения последующих эпизодов болей в спине [3,6].
Дополнительным и наиболее эффективным консервативным методом терапии скелетно-мышечных болей в спине на любом этапе лечения оказывается локальное инъекционное введение (блокада) кортикостероидов (например, бетаметазона) в очаг воспаления или дегенеративно-дистрофического процесса (рис. 1). Такой способ введения применяется для глюкокортикоидов (эпидурально, фораминально, параартикулярно в фасеточные суставы, в миофасциальные триггерные точки и др.) и местных анестетиков [6, 8]. Однако проведение блокад требует наличия специальных навыков у врача, осуществляющего эту процедуру, а также дорогостоящей аппаратуры, обеспечивающей правильное попадание иглы в пораженную область (рентгенографической установки с электронно-оптическим преобразователем или ультразвукового сканера), поэтому методика блокад пока не распространена повсеместно.
Рис. 1. Блокада фасеточного сустава.
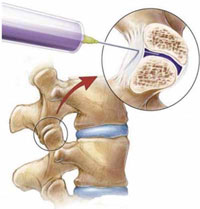
Помимо лечебных целей, в ряде случаев проведение блокад необходимо для диагностики и определения оптимальной стратегии последующего лечения. Так, например, диагностическая блокада фасеточного сустава (см. рис. 1) или крестцово-подвздошного сочленения 2% раствором лидокаина не только позволяет определить источник боли в спине, но и предсказать эффективность малоинвазивной нейрохирургической процедуры - высокочастотной денервации сустава (рис. 2). Понятно, что без кортикостероида длительность действия анестетика составит всего лишь несколько часов, но в случае исчезновения после блокады хотя бы на час болевого синдрома у пациента мы можем уверенно говорить о том, что дорогостоящая процедура денервации будет эффективна [8].
Рис. 2. Денервация фасеточного сустава L4-L5 слева
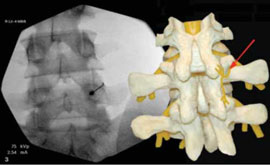
Примечание. Стрелкой показан коагулируемый фасеточный нерв.
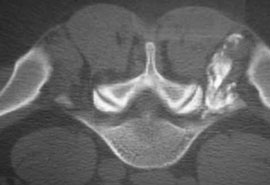
Таким же образом определяется прогноз эффективности внутридисковой электротермической аннулопластики (рис. 3), лазерной вапоризации или холодноплазменной аблации межпозвонкового диска при радикулопатии. Если интрафораминальное введение анестетика под контролем компьютерной томографии (рис. 4) устраняет болевой синдром, то проведение вышеуказанных малоинвазивных пункционных нейрохирургических воздействий также будет эффективным [7].
Рис. 3. Внутридисковая радиочастотная электротермическая аннулопластика
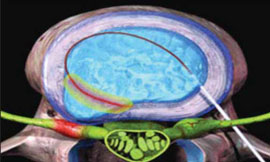
Рис. 4. Селективная фораминальная блокада
А. Схема проведения блокады
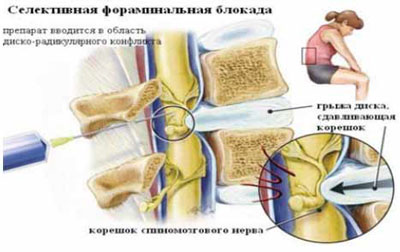
Б. Введение иглы в межпозвонковое отверстие под КТ-контролем
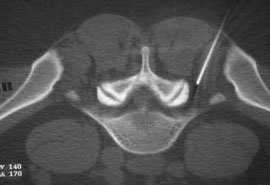
В. Введение раствора анестетика с рентгенконтрастным препаратом (омнипак)
Следует отметить, что в ряде случаев достаточный терапевтический эффект имеет интрафораминальное введение вместе с 2 мл 2% раствора лидокаина 1 мл бетаметазона. Как видно на рис. 4В большая часть инъекционного раствора не попадает в межпозвоночное отверстие, инфильтрируя мягкие ткани по ходу иглы. Именно поэтому нет смысла использовать большой объем раствора анестетика. Обычно, фораминальной блокады бывает достаточно для того, что бы уменьшить выраженность болевых ощущений и чувствительных (а иногда и двигательных) расстройств на 2-4 нед или до следующего обострения радикулопатии. В случае кратковременной эффективности вышеуказанной блокады и/или плохой переносимости глюкокортикоидов и при условии наличия несеквестрированной латеральной (фораминальной) грыжи диска, менее 7 мм, проводится малоинвазивная процедура лазерной вапоризации (или ее модификации - фораминопластики), холодноплазменной аблации или внутридисковой электротермической аннулопластики, которая эффективна у 50-65% пациентов [7]. Если и эта малоинвазивная процедура не приводит к регрессу боли, тогда производится микродискэктомия.
Вопрос о проведении пункционных или открытых нейрохирургических вмешательств при болях в спине ставится в случае неэффективности правильно проводимой консервативной терапии в течение 3 мес [1, 6]. К сожалению, нередко оперативное вмешательство проводится при отсутствии должных показаний (прогрессирующий парез иннервируемых пораженным корешком мышц конечности, тазовые нарушения, перемежающаяся хромота, вызванная стенозом позвоночного канала), что чревато формированием хронического постдискэктомического болевого синдрома, обусловленного множеством факторов (нарушением биомеханики движения в оперированном сегменте позвоночника, спаечным процессом, хроническим эпидуритом и т. п.).
Ограничивающим фактором применения антидепрессантов и антиконвульсантов первого поколения (например, карбамазепина) в лечении радикулопатии является наличие выраженных побочных явлений (сонливость, потеря координации движений, повышение артериального давления, задержка мочи и т. д.) и синдрома отмены (возобновление болей, развитие тревоги, психомоторного возбуждения и даже судорожных припадков при резком прекращении приема этих лекарств). К дополнительным недостаткам антидепрессантов можно отнести нелинейность фармакокинетики, т.е. при приеме небольших доз концентрация вещества в плазме может быть больше, чем при приеме больших доз.
В связи с этим возникла необходимость создания новых высокоэффективных препаратов, не имеющих столь выраженных побочных эффектов. В этой связи представляет особый интерес габапентин (антиконвульсант последнего поколения), структурно близкий к гамма-аминомасляной кислоте (ГАМК) - неиротрансмиттеру, участвующему в торможении передачи и модуляции боли. Предполагается, что центральный анальгетический эффект габапентина развивается вследствие взаимодействия со специфическими а252-кальциевыми каналами, что приводит к снижению потенциала действия мембран ноцицепторов - нервные клетки, участвующие в проведении болевого импульса становятся менее возбудимыми. Показано, что габапентин повышает концентрацию ГАМК в нейрональной цитоплазме и увеличивает содержание серотонина в плазме крови. Габапентин не только значимо уменьшает выраженность болевого синдрома при пояснично-крестцовых радикулопатиях, но и улучшает качество жизни больных, так как частота возникновения побочных эффектов минимальна [2].
Появление антиконвульсанта нового поколения -габапентина (Габагамма, Вёрваг Фарма (Германия)) позволило значительно увеличить возможности врачей при лечении синдрома невропатической боли при радикулопатиях, так как при назначении препарата боли купируются у большинства больных, эффект наступает быстро, отсутствуют значительные побочные явления, и при необходимости его можно принимать в течение длительного периода (при необходимости период может достигать нескольких лет).
Продолжительность лечения препаратом Габагамма (габентин) пациентов с радикулопатией нейропатического генеза составляет в среднем 6 нед с последующей медленной отменой препарата. Начальная доза препарата составляет 300 мг/сут с дальнейшим титрованием дозы (табл. 1) до 1800 мг/сут.
Таблица 1. Подбор дозы препарата Габагамма (габапентин) в стандартных случаях
Начальное титрование дозы (первая неделя)
Наличие двух дозировок препарата Габагамма (габепентин) - 300 и 400 мг позволяет более точно титровать дозу с учетом индивидуальных особенностей пациентов: в тех случаях, когда стандартная доза 300 мг, принимаемая на ночь оказывается недостаточной для купирования болевого синдрома на протяжении всей ночи, а 2 капсулы препарата (600 мг) вызывают избыточную сонливость в утренние часы, можно рекомендовать пациентам использовать дозировку 400 мг на ночь, а 300 мг принимать утром и днем. В случаях, когда пациент имеет избыточную массу тела, или имеет рост выше среднего, целесообразно назначение Габагаммы 400 мг с дальнейшим титрованием дозы (табл. 2) до 2400 мг/сут.
Таблица 2. Подбор дозы препарата Габагамма (габапентин) у крупных пациентов
| Начальное титрование дозы (1-я неделя) | Коррекция дозы | ||||
| Доза | 1-й день | 2-й день | 3-й день | доза | 2-я неделя |
| 1200 мг | 400 мг 1 раз в день | 400 мг 2 раза в день | 400 мг З раза в день | 2400 мг | 800 мг З раза в день |
Таким образом, Габагамма (габапентин) обладает большим потенциалом для лечения невропатического болевого синдрома при радикулопатиях в комбинации с другими методами лечения.
Наиболее сложной психотерапевтической задачей является устранение страха, связанного с болью, а также его влияния на поведение (избегание движения - кинезиофобию), когнитивную деятельность (повышенную сосредоточенность на соматических ощущениях) и формирование эмоционального дистресса у пациентов, страдающих хроническими скелетно-мышечными болями. Страх боли связан с более частыми жалобами на боль, нарушением внимания, снижением физической активности и нарастанием инвалидизации [1,10].
Лечение, направленное на уменьшение страха, связанного с болью основано на методе экспозиции - постепенном предъявлении раздражителя (повышении вызывающей боль активности) в безопасной обстановке, например, в тренажерном зале под наблюдением врача ЛФК. Это позволяет улучшить физическую активность и уменьшить интенсивность боли, а также кинезиофобию. Для нормализации психологического состояния пациентов с хроническими болевыми синдромами необходимо использовать комплексный подход, сочетающий в себе методы психотерапии, рефлексотерапии, лечебной физкультуры и фармакотерапии [1]. Стратегия психотерапии должна быть направлена:
В зависимости от характера психопатологической симптоматики, выраженности мотиваций и работоспособности пациента для лечения психогенных болевых синдромов могут быть использованы разные психотерапевтические техники - поддерживающая психотерапия, суггестивные методики (гипноз, аутогенная релаксация), динамическая психотерапия, групповая психотерапия, поведенческая терапия, биологическая обратная связь [10].
Анализ литературных данных, касающихся диагностики и лечения боли, а также наш собственный клинический опыт показывают, что ни один из отдельно применяющихся методов хирургического, фармакологического, физического или психологического лечения хронической боли не может сравниться по своей эффективности с многопрофильным подходом, применяющимся в специализированных клиниках боли, когда все вышеуказанные методы, назначенные вместе в одном комплексе, взаимно усиливают (потенцируют) друг друга. При этом риск возникновения побочных явлений существенно снижается за счет снижения доз и сокращения курса приема аналгетиков.

Что такое нейропатическая боль?
Когда сенсорная система человека оказывается затронутой вследствие травмы или болезни, нервы, входящие в нее, перестают передавать ощущения в головной мозг. Это зачастую приводит к онемению, т.е. потери чувствительности. Однако в некоторых случаях при повреждении сенсорной системы пациенты могут испытывать боль в пораженной области.
Нейропатическая боль не появляется и не исчезает внезапно, это хроническое состояние, которое приводит к устойчивым болевым симптомам. У многих пациентов интенсивность симптомов меняется в течение дня. Хотя считается, что нейропатическая боль связана с проблемами периферической нервной системы, как, например, в случае с нейропатией при диабете или стенозе позвоночного канала, повреждения головного и спинного мозга также могут привести к появлению нейропатической боли.
Нейропатическую боль можно противопоставить т.н. ноцицептивной боли, которая представляет собой боль, появляющуюся при острой травме, например, при попадании молотком по пальцу или ударе пальца ноги при хождении босиком. Такая боль обычно длится недолго и хорошо лечится обычными обезболивающими препаратами, чего нельзя сказать о нейропатической боли.
Факторы риска
Все, что приводит к потере функциональности внутри сенсорной системы, может вызвать нейропатическую боль. Проблемы с нервами при поясничной или шейной радикулопатии и похожих состояниях могут вызвать нейропатическую боль сами по себе. Нейропатическую боль также может вызвать травма, приведшая к повреждению нервов. Другие состояния, которые предрасполагают к появлению нейропатической боли, включают диабет, дефицит витаминов, рак, ВИЧ, инсульт, склероз и опоясывающий лишай.
Причины нейропатической боли
Существует множество причин, приводящих к развитию нейропатической боли. Тем не менее, на клеточном уровне, одно из возможных объяснений состоит в том, что повышенный выброс определенных нейромедиаторов, которые сигнализируют о боли, в сочетании с недостаточной способностью нервов регулировать эти сигналы приводит к ощущению боли на поврежденном участке. Кроме того, в спинном мозге область, отвечающая за интерпретацию болевых сигналов, трансформируется, с соответствующими изменениями в нейромедиаторах и потерей нормально функционирующих тел нервных клеток (нейронов); эти изменения приводят к ощущению боли даже при отсутствии внешнего стимула. В головном мозге способность блокировать боль может быть утрачена вследствие инсульта или травмы. Со временем происходит дальнейшее разрушение клеток, и ощущение боли становится устойчивым.
Нейропатическую боль связывают с диабетом, хроническим алкоголизмом, некоторыми видами рака, дефицитом витамина B, инфекциями, другими заболеваниями, приводящими к поражению нервной системы, отравлением токсинами.
Очень часто нейропатическую боль ощущают пациенты с грыжами дисков шейного, грудного или поясничного отдела позвоночника. Помимо прямого давления на корешок спинного мозга в механизме такой боли участвуют медиаторы, освобождающиеся при разрушении межпозвонкового диска. Боль в этом случае ощущается пациентом, как жгучая, острая, нестерпимая, кинжальная, пронизывающая и имеет другие эмоциональные окраски. По нашему опыту при таком виде боли очень помогает гирудотерапия, которая позволяет убрать отек и воспаление спинно-мозгового корешка и нивелировать действие медиаторов воспаления. Включение гирудотерапии в комплекс лечения пациентов с грыжами диска позволяет увеличить эффективность лечения и сократить проявления болевого синдрома.
Симптомы и признаки
В отличие от других неврологических проблем, идентифицировать нейропатическую боль сложно. У пациента, как правило, присутствует мало признаков нейропатической боли (если присутствуют вообще). Врачи должны понять и интерпретировать весь набор слов, которые пациенты используют для описания своих ощущений. Пациенты могут описывать свою боль как острую, ноющую, горячую, холодную, глубокую, жгучую, жалящую, зудящую и др. Кроме того, некоторые пациенты ощущают боль от легкого прикосновения или нажатия.
Для того, чтобы оценить выраженность боли, испытываемой пациентом, используются различные шкалы. Пациента просят оценить свою боль, используя визуальную шкалу или числовой график. Существует много вариантов шкалы боли. Некоторые из них аскетичные, некоторые, наоборот, наглядные и красочные.
Диагностика
Диагностика нейропатической боли основана на вдумчивой оценке медицинской истории пациента. Если врач подозревает повреждение нервов, может быть назначены соответствующие обследования. Самым распространенным методом оценки состояния нервов является электродиагностика. К методам электродиагностики относятся исследования нервной проводимости и электромиография (ЭМГ). Медицинский осмотр, проводимый врачом, может помочь обнаружить некоторые признаки повреждения нервов. Осмотр может включать проверку реакции на легкое прикосновение, способность отличить острый предмет от тупого, способность различать разную температуру, воспринимать вибрацию. Электродиагностика назначается после проведения тщательного осмотра. Диагностические исследования проводится специально обученными специалистами.
Если есть подозрение на нейропатию, должен быть проведен поиск ее причин. Он может включать сдачу анализов крови на содержание витаминов и тиреотропного гормона (гормона, выделяемого щитовидной железой), а также радиографические исследования (такие как КТ или МРТ) для исключения опухоли в просвете позвоночного канала или межпозвонковой грыжи. В зависимости от результатов тестов, могут быть найдены способы снизить выраженность нейропатии или уменьшить боль, испытываемую пациентом. К сожалению, при многих заболеваниях нейропатию обратить невозможно даже при постоянном контроле за ее причиной. Такое часто наблюдается у пациентов с диабетом.
В редких случаях у пациента могут быть признаки изменений кожи и роста волос в пораженной области. Это может быть связано с уменьшением потоотделения на затронутом участке. Если такие признаки присутствуют, они помогают идентифицировать вероятное наличие нейропатической боли в составе комплексного регионарного болевого синдрома (КРБС).
Лечение
В лечении нейропатической боли применяются самые разные препараты. Большинство из этих препаратов изначально нацелены на лечение других состояний и заболеваний, однако позже была доказана их эффективность в лечении нейропатической боли. Например, трициклические антидепрессанты (амитриптилин, нортриптилин, дезипрамин) могут назначать для контроля нейропатической боли в течение многих лет. Для некоторых пациентов они оказались очень эффективными. Кроме того, врач может прописать пациенту и другие виды антидепрессантов. Селективные ингибиторы обратного захвата серотонина (СИОЗС), такие как пароксетин и циталопрам, и некоторые другие антидепрессанты (венлафаксин, бупропион) также нередко используются при лечении пациентов с нейропатической болью.
Другим распространенным способом лечения нейропатической боли является прием противосудорожных препаратов (карбамазепин, фенитоин, габапентин, ламотригин и другие). В наиболее тяжелых случаях, когда боль не поддается лечению препаратами первого ряда, зачастую используются препараты для лечения сердечных аритмий. К сожалению, такие препараты могут давать сильные побочные эффекты, поэтому необходим постоянный мониторинг состояния пациентов. Некоторым пациентам, в большей или меньшей степени, помогают препараты, которые непосредственно прикладываются к коже. Чаще всего для таких целях используются лидокаин (повязки или гели) и капсаицин. До сих пор ведутся споры по поводу использования наркотических препаратов в лечении хронической нейропатической боли. На данный момент, на этот счет не существует никаких специальных рекомендаций.
Возможность излечения от нейропатической боли зависит от вызвавшей ее причины. Если причина носит обратимый характер, периферические нервы могут восстановиться и боль уменьшится. Тем не менее, ослабление боли в таких случаях может наступить через несколько месяцев или даже лет.
Лечение пациентов с нейропатической болью с межпозвонковыми грыжами и протрузиями дисков, а также с узким позвоночным каналом должно быть комплексным и включать в себя, как патогенетические методы лечения (вытяжение позвоночника, специальную гимнастику), так и гирудотерапию, которая хорошо лечит нейропатическую боль. Применение медикаментозных средств у наших пациентов малоэффективно и приводит к ятрогенным заболеваниям. Применение при грыжах диска антидепрессантов и противосудорожных препаратов мы считаем необоснованным, неэффективным и вредным для пациента. На фоне данного лечения грыжи диска продолжают расти, так как не применяются патогенетические методы, устраняющие причину заболевания, что в конечном итоге приводит к инвалидизации пациента.
Прогноз
Многим пациентам, страдающим от нейропатической боли, удается найти способ снизить болевые ощущения, даже если боль постоянная. Хотя нейропатическая боль не представляет опасности для пациента, хроническая боль сама по себе может негативно сказаться на качестве его жизни. Пациенты с хронической нейропатической боли могут страдать от расстройств сна и проблем с настроением, включая тревожность и депрессию. Из-за нейропатии и, соответственно, отсутствия сенсорного ответа, у пациентов существует повышенный риск травмы или инфекции, а также непреднамеренного усугубления уже имеющихся повреждений.
Профилактика
Лучшим способом профилактики нейропатической боли является исключение факторов, приводящих к развитию нейропатии. Изменение образа жизни и привычек, например, ограничение потребления табака и алкоголя, поддержание здорового веса тела для снижения риска диабета, дегенеративных заболеваний суставов и инсульта, а также использование правильного двигательного стереотипа на работе и при занятиях спорта для снижения риска повторяющейся травматизации — вот некоторые способы снижения риска развития нейропатии и нейропатической боли.
Читайте также:


