Невропатия шейного нервного сплетения
Иннервация шейного отдела
Спинномозговые нервы образованы парами корешков, выходящих из спинного мозга по обе стороны позвонка через отверстия, образованные боковыми суставными отростками позвонков. Хотя всего шейных позвонков семь, из шейного отдела выходят восемь пар нервов: первый и восьмой нервы находятся в переходных зонах — краниовертебральном переходе (между атлантом и костями черепа) и шейно-грудном (между позвонками С7 и Т1).
Поражение первого спинномозгового нерва может вызвать судорожный спазм нижней косой мышцы и характерное подёргивание головы.
Передние ветви четырех спинномозговых нервов образуют шейное нервное сплетение, проходящее между глубокими мышцами (лопаточной, лестничной и ременной) и грудино-ключично-сосцевидной мышцей (ГКСМ). Нервное шейное сплетение состоит из двигательных мышечных, кожных и диафрагмальных нервов. Оно соединено с подъязычным и добавочным нервом.
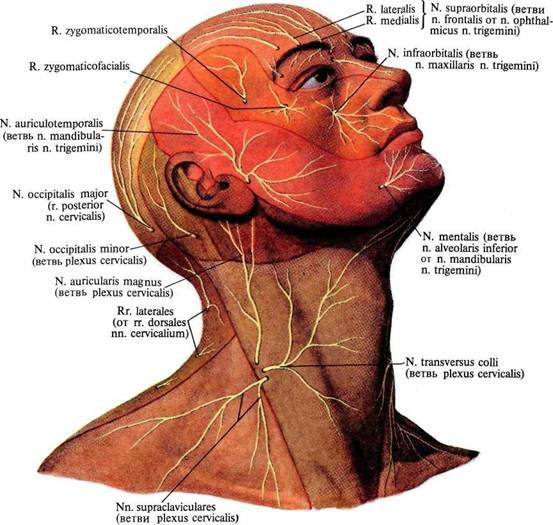
- Благодаря мышечным нервам, возможны движения шеи и языка, подъем лопатки, жевание и мимика.
- Кожные нервы образованы малым затылочным нервом, продолжающим С2 — С3, большим ушным (С3), надключичным (СЗ — С4) и поперечным.
- Диафрагмальные нервы (продолжают чаще нерв С4, реже С3) иннервируют верхнее и среднее средостение, перикард, плевру, диафрагму и часть брюшины.
Нетрудно представить, сколь разнообразна может быть картина при защемлении ветвей шейного сплетения:
- Например, защемление нерва в шейном отделе, иннервирующего ГКСМ, приводит к кривошее.
- Раздражение нерва, проходящего через подъязычную мышцу, может вызвать трудности при глотании, нарушение речи.
- Ущемление диафрагмального нерва проявляется болью в груди, патологическим неправильным дыханием, одышкой и икотой.
- Поражение затылочного нерва может привести к приступообразным болям в затылке, нарушению чувствительности, мурашкам, онемению.
- Аналогичные симптомы, но в околоушной, боковой нижней области лица, на передних и боковых поверхностях шеи и в области ключицы дают соответственно нарушенная иннервация со стороны большого ушного, шейного и надключичного кожных нервов.
Поражение нескольких нервов шейного сплетения, например, из-за травмы или опухоли, может вызвать тонические судороги мышц шеи и диафрагмы и симптомы миастении: наклон головы назад и в сторону, запрокидывание назад или свисание вперед.
Нижние четыре пары нервов С5, С6, С7 и С8 иннервируют плечелопаточную область и верхние конечности.
В первой фазе заболевания наблюдаются:
- симптомы цервикалгии с иррадиацией в области, иннервируемые передними спинномозговыми ветвями, с которыми связан ущемленный нерв;
- тонический синдром при ущемлении глубоких мышечных нервов с последствиями, описанными выше (наклоны головы, судорожная мимика; парадоксальное дыхание и т. д);
- парестезию (онемение, покалывание, ощущения жжения, ползающих мурашек) при раздражении поверхностных кожных нервов шеи.
Постоянное воспаление ущемленного нерва приводит к дегенеративно-дистрофическим изменениям в нем, разрушению миелиновых оболочек и гибели нерва.
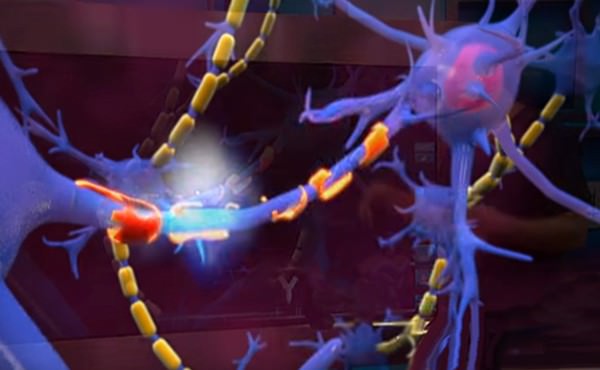
Это необратимая фаза ущемления, с тяжелыми проявлениями невропатии:
- полная потеря чувствительности иннервируемых зон (в этой фазе иррадиирующая цервикалгия исчезает);
- мышечный паралич (мышцы атрофированы, голова свисает в ту или иную сторону) — такая картина наблюдается при гибели мышечных нервов;
- онемение (при атрофии подъязычного нерва);
- невозможность глубокого брюшного дыхания (при атрофии диафрагмального нерва) и др. симптомы.
Почему происходит защемление в шейном отделе позвоночника
Вызвать защемление нервов в шейном отделе могут разнообразные патологии:
- Врожденные пороки развития шейного отдела (чаще всего наблюдаются шейные ребра и аномалии в первых двух шейных позвонках).
- Родовые травмы из-за неправильного положения плода в утробе, тяжелых родов и иных причин (врожденные вывихи, подвывихи, кривошея, синдром короткой шеи и др.).
- Унковертебральный артроз, при котором происходит сужение отверстия, в поперечных боковых отростках позвонков.
- Межпозвоночная грыжа шейного отдела заднебоковой направленности.
- Стеноз позвоночного канала.
- Смещение позвонков (спондилолистез).
- Воспалительные паравертебральные процессы.
Коснемся наиболее частых патологий, рассмотрим их симптомы и лечение.
Признаки и лечение защемления нерва в шейном отделе
Подвывихи разных типов из-за блокировки первых двух позвонков, либо их повреждений могут стать причиной сильной боли в шее у новорожденного, его постоянном плаче, плохом сне. Шея ребенка часто отклонена в сторону, направленную от смещения, движения в определенных направлениях блокируются. Также бывает кривошея у новорожденных из-за нарушения иннервации ГКСМ. Повышенный тонус мышцы с одной стороны приводит к подвывиху.
- фиксация шейного отдела воротником Шанца;
- вытяжение марлевой повязкой или петлей Глиссона;
- вправление при помощи мягкой мануальной терапией под местной анестезией;
- массаж;
- нейротропные препараты (нейровитан, триметабол);
- лечебная гимнастика.
Это самая частая причина защемления нерва в шейном отделе при позднем артрозе, когда начинается образование остеофитов на месте разрушенных дегенеративным дистрофическим процессом хрящей. Разрастания появляются повсюду, в том числе и на поверхности боковых отростков позвонков, сужая отверстия в них.
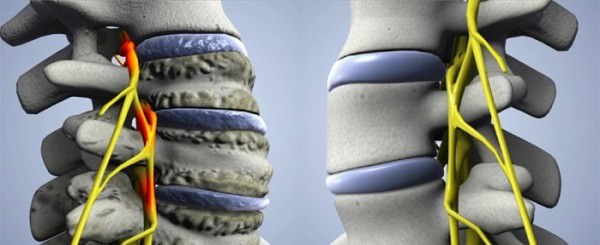
Симптомы при этом:
- острая боль при малейших движениях в шее с признаками цервикобрахиалгии (отдающая в руку шейная боль);
- онемение боковых нижних поверхностей лица;
- ишемия нерва может сочетаться с ишемией позвоночной артерии и сопровождаться сильными прострелами в голове, головокружениями, перепадами давления и другими признаками.
При диагностике используется:
- рентгенография; КТ или МРТ (для исследования состояния нервов и сосудов предпочтительнее МРТ);
- ангиография;
- электронейромиография.
- в купировании приступа радикулопатии НПВС (нимесил, мовалис, индометацин и др. препараты);
- устранении рефлекторного болевого синдрома при помощи миорелаксантов (мидокалм, сирлалуд);
- мануальной терапии;
- массаже;
- использовании полужестких корсетов во время приступов;
- постоянном пользовании ортопедическими подушками.
При критической стадии унковертебрального артроза (сильное сужение боковых отверстий) показана хирургическая операция — резекция боковых отростков.
Даже небольшая по размеру грыжа может вызвать ущемление нерва в шейном отделе. При этом возникают похожие симптомы, что и при унковертебральном артрозе. Однако грыжа еще опасна тем, что может вызвать компрессию спинного мозга.
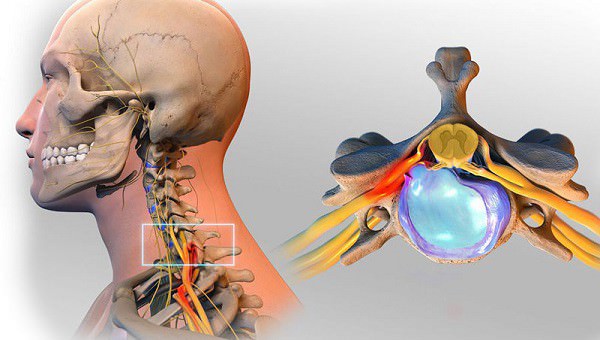
- Определить грыжу позволяет симптом натяжение Нери: усиление боли при попытке достать подбородком грудь.
- Боль при грыже часто отдает прострелами в лопатки, плечо и руки (типичный болевой симптом при локализации патологии в последних трех позвонках — наиболее частой по статистике).
- Если грыжа ущемляет не только нерв, но и спинной мозг, то возникают симптомы миелопатии верхних спинномозговых сегментов: потеря чувствительности всех четырех конечностей; исчезновение суставных рефлексов; мышечная слабость и другие явления.
Проводится следующая терапия:
- обезболивание при помощи НПВС;
- при сильных болях — новокаиновая блокада или эпидуральная анестезия;
- специальная ЛФК на растяжение шейного отдела, в том числе и с элементами ПИРМ;
- аппаратная тракция шейного отдела;
- массаж;
- электрофорез лазерная, магнитная терапия и другие физиотерапевтические методы.
При миелопатии рекомендовано хирургическое удаление грыжи.
Сегодня проводятся в основном малоинвазивные операции через небольшие отверстия в коже, наносящие минимальный ущерб, но после них, к сожалению, возможны рецидивы.
Сужение канала может произойти по многим причинам:
- врожденные пороки позвонков и позвоночника;
- спондилёз (сращение позвонков);
- болезнь Бехтерева;
- травмы позвоночника;
- спондилолистез;
- опухоли
Стеноз позвоночного канала приводит к сужению эпидурального пространства, ишемии нервов, повреждению миелиновых нервных оболочек, спайке оболочек, фиброзу и эпидуриту спинного мозга.
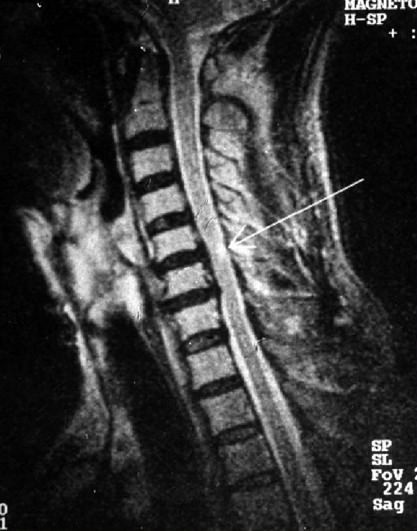
Симптомы стеноза шейного позвоночного канала:
- цервикобрахиалгия;
- периодическое возникновение симптома ватных ног;
- паралич конечностей.
- противоболевая и противоотечная терапия при помощи НПВС и ГКС;
- эпидуральная анестезия;
- новокаиновые блокады;
- физиотерапия;
- хирургические методы (ламинэктомия, фиксация остистых отростков )
К этим патологиям можно отнести спондилит (ревматоидной, туберкулезной природы, болезнь Бехтерева), в также миозит шеи.
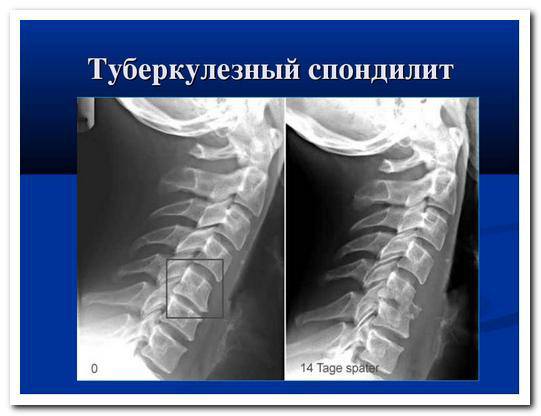
Спондилит разных видов дает свои специфические симптомы, но общие из них —
- деформации позвонков;
- поражения мягких тканей (мышц, сухожилий, позвонковых связок);
- мышечные и суставные контрактуры;
- спазмы в мышцах;
- рубцевание, оссификация, спайки.
Все эти разрушительные процессы затрагивают и нервы, поэтому их ущемление или воспаление при спондилите бывает часто и причиняет немало страданий.
Вылечить спондилит трудно, так как терапия вызывающих его заболеваний очень непроста:
- Проводится антибактериальное, санаторное, поддерживающее лечение.
- Терапия туберкулезного спондилита осложняется абсцессами, пролежнями, нарушениями стабильности позвоночника.
- При болезни Бехтерева на первое место выступают борьба с собственным иммунитетом и с угрозой полной неподвижности шейного отдела, для чего привлекают ЛФК, мануальную терапию, физиотерапию и др. методы.
Миозит шеи может приключиться из-за обычного сквозняка, слишком долгого шейного напряжения, ушиба, гнойного воспалительного процесса. При этом также возможно ущемление нерва и сильные боли при повороте или наклоне шеи. Хронический миозит ведет к мышечной атрофии.
Лечение: НПВС, антибиотики, лечебная гимнастика.
Упражнения при защемлении нерва в шее должны быть направлены на его освобождение. С этой целью производят растяжение длинных и лестничных мышц шеи. Упражнения следует выполнять медленно, с постепенным увеличением натяжения. Для лучшего эффекта практикуют методику ПИРМ, при которой в спазмированных мышцах шеи создаются разнонаправленные усилия. Постизометрическая релаксация эффективно снимает цервикалгию уже через несколько дней после занятий ЛФК.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Для точного и дифференцированного управления движениями головы многочисленные мышцы шеи требуют раздельной иннервации. Поэтому значительная часть волокон от спинномозговых корешков и нервов, не переплетаясь, проходят прямо к мышцам или коже шеи и головы.
Первый шейный нерв (n. cervicalis primus) выходит из позвоночного канала через щель между затылочной костью и атлантом по sulcus a. vertebralis и делится на переднюю и заднюю ветви.
Передняя ветвь СI выходит на переднебоковую поверхность позвоночника между латеральной прямой мышцей головы и передней прямой мышцей головы и их иннервирует. Сокращение латеральной прямой мышцы головы на одной стороне способствует наклону головы в эту же сторону, при двустороннем сокращении - вперед. Передняя прямая мышца головы наклоняет голову в свою сторону.
Задняя ветвь CI называется подзатылочным нервом (n. suboccipitalis) и снабжает большую заднюю и малую заднюю прямые мышцы головы, верхнюю и нижнюю косые мышцы головы. При одностороннем сокращении все эти мышцы наклоняют голову назад и в сторону, при двустороннем - кзади.
Изолированное поражение I шейного спинномозгового нерва встречается редко и наблюдается при патологических состояниях в верхних шейных позвонках. При раздражении волокон этого нерва возникают судорожные сокращения нижней косой мышцы головы. При односторонней клонической судороге этой мышцы голова ритмично поворачивается в пораженную сторону; при ее тонической судороге голова поворачивается медленно и поворот этот более продолжительный. В случае двусторонней судороги происходят повороты головы то в одну, то в другую сторону - вращательная судорога (tic rotatore).
Второй шейный нерв (n. cervicalis secundus), выйдя из межпозвоночного отверстия СII, делится на переднюю и заднюю ветви. Передняя ветвь участвует в образовании шейного сплетения. Задняя ветвь проходит кзади между атлантом и осевым позвонком, огибает нижний край нижней косой мышцы головы и делится на три главные ветви: восходящую, нисходящую и большой затылочный нерв (n. occipitalis major). Две ветви иннервируют часть нижней косой мышцы головы и ременную мышцу. При одностороннем сокращении этих мышц вращается голова в соответствующую сторону, при двустороннем - наклоняется голова назад с разгибанием шеи.
Тест для определения силы задней группы мышц головы: больному предлагают наклонить голову назад, исследующий оказывает сопротивление этому движению.
Большой затылочный нерв выходит из-под нижнего края нижней косой мышцы головы и дугообразно направляется вверх. Вместе с затылочной артерией этот нерв прободает сухожилие трапециевидной мышцы вблизи наружного затылочного выступа, проникает под кожу и иннервирует кожу затылочной и теменной областей. При поражении этого нерва (грипп, спондилоартрит, травмы, опухоли, рефлекторный спазм нижней косой мышцы головы) появляется резкая болезненность в затылке. Боль носит приступообразный характер и усиливается при резких движениях головы. Больные удерживают голову неподвижно, слегка наклоняя ее назад или набок. При невралгии большого затылочного нерва болевая точка локализуется на внутренней трети линии, соединяющей сосцевидный отросток и наружный затылочный выступ (место выхода этого нерва). Иногда отмечаются гипо- или гиперестезия в области затылка и выпадение волос.
Шейное сплетите (plexus cervicalis). Образуется передними ветвями СI - СIV спинномозговых нервов и располагается сбоку от поперечных отростков на передней поверхности средней лестничной мышцы и мьшщы, поднимающей лопатку; спереди прикрыто грудино-ключично-сосцевидной мышцей. От сплетения отходят чувствительные, двигательные и смешанные нервы. По ходу этих нервов имеются участки прободения через фасции или саму мышцу, где могут создаваться условия для компрессионно ишемических поражений ствола нерва.
Малый затылочный нерв (n. occipitalis minor) отходит от шейного сплетагая и состоит из волокон спинномозговых нервов CI – CIII. Он проходит через фасциальное влагалище верхней косой мышцы головы и разветвляется в коже наружной части затылочной области. Клиника поражения представлена жалобами на парестезии (онемение, покалывание, ползание мурашек) в наружной затылочной области. Они возникают по ночам и после сна. Выявляются гипестезия в зоне разветвления малого затылочного нерва и болезненность при пальпации точки у заднего края грудино-ключично-сосцевидной мьшщы в месте ее прикрепления к сосцевидному отростку.
Сходные ощущения могут возникать в височно-затылочной области, ушной раковине и наружном слуховом проходе. В таких случаях дифференциальная диагностика проводится с поражением большого ушного нерва, который состоит из волокон СIII спинномозгового нерва. Если парестезии и боли локализуются по наружной поверхности шеи от подбородка до ключицы, можно думать о поражении поперечного нерва шеи (n. transversus colli) - ветвь СII - СIII спинномозговых нервов.
От передних ветвей СIII и CIV спинномозговых нервов формируются надключичные нервы (nn. supraclavicularis). Они выходят из-под заднего края грудино-ключично-сосцевидной мышцы и направляются косо вниз в надключичную ямку. Здесь они делятся на три группы:
- передние надключичные нервы разветвляются в коже над грудинным участком ключицы;
- средние надключичные нервы пересекают ключицу и снабжают кожу с области груди до IV ребра;
- задние надключичные нервы идут вдоль наружного края трапециевидной мышцы и заканчиваются в коже верхнелопаточной области над дельтовидной мышцей.
Поражение этих нервов сопровождается болями в области шеи, усиливающимися при наклонах головы в стороны. При интенсивных болях возможно тоническое напряжение затылочных мышц, которое приводит к вынужденному положению головы (наклонена в сторону и неподвижно фиксирована). В таких случаях приходится дифференцировать от менингеального симптома (ригидности мышц затылка). Наблюдаются расстройства поверхностной чувствительности (гиперестезия, гипо- или анестезия). Болевые точки обнаруживают при давлении по заднему краю грудино-ключично-сосцевидной мышцы.
Мышечные ветви шейного сплетения иннервируют: межпоперечные мышцы, которые при одностороннем сокращении участвуют в наклоне шеи в сторону (иннервируются сегментом CI - СII); длинную мышцу головы - наклоняет шейный отдел позвоночника и голову вперед (иннервируются сегментом СI-СII); нижние подъязычные мышцы (mm. omohyoideus, stenohyoideus, sternothyroideus), которые оттягивают подъязычную кость при акте глотания (иннервируются сегментом CI - СII); грудино-ключично-сосцевидную мышцу - при одностороннем сокращении наклоняет голову в сторону сокращения, а лицо при этом поворачивается в противоположную сторону; при двустороннем сокращении - голова запрокидывается назад (иннервируется сегментом СII -СIII и n. accessorius).
Тесты для определения силы грудино-ключично-сосцевидной мышцы:
- обследуемому предлагают наклонить голову в сторону, а лицо повернуть в сторону, противоположную наклону головы; обследующий оказывает сопротивление этому движению;
- предлагают наклонить голову назад; обследующий оказывает сопротивление этому движению и пальпирует сокращенную мышцу.
Мышечные ветви шейного сплетения также иннервируют трапециевидную мышцу, которая приближает лопатку к позвоночнику, если сокращается вся мышца, поднимает лопатку - при сокращении верхних пучков, опускает лопатку - при сокращении нижней порции (иннервируется сегментом СII - CIV, n. accessorius).
Тест для определения силы верхней части трапециевидной мышцы: обследуемому предлагают пожать плечами; обследующий оказывает сопротивление этому движению. При сокращении верхней части m. trapezii лопатка поднимается кверху и нижний угол ее поворачивается кнаружи. При параличе этой мышцы плечо опускается, нижний угол лопатки поворачивается в медиальную сторону.
Тест для определения силы средней части трапециевидной мышцы: обследуемому предлагают двигать плечо назад, обследующий оказывает сопротивление этому движению и пальпирует сокращенную часть мышцы. В норме при действии средней части m. trapezii лопатка приводится к позвоночному столбу; при параличе лопатка отводится и слегка отстает от грудной клетки.
Тест для определения сипы нижней части трапециевидной мышцы: обследуемому предлагают двигать поднятой верхней конечностью назад, обследующий оказывает сопротивление этому движению и пальпирует сокращенную нижнюю часть мышцы. В норме при этом лопатка несколько опускается и приближается к позвоночному столбу. При параличе этой мышцы лопатка несколько поднимается и отделяется от позвоночного столба.
Диафрагмальный нерв (n. phrenicus) - смешанный нерв шейного сплетения - состоит из волокон СIII -CV спинномозговых нервов, а также симпатических волокон от среднего и нижнего шейных узлов симпатического ствола. Нерв располагается по передней лестничной мышце вниз и проникает в грудную полость, проходя между подключичной артерией и веной. Левый диафрагмальный нерв идет по передней поверхности дуги аорты, впереди корня левого легкого и по левой боковой поверхности перикарда к диафрагме. Правый - располагается впереди корня правого легкого и проходит по боковой поверхности перикарда к диафрагме. Двигательные волокна нерва снабжают диафрагму, чувствительные - иннервируют плевру, перикард, печень и ее связки, частично брюшину. Этот нерв анастомозирует с чревным сплетением и симпатическим сплетением диафрагмы.
При сокращении купол диафрагмы уплощается, что увеличивает объем грудной клетки и способствует акту вдоха.
Тест для определения действия диафрагмы: обследуемому в положении лежа на спине предлагают глубоко вдохнуть, обследующий пальпирует напряженную стенку живота. При одностороннем параличе диафрагмы отмечается ослабление напряжения соответствующей половины брюшной стенки.
Паралич диафрагмы приводит к ограничению подвижности легких и некоторому нарушению дыхания. При вдохе диафрагма пассивно поднимается мышцами передней брюшной стенки. Тип дыхательных движений становится парадоксальным: при вдохе подложечная область западает, а при выдохе - выпячивается (в норме - наоборот); затрудняются кашлевые движения. Подвижность диафрагмы хорошо оценивается при рентгеноскопическом исследовании.
При раздражении диафрагмального нерва возникает судорога диафрагмы, что проявляется икотой, болями, распространяющимися в область надплечья, плечевого сустава, шеи и грудной клетки.
Поражается диафрагмальный нерв при инфекционных заболеваниях (дифтерия, скарлатина, грипп), интоксикациях, травмах, метастазах злокачественной опухоли в шейные позвонки и др.
Одновременное поражение всего шейного сплетения встречается редко (при инфекции, интоксикации, травме, опухоли). При двустороннем параличе мышц шеи голова наклоняется вперед, поднять ее больной не может. Раздражение стволов шейного сплетения приводит к судороге, которая распространяется на косые мышцы головы, ременную мышцу шеи и диафрагму. При тонической судороге ременной мышцы шеи голова наклонена назад и в пораженную сторону, при двусторонней - запрокидывается назад, что создает впечатление ригидности мышц затылка.
Невралгический синдром поражения шейного сплетения выражается болью в затылочной области, заднебоковой поверхности шеи и в мочке уха. В этой зоне возможны нарушения чувствительности.

[1], [2], [3], [4], [5], [6], [7], [8]
Зная возможные симптомы невралгии шейного отдела, вам удастся самостоятельно вовремя выявить заболевание, а также обратиться к специалисту за квалифицированной помощью. Шейная невралгия является достаточно распространенным заболеванием, которое ни в коем случае нельзя оставлять без внимания. Потому заподозрив первые же возможные признаки невралгии шеи, посетите врача для подтверждения диагноза и назначения индивидуальной схемы лечения.
Причины
Шейная разновидность невралгии возникает из-за сдавливания нервных корешков, которые располагаются непосредственно в затылочной зоне. Волокна корешков являются очень чувствительными, потому при развитии структурных нарушений импульсы учащаются. Именно они приводят к боли.
Невралгия развивается без провоцирующих факторов или же под их влиянием и пагубным воздействием сопутствующих заболеваний.

В общей сложности можно выделить несколько причин, вызывающих невралгический синдром шейной или затылочной области позвоночника:
- шейный остеохондроз (самая распространенная причина защемления нерва и развития невралгии);
- механические травмы шеи и спины, которые привели к защемлению нерва;
- переохлаждение затылочной области;
- физические перенапряжения;
- сидячий вид работы;
- неправильное положение спины и головы во время работы или других занятий;
- инфекционные заболевания, связанные с поражением нервных тканей;
- опухоли шейных позвонков, мозга;
- аутоиммунные недуги;
- сахарный диабет;
- подагра;
- воспаление сосудов;
- психоэмоциональные причины (стрессы, депрессии, переутомление);
- тяжелые стадии простудных заболеваний.
Если точно определить, почему возникла невралгия шеи у взрослых или детей, тогда удастся быстро и эффективно избавиться от защемления нерва и восстановить работу шейного отдела позвоночника. Вот почему лечение предусматривает обязательное предварительное обследование методами современной диагностики.
Симптомы
При невралгии шейного отдела симптомы бывают достаточно разнообразные. Но все они проявляются так, что не заметить их практически невозможно. Невралгия шейного отдела проявляется ярко. Симптомы долго терпеть вам не удастся. Так что при появлении первых же признаков шейной невралгии обращайтесь за помощью к врачам.
Основной симптом шейной невралгии — это болевой синдром. Но и он имеет свои особенности. В общей сложности можно выделить ряд основных признаков невралгии шейного отдела позвоночника:
- пульсирующая и жгучая боль в затылочном отделе;
- болевой синдром может проявляться в виде стреляющей боли;
- во многом состояние пациента напоминает мигрень;
- любые движения (особенно резкие) шеей вызывают приступы боли;
- в большинстве случаев дискомфорт ощущается только с одной стороны;
- намного реже боль двусторонняя;
- иногда даже малейшие прикосновения к шее, голове или затылку вызывают сильный болевой синдром;
- при взгляде на яркие источники света возникает боль в глазах и области бровей;
- у некоторых пациентов возникает ощущение разрыва внутри головы;
- при наклонах и разворотах шеи дискомфорт усиливается;
- симптомы проявляются при чихании или покашливаниях.

Как видите, в основном защемление нерва провоцирует болевые ощущения у человека с невралгией шейного отдела. Но это не единственные симптомы, по которым идентифицируется невралгия шейного отдела:
- при движениях головы возникает ощущения тошноты, а иногда возникает рвотный рефлекс;
- проблемные зоны становятся гиперчувствительными, и любые прикосновения только ухудшают состояния;
- мурашки по коже, ощущение холода и онемение;
- кожа шейного отдела становится красной или белой;
- активно выделяются слезы;
- при длительном течении заболевания пораженная невралгией область утрачивает былую чувствительность.
Рекомендации по лечению
Если у вас сильно болит шея, а также имеются подозрения на невралгию шейного отдела позвоночника, следует сразу же обратиться за помощью. Именно своевременное начало лечения позволяет предотвратить дальнейшие патологические изменения и гарантировать быстрое выздоровление.
При выявлении невралгии на начальной стадии ее развития, терапия ограничивается медикаментозным воздействием, наложением компрессов и сеансами массажа. Но пациентам, которые игнорируют все симптомы невралгии или пытаются решить проблему самостоятельно, в результате не остается ничего другого кроме хирургического вмешательства.
Лечение можно разделить на несколько категорий:
- консервативные методы;
- медикаментозное воздействие;
- хирургическое вмешательство.
У каждого из методов есть свои особенности, позволяющие справиться с шейной невралгией позвоночника.
Оно не предусматривает использование хирургических методов. Соблюдение некоторых правил, и выполнение предписаний позволит справиться с шейной невралгией.
- Покой. В состоянии покоя позвоночник не напрягается, а потому удается унять болевой синдром и снизить нагрузку. Но постоянно находиться в постели и не двигаться также вредно;
- Массаж. Чтобы снять спазмы, требуется аккуратно массировать мышечные ткани в области поражения. За счет этого нормализуется кровообращение и устраняется болевой дискомфорт;
- Тепловой компресс позволяет воздействовать на проблемный участок позвоночника. Не делайте компресс слишком горячим. Периодичность и длительность применения компресса определяет врач;
- Физиотерапевтическое воздействие. Перечень процедур выбирает лечащий врач по результатам проведенного обследования шейного отдела позвоночника. Подобную проблему принято лечить лазеротерапией, ультразвуком и пр.;
- Лечебная физкультура. Также имеет свои особенности, правила выполнения упражнений, которые вам расскажет или покажет специалист. Комплекс подбирается индивидуально;
- Мануальная терапия. Задача мануального терапевта — вернуть суставы в правильное положение и обеспечить максимально эффективное воздействие назначенного курса терапии;
- Метод иглоукалывания предлагают не везде, однако с его помощью удается точечно воздействовать на шейный отдел позвоночника. Методика доказала свою высокую эффективность.
При поражении шейного отдела позвоночника и развитии невралгии врачи обычно назначают курс приема медикаментов.
В перечень лекарственных препаратов входят следующие группы лекарств:
- мышечные релаксанты;
- противосудорожные препараты;
- противовоспалительные лекарственные средства для блокады пораженных нервных окончаний;
- препараты для снижения болевого синдрома;
- седативные;
- витамины В.
Если параллельно с этим назначается регулярный массаж, тогда лучше использовать специальную мазь. Мази бывают непосредственно массажные, а также те, которыми закрепляют результат массажа, то есть наносят уже после процедуры.
Если консервативное и медикаментозное лечение не принесли желаемого результата, тогда врач принимает решение использовать метод хирургического вмешательства. Он также актуален при запущенной стадии шейной невралгии.
Шейную невралгию лечат двумя способами.
- Микроваскулярной декомпрессией. Операция позволяет устранить процесс передавливания затылочных нервов. Методика актуальна в том случае, если невралгия возникла по причине сдавливания. Задача специалисты — найти сосуды, сдавившие нерв, и прооперировать их. Это позволяет снизить чувствительность корешков в шейном отделе;
- Нейростимуляцией. К пораженным нервам подводится проводка, через которую проходит электроимпульс. Они действуют как блокаторы болевых импульсов при шейной невралгии. Стимулятор вводится подкожно в область шеи. Аппарат регулируется, что позволяет адаптировать его под каждого конкретного пациента.
Шейную невралгию следует устранять на максимально ранних стадиях. Потому при первых же подозрениях и болевых ощущениях в области шеи пройдите процедуры диагностики.
Читайте также:


