Новообразования симпатической нервной системы
- Что такое Опухоли вегетативной нервной системы
- Патогенез (что происходит?) во время Опухолей вегетативной нервной системы
- Симптомы Опухолей вегетативной нервной системы
- Лечение Опухолей вегетативной нервной системы
- К каким докторам следует обращаться если у Вас Опухоли вегетативной нервной системы
Что такое Опухоли вегетативной нервной системы
Опухоли вегетативной нервной системы развиваются из разной зрелости ганглиозных клеток (симпатогонии, симпатобласты, ганглионейроциты) симпатических ганглиев, а также из клеток нехромаффинных параганглиев (гломусов), генетически связанных с симпатической нервной системой.
Опухоли вегетативной нервной системы бывают доброкачественными и злокачественными. Новообразованиями из элементов периферического отдела вегетативной нервной системы являются опухоли симпатических ганглиев, или нейрональные опухоли. Доброкачественной опухолью вегетативной нервной системы являются ганглионеврома (ганглиоглиома, ганглионарная неврома, ганглионарная нейрофиброма, симпатикоцитома). Она чаще локализуется в заднем средостении, забрюшинном пространстве, в полости таза, в надпочечниках, в области шеи. Значительно реже опухоль располагается в стенке желудка, кишки, мочевого пузыря. Макроскопически ганглионеврома чаще представлена узлом или дольчатым конгломератом узлов различной степени плотности из белесоватой волокнистой ткани на разрезе с участками миксоматоза.
Более половины больных с ганглионевромой моложе 20 лет. Медленный рост этих опухолей определяет постепенное появление и в зависимости от локализации особенности клинических симптомов. Опухоли обычно достигают больших размеров и массы, имеют экспансивный рост, в процессе которого сдавливают соответствующие органы, что в значительной мере влияет на клинические проявления. При ганглионевроме иногда обнаруживают такие пороки развития, как расщепление верхней губы и твердого неба, что подтверждает их общее дизонтогенетическое происхождение. Лечение только хирургическое.
Среди злокачественных опухолей симпатических ганглиев выделяют нейробластому (симпатобластома, симпатогониома), которая возникает преимущественно у детей. Опухоль, как правило, связана с клетками мозгового вещества надпочечника или элементами паравертебральной симпатической цепочки. Характеризуется быстрым ростом с ранним метастазированием в печень, кости черепа, лимфатические узлы, легкие. Лечение комбинированное. Прогноз неблагоприятный.
Ганглионейробластомы относятся к опухолям, обладающим различной степенью злокачественности. Часто встречаются в детском возрасте. В большинстве случаев отмечается повышенная продукция катехоламинов, поэтому в клинической картине болезни могут наблюдаться связанные с этим расстройства (например, поносы).
Параганглионарные образования (гломусные опухоли) хеморецепторного аппарата сосудистого русла (аортальные, каротидные, яремные и другие гломусы) могут служить источником опухолевого роста и давать начало так называемым хемодектомам или гломусным опухолям. Эти опухоли в абсолютном большинстве являются доброкачественными. Макроскопически они хорошо отграничены и обычно тесно связаны со стенкой соответствующего крупного сосуда. Рост медленный. Клинически кроме наличия опухоли (например, на шее) отмечаются головные боли, головокружение. При надавливании на опухоль иногда возникают местная болезненность, кратковременные обморочные состояния. В ряде случаев течение бессимптомное. Ведущим диагностическим методом при этих опухолях, в частности зоны сонных артерий, является ангиография. Лечение гломусных опухолей хирургическое.
Лечение опухолей вегетативной нервной системы зависит от доброкачественности, месторасположения и стадии развития.
Опухоли адреналовой и симпатической нервной системы являются типичными для детей раннего возраста. Они встречаются чаще до 2 лет и в основном оказываются врожденными, эмбриональными по строению. Чаще они выявляются по одному очагу, но иногда оказываются множественными образованиями. Опухоли такого рода ведут себя разнообразно: они могут не давать роста, расти медленно или быстро прогрессировать и обусловливать генерализацию процесса. Для данного вида опухолей характерна быстрая реакция на лечение, т. е. очень быстрое уменьшение в размерах. У отдельных больных при этом возможен переход от злокачественной формы опухоли типа симпатогониомы к доброкачественной ганглионевроме. Это обстоятельство делает их перспективными для лечения и требует большого внимания и вдумчивого, настойчивого лечения с поисками различных методов воздействия.
Понимание особенностей строения и роста этих опухолей шло извилистым путем. Их часто ошибочно расценивают как саркому, хотя уже в начале XIX века некоторые авторы определяли их правильно как неврогенные опухоли. В 1858 г. Вирхов дал классификацию неврогенных опухолей, разделив их на истинно неврогенные опухоли, ложные невриномы и фибриллярные. Лишь истинные невриномы развиваются из нервной ткани, остальные опухоли имеют в основе соединительную ткань. Правда, точное разграничение данных опухолей гистологически не всегда удается.
Долгое время это заболевание отождествлялось с болезнью Реклингхаузена - нейрофиброматозом, который выражается развитием кожных узелков, образующихся в результате пролиферации соединительной ткани из периневрия и глиальной ткани вместе с мышечными элементами.
В 1910 г. Reit доказал происхождение глиом из клеток этого же ряда, связывая это явление с ранней стадией развития симпатической системы, но не топографически, а генетически.
Различают образование из этих клеток опухолей типа симпатогониомы, симпатобластомы и симпатической ганглионевромы, что зависит от того, на каком этапе эмбрионального созревания клеток возник их опухолевый рост. В опухолях симпатического вида возможно сочетание разных производных в силу большой плюрипотенции симпатогониев: невробластомы и феохромоцитомы, невробластомы и симпатогониомы и др.
По современным данным, принято считать, что эти опухоли формируются следующим образом: 1) из нервных волокон, имеющих шванновские клетки (невриномы, невролеммомы, шванномы), синонимами их являются следующие названия: шванноглиома, леммобластома, параневральная фибробластома; А. П. Авцын считает более правильным называть их невриномами или шванномами. Указанные доброкачественные опухоли в любом возрасте состоят из шванновского синтиция и имеют вид ретикулярной структуры; 2) из ткани нервных узлов, которые имеют в основе симпатические и ганглиозные клетки, происходят ганглионевромы, симпатикобластомы, симпатогониомы; 3) из параганглиозных структур, из хромаффиновых клеток происходят феохромоцитомы, феохромобластомы. Из всех этих опухолей 30% оказываются злокачественными, до 50% из них являются врожденными.
Эмбриональные клетки этой системы образуются у плода на 5-й неделе внутриутробной жизни. Нарушение правильного порядка созревания клеток и их слабая дифференциация приводят к разрастанию незрелых эмбриональных клеток, зачатков нервной системы и к переходу их в злокачественные опухоли.
Важно отметить, что если начало формирования симпатогониев относят к эмбриональному периоду, то конец их формирования, по данным гистологического исследования, относят к 10 годам. Считается, что до 10 лет имеет место активное состояние симпатогониев и возможность возникновения из них опухолевых образований; однако оно возможно и в более позднем возрасте. При наличии опухоли исследование различных узлов симпатической нервной системы позволяет выявить одновременно различные фазы развития одной и той же опухоли.
Гистологическая картина неврогенных опухолей разнообразна: клетки опухоли оказываются незрелыми, неоднородными, обнаруживаются малые, лимфоцитоподобные круглые клетки с четко очерченными ядрами, богатыми зернами хромаффина. Без дополнительной окраски нервных волокон серебром они могут быть приняты за клетки опухоли Юинга, первичную ретикулосаркому, остеогенную саркому и др. Между клетками имеются нежные нервные волокна. Васкуляризация опухолей может быть чрезвычайно выраженной, возможны кровоизлияния, некрозы и обызвествления. Такой характер опухоли обусловливает ошибки диагностики.
Помимо круглых клеток, характерны для этого вида опухолей нежные нервные волокна, но их не всегда удается легко выявить даже с помощью специальных красок, а между тем наличие их делает диагноз этого рода опухоли несомненным. Для облегчения их выявления Murray и Stout предлагают способ, помогающий нервным клеткам продуцировать невриты, что позволяет отличить их от саркомы. Для этого малые кусочки опухоли изолируют и помещают в коагулирующую плазму, где процесс продуцирования невритов заканчивается в 24-48 часов.
Разнообразие неврогенных врожденных опухолей у детей выявляется в основном патологоанатомически. Так, Wells, специально интересуясь злокачественными опухолями у плодов и новорожденных, на большом количестве вскрытий (3000) мог сообщить о генерализованных невробластомах у них. Две истории болезни из этой группы особенно типичны: 1) новорожденная девочка доставлена в клинику через 9 часов после рождения с резко увеличенным животом, нарастающей одышкой и цианозом, быстро наступила смерть, на вскрытии обнаружена нейробластома правого надпочечника с метастазами в печень, лимфатические узлы, область поджелудочной железы и левый надпочечник; 2) недоношенный ребенок был извлечен из родовых путей с помощью перфорации головки (из-за гидроцефалии). На вскрытии выявлены множественные опухолевые образования по ходу узлов симпатической нервной системы от шеи до крестцовой области. Узлы имели различную величину и вид, содержали кровоизлияния и обызвествления. Найдены метастазы опухоли в лимфатические узлы и ткань печени. Аналогичные опухоли обнаружены по ходу блуждающего нерва и в обоих надпочечниках. При гистологическом исследовании в узлах, исходящих из блуждающего нерва, найдены симпатогонии и ганглиозные клетки. Опухолевые узлы надпочечников содержали множество симпатобластомных клеток с некрозами и обызвествлениями на всем протяжении мозгового и коркового слоев. В остальных узлах также выявлены обычные клетки - симпатогонии. Оба ребенка погибли от неврогенных опухолей, у которых было типичное метастазирование опухоли прежде всего в печень, как это свойственно новорожденным с эмбриональным развитием кровообращения.
Патологоанатомические данные у новорожденных с нейробластомами подтверждают и то положение, что первичная опухоль, например в мозговом слое надпочечника, может быть очень малых размеров (2х1,5 см), а печень уже внутриутробно оказывается переполненной островками метастазов и увеличенной в 4 раза.
Частота опухолей этого рода, по данным статистик детских больниц, увеличивается, чему прежде всего способствует улучшение методов диагностики. Bulbring приводит на основании литературных данных сведения о 33 случаях невробластом; Plesch, Personj - о 450, из них 81 % у детей до 4 лет и т. д. На долю детей грудного возраста и плодов падает 34% неврогенных опухолей. В настоящее время в разных детских клиниках скапливается большой собственный материал. Отдельные авторы описывают 30-50 собственных наблюдений нейробластом у детей.
Локализация опухолей многообразна в силу большого распространения этой системы по органам и тканям. Элементы адреналовой системы сохраняются в брюшных и аортальных параганглиях вне- и внутриорганных узлов симпатической нервной системы в добавочных надпочечниках, семенном канатике, паховом канале, яичке, придатках яичка, широкой маточной связке и т. д. Добавочные адреналовые образования могут компенсировать недостаточность функции надпочечников, но могут являться и источником образования нейробластомы. Следовательно, нейробластомы, исходящие из клеток симпатической нервной системы, могут иметь самую разнообразную локализацию. Чаще всего они встречаются в адреналовой системе надпочечников, затем в паравертебральных узлах симпатической нервной системы, нервных сплетениях (в солнечном, шейном), близ тазовых артерий, в глазу, внутри черепа, по ходу периферических нервов, в интрамуральных узлах различных органов и т. д.
У ребенка как злокачественные, так и доброкачественные опухоли симпатической нервной системы, как правило, располагаются ретроплеврально, занимая реберное углубление сзади, близ позвоночного столба, по ходу нервных стволов - ретроперитонеально. Они могут проникать в экстрадуральное спинномозговое пространство, раздвигая позвонки, а также оттеснять ребра и деформировать их. Как исключение, нейринома может располагаться внутрилегочно и в междолевых щелях, a Harrington описывает нейрофиброму межреберного нерва как внутриторакальную опухоль по средней подмышечной линии.
У детей чаще всего узлы опухоли, по многим современным данным, локализуются в мозговом слое надпочечника (50-75%). У детей преобладают опухоли из симпатической нервной системы различной степени зрелости, и именно они встречаются чаще у детей, чем у взрослых. Современная рентгенодиагностика помогает выявлять неврогенные патологические образования и в средостении.
Страница 1 - 1 из 4
Начало | Пред. | 1 2 3 4 | След. | Конец
Опухоли центральной нервной системы — различные новообразования спинного и головного мозга, их оболочек, ликворных путей, сосудов. Симптомы опухоли ЦНС имеют весьма вариабельный характер и подразделяются на очаговые (неврологический дефицит), общемозговые, проявления по соседству и отдаленные. В диагностике, кроме неврологического осмотра, используют рентгенологические, электрофизиологические, ультразвуковые методы и ликворную пункцию. Однако более точная верификация диагноза достигается по данным МРТ или КТ, гистологического анализа опухоли. В отношении опухолей ЦНС наиболее эффективно оперативное лечение. Возможно использование химио- и радиотерапии, как дополнительного или паллиативного лечения.

- Причины возникновения
- Классификация опухолей ЦНС
- Симптомы опухоли ЦНС
- Течение опухолей ЦНС
- Диагностика опухоли ЦНС
- Лечение опухоли ЦНС
- Прогноз опухолей ЦНС
- Цены на лечение
Общие сведения
По различным данным опухоли ЦНС встречаются с частотой 2-6 случаев на 100 тыс. чел. Из них примерно 88% приходится на церебральные опухоли и только 12% на спинальные. Наиболее подвержены заболеваемости лица молодого возраста. В структуре детской онкологии опухоли ЦНС занимают 20%, причем 95% из них приходится на опухоли головного мозга. Последние годы характеризуются тенденцией к увеличению заболеваемости среди людей в возрасте.
Новообразования ЦНС не совсем укладываются в общепринятую трактовку понятия о доброкачественности опухолей. Ограниченное пространство позвоночного канала и полости черепной коробки обуславливают сдавливающее воздействие опухолей этой локализации, не зависимо от степени их злокачественности, на спинной и головной мозг. Таким образом, по мере роста даже доброкачественные опухоли приводят к развитию тяжелейшего неврологического дефицита и гибели пациента.
Причины возникновения
На сегодняшний день факторы, инициирующие опухолевую трансформацию клеток, остаются предметом изучения. Известно онкогенное действие радиоактивного излучения, некоторых инфекционных агентов (вируса герпеса, ВПЧ, отдельных типов аденовирусов), химических соединений. Изучается влияние дизонтогенетических аспектов возникновения опухолей. О генетической детерминанте свидетельствует наличие наследственных синдромов опухолевого поражения ЦНС. Например, нейрофиброматоз Реклингхаузена, туберозный склероз, болезнь Гиппеля-Линдау, синдром Горлина-Гольца, синдром Тюрко.
Факторами, провоцирующими или ускоряющими опухолевый рост, считаются черепно-мозговые травмы, позвоночно-спинномозговые травмы, вирусные инфекции, профессиональные вредности, гормональные сдвиги. Целым рядом исследований было подтверждено, что обычные электромагнитные волны, в т. ч. идущие от компьютеров и мобильных телефонов, не относятся к вышеперечисленным триггерам. Отмечена повышенная встречаемость опухоли ЦНС у детей с врожденным иммунодефицитом, синдромом Луи-Бар.
Классификация опухолей ЦНС
В соответствии с гистиогенезом в неврологии и нейроонкологии выделяют 7 групп опухолей.
- Нейроэктодермальные опухоли: глиомы (доброкачественные и дедифференцированные астроцитомы, олигодендроглиомы, эпендимомы, глиобластомы), медуллобластомы, пинеаломы и пинеобластомы, хориоидпапилломы, невриномы, ганглиозноклеточные опухоли (ганглиоцитомы, ганглионевромы, ганглиоглиомы, ганглионейробластомы)
- Мезенхимальные опухоли ЦНС: менингиома, менингиальная саркома, внутримозговая саркома, гемангиобластома, нейрофиброма, ангиома, липома
- Аденомы гипофиза
- Опухоли из зачатков гипофизарного хода — краниофарингиомы
- Гетеротопические эктодермальные новообразования (холестеатомы, дермоидные кисты)
- Тератомы ЦНС (встречаются крайне редко)
- Метастатические опухоли ЦНС.
Давать метастазы в ЦНС способен
В соответствии с классификацией ВОЗ выделяют 4 степени злокачественности опухоли ЦНС. I степень соответствует доброкачественным опухолям. I-II степени относятся к низкому классу злокачественности (Low grade), III-IV степени — к высокому (High grade).
Симптомы опухоли ЦНС
Общепринято разделение симптоматики опухолевого процесса ЦНС на общемозговые, очаговые, отдаленные симптомы и симптомы по соседству.
Общемозговые проявления характерны для церебральных и краниоспинальных опухолей. Они обусловлены нарушением ликвороциркуляции и гидроцефалией, отеком мозговой ткани, сосудистыми нарушениями, возникающими в следствие сдавления артерий и вен, расстройством корково-подкорковых связей. Ведущим общемозговым симптомом выступает цефалгия (головная боль). Она имеет распирающий, вначале периодический, затем постоянный, характер. Зачастую сопровождается тошнотой. На пике цефалгии нередко возникает рвота. Расстройство высшей нервной деятельности проявляется рассеянностью, заторможенностью, забывчивостью. Раздражение мозговых оболочек может привести к появлению симптомов, типичных для их воспаления — менингита. Возможно возникновение эпиприступов.
Симптомы по соседству появляются при сдавлении опухолью близлежащих тканей. Примером может служить корешковый синдром, возникающий при оболочечных или интрамедуллярных опухолях спинного мозга.
Отдаленные симптомы возникают в связи со смещением церебральных структур и сдавлением участков мозга, отдаленных от места локализации опухоли.
Более подробную информацию о симптомах опухолей ЦНС различной локализации можно найти в статьях:
Течение опухолей ЦНС
Дебют клинических проявлений новообразований ЦНС и развитие симптоматики с течением времени могут значительно варьировать. Тем не менее, выделяют несколько основных типов их течения. Так, при постепенном начале и развитии очаговой симптоматики говорят о туморозном течении, при манифестации опухоли с эпиприступа — об эпилептиформном течении. Острое начало по типу мозгового или спинального инсульта, относится к сосудистому типу течения опухоли, встречается при кровоизлиянии в ткани новообразования. Воспалительное течение характеризуется постепенным разворачиванием симптомов по типу воспалительной миелопатии или менингоэнцефалита. В отдельных случаях наблюдается изолированная внутричерепная гипертензия.
В течении опухолей ЦНС выделяют несколько фаз:
- Фаза компенсации сопровождается лишь астенией и эмоциональными нарушениями (раздражительность, лабильность). Очаговые и общемозговые симптомы практически не определяются.
- Фаза субкомпенсации характеризуется общемозговыми проявлениями, преимущественно в виде умеренных головных болей, симптомы раздражения — эпилептические припадки, гиперпатия, парестезии, галлюцинаторные феномены. Трудоспособность нарушена частично. Неврологический дефицит выражен в легкой степени и зачастую определяется, как некоторая асимметрия мышечной силы, рефлексов и чувствительности в сравнении с противоположной стороной. При офтальмоскопии могут быть выявлены начальные признаки застойных дисков зрительных нервов. Диагностирование опухоли ЦНС в этой фазе считается своевременным.
- Фаза умеренной декомпенсации характеризуется средне тяжелым состоянием пациента с выраженным нарушением трудоспособности и снижением бытовой адаптации. Отмечается нарастание симптомов, превалирование неврологического дефицита над симптомами раздражения.
- В фазе грубой декомпенсации пациенты не покидают постель. Наблюдается глубокий неврологический дефицит, расстройства сознания, сердечной и дыхательной деятельности, отдаленные симптомы. Постановка диагноза в эту фазу является запоздалой. Терминальная фаза представляет собой необратимые нарушения деятельности основных систем организма. Наблюдаются расстройства сознания вплоть до комы. Возможен отек мозга, дислокационный синдром, кровоизлияние в опухоль. Смерть может наступить спустя несколько часов или дней.
Диагностика опухоли ЦНС
Предположить наличие объемного образования ЦНС позволяет тщательный осмотр неврологом и сбор анамнеза. При подозрении на церебральную патологию пациент направляется к офтальмологу, где проходит комплексное обследование зрительной функции: офтальмоскопию, периметрию, определение остроты зрения. Проводятся общеклинические лабораторные исследования, при предположении аденомы гипофиза — определение уровня гипофизарных гормонов. Косвенные данные о наличии опухоли головного или спинного мозга могут быть получены в результате ЭЭГ, Эхо-ЭГ и рентгенографии позвоночника соответственно. Люмбальная пункция позволяет судить о состоянии ликвородинамики. При исследовании цереброспинальной жидкости в пользу опухоли свидетельствует выраженный гиперальбуминоз, опухолевые клетки обнаруживаются не всегда.
Широкое внедрение в практическую неврологию методов нейровизуализации открыло значительно большие возможности для диагностики опухоли ЦНС любой локализации. Следует учитывать, что мягкотканные структуры позвоночного канала лучше визуализируются при проведении МРТ позвоночника, чем при КТ позвоночника. Для диагностики опухолей ЦНС церебральной локализации предпочтительнее проведение МРТ головного мозга с контрастированием. По назначению нейрохирурга дополнительно может быть проведена спинальная или церебральная ангиография, МР-ангиография.

Диагностический поиск при опухоли ЦНС включает также всестороннее обследование пациента для выявления отдаленных метастазов или первичной опухоли. С этой целью возможно проведение:
Стереотаксическая биопсия церебральной опухоли и пункционная биопсия спинальной опухоли проводятся только в случае крайней необходимости при невозможности точно установить диагноз опухоли по данным нейровизуализирующих исследований. В большинстве случаев биопсия опухоли ЦНС и ее гистологический анализ проводятся интраоперационно.
Лечение опухоли ЦНС
Основной метод лечения опухолей ЦНС — хирургический. Операции при церебральных опухолях могут проводиться путем трепанации черепа или трансназально. Существует также метод стереотаксической радиохирургии новообразований головного мозга. Операции при спинальных опухолях включают:
Удаление интрамедуллярных опухолей спинного мозга и церебральных опухолей, локализованных в жизненно важных структурах (например, в стволе мозга) в большинстве случаев не представляется возможным из-за сопряженного с операцией повреждения вещества мозга. По показаниям проводится паллиативные вмешательства: частичная резекция опухоли ЦНС, наружное вентрикулярное дренирование, декомпрессия позвоночного канала.
Радиационное воздействие и химиотерапия могут использоваться, как в качестве паллиативного, так и в качестве предоперационного и адъювантного лечения. В зависимости от вида новообразования, его распространенности и расположения подбирается комбинация, доза, длительность курса и периодичность лечения. Параллельно осуществляется симптоматическая терапия.
Прогноз опухолей ЦНС
Прогноз новообразования ЦНС во многом зависит от степени его злокачественности, размеров, характера роста, распространенности, места расположения и клинической фазы, в которую был установлен диагноз. В силу своих особенностей любые опухоли ЦНС рано или поздно приводят к тяжелому и жизнеугрожающему состоянию пациента. Доброкачественные опухоли могут медленно субклинически расти более десятка лет. Злокачественные новообразования зачастую приводят к быстрой декомпенсации и гибели пациента в течение 1-2 лет.
Нейробластома – эмбриональная опухоль, возникающая в процессе внутриутробного или раннего постнатального периода жизни из стволовых нервных клеток – нейробластов.
Эпидемиология
Нейробластома составляет около 7-8% от всех злокачественных новообразований в детском и подростковом возрасте. Это наиболее часто возникающий вид детских новообразований после опухолей кроветворной и центральной нервной системы. Примерно 40% случаев заболевания встречается на первом году жизни, с возрастом количество случаев уменьшается. Средний возраст на момент диагностирования составляет 19 месяцев.
Причины и риски
Причины появления опухоли до конца не изучены. Нейробластома возникает в том случае, когда нормальные нейробласты не созревают в нервные клетки. Вместо этого они продолжают бесконтрольно расти и делиться. Предполагают, что эти несозревшие (эмбриональные) нервные клетки начинают мутировать еще до рождения ребенка, когда начинают меняться хромосомы и/или происходит сбой в регулировании работы генов. Как подтверждают актуальные исследования, у большинства детей болезнь не является наследственной̆. Только около 1% случаев нейробластомы имеют наследственную основу, чаще всего, вследствие мутаций в гене, который̆ называется ALK (или ген киназы анапластической лимфомы), либо в гене PHOX2B. На сегодняшний̆ день нет клинических исследований, доказывающих, что внешние факторы (окружающая среда, вредные условия работы родителей ребенка, прием каких-либо медикаментов, курение и употребление алкоголя во время беременности) могут стать причиной болезни.
Клиническая картина при нейробластоме
Нейробластома может возникать в любой анатомической области, где располагается симпатическая нервная система: надпочечники, шейный, грудной и брюшной симпатический отделы, параганглии.
Самой частой локализацией нейробластомы является забрюшинное пространство (одинаково часто опухоль диагностируется в надпочечниках и паравертебральных забрюшинных ганглиях). У 15% детей нейробластома локализуется в заднем средостении. Реже опухоль возникает в области таза (6%) и шеи (2%) (рис. 1).
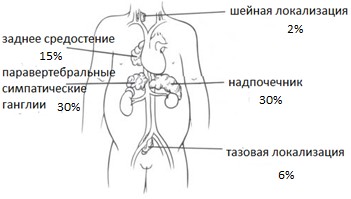
Рис. 1. Локализация нейробластомы
При ранних стадиях заболевания у многих детей может не быть никаких симптомов. Опухоль у них находят случайно, например, при плановом УЗИ обследовании младенцев при диспансеризации. Как правило, жалобы у детей появляются тогда, когда опухоль уже успела сильно вырасти и давит на соседние органы, нарушая их работу, или когда опухоль дала метастазы.
Среди общих симптомов заболевания можно выделить следующие: потеря веса, слабость, костные и суставные боли, некупируемая диарея.
Большинство проявлений болезни и их выраженность зависят от расположения опухоли и ее взаимосвязи с соседними органами и тканями. Так, для пациентов в возрасте до 2-х лет при забрюшинной локализации характерно увеличение размеров живота, лихорадка и потеря веса. Нейробластома забрюшинного пространства пальпируется через переднюю брюшную стенку в виде бугристого, несмещаемого опухолевого узла (рис. 2). У детей старшего возраста заболевание может манифестировать болевым синдромом, обусловленным метастатическим поражением костей, респираторными нарушениями, увеличением размеров живота, появлением запоров. У пациентов с большими забрюшинными опухолями можно обнаружить развитую сеть подкожных вен, развернутые края грудной клетки.
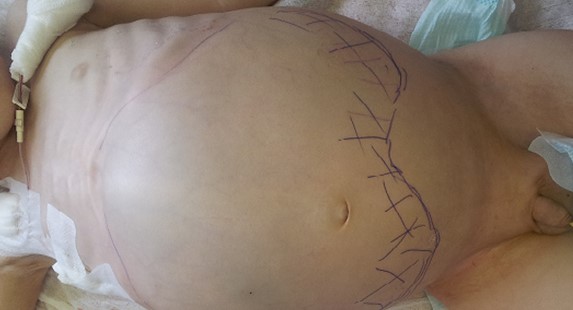
Рис. 2. Нейробластома забрюшинного пространства
Поражение заднего средостения может стать причиной сухого кашля, дыхательных расстройств, деформации грудной клетки, частого срыгивания. При локализации опухоли в полости таза отмечают нарушение функции тазовых органов (периодическое недержание мочи, нарушение акта дефекации), отёки нижних конечностей.
При распространении опухоли в позвоночный канал и сдавлении ею спинного мозга могут развиваться слабость в ногах, неустойивость походки, параличи нижних конечностей, а также дисфункции органов малого таза (задержка мочеиспускания или непроизвольное мочеиспускание, запоры).
Нейробластома ‒ гормонопродуцирующая опухоль, способная к секреции физиологически активных веществ – катехоламинов ‒ адреналина, норадреналина и дофамина. В моче, как правило, повышено выведение их метаболитов ‒ ванилилминдальной и гомованилиновой кислот. В 95% случаев гормональная активность нейробластомы тем больше, чем выше степень её злокачественности. Эффекты секретируемых гормонов вызывают специфические клинические симптомы нейробластомы ‒ резкое повышение артериального давления, диарею (вызывается секрецией вазоактивного интестинального полипептида), потливость, эмоциональную лабильность, периодическое повышение температуры.
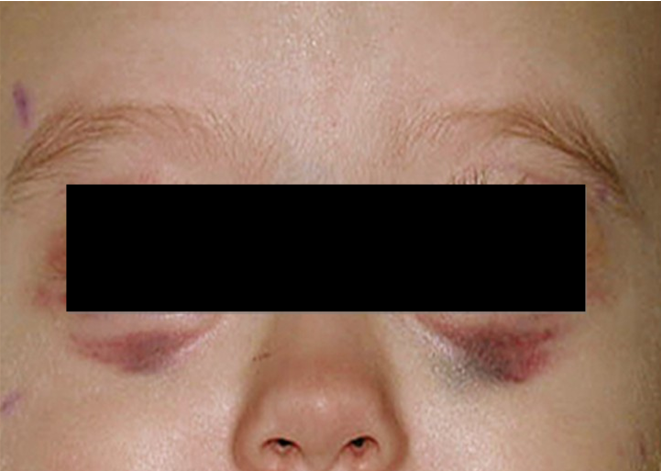
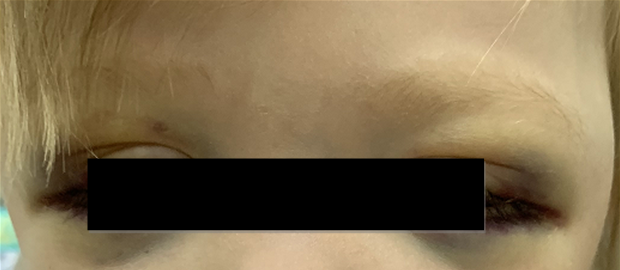
Нейробластома метастазирует чаще всего в костный мозг, кости, в отдаленные лимфатические узлы, печень или кожу, редко — в головной мозг или легкие. Признаки отдалённых метастазов можно обнаружить в виде экзофтальма, кровоизлияний в орбиты, опухолевых узлов на голове.
Среди особенностей течения нейробластомы можно выделить следующие:
- Регрессия – способность опухоли к спонтанному или индуцированному минимальной полихимиотерапией или лучевой терапией уменьшению (инволюции). Как правило, это происходит у детей до 1 года с IVS стадией заболевания.
- Реверсия – способность опухоли трансформироваться из более злокачественных форм в доброкачественные ганглионевромы (спонтанно или индуцированно).
- В некоторых случаях опухолевый процесс имеет обратную направленность: склонность к агрессивному течению и быстрому метастазированию.
Гистологическая классификация
Существующая гистологическая классификация нейробластомы INPC-Shimada основана на степени зрелости (дифференцировки) опухолевой ткани и выделяет 4 категории (от недифференцированных до зрелых форм):
1) нейробластома, бедная шванновской стромой: недифференцированная, низкодифференцированная, дифференцированная;
2) нодулярная ганглионейробластома;
Стадии заболевания
Существует несколько систем стадирования нейробластомы. Наиболее точной является модифицированная система, разработанная Международным противораковым союзом (INSS) (табл. 1).

Диагностика нейробластомы
В клиническом анализе крови при поражении костного мозга может наблюдаться снижение показателей крови: анемия, лейконейтропения, тромбоцитопения.
В сыворотке крови также можно определить специфические для нейробластомы маркеры: нейрон-специфическую енолазу (НСЕ), уровень метаболитов катехоламинов, лактатдегидрогеназу (ЛДГ) и ферритин.
Перед началом специфической терапии всегда проводится верификация диагноза; диагноз нейробластомы ставится при гистологическом исследовании биоптата первичной опухоли или метастазов, или при сочетании наличия опухолевых клеток в костном мозге и повышенного уровня суточной экскреции катехоламинов.
Для установления степени злокачественности нейробластомы выполняется ряд генетических исследований: мутация MYCN, делеция хромосом 1р или 11q . Наличие данных мутаций является неблагоприятным фактором прогноза заболевания.
Ультразвуковое исследование
Ультразвуковой метод исследования позволяет выявить наличие опухоли и ее расположение по отношению к внутренним органам. УЗИ позволяет оценить степень местного и отдаленного распространения злокачественного процесса и выявляет метастатическое поражение печени и лимфатических узлов (рис. 4).
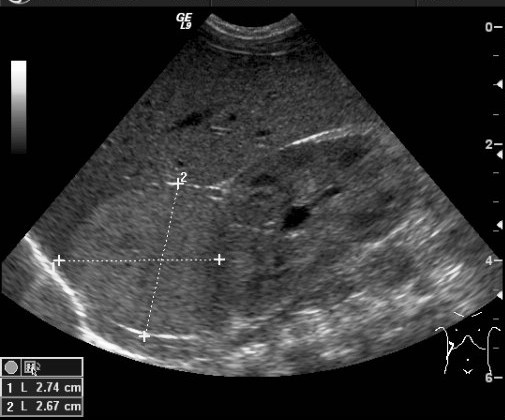
Рис. 4. УЗИ образования правого надпочечника
Компьютерная томография брюшной полости и забрюшинного пространства
Компьютерная томография более детально дает информацию об анатомическом отношении опухоли к окружающим тканям и органам, позволяет оценить структуру опухоли (рис. 5).
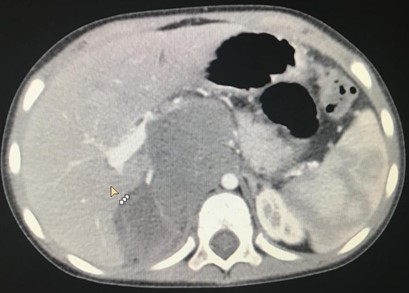
Рис. 5. КТ нейрогенного образования забрюшинного пространства справа
Магнитно-резонансная томография органов брюшной полости, забрюшинного пространства и позвоночника
МРТ органов брюшной полости и забрюшинного пространства ‒ это безопасный и высокоинформативный метод исследования, который позволяет не только уточнить локализацию опухоли, точные размеры новообразования и соотношение его с окружающими тканями, но и выявить метастатические очаги в печени и брюшной полости. Также МРТ дает возможность оценить состояние костных структур и мягких тканей позвоночного столба и позвоночного канала (рис. 6).
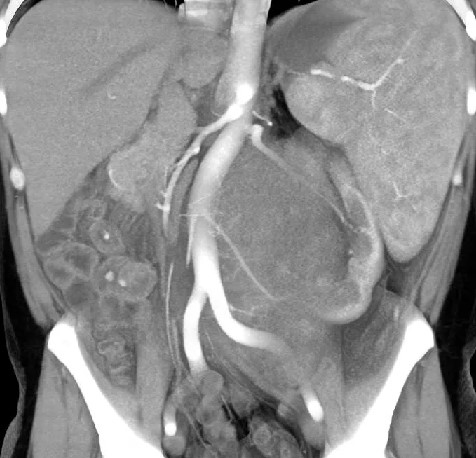
Рис. 6. МРТ нейрогенного образования забрюшинного пространства слева
Одним из наиболее информативных специфических методов топической диагностики нейробластом является сцинтиграфия с метайодбензилгуанидином (МЙБГ), меченным 123I. МЙБГ по своей химической структуре сходен с катехоламинами в организме. Это вещество концентрируется в тех опухолях, которые вырабатывают катехоламины. МЙБГ метят радиоактивным изотопом йода (например, 123I) в безопасной для жизни дозе, и готовый препарат внутривенно вводят в кровоток. Накапливаясь в клетках опухоли, он дает излучение. Эти сигналы регистрирует специальная камера и переводит их в изображение. Таким образом, метод позволяет выявить не только первичную опухоль, но и наличие регионарных и отдаленных метастазов (рис. 7).
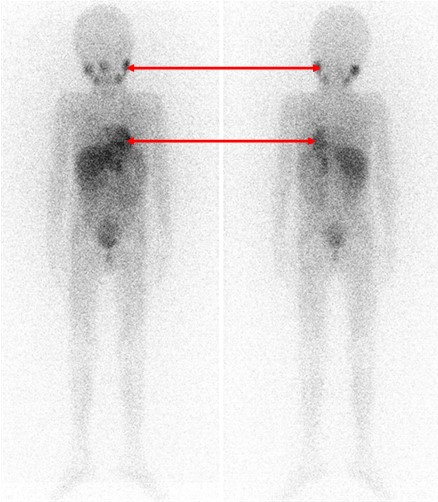
Рис. 7. Сцинтиграфия с метайодбензилгуанидином (визуализируется первичная паравертебральная опухоль с метастазами в кости черепа)
Остеосцинтиграфия – метод сканирования костей скелета с помощью внутривенного введения радиофармпрепарата. Радиофармпрепарат накапливается участками, пораженными опухолевыми клетками в костях, что видно на снимках, выполняемых гамма-камерой. Таким образом, данный метод исследования позволяет выявить возможные метастазы костей скелета.
Исследование костного мозга (миелограмма и трепанобиопсия) используется для уточнения наличия поражения опухолевыми клетками костного мозга.
Лечение нейробластомы
Учитывая разнообразные сценарии развития исхода заболевания (от спонтанной регрессии до летального исхода от прогрессирования), в терапии нейробластомы предлагаются риск-адаптированные принципы. Стратификация пациентов проводится согласно факторам риска до начала лечения (как правило, это клинические и молекулярно-генетические данные) и на основании ответа опухоли во время лечения (response-adapted). При выделении групп риска перед началом лечения используются следующие прогностические критерии: стадия заболевания, возраст на момент диагностики, результаты молекулярно-генетических данных — амплификация MYCN и делеция короткого плеча 1р (рис. 8).
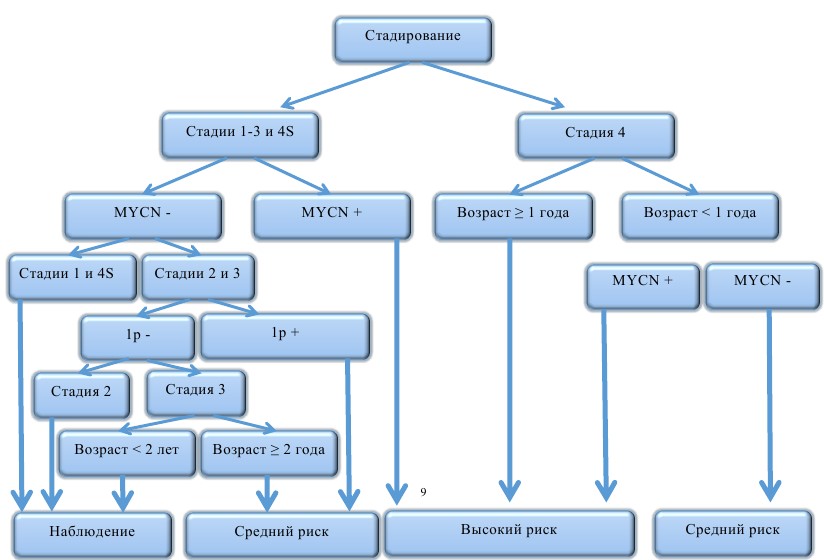
Рис. 8. Стратификация пациентов на группы риска согласно наличию факторов неблагоприятного прогноза
- Необходимость проведения полихимиотерапии определяется стадией заболевания и наличием или отсутствием неблагоприятных клинических и биологических факторов (n-myc амплификация, делеции короткого плеча 1р).
- Полихимиотерапия позволяет уменьшить размеры первичной опухоли, чтобы сделать хирургическое вмешательство более безопасным и радикальным.
- Базовыми препаратами для лечения нейробластомы являются винкристин, циклофосфамид, антрациклины, ифосфамид, препараты платины, этопозид.
Особенности хирургического лечения
- При локализованных стадиях заболевания лечение может ограничиться полным удалением опухоли.
- При III-IV стадиях заболевания оперативный этап проводится после проведения предоперационной (неоадъювантной) полихимиотерапии, которая направлена на сокращение размеров опухоли с целью последующего радикального удаления образования.
- В тех случаях, когда полное удаление опухоли невозможно, в послеоперационном периоде лечение дополняется лучевой терапией.
Лекарственное лечение необходимо начать через 5-7 дней после оперативного вмешательства. При отсутствии показаний для проведения 2-й линии полихимиотерапии в схемах лечения используются те же базовые препараты, как и при неоадъювантной терапии.
- Лучевая терапия используется для уничтожения любых опухолевых клеток, которые невозможно удалить хирургическим путем и/или которые не были разрушены посредством предыдущих терапий.
- При нерадикальном характере операции с наличием активной остаточной опухоли проводится облучение остаточной опухолевой ткани, вовлеченных в процесс лимфатических узлов и зон связи опухоли с окружающими органами и тканями.
- Облучение осуществляется ежедневно, начиная с 5-7-го дня после операции.
- По показаниям проводится облучение метастатических очагов (с лечебной, иногда с противоболевой целью).
В случае наличия неблагоприятных прогностических факторов, в частности выявления в опухоли мутации MYCN онкогена, рекомендовано проведение высокодозной полихимиотерапии с аутологичной трансплантацией гемопоэтических стволовых клеток.
Иммунотерапия – новый метод лечения нейробластомы, который используется для уничтожения раковых клеток. Дисиалоганглиозид GD2 – молекула- антиген, экспрессируемая клетками нейробластомы, это делает ее идеальной мишенью для иммунотерапии антителами: антитело действует против этой молекулы. Клетки иммунной системы могут способствовать гибели клеток нейробластомы.
В НМИЦ онкологии им. Н.Н. Петрова проводятся все этапы лечения, включая минимально-инвазивные операции (лапаро- и торакоскопические), тандемную трансплантацию и пассивную иммунотерапию.
Интенсифицируя терапию у детей с нейробластомой группы высокого риска (с включением тандемной высокодозной полихимиотерапии в консолидацию и пассивной иммунотерапии в постконсолидацию) удалось повысить результаты выживаемости на 20%.
Рекомендации после лечения
- После успешного лечения нейробластомы ребенку необходимо проходить врачебный контроль, который может включать осмотр и консультацию детского онколога, анализ крови на онкомаркеры (ЛДГ, НСЕ), анализ мочи на метаболиты катехоламинов, УЗИ и КТ/МРТ, сцинтиграфию с МЙБГ и другие исследования.
- Детский онколог проводит осмотр 1 раз в 1,5-2 мес в течение первого года после окончания лечения, 1 раз в 3 мес ‒ в течение 2-го года, 1 раз в 6 мес ‒ на протяжении следующих 2 лет, в дальнейшем ‒ 1 раз в год.
- С учета больных не снимают.
СПИСОК ЛИТЕРАТУРЫ
Авторы:

- Изможерова Рина Игоревна;
- Сенчуров Евгений Михайлович;
- Михайлова Елена Андреевна;
- Иванова Светлана Вячеславовна;
- Фасеева Наталья Дмитриевна;
- Борокшинова Ксения Михайловна;
- Жук Ирина Николаевна.

Под научной редакцией:
Кулева С.А.
Заведующий детским онкологическим отделением, врач-детский онколог, ведущий научный сотрудник, профессор, доктор медицинских наук, главный внештатный детский специалист-онколог Комитета по здравоохранению Санкт-Петербурга
Читайте также:


