Остеохондроз с воспалением нервных окончаний
Остеохондроз нервных окончаний – это разновидность патологии позвоночника, которая сопровождается сдавливанием корешков, судорогами в конечностях. Симптоматика развивается вследствие нарушения обменных процессов организма и дистрофии хрящевых тканей.

Разновидности защемлений нервных окончаний
Обменные нарушения являются первопричиной возникновения острых и колющих болей в отделах позвоночника, провоцируют дегенеративные изменения в позвоночном столбе. Остеохондроз с корешковым синдромом сопровождается сдавливанием нервов, воспалением, неприятными ощущениями в участках хребта.Защемление становится главным фактором при дисфункции внутренних органов,если локализация поврежденной зоны находится в шеи – патология приведет к головным недугам (спазмам, мигреням, поднятию температуры) и нарушением кровообращения в мозге.
Ущемление нерва при остеохондрозе – своеобразное состояние, которое возникает по причине сдавливания корешков деформированными позвонками. Данный синдром возникает при запущенной форме патологии позвоночника, грыжах, перенапряжении мышц, протрузии.
- Как лечить остеохондроз с неврологическими проявлениями
- Факторы развития лопаточного остеохондроза
Защемление седалищного нерва и шейного встречаются чаще всего. Вероятно возникновение онемевших зон на различных участках тела, снижения чувствительности, нарушения функционирования внутренних органов
Проявление синдромов зависят от ряда факторов:
- Присутствуют воспалительные процессы.
- Чрезмерные нагрузки на пораженный остеохондрозом отдел.
- Проблемы, связанные с позвоночником.
Неприятные ощущения в нервных окончаниях можно временно устранить с помощью обезболивающих в виде инъекций или таблеток.

Как побороть болевой синдром в шейном отделе
В районе шеи находится восьмерка главных действующих корешков. При защемлении позвонков из-за остеохондроза проявляются активные боли в шеи, покалывание и онемение участков.
Такие процессы приводят к негативным симптомам:
- боли в плече, когда сдавливается корешок в позвонке С5. У пациента наблюдается мускулатурное недомогание, онемение плечевого пояса;
- неприятные ощущение в верху руки проявляют себя при сдавливании и сужение сосуда в позвонке С6. Возникает в большинстве случаев именно в руке и доходит до большего пальца;
- если сжатие нерва при остеохондрозе произошло в позвонке С7, все боли доходят среднего пальца, процесс сопровождается покалывающими ощущениями и онемением. После данного состояние тяжело восстановить функционирование рук, при пережатии корешка конечность является фактически неподвижной;
- ухудшение двигательной активности всего тела (верхних и нижних конечностей) возникает вследствие онемения кончика позвонка С8. Последней способен управлять моторикой мышц и всех мускулов верхних конечностей.
Защемление нервов при остеохондрозе зачастую сопровождается придавливанием кровеносных сосудов. Может возникать шум в ушах, усиленные головные боли, ухудшатся слух. Снижается общая активность, работоспособность и память.
Защемление нервных окончаний в грудном отделе
Защемление в участке груди при остеохондрозе возникают редко из-за не высокой подвижности данной зоны. Иногда могут зажиматься чувствительный или вегетативный корешки. Пережатие нервного окончания проявляется неприятным ощущением в левой части туловища, районе сердца. Одновременно возникает проблема с дыхательной функцией, глубокий вдох провоцирует резкое усиление боли.
В результате зажатия нерва сковываются движения. Боль переходит от ребер по позвоночному столбу. Симптомы можно спутать схожа с ишемией и сердечным приступом.

Сильное сдавливание нерва активизирует интенсивные колики в желудке. Возникающие ощущения по типу колитов, язвы, гастроэнтеритам. Облегчить состояние возможно приняв спазмолитики и обезболивающие, которые разрешено принимать при остеохондрозе.
Состояние значительно ухудшится при мускулатурном спазме. Сокращение мышц — реакция на зажатие нервных окончаний, что приводит к усилению боли.
При развитии невралгического состояния и остеохондроза — неприятные ощущения не обязательны. Симптом появляется периодами, меняется по продолжительности и характеру проявления.
- Юношеский остеохондроз позвоночника: причины появления
- Оптимальные методы лечения острого хондроза
- Приступ остеохондроза позвоночника: как снять боль
Остеохондроз и сжатие нервных окончаний в поясничном отделе
При остеохондрозе поясницы происходит сдавливание и сужение седалищного нерва. Возможны два типа придавливания: с чувством коликов и без. Картина без неприятного синдрома проявляется с онемением пальцев, икр. Возможно специфическое защемление:
- колит внизу ноги;
- слабость мышц;
- нарушенная движений конечности;
- усиление боли при кашле, смехе.
Часто ущемление нервных окончаний сопровождается воспалением в судорожном волокне. Подобные состояния появляются именно в области поясницы, данная часть максимально подвержена нагрузке. В тяжелом течении остеохондроза, пережатие корешков провоцирует нарушение судорожных процессов, приводит к сбою в работе органов. Симптом является показателем к госпитализации пациента и необходимости опертивного вмешательства.
Методы лечения корешкового синдрома
Специалисту нужно найти причину, выяснить локализацию остеохондроза и симптоматику при которой проявляется пережатие нервных окончаний.
Для купирования боли назначают:
- нестероидные средства против воспалений — Напроксен или Ибупрофен;
- анальгетики( применяют только под присмотром врача);
- миорелаксанты, способствующие расслаблению волокон мышц;
- средства укрепления судорог;
- кортикостероиды в качестве радикальной меры.
После снятия боли из-за остеохондроза и зажатия нервных окончаний применяют:
- мануальную терапию;
- физиотерапевтические процедуры;
- иглорефлексотерапию;
- массаж.
Остеохондроз с корешковым синдромом пролечивают дополнительно витаминами группы В, они восстанавливают физиологическую работу нервных конечностей. Операция при сдавленных нервных окончаниях назначается в крайних случаях.
Различные заболевания позвоночника дегенеративного и воспалительного характера могут вовлекать в патологический процесс нервные окончания и корешки, которые отходят от спинного мозга. В этом случае развивается комплекс патологических симптомов, имеющих название невралгия.
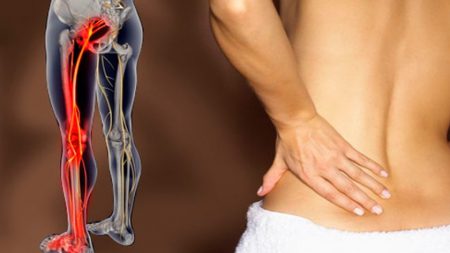
Невралгия – болезненные ощущения по ходу пораженного нерва. Следует отличать термин от распространённого в народе радикулита. Последним называется воспалительный процесс в области корешка спинномозгового нерва, радикулит проявляется не только болью (невралгией), но и другими характерными симптомами.
Стоит сказать, что, хотя невралгия может поражать любую нервную структуру организма, чаще всего она сопровождает именно радикулит.
Причины
Какие же причины могут вызывать воспаление нервных окончаний и корешков? Причинами радикулита и позвоночной невралгии могут быть следующие состояния:
- Инфекционные заболевания позвоночника.
- Травмы, аварии, дорожно-транспортные происшествия.
- Чрезмерная нагрузка на позвоночник.
- Остеохондроз позвоночника.
- Остеопороз и дефицит кальция.
- Грыжа межпозвонкового диска.
- Спондилолистез – смещение позвонка.
- Сужение спинномозгового канала.
- Спондилит.
- Спондилоартроз и костные остеофиты.
- Опухоли позвоночника.
- Остеомиелит позвоночника.
При этом стоит учитывать, что воспаление может быть вызвано инфекционным агентом или нарушением анатомических взаимодействий. Во втором случае возникает асептическое воспаление, в лечении которого не нужно применять антибиотики, достаточно противовоспалительных препаратов.
Определить истинную причину радикулита поможет лечащий врач.
Симптомы

Если на позвоночный столб и корешки спинномозговых нервов внезапно оказано воздействие чрезмерной силы, возникает острый радикулит, основным симптомом болезни будет позвоночная невралгия.
При дегенеративных и обменных нарушениях процесс носит хронический характер, на корешки постепенно оказывается давление остеофита, грыжи, опухоли или другого образования. Симптомы будут постепенно нарастать по мере прогрессирования болезни.
Стоит разобраться, как будет проявлять себя радикулит различных отделов позвоночника, поскольку именно от этого будет зависеть дальнейшая диагностика и лечение. Воспаление корешков шейного и пояснично-крестцового отделов, например, будут иметь совершенно различную клиническую картину.
Заболевания шейного отдела позвоночника – не редкость, поскольку этот сегмент спины принимает активное участие в удерживании головы при ходьбе, беге, сидении за столом, работе за компьютером. Позвонки в этом участке позвоночника имеют достаточно уязвимую структуру, а при этом находятся в тесном взаимодействии с важными сосудами и нервами.
Если заболевания позвоночника привело к воспалению нервного корешка в шейной части спины, с большой вероятностью возникнут следующие проявления:
- Боли в затылке, шее, усиливающиеся при нагрузке, длительной неподвижной работе.
- Боли в лопатке, по ходу ключицы, в области плечевого сустава.
- Онемение, боли, нарушение чувствительности в руке. Радикулит нижних отделов шеи проявляется нарушением работы плечевого сплетения, которое ответственно за иннервацию верхней конечности.
- Потеря мышечной силы в руке.
- Головные боли, мигрени, головокружение – признак недостаточного кровотока через позвоночную артерию.
- Нарушения артериального давления.
Наиболее часто болезнь все же проявляется невралгией – болью в месте выхода корешка и по ходу нервных волокон. Остальные признаки присоединяются, если на нервные структуры оказывается сильное давление, или воспалительный процесс приобретает обширный характер.

Самая редкая форма радикулита – поражение грудного отдела. Причина этого явления в том, что большое количество позвонков в грудном этаже спины берут часть утраченной функции на себя, заболевание долго компенсируется.
Помимо этого, в грудном отделе нет таких важных структур, как нервные сплетения или конский хвост, поэтому в процесс вовлекаются исключительно спинномозговые корешки. Радикулит грудного отдела проявляется следующими симптомами:
- Боли в грудной части спины, усиливающиеся при нагрузке.
- Прострелы по ходу грудной клетки, повторяющие ход ребер.
- Межреберная невралгия даже может имитировать заболевания сердца, возникая в левой части груди.
- Затруднение глубокого вдоха за счет болей в грудной клетке.
Скудная симптоматика приводит к тому, что патологический процесс долго не диагностируется. Опасные заболевания могут быть обнаружены слишком поздно, поэтому при первых же симптомах нужно обращаться к врачу.
Самая частая локализация радикулита – область пояснично-крестцового сегмента. Это и объясняет большое количество пациентов, жалующихся на боли в пояснице.
Все дело в том, что именно на область пояснично-крестцового этажа падает большая часть нагрузки при активных движениях, поднятии тяжести, занятии спортом. Под действием этих факторов возникает дегенерация, которая приводит к асептическому воспалению нервных корешков. Симптомы поясничного радикулита:
Радикулит сам по себе причиняет массу неудобств, однако также является проявлением другого заболевания. Если причина невралгии будет прогрессировать, она может вовлечь в процесс нервную структуру конский хвост, который отвечает за иннервацию мочевого пузыря и прямой кишки.
Боли в пояснице длительное время игнорируются пациентами, однако могут быть симптомом тяжелой болезни. Необходимо вовремя обращаться к врачу для полноценной диагностики болезни.
Диагностика
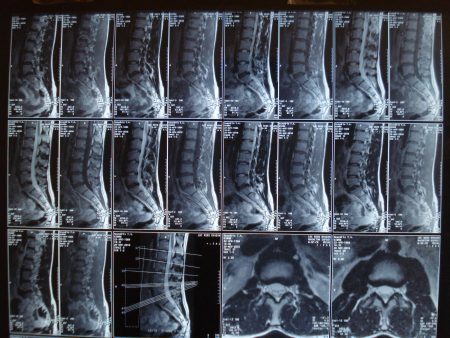
Диагностический поиск врача начинается с беседы и расспроса клинических симптомов, затем врач проведет объективное обследование позвоночника и конкретизирует неврологические симптомы. Часто для определения причины болезни может потребоваться консультация врача невролога.
Следующим шагом будет исследование анализов пациента. Общий анализ крови и мочи позволят исключить или подтвердить инфекционный процесс. При асептическом воспалении корешков анализы малоинформативны. После лабораторного исследования пациент будет направлен на инструментальные процедуры. К ним относятся:
- Рентген пораженного отдела позвоночника – исключает или подтверждает патологию костных образований, включая спондилоартрит, переломы позвонков, остеофиты, спондилолистез.
- КТ и МРТ – высокоточные методы, позволяют обнаружить процесс на начальной стадии. МРТ отлично обнаруживает патологию позвонков, поэтому является лучшим методом для диагностики остеохондроза.
- Рентгеноконтрастные методы – миелография. Применяется редко из-за риска возможных осложнений.
- Электромиография – оценка проведения электрических импульсов при возбуждении мышечных волокон. Применяется при наличии симптоматики со стороны верхних или нижних конечностей.
- Анализ спинномозговой жидкости. Пункция связана с определенными трудностями и риском осложнений, поэтому её применяют при необходимости, подозрении на инфекционные причины.
Перечисленный список исследований изменяется в зависимости от полученных данных, подозрении врача на наличие определённой патологии.
Лечение

Терапевтический подход к лечению радикулита за последние годы серьезно изменился. На сегодня приоритет имеет поиск причины болезни и её лечение, а не только устранение симптомов. В комплекс лечебных мероприятий могут входить:
- Медикаментозное лечение.
- Иммобилизация позвоночника.
- Физиотерапия.
- Лечебная физкультура.
- Массаж.
- Хирургическое лечение.
К различным методикам прибегают только при наличии показаний к их использованию. Самостоятельный выбор метода лечения недопустим.
Таблетки, уколы и мази позволяют снять воспалительный синдром, устранить проявления радикулита, но не избавиться от причины. Поэтому ограничиваться только использованием медикаментов не стоит. К лекарствам, направленным на устранение радикулита, относятся:
- Нестероидные противовоспалительные препараты.
- Анальгетики.
- Витамины группы
- Миорелаксанты.
- Хондропротекторы.
Способ применения лекарств зависит от степени тяжести болевого синдрома. При малоинтенсивной боли достаточно нанесения мазей и гелей на область пораженного сегмента. При сильной невралгии приходится прибегать к использованию инъекционных форм.

При некоторых заболеваниях, например, травмах и остеохондрозе болевой синдром со стороны нервного корешка связан с давлением на него костных структур. В этом случае необходимо снять напряжение, применив метод иммобилизации.
Позвонки можно развести друг от друга с помощью скелетного вытяжения – это используется при травмах, переломах.
Для обездвиживания двигательного сегмента также можно использовать корсетные конструкции – воротник Шанца для шеи, поясничный пояс для нижнего отдела спины.
Обеспечение покоя для нервного корешка позволяет снизить симптоматику и устранить причину болезни без дальнейшего прогрессирования.
В современной медицинской практике признается значительное влияние физиотерапии на течение воспалительного процесса. Тепловые методы воздействия позволяют снизить интенсивность воспалительной реакции за счет увеличения кровотока в пораженной области, расслабления мышечных волокон. Возможные процедуры:
- УВЧ.
- УФО.
- Парафиновые аппликации.
- Грязевые аппликации.
- Радоновые и сероводородные ванны.
- Электромиостимуляция.
- Электро- и фонофорез лекарственных средств.
Стоит помнить, что применение физиопроцедур опасно при наличии инфекционного процесса. Врач должен назначать лечение в соответствии с противопоказаниями.

Лечебная физкультура позволяет восстановить функцию позвоночника после иммобилизации или оперативного лечения. ЛФК также благоприятно влияет на прогноз при остеохондрозе, грыже диска, спондилолистезе. При устранении перечисленных причин снижается вероятность прогрессирования радикулита, частота его обострений.
Упражнения рекомендуется выполнять под присмотром специалиста, постепенно увеличивая нагрузку.
Стоит посещать квалифицированного массажиста после комплекса ЛФК. Массаж позволяет расслабить мышечные волокна, снизить интенсивность болей в спине.
Если перечисленные методы лечения были не эффективны, врач может порекомендовать хирургическое вмешательство для проведения декомпрессии нервного корешка.
Некоторые заболевания, приводящие к радикулиту, могут быть абсолютными показаниями к операции. Сюда можно отнести опухоли, переломы позвонка, тяжелые формы остеохондроза, остеофиты и другие патологические процессы.
Воспаление позвоночника другой локализации

Некоторые пациенты связывают боли в спине исключительно с радикулитом. Однако воспалительный процесс в позвоночнике может быть и другой локализации. Подвергаться воспалению могут следующие структуры:
- Тела позвонков.
- Межпозвонковые суставы.
- Межпозвоночные диски.
- Связки позвоночника.
- Мышцы спины.
- Спинной мозг, нервные сплетения.
- Мозговые оболочки.
Разграничить заболевания между собой, подобрать оптимальное лечение помогут квалифицированные специалисты.
Одним из самых распространенных заболеваний является остеохондроз нервных окончаний. Их в позвоночном столбе много, поэтому при защемлении одного пациент может испытывать боль в разных отделах позвоночника.
Почему мы чувствуем боль?
Главный симптом остеохондроза – это боль. Она может быть постоянной или носить переменный характер. Боль может быть резкой или наоборот тупой и ноющей. Почему возникает боль? Это связано с ущемлением нерва при остеохондрозе. Нервные окончания отходят от спинного мозга и сдавливаются позвонками, мышечными волокнами, грыжей или протрузией.
О лечении шейного остеохондроза по Бубновскому читайте здесь.
Остеохондроз может появиться в любом участке позвоночника, поэтому выделяют несколько видов ущемления нервных окончаний:
- шейный;
- грудной;
- пояснично-крестцовый.
Защемление нервного окончания чаще всего встречается в поясничном и шейном участке позвоночника. Сдавливание нервных волокон, помимо болевого синдрома, может спровоцировать онемение в пораженной зоне или нарушение работоспособности органов. Симптомы различаются в зависимости от того, какой нерв защемляется. Различают три вида нервных окончаний: чувствительный, вегетативный и двигательный.
Ущемление чувствительного нерва вызывает у пациента сильные болевые ощущения. Сдавливание двигательного или вегетативного окончания на протяжении длительного времени могут игнорироваться пациентом, что значительно усугубляет ситуацию и увеличивает риск развития осложнений.
Что чувствует пациент при остеохондрозе?
Симптоматика патологического процесса зависит от места поражения, силы ущемления, наличия воспаления, а также первопричины развития.
В шейном участке позвоночника находится 8 нервных окончаний. При ущемлении одного из них пациент будет чувствовать болезненные ощущения в шее. Кроме этого может возникать небольшое покалывание и онемение.
От того, какой нерв защемлен, признаки проявления патологического процесса могут по-разному проявляться. При сдавливании нерва в позвонке С5 пациент будет чувствовать боль и онемение в области плеча, кроме этого может проявляться слабость в мышцах.
Ущемление нервного окончания в С6 позвонке будет характеризоваться болевым синдромом и онемением верхних конечностей, а также пациент может жаловаться на онемение в запястье.
Сдавливание нервных корешков, расположенных в С7 позвонке, проявляется покалыванием и болезненными ощущениями в руке. Сжатие нерва в позвонке С8 приводит к ограничению движения руки.
Ущемление нерва затрагивает кровеносные сосуды и тем самым приводит к ухудшению кровоснабжения. Поэтому у пациентов может наблюдаться шум в ушах, мигрень, провалы в памяти, ухудшение слуха или зрения.
В грудном отделе чаще всего сжимаются вегетативные и чувствительные нервные окончания. При патологическом процессе грудного отдела пациенты жалуются на боль в сердце. Очень часто клиническая картина схожа с ишемией или сердечным недомоганием. Различить боль, спровоцированную зажатием нерва в грудном участке, от боли в сердце можно с помощью приема препаратов от сердца: при ущемлении нерва боль не проходит. Кроме этого пациент может жаловаться на одышку и боль при глубоком вдохе.
При сильном ущемлении нерва иногда могут ощущаться сильные болезненные ощущения в желудке. Состояние человека может резко ухудшиться при мышечном спазме.
При патологии поясничного участка позвоночника защемляются седалищные нервные волокна. Сдавливание нерва может не всегда вызывать неприятные болевые ощущения.
В большинстве случаев боль носит переменный характер и может обостряться при изменении положения корпуса. Пациенты сравнивают это ощущение с электрическим зарядом, который проходит сквозь тело. В редких случаях приступ может распространятся от поясницы до пальцев ног. Боль сопровождается небольшим покалыванием и онемением в нижних конечностях.
Остеохондроз с корешковым синдромом может сопровождаться легким покалыванием в пальцах или икроножных мышцах. Иногда у пациента меняется походка или наблюдается хромота.
Лечение
Врач назначает лечение в зависимости от причин развития, клинических проявлений, места защемления нервного окончания и стадии остеохондроза. В случае если сжатие нерва произошло в результате подвывиха позвонков, то лечение может заключаться в проведении массажа или мануальной терапии. Уже после первого сеанса пациент ощущает себя значительно лучше.
Если первопричина ущемления нервного корешка состоит в протрузии диска шейного или поясничного отдела позвоночника, то назначается комплексное длительное лечение, которое устраняет выпячивание и помогает восстановить правильное положение диска.
В первую очередь лечение патологического процесса направлено на устранение боли. Поэтому врач назначает обезболивающие и противовоспалительные препараты, например, Напроксен или Ибупрофен.

Для расслабления мышц и высвобождения нервных волокон, а также снижения болевых ощущений, пациенту назначаются миорелаксанты: Тизанидин, Метокарбамол или Баклофен.
Длительный прием препаратов неблагоприятно воздействует на другие системы организма, поэтому медикаменты принимаются строго под наблюдением лечащего врача.
Очень эффективны при всех типах защемлений физиотерапевтические процедуры. Они направлены на растяжение и укрепление мышц. При физиотерапии уходит отечность, улучшается кровообращение и проходит боль.
Быстро избавиться от болезненных ощущений можно с помощью иглорефлексотерапии. Эта методика используется в комплексе с основным лечением. При воздействии иглы на активные точки можно нормализовать кровообращение, уменьшить давление на нервные окончания и смягчить болевые ощущения.
Лечение остеохондроза на последних стадиях проводится с помощью хирургического вмешательства. Сперва устраняется первопричина боли, а затем стабилизируется позвоночный столб.
Шейный остеохондроз – это заболевание, при котором происходят изменения в тканях, соединяющих позвонкишейного отдела позвоночника, приводя к окостенению мягких тканей. При таком изменении, шейные позвонки, становятся намного, так сказать менее подвижными, появляется сильная боль при движении шеей. В этом случае следует понимать, что шейный остеохондроз и нервы взаимосвязаны между собой.

Не секрет, что современная жизнь для многих, заключается в проведение долгих часов рабочего дня перед компьютерным монитором практически неподвижно, сидении в общественном транспорте, и опять же, сидении перед экраном телевизора.
Человек (как вид), имеет предрасположенность к этому недугу из-за вертикального положения тела при ходьбе. В таком положении на позвоночник оказывается огромное давление, происходит сдавливание, компрессия, от чего страдают сами позвонки, но в гораздо большей мере межпозвоночные ткани. Лишний вес усугубляет опасность, ведь при наличии лишних килограммов, нагрузка на позвоночник будет еще больше.
Неправильная поза при сидячей работе, или во время сна, когда позвоночник искривлен, разумеется, не улучшают прогноз. Спровоцировать возникновение остеохондроза может и излишняя физическая нагрузка, особенно перенесение тяжестей.
ЧТО ВАЖНО ЗНАТЬ ПРО НЕРВНУЮ СИСТЕМУ?
Смещение, искривление позвонков защемляет нервы, это приводит к тому, что нервные импульсы в мозг и от него не передаются, необходимые для жизни функции органов нарушаются. Боли – это обязательный спутник защемления нервов, из-за скопления нервов в шее боль может возникнуть в разных частях тела.
Защемление нерва при остеохондрозе, и какие бывают виды защемления?
При защемлении нервные корешки придавливаются мышцей, позвонком, межпозвоночным диском.

Существует несколько видов таких защемлений:
- пояснично-крестцовое;
- грудное;
- шейное.
Как видим, они разнятся по месту защемления. Самыми частыми являются защемления в шейном отделе. Они несут особую опасность, потому что способны привести к летальному исходу. И этот фактор касается не только инвалидности, но и даже смертельного исхода.
СИМПТОМЫ И ПРИЧИНЫ НЕРВОЗНОСТИ
В результате защемления тригеминального нерва при шейном остеохондрозе возникает сильная боль, человек обращается к доктору, и это, естественно, что правильное решения. Но симптоматика недуга очень разнообразна, она может зависеть от многих факторов. Таким образом, отмечаем самые главные очаги или симптомы болезни:
- ограниченность движений шейного отдела;
- частые головные боли;
- головокружения;
- сильная слабость;
- нарушение координации;
- проблемы (ухудшение) со слухом;
- проблемы со зрением;
- слабость в руках;
- жжение между лопатками.
Следует отметить, что это далеко не все симптомы заболевания, потому что есть еще повышение температуры тела, повышение или резкое снижение артериального давления, множество других, проявляющихся вовремя защемления нервных окончаний.
ШЕЙНЫЙ ОСТЕОХОНДРОЗ И ВЕГЕТОСОСУДИСТАЯ ДИСТОНИЯ
Остеохондроз является основной, и наиболее частой причиной возникновения и развития вегетососудистой дистонии (ВСД). Положение усложняется тем, что ВСД может быть самостоятельным заболеванием, а может быть симптомом шейного остеохондроза, и не всегда, выявив такое заболевание как ВСД, диагносты идут дальше, то есть не выявляют истинную причину возникновения заболевания. Да и нередки случаи ошибок, ведь симптомы очень схожи у этих двух заболеваний
Но, не поняв причину, невозможно избавиться от недуга. Так, при ВСД изменение давление вызвано сбоем в работе нервной системы, а при остеохондрозе – нарушение кровотока сосудов головы из-за их сдавливания.
Вегетососудистая дистония, может стать одним из симптомов при шейном остеохондрозе в результате подвывиха первого позвонка со смещением. Обнаружить такое изменение строения позвонков шейного отдела возможно только при помощи исследования рентгеном.
Признаки развивающейся вегетососудистой дистонии бывают:
- шаткая, неуверенная походка в результате нарушений работы вестибулярного аппарата;
- приступы паники;
- сонливость;
- головокружения;
- головные боли;
- раздражительность.
Самое главное понимать, что одна болезнь провоцирует прогрессирование второй, и наоборот. Очень важно своевременно обследоваться, чтобы избежать негативных последствий.
СВОЕВРЕМЕННАЯ ДИАГНОСТИКА

Нет единого симптома, позволяющего с точностью определить остеохондроз шейного отдела позвоночника. Симптомы, которые появляются, отличаются разнообразием и некоторой неопределенностью. Зачастую, пациент вынужден пройти осмотр у докторов разных специализаций, чтобы подтвердилось подозрение остеохондроза.
Диагностировать же наличие шейного остеохондрозавозможно лишь на основе таких исследований, как: томография (компьютерная и магнитно-резонансная), рентген.
Следует отметить и тот факт, что тройничный нерв начинает негативно воздействовать на весь организм, в особенности, когда начинает беспокоить человека – побаливать. Назначает в таком случае лечение только невропатолог, который внимательно смотрит обследования и анализы. На основе этих фактор составляется диагноз и конечно же, назначается излечение.
Какие необходимо принимать препараты?
Лечить заболевание нужно комплексно, прибегая к медикаментозным и немедикаментозным методам, их симбиозу, а в особо тяжелых случаях и к оперативному вмешательству.
Среди медикаментов, используемых при лечении, можно объединить такие группы:
| 1. | Анальгетики и другие болеутоляющие средства. | Для облегчения болезненных спазмов. |
| 2. | Противовоспалительные препараты. | Здесь идет речь как о стероидных, так и нестероидных. |
| 3. | Миорелаксанты и хондропротекторы. | Расслабляют мышечный тонус и восстанавливают хрящевые ткани. |
| 4. | Витамины и различные микроэлементы. | В особенности группы В, ведь они улучшают питание тканей и ускоряют заживление. |
| 5. | Мази, гели с противовоспалительным и нагревающим эффектом. | Имеют обогревающий эффект, тонизируют, расслабляют, убирают воспалительные процессы. |
В некоторых случаях, прописывается еще и применение препаратов для улучшения кровоснабжения мозга, либо от резкого понижения или повышения артериального давления.
Для лечения широко применяется массаж. С его помощью достигается расслабление мышц (что приводит к снижению боли), а еще усиление кровообращения. Неплохо прибегать к этому методу и для профилактики. Допускается самомассаж.
Физиотерапевтические процедуры для лечения остеохондроза применяются в комплексе, направленном на уменьшение отеков, снятие болевых синдромов, усиления кровообращения.
Гимнастика является обязательной на всех стадиях заболевания, а еще для профилактики заболевания. Можно повисеть на турнике так, чтобы ноги не касались земли на протяжении 20 секунд, постепенно увеличивая нагрузку. Эта процедура помогает не менее, чем лечебная физкультура и осанка со временем полностью выравнивается.
При применении иглоукалывания достигаются хорошие результаты в избавлении от болезненных ощущений, а также для расслабления мышц, нормализации общего состояния пациента, релаксации. Дополнительно существует целый ряд методов лечения народной медицины, поэтому шейный остеохондроз и нервы – это излечимо.
Читайте также:


