От зубчатой линии до зрительного нерва
Сосудистая оболочка (tunica vasculosa)
Сосудистая (увеальная) оболочка эмбриогенетически соответствует мягкой мозговой оболочке и состоит из густой сети сосудов. Различают три отдела сосудистой оболочки: радужку (iris), ресничное тело (corpus ciliare) и собственно сосудистую оболочжу (chorioidea). Каждый из этих отделов сосудистой оболочки выполняет определенные важные функции.
Радужка — передний, хорошо видимый отдел сосудистой оболочки (рис. 5).

Рис. 5. Радужная оболочка, а — новорожденного, б — ребенка 2—8 лет [Ковалевский Е И , 1970].
Физиологическое и функциональное значение радужки состоит в том, что она является своеобразной диафрагмой, регулирующей поступление света в глаз в зависимости от разнообразных внешних и внутренних условий.
Оптимальные условия для высокой остроты зрения создаются при ширине зрачка в 3—4 мм. Кроме того, радужка принимает участие в ультрафильтрации и оттоке внутриглазной жидкости, а также в обеспечении постоянства температуры влаги передней камеры и самой ткани за счет изменения диаметра сосудов.
В переднем отделе радужки содержится большое количество многоотростчатых пигментных клеток хроматофоров. Задний листок радужки имеет черный цвет из-за большого количества заполненных фусцином пигментных клеток. В переднем мезодермальном листке радужки новорожденного пигмент почти отсутствует и через строму просвечивает задняя пигментная пластинка, обусловливая голубоватый цвет радужки. Постоянную окраску радужка приобретает к 10—12 годам жизни ребенка.
В радужке имеются две мышцы. Круговая мышца, суживающая зрачок (m. sphincter pupillae), состоит из циркулярных гладких волокон, расположенных концентрически по отношению к зрачковому краю, и имеет ширину 1,5 мм (зрачковый пояс), иннервируется парасимпатическими нервными волокнами.
Мышца, расширяющая зрачок (m. dilatator pupillae), состоит из пигментированных гладких волокон, лежащих радиально в задних слоях радужки и имеющих симпатическую иннервацию. У маленьких детей мышцы радужки выражены слабо, дилататор почти не функционирует, превалирует сфинктер, чем обусловлены различная величина зрачка и разная реакция его на свет у детей раннего возраста и взрослых.
Периферическая часть радужки шириной до 4 мм называется ресничным поясом. На границе зрачковой и ресничной зон к 3—5 годам формируется воротничок (брыжейка), в котором располагается малый артериальный круг кровообращения радужки, образованный за счет анастомозирующих ветвей большого круга и обеспечивающий кровоснабжение зрачкового пояса.
Большой артериальный круг радужки формируется на границе с ресничным телом за счет задних длинных и передних ресничных артерий, анастомозирующих между собой и дающих возвратные ветви к собственно сосудистой оболочке.
Иннервируется радужка чувствительными (ресничные) парасимпатическими и симпатическими нервными ветвями. Сужение и расширение зрачка осуществляется посредством парасимпатического и симпатического нервов.
В случае поражения парасимпатических путей отсутствует реакция зрачка на свет, конвергенцию и аккомодацию, при поражении симпатических наблюдается миоз. Эластичность радужки, которая зависит от возраста, также влияет на величину зрачка. У детей до года зрачок узкий (до 2 мм) и слабо реагирует на свет, мало расширяется (превалирует парасимпатикус!), в юношеском и молодом возрасте зрачок более широкий, живо реагирует на свет и другие воздействия.
Ресничное тело — это часть увеальной оболочки, которая, образно говоря, является железой внутренней секреции глаза.
Основными функциями ресничного тела являются выработка (ультрафильтрация) внутриглазной жидкости для питания бессосудистых структур глаза и аккомодация, т. е. способность глаза отчетливо видеть на различном расстоянии.
Кроме того, ресничное тело принимает участие в кровоснабжении подлежащих тканей, а также в поддержании нормального офтальмотонуса за, счет как продукции, так и оттока внутриглазной жидкости. Ресничное тело вместе с радужкой участвуют в образовании передней и задней камеры, а также угла передней камеры, имеющего сложное строение и важное значение в оттоке внутриглазной жидкости.
Ресничное тело является продолжением радужки. Оно не видно при обычном осмотре, и с его строением можно ознакомиться лишь при гонио- и циклоскопии (рис. 6). Между склерой и ресничным телом есть супрахориоидальное пространство.

Рис. 6. Ресничное тело и радужно-роговичный угол.
1 — роговица; 2 — радужка; 3 — ресничный венчик с ресничными отростками; 4 — сосудистый слой ресничного тела; 5 — склера; 6 — меридиональные волокна ресничной мышцы; 7 — циркулярные волокна ресничной мышцы; 8 — большой артериальный круг радужки; 9 — склеральный синус; 10 — трабекулярный аппарат [Ковалевский Е. П., 1980].
На меридиональном разрезе ресничное тело имеет форму треугольника с основанием в направлении к радужке. Ресничное тело делится на ресничную (аккомодационную) мышцу, которая состоит из гладких мышечных волокон (радиальные и меридиональные, ресничные).
На бугристой передневнутренней поверхности ресничной мышцы располагаются более 70 ресничных отростков. Каждый ресничный отросток состоит из стромы с разветвленной сетью сосудов и нервов (чувствительные, двигательные, трофические), покрытые двумя листками эпителия.
Передний отрезок ресничного тела, имеющий выраженные отростки, носит название ресничного венца (corona ciliaris), а задняя безотростчатая часть — ресничного круга (orbiculus ciliaris), или плоского отдела (pars planum). К стекловидной мембране ресничного тела прикрепляются волокна ресничного пояска (цианнова связка), на которых фиксируется хрусталик. Задней границей ресничного тела является зубчатая линия (ora serrata), в области которой начинается собственно сосудистая и заканчивается оптически деятельная часть сетчатой оболочки.
Кровоснабжение ресничного тела осуществляется за счет задних длинных ресничных артерий и анастомозов с сосудистой сетью радужки и хориоидеи. Благодаря богатой сети нервных окончаний тройничного, парасимпатического и симпатического нервов ресничное тело очень быстро реагирует на любое раздражение.
Однако начиная со 2—4-го месяца и до 2 лет ресничная мышца постоянно увеличивается и благодаря появлению сочетанных сокращений ее различных отделов глаз приобретает возможность аккомодировать в широких пределах. По мере развития ресничного тела формируется и функционально дифференцируется его иннервация.
В первые годы жизни свойства чувствительных нервных окончаний выражены слабее, чем двигательных и трофических, и этим объясняется безболезненность ресничного тела у детей раннего возраста при воспалительных процессах и травмах. К школьному возрасту все взаимоотношения, функции и размеры морфологических структур ресничного тела почти такие же, как у взрослых.
Собственно сосудистая оболочка (chorioidea) — задний отдел сосудистой оболочки. Между склерой и хориоидеей имеется супрахориоидальное пространство, заполненное оттекающей внутриглазной жидкостью. В раннем детском возрасте супрахориоидальное пространство почти полностью отсутствует, оно открывается в первые месяцы сначала в области ресничного тела и окончательно формируется лишь ко второму полугодию жизни ребенка.
Хориоидея — это многослойное образование. Наружный слой образован крупными сосудами (оболочка Галлера). В связи с наличием пигмента сосудистая оболочка образует своеобразную темную камеру-обскуру, препятствующую отражению поступающих через зрачок в глаз световых лучей, обеспечивая тем самым лолучение четкого изображения от предметов на сетчатке.
При отсутствии или незначительном количестве пигмента в сосудистой оболочке (чаще у выраженных блондинов) наблюдается альбинотическая картина глазного два (красное свечение глаза). В таких случаях отмечается выраженное снижение функций глаза.
В данной оболочке в слое крупных сосудов располагаются и 4—6 вортикозных, или водоворотных, вен (v. vorticosae), через которые осуществляется отток венозной крови. Наиболее густая сосудистая сеть отмечается в заднем отделе хориодиеи, очень интенсивная в центральной (макулярной) области, мало сосудов в области выхода зрительного нерва и вблизи зубчатой линии.
В сосудистой оболочке содержится до 4 капель крови. Увеличение ее количества только на одну каплю может вызвать подъем давления внутри глаза более чем на 30 мм рт. ст. Благодаря большому количеству крови, непрерывно проходящему через хориоидею, обеспечивается постоянное питание пигментного эпителия сетчатки, в котором, как установлено, происходят основные фотохимические процессы.
Сетчатка

Рис. 7. Строение сетчатки.
1 — склера; 2 — бурая пластинка; 3 — слой крупных сосудов хориоидеи (оболочка Галлера); 4 — слой средних сосудов хориоидеи (оболочка Затлера); 5 — хориокапиллярный слой; 6 — стекловидная мембрана; 7 — слой пигментного эпителия; 8 — слой палочек и колбочек; 9 — наружная пограничная пластинка; 10 — наружный ядерный слой; 11 — наружный плексиформный (сетчатый) слой; 12 — внутренний ядерный слой; 13 — внутренний плексиформный слой; 14 — слой ганглиозных клеток; 15 — слой нервных волокон; 16 — внутренняя пограничная мембрана [Ковалевский В. И., 1970].
В сетчатой оболочке имеются два отдела, резко различающихся как по строению, так и по функции. Задний отдел сетчатки начинается в области зубчатой линии (соответственно хориоидее), идет в интимной связи со стекловидной пластинкой сосудистой оболочки до диска зрительного нерва; он состоит из высокодифференцированной прозрачной, мягкой, но малоэластичной нервной ткани.
Это оптически деятельный участок сетчатки. Кпереди от зубчатой линии расположена слепая часть сетчатки (pars соеса), состоящая из двух эпителиальных слоев в области ресничного тела и двухслойного пигментированного листка, выстилающего заднюю поверхность радужки.
Самым важным местом сетчатки является так называемое желтое пятно (macula) с центральной (0,075 мм) ямкой (fovea centralis). Эта область наилучшего восприятия зрительных ощущений; у человека она находится на расстоянии 3 4 мм к виску и несколько вверх от диска зрительного нерва (рис. 8).

Рис. 8. Глазное дно у детей разного возраста.
а — у новорожденного; б — у ребенка в возрасте один год; в — 3—5 лет; г — 10— 14 лет, 1 — диск зрительного нерва; 2 — воронка зрительного нерва с центральными сосудами сетчатки; 3 — верхние темпоральные сосуды; 4 — нижние темпоральные сосуды; 5 — верхние назальные сосуды; 6 — нижние назальные сосуды; 7 — макулярная область, 8 — ямочка [Ковалевский Е. И., 1970].
У новорожденного сетчатка на всем протяжении до зубчатой линии состоит из 10 слоев:
1) пигментного эпителия;
2) слоя палочек и колбочек;
3) наружной пограничной мембраны;
4) наружного ядерного слоя;
5) наружного плексиформного (сетчатый, нитчатый) слоя;
6) внутреннего ядерного слоя;
7) внутреннего плексиформного слоя;
8) слоя ганглиозных и мультиполярных клеток;
9) слоя нервных волокон;
10) внутренней пограничной мембраны.
Первые четыре слоя относятся к светочувствительному аппарату сетчатки, а остальные составляют мозговой отдел.
После первого полугодия и по мере роста глаза растягиваются и истончаются не только наружные, но и внутренние слои сетчатки. В связи с этим значительные изменения претерпевает сетчатка в макулярной и особенно фовеолярной (центральной) области: здесь остаются лишь 1; 2; 3-й и 10-й слои, что и обеспечивает высокую разрешающую зрительную способность этой зоны. Горизонтальный диаметр центральной ямки достигает 2 мм.
Почти в центре глазного дна расположен диск зрительного нерва бледно-розового цвета. У детей глазное дно бледно-розовое, имеет вид паркета, у них почти нет макулярного и фовеолярного рефлекса.
Наиболее выраженными в сетчатке являются 2; 4; 6-й; 8-й и 9-й слои. Слой палочек и колбочек гомологичен клеткам эпендимы, выстилающим желудочки мозга, и является светочувствительным — это первый нейрон (нейроэпителий) сетчатки. Общее число палочек во всей сетчатке составляет 125 130 млн. (120х106), а колбочек 6 7 млн. (7х106).
Плотность расположения этих элементов в разных отделах сетчатки неодинакова. В пределах центральной ямки плотность колбочек достигает 113—147 тыс/мм2, а палочки полностью отсутствуют. По мере продвижения к периферии плотность колбочек быстро уменьшается до 3 тыс/мм2, одновременно увеличивается плотность палочек. Во внешних члениках палочек установлено присутствие зрительного пурпура —родопсина, в колбочках обнаружен другой фотореагент — йодопсин.
Сетчатка отграничена от стекловидного тела внутренней пограничной мембраной. Между клетками и волокнистой структурой сетчатки содержится мелкодисперсное коллоидное межуточное вещество, в состав которого входят полисахариды, ДНК, РНК, аминокислоты и SH-группы. Межуточное вещество быстро теряет свою прозрачность при травмах, инфекциях, гипертонической болезни и др.
По архитектонике сетчатка сходна с головным мозгом. Кровоснабжение сетчатки осуществляется за счет центральной артерии сетчатки (a. centralis retinae), являющейся ветвью глазной артерии (a. ophthalmica). В ряде случаев центральная артерия сетчатки отходит общим стволом с височной и задней длинной артериями, реже — с одной из задних коротких ресничных артерий.
В области диска зрительного нерва центральная артерия сетчатки делится на верхнюю и нижнюю сосочковые артерии (аа. pupillaris superior et inferior). Эти артерии вблизи диска вновь делятся дихотомически, и так деление идет до артерий третьего порядка. Все порядковые артерии анастомозируют между собой. Желтое пятно окружено тончайшей сосудистой сетью в виде венчика (рис. 9).

Рис. 9. Кровоснабжение желтого пятна (фото с препарата Т. Е. Выренковой) [Ковалевский Е. И., 1970].
В центральной ямке, как правило, капилляры отсутствуют. Отток крови осуществляется по центральной вене сетчатки (v. centralis retinae).
Зрительный нерв. Зрительный нерв (n. opticum) соединяет сетчатку с головным мозгом. Этот нерв образован из аксонов мультиполярных клеток, которые, не прерываясь, доходят до наружного коленчатого тела, а также из центробежных волокон, являющихся элементами обратной связи.
Кроме того, в состав зрительного нерва входят множество глиальных клеток и тяжи соединительной ткани, из которых образуется целая сеть перекладин между волокнами, имеющих продольное и поперечное направление. В составе зрительного нерва имеется около 1 млн. волокон, что примерно соответствует количеству рецепторных полей сетчатки (около 800 тыс.). В нижнетемпоральной части диска сосредоточены волокна папилломакулярного пучка.
Топографически зрительный нерв можно разделить на внутриглазной (intraocularis), внутриорбитальный (intraorbitalis), внутрикостный, или внутриканальцевый (intercostalis seu intercanalicularis) отрезки (рис. 10). Внутриглазной отрезок зрительного нерва представлен диском диаметром от 0,8 мм у новорожденных до 2 мм у взрослых.
Цвет диска у маленьких детей сероватый, контуры его не вполне отчетливые, нередко вокруг диска имеются пигментная кайма и белесоватый ободок (склеральный конус), обусловленный истончением здесь сосудистой оболочки и более выраженной пигментацией пигментного эпителия сетчатки. С увеличением возраста диск приобретает более четкие контуры и розовый цвет.
В центре диска имеется воронкообразное углубление белесоватого цвета, где в глаз входит центральная артерия сетчатки и выходит центральная вена сетчатки. У детей раннего возраста эта воронка не выражена. Небольшое углубление всего диска носит название физиологической экскавации.
Внутриорбитальная часть зрительного нерва имеет S-образную форму, длина ее около 3 см, что обеспечивает хорошую подвижность глаза без натяжения волокон зрительного нерва. Внутрикостная часть зрительного нерва проходит по каналу (canalis nervi optici). Длина этого отрезка около 1 см.
Внутричерепной отдел зрительного нерва имеет длину до 1,5 см, в костном канале теряет твердую оболочку и покрыт только двумя оболочками. В области турецкого седла зрительные нервы, конвергируя, сливаются друг с другом и образуют так называемый перекрест (chiazma nervorum opticorum).
Волокна зрительного нерва, идущие от наружных (височных) отделов сетчатки обоих глаз, не перекрещиваются и направляются по наружному углу хиазмы кзади, а идущие от внутренних (носовых) отделов сетчатки полностью перекрещиваются (см. рис. 10).

Рис. 10. Проводящие пути зрительного анализатора.
а — поле зрения левого глаза; б — поле зрения правого глаза; 1 — зрительный нерв; 2 — хиазма; 3 — зрительный тракт; 4 — подушка зрительного бугра; 5 — латеральное коленчатое тело; 6 — пучок Грациоле; 7 — четверохолмие в области ядер глазодвигательных нервов, 8 — зрительный центр в коре затылочной доли мозга; 9 — цилиарный узел; 10 — зрачковые волокна [Ковалевский Е. И , 1970]
Аветисов Э.С., Ковалевский Е.И., Хватова А.В.
Восприятие многообразия форм, цветов и размеров зависит от относительно небольших, сферических глазных яблок. За воспроизведение изображений отвечают различные области глаза. Однако распознавание и интерпретация этих объектов во многом зависит от зрительного нерва.
Что это такое
Зрительный нерв (CN II) расположен в задней части глазного яблока. Хотя он и размещается в глазу, однако, считается частью центральной нервной системы.
Анатомия
Зрительные нервы представляют собой парные цилиндрические структуры, простирающиеся от задней части глазного яблока (примерно 2 мм от медиального положения до заднего полюса) до супраселлярной области в средней черепной ямке. Нерв состоит из примерно 1 миллиона миелинизированных аксонов ганглиозных клеток сетчатки.
Диск (или головка CN II) имеет ширину приблизительно 1,5 мм и связан с физиологической чашечкой, которая соответствует центральному углублению в головке зрительного нерва. Размеры чашки и диска зависят от ориентации, формы и размера хориосклерального канала, который существует на мембране Бруха. Конический хориосклеральный канал имеет тенденцию расширяться в переднезаднем направлении.
Диск CN II уникален тем, что отмечает важный пункт сосудистого, геометрического и тонометрического перехода. На диске зрительные нервы перемещаются в пространство с относительно низким давлением в ретроорбитальной области из зоны гораздо более высокого внутриглазного давления.
Кроме того, происходит изменение кровоснабжения от центральной артерии сетчатки к глазным и задним ресничным артериям. Нервные волокна резко поворачиваются на 90 градусов, проникая в криброзу пластинки. Они не только становятся миелинизированными, но также заключаются в менингеальные слои во внеглазных областях.
Оболочки зрительного нерва похожи на другие ткани мозга. Наиболее толстое наружное покрытие представляет собой твёрдую мозговую оболочку (dura mater), которая дистально сливается с внешними слоями склеры. Внутри твёрдой мозговой оболочки находится субарахноидальное пространство, паутинная оболочка (arachnoidea) и мягкая мозговая оболочка (pia mater), которая плотно прилегает к собственно зрительному нерву.
Кровоснабжение CN II сложное, избыточное и топографическое. Преламинарная или ретинальная часть снабжена короткими задними ресничными и цилиарными сосудистыми артериями. Задние ресничные артерии представляют собой терминальные ветви, создающие область, уязвимую для ишемии.
Ламинарная часть обеспечивается короткими задними цилиарными сосудами через анастомозы с артериальным кругом Цинна-Халлера в склере. Ретроламинарный нерв снабжён пиалом, короткой задней ресничной артерией, центральной сетчаткой и цилиарными сосудами.
Кровоснабжение орбитальной части CN II происходит в основном из офтальмологической артерии и пиальной сети вокруг нерва. Внутриканаликулярная часть зрительного нерва полностью перфузируется глазной артерией. Дренаж как ретинального, так и хориоидального слоёв, по-видимому, происходит в значительной степени через центральную вену сетчатки и её ветви.
Функции зрительного нерва
CN II передаёт визуальную информацию от сетчатки к мозгу, и считается частью центральной нервной системы. Его основная функция заключается в передаче сенсорной информации в мозг для дальнейшей обработки. Эта сенсорная информация состоит из:
- восприятия яркости;
- восприятия красного и зелёного цветов;
- контраста (остроты зрения);
- поля зрения.
Заболевания зрительного нерва
Причиной заболевания зрительного нерва становятся различные факторы и патологические процессы, например:
- отёк диска CN II;
- неврит CN II;
- постбульбарный неврит CN II;
- оптическая невропатия;
- атрофия зрительных нервов.
На основании этих патологических состояний врач может составить план обследования и лечения пациентов с заболеваниями зрительного нерва.
Неврит зрительного нерва — это воспаление по всей его длине, включая диск CN II. На глазном дне при неврите зрительного нерва отмечаются гиперемия зрительного нерва, размывание его границ, расширение артерий и вен, кровоизлияние и очаги некроза на поверхности соска и окружающей сетчатки. Характеризуется ранним нарушением зрительных функций с одновременным развитием офтальмоскопических изменений.
Неврит CN II встречается при острых воспалительных заболеваниях нервной системы – менингит, энцефалит, энцефаломиелит, нейросифилис.
В случае атрофии зрительных нервов при офтальмоскопии отмечается побледнение зрительного диска, сужение кровеносных сосудов с сохранностью (при первичной атрофии) или границ износа (при вторичной атрофии) зрительного нерва.
Сочетание атрофии зрительного нерва в одном глазу с развитием застойного диска зрительного нерва в другом (синдром Фёрстера — Кеннеди) наблюдается при опухолях, туберкулёзе дёсен или поражении лобной доли головного мозга. Атрофия CN II происходит на стороне опухоли.
Ишемическая нейропатия CN II имеет много общего с цереброваскулярным явлением, называемым инсультом. Патология возникает из-за нарушения кровоснабжения зрительного нерва, что может привести к целому спектру расстройств от ишемии до инфаркта с некрозом.
Тяжесть травмы зависит от степени и продолжительности сосудистой обструкции. Более лёгкие версии ишемической нейропатии могут возникать при временном нарушении кровотока в зрительном нерве, известном как временная потеря зрения.
Как и мозг, CN II не восстанавливается после серьёзного повреждения (инфаркта) и зрительные импульсы, ослабленные этой областью, будут навсегда потеряны.
Редкое одностороннее или двустороннее врождённое состояние, вызванное неполным закрытием зародышевой трещины. Первые заметные признаки заболевания обычно появляются на втором году жизни.
Гипоплазия зрительного нерва — это врождённое состояние, характеризующееся недоразвитием CN II и прилегающих структур средней линии мозга. Причины аномалии до сих пор неизвестны.
У пациентов с гипоплазией зрительный нерв либо отсутствует, либо не развился должным образом. Некоторые люди с такой аномалией имеют порок развития (дисплазия) или отсутствие (агенезия) других структур средней линии мозга, которые физически находятся вблизи зрительного нерва.
Гипоплазия CN II связана с множеством уникальных характеристик, которые отличают её от слепоты или нарушения зрения вследствие других причин. Пациенты демонстрируют широкий диапазон зрения — от довольно хорошей остроты до полной слепоты. В некоторых случаях наличествуют быстрые, непроизвольные движения глаз, которые человек не в состоянии контролировать — так называемый нистагм.
В зависимости от патологии, вызвавшей повреждение зрительного нерва, симптомы могут разниться. Однако в большинстве случаев присутствуют следующие расстройства:
- постепенная или внезапная потеря зрения, обычно на один глаз;
- сильная затуманенность зрения, которая может перерасти во временную слепоту;
- боль при движении глазных яблок;
- головная боль;
- потеря цветового зрения;
- мерцающие огни в глазах;
- изменения реакции пациента на яркий свет;
- выпадение какого-либо участка поля зрения.
Методы исследования ДЗН и зрительного нерва
Для оценки функции CN II исследуют несколько параметров:
- цветовое восприятие;
- острота зрения;
- поля зрения.
Помимо этого, с помощью офтальмоскопа проводят визуальный осмотр глазного дна, в том числе оценивают состояние ДЗН (его видимой части).
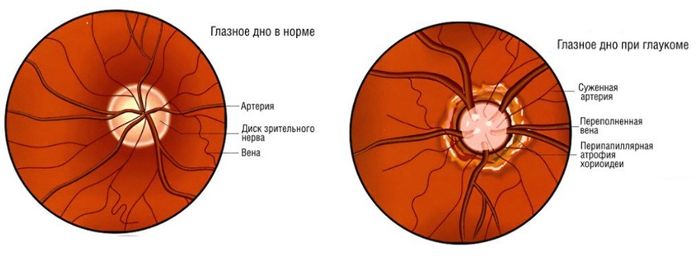
В норме диск зрительного нерва круглой или овальной формы. На фоне глазного дна он выделяется своим бледно-розовым цветом. Расположен ДЗН в плоскости сетчатой оболочки, границы чёткие. Из его середины выходят центральные сосуды сетчатой оболочки.
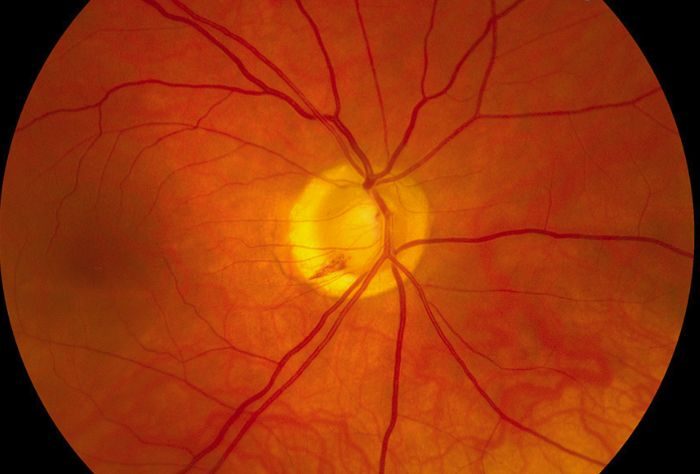
На диске зрительного нерва центральные артерии и вены разделяются на верхнюю и нижнюю ветви, затем разветвляются и распространяются по всей сетчатке. Артерии имеют светло-красный цвет, вены – тёмно-красный. По оси крупных сосудов заметна блестящая белая полоса – сосудистый рефлекс.
У молодых людей световой рефлекс присутствует и по бокам сосудов. Макулярная область темнее, имеет форму горизонтально расположенного овала, вокруг которого у молодых располагается блестящая светлая полоска светового рефлекса.
Цветовое восприятие лучше всего оценивать с помощью диаграмм Исихары. Этот тест показывает, может ли человек воспринимать красный или зелёный цвета. Пациенту предъявляют диаграммы и просят идентифицировать числа, представляющие собой мозаичные изображения различных оттенков красного и зелёного.
Первая диаграмма в наборе — тестовая, проверяет остроту зрения пациента. Если испытуемый не может определить число на первой диаграмме, значит у него проблема с остротой зрения, а не с восприятием цвета.
Тест проводится в хорошо освещённом помещении, где пациент стоит или сидит на расстоянии не менее 6 метров от диаграммы Снеллена (плакат с несколькими строчками букв, которые постепенно уменьшаются сверху вниз).
Если пациент носит дистанционные очки, то следует надеть их перед началом тестирования. Закрыв один глаз, испытуемый читает буквы в каждой строке на графике сверху вниз, до тех пор, пока они больше не сможет их распознавать. Затем процедуру повторяют со вторым глазом.
Каждой строке присвоен номер, представляющий расстояние, на котором человек с нормальным зрением должен быть в состоянии идентифицировать букву такого размера. Например, самую большую букву на графике вверху хорошо видят люди с нормальным зрением от 60 метров.
Оценка теста указывается в виде дроби: расстояние между пациентом и графиком (в данном случае 6 м) помещается в числитель, а число нижней строки, считываемой пациентом, помещается в знаменатель.
Визуальные поля обычно оценивают с использованием метода конфронтации. Пациент сидит на расстоянии около 1 метра перед клиницистом. Результаты исследования полей зрения зависят от целостности поля зрения врача, так как некоторые части теста будут сравнительными.

Существует несколько упражнений, позволяющих оценить особенности полей зрения.
- Одиночные дефекты относятся к двусторонним потерям поля зрения, которые происходят в одном и том же поле зрения. Пациента просят держать оба глаза открытыми, врач делает то же самое. Затем доктор максимально вытягивает руку, шевелит кончиком пальца, а пациента просят указать на него в тот момент, когда тот заметит движение. Этот манёвр выполняется во всех четырёх квадрантах, в позициях 4, 8, 10 и 2 часа. Как врач, так и пациент (при условии, что оба имеют нормальные поля зрения) должны одновременно заметить покачивание пальца.
- Обе руки максимально вытянуты, правый палец указывает на 2 и 4 часа, а левый палец указывает на 10 и 8 часов — это позволяет врачу одновременно проверять поля зрения обоих глаз. Если пациент видит только одну сторону, возможно, у него присутствует сенсорная невнимательность, что может быть следствием цереброваскулярной катастрофы.
- В отличие от предыдущих тестов периферические поля зрения каждого глаза оцениваются индивидуально. Пациент закрывает один глаз и смотрит прямо в глаза исследователю. Экзаменатор закрывает противоположный глаз (то есть, если пациент закрывает свой левый глаз, экзаменатор закрывает правый и наоборот). Каждый квадрант оценивается отдельно с помощью покачивающегося пальца, расположенного в средней точке между пациентом и экзаменатором. Затем объект перемещается по диагонали от периферии к средней точке, пока пациент не сможет его видеть. Эта процедура повторяется и в других секторах и полях зрения пациента.
- Центральные поля зрения обычно оцениваются наряду с восприятием цвета. Для этой цели используется красная шляпная булавка. Пациент и врач закрывают глаза аналогично тесту периферических полей. Красная шляпная булавка удерживается в центре поля зрения для каждого квадранта.
Зрительный нерв и диск зрительного нерва (ДЗН):
Заключение
Существуют различные патологические процессы, которые могут поражать зрительный нерв. Основные проблемы связаны с нарушениями кровообращения, внутриглазным давлением или воспалением. Тем не менее зрительный нерв также восприимчив к аналогичному ряду патологий, поражающих мозг, включая опухоли, такие как глиомы и менингиомы.
Читайте также:


