Паралитического косоглазия при инсульте
Инсульт – это острое внезапное нарушение в кровоснабжении головного мозга. Происходит разрыв кровеносного сосуда с последующим кровоизлиянием в мозг (геморрагический инсульт), или его блокировка тромбом или бляшкой (ишемический инсульт). Затрудняется или прекращается поступление крови к отделам мозга. Это опасное заболевание приводит к серьезным осложнениям. Иногда может произойти утрата зрения. Для восстановления зрения после инсульта необходима сложная и серьезная реабилитация.
Причины потери зрения после инсульта
Инсульт может сделать человека недееспособной, страдающей слепотой личностью, которая зависит от помощи других людей. Развитие заболевания чревато потерей навыков и функций. Наиболее распространены такие состояния:
- нарушение речи;
- ослабление или полное отсутствие чувствительности конечностей;
- проблемы со способностью видеть (тридцать процентов больных);
- расстройство мышления и памяти.
Дальнейшие прогнозы на течение болезни и процесс восстановления зависят от пораженной части мозга, и насколько сильными были негативные изменения в ней.
Закупоренные кровеносные сосуды, которые отвечают за кровоснабжение мозга, ставят под вопрос восстановление организма. Человеку потребуется много времени на восстановление, потому что активное течение процесса угрожает истощением участков мозга.
Зрение может вернуться, если поражена малая область мозга. Для этого важно скорее начать лечебные мероприятия.
Другие нарушения зрения после инсульта
При госпитализации человека о степени поражения его головного мозга при инсульте могут рассказать сопутствующие симптомы.
Наблюдаются следующие патологии глаз:
- выпадение частей поля зрения;
- пропадает периферическое зрение;
- паралич глазодвигательного нерва.
Когда человек не видит небольшой сегмент и это сопровождается болевыми ощущениями в глазах, это говорит о нарушении анатомической целостности маленького участка мозга. Вернуть зрительную способность при таком положении дел поможет цикл специальных упражнений, восстанавливающий работу глаз.
В случае паралича глазного нервного отростка, положение осложняется поражением волокна и мышцы, обуславливающих движение глазного яблока. Нередко его сопровождают:
- пелена на глазах;
- разворот яблок в разные стороны;
- поочередное отклонение одного или обоих глаз при прямом взгляде;
- появление галлюцинаций;
- выпирание глазных яблок;
- неспособность прямо смотреть.
Все эти явления зачастую обратимы, но только в случае вовремя проведенной диагностике и прохождении назначенной усиленной терапии.
В некоторых случаях глаза не открываются или не закрываются, если поражен близко расположенный к отделам мозга нерв; из-за высыхания роговицы повышается слезоточивость. При бездействии может произойти полная потеря зрения после инсульта, и тогда вернуть его будет невозможно.
Рассмотрим распространенные виды нарушения зрения после инсульта.
Нарушения черепных нервов вызывают двоение в глазах (диплопию) – отклонение, при котором один объект представляется двумя изображениями, смещенными по горизонтали, диагонали, вертикали (или по горизонтали и вертикали в одно время) или развернутыми друг от друга.
К такой патологии часто приводят проблемы в работе глазодвигательных мышц, при которых глаза функционируют, но не сходятся к определенному объекту. Это влечет за собой нарушения движений, балансирования и влияет на чтение.
Косоглазие – это нарушение скоординированной работы глаз, наступающее вследствие отклонения зрительных осей от линии движения к рассматриваемому объекту. При косоглазии сложно зафиксировать оба глаза на объекте.
Различают содружественное и паралитическое косоглазие.
В первом случае, сохраняется весь объем движений яблок, не двоится и не нарушено бинокулярное зрение (оба глаза одновременно видят четкое изображение объекта).
Паралитическое косоглазие – это результат паралича или повреждения от одной до нескольких глазодвигательных мышц. Он обусловлен патологическими процессами, при которых головной мозг, непосредственно мышцы или нервы бывают поражены.
Блокирование кровеносных сосудов при инсульте понижает приток кислорода к органам зрения. Это вызывает ощущения затуманенности во взоре.
Как восстановить зрение после инсульта?
Для возвращения утраченного из-за инсульта зрения существуют три направления:
- медикаментозное лечение;
- комплекс реабилитационных упражнений для глазной гимнастики;
- хирургическое вмешательство.
Врачи назначают медицинские препараты после анализа общей картины начала и течения болезни. Их целью является улучшение кровоснабжения головного мозга и метаболических процессов в нервных клетках. Использовать специальные офтальмологические препараты, кроме увлажняющих капель, необязательно.
Офтальмологи присоединяют медикаменты для возобновления кровоснабжения и стабилизации процессов обмена в нервных клетках, если диагностирована атрофия зрительного нерва.
Для лечения пациентов с нарушенным зрением также используются гомеопатические средства.
В сложных случаях хирурги-офтальмологи проводят операции, после которых функции зрения восстанавливаются.
Восстановление зрения после инсульта в домашних условиях
Восстановление зрения после инсульта – это серьезная и сложная работа, особенно если проводить ее не в стационаре, а в домашних условиях. Понадобятся силы и терпение. Итак, перечислим имеющиеся рекомендации.
- Регулярное выполнение упражнений для глаз.
- Специальное напольное покрытие. Массажные коврики, расстеленные в тех местах, по которым чаще всего передвигается больной, будут стимулировать нервные окончания, расположенные на пальцах ног, положительно влияя на работу мозга.
- Фотографии. Просмотр снимков с изображением членов семьи, близких знакомых, приятными фрагментами из прошлого заставят человека активизировать мыслительные процессы и память.
- Яркие пятна. Оснастите жилое помещение различными яркими предметами. Они станут хорошим вариантом глазного тренажера.
- В рацион нужно включить продукты с высоким содержание витамина А.
- Массаж и компрессы для глаз. Успокаивающе действует на глаза.
Когда может восстановиться периферийное зрение после инсульта?
Периферическое зрение – это часть обозревания пространства взглядом в неподвижном положении, которое происходит за пределами центра взгляда. Другими словами, это нецентральное зрение. При его нарушении из-за болезни человек не видит объекты, расположенные от него по правой и левой сторонам. Чтобы увидеть их, он поворачивает голову.
Сбои в периферическом зрении свидетельствуют о глубоких болезненных изменениях в мозге. Но когда наступает некроз пораженных тканей, оставшиеся здоровыми способны выполнять функции погибших отделов. В совокупности с приемом медикаментов и физической реабилитацией это делает возможным восстановление зрения после инсульта.
Может ли зрение восстановиться полностью после инсульта?
Существует много факторов и обстоятельств, влияющих на то, как зрение после инсульта восстанавливается. Это зависит от того, как скоро человека доставили в медицинское учреждение, как сильно поражена часть мозга, насколько точно и тщательно врач проанализировал данные поступившего пациента и соответственно назначил лечение. Реабилитацию важно начать в первые сутки болезни. Это даст шанс вернуть полноценное зрение.

Иглоукалывание после инсульта: помогает или нет

Инсульт при сахарном диабете и его последствия

Последствия и восстановления после обширного геморрагического инсульта

Восстановление памяти после потери при алкогольном опьянении

Оформление инвалидности после инсульта, порядок действий, группы

К сожалению, такое нарушение, как инсульт, очень распространено. И если раньше от поражения сосудов мозга страдали люди в возрасте, то сегодня к специалистам обращаются за помощью и молодые люди. В нашей информационной статье рассказываем о последствиях болезни, в частности о косоглазии и том, как восстановить зрение.
- Что такое инсульт?
- Виды поражения
- Какие бывают причины инсульта?
- Какие бывают симптомы инсульта?
- Какие бывают последствия инсульта, связанные со зрительными органами? Как восстановиться? Какое будет лечение?
- Как лечить косоглазие при инсульте?
- Что включает себя медикаментозное лечение?
- Гимнастические упражнения для лечения косоглазия
- Хирургическое вмешательство для лечения косоглазия после инсульта
- Рекомендации
Что такое инсульт?
Специалисты называют инсультом острое нарушение кровообращения в головном мозге, которое влечет за собой его очаговое поражение. К сожалению, с каждым годом болезнь молодеет и встречается все чаще: люди после тридцати лет нередко сталкиваются с инсультом. Проявляется он внезапной слабостью в конечностях и расстройством сознания, а также асимметрией лица, нарушением речи и зрения и другими признаками, о которых мы расскажем ниже. Важно вовремя диагностировать данное заболевание и начинать лечение. Сможет ли организм восстановиться полностью? На этот вопрос однозначно ответить сложно, так как это будет зависеть от физиологии и возраста, а также ряда других факторов. В любом случае лечение необходимо для коррекции сердечных, дыхательных и метаболических нарушений, борьбы с церебральным отеком. Также человек после инсульта нуждается в специфической патогенетической, нейропротекторной и симптоматической терапии, которая предупредит осложнения.
Виды поражения
Специалисты выделяют два вида инсульта — ишемический и геморрагический. Они кардинально отличаются друг от друга, так как имеют разный механизм воздействия и принцип лечения. Итак, первый тип по-другому можно назвать инфарктом мозга. Что же происходит в этот момент? Нарушается работа и проходимость церебральных артерий, что приводит к пролонгированной ишемии и изменениям мозговых тканей в зоне кровоснабжения пораженной артерии.

В свою очередь, геморрагический инсульт спровоцирован патологическим (атравматическим) разрывом мозгового сосуда с кровоизлиянием в церебральные ткани. Невропатологи резюмируют, что ишемический инсульт чаще поражает людей после пятидесяти лет, в то время как геморрагический может встречаться и у более молодого поколения. Например, в возрасте 40 лет.
Какие бывают причины инсульта?
Какова причина инсульта? Учитывая статистику, причины могут быть различные. Например, артериальная гипертензия или атеросклероз. Плюс ко всему, неправильное питание, дислипидемия, алкоголизм, сильный стресс и др. Немаловажную роль играет и наследственность.
Ишемический инсульт получает свое развитие в результате нарушения прохождения крови по одному из кровоснабжающих мозг кровеносных сосудов. Например, вследствие окклюзии сонных артерий. Причиной резкого ухудшения церебрального кровоснабжения может стать незначительный сосудистый спазм или тромбоэмболия. В свою очередь, причиной последних нередко становится и сердечная патология. Возникновение второго типа инсульта, то есть геморрагического, может быть связано с наличием различных патологий сосудов. Например, атеросклероз сосудов головного мозга, системные васкулиты и коллагенозы. Редко, но все же бывают случаи, когда данный тип инсульта напрямую зависит от свертываемости крови или неверной терапии антикоагулянтами и фибринолитиками.
Какие бывают симптомы инсульта?
Безусловно, симптомы ишемического и геморрагического инсульта разные, но у них есть и общие признаки. В первую очередь стоит отметить, что первый тип заболевания развивается медленнее, чем второй. Сперва об инсульте сигнализируют очаговые и общемозговые симптомы. В свою очередь, геморрагический тип развивается стремительнее, начинается общемозговыми проявлениями, на фоне которых появляется и прогрессивно нарастает очаговая симптоматика. В случае субарахноидального кровоизлияния типичен менингеальный синдром.

Теперь о всех симптомах подробнее. Под общемозговыми подразумеваются сильные головные боли, тошнота, зачастую бывает потеря сознания. Очаговые признаки зависят от того, в какой части мозга произошел инсульт. Если в сонной артерии, то возникает снижение или полная утрата мышечной силы конечностей одной из сторон тела. Возможна также гомонимная гемианопсия, то есть выпадение одноименных половин зрительных полей обоих глаз. В ряде случаев отмечается фотопсия (ложное возникновение световых вспышек, искр, светящихся линий) и зрительные галлюцинации. При инсульте в вертебробазилярном бассейне (он формирует правую и левую позвоночные артерии, питающие мозжечок, ствол и затылочную долю мозга) отмечается головокружение, диплопия, дефекты зрительных полей, расстройство слуха, глазодвигательные нарушения, дисфагия (воспалительный процесс полости рта, глотки пищевода). Так как без медицинской помощи нельзя понять, где именно произошел инсульт, опираться следует на общемозговые признаки. После установления диагноза необходимо оперативное лечение.
Какие бывают последствия инсульта, связанные со зрительными органами? Как восстановиться? Какое будет лечение?
Нередко прибегают к такому типу лечения, как гимнастические упражнения или ЛФК. Если же после инсульта было потеряно периферическое зрение, то следует говорить о том, что мозговые ткани серьезно повреждены. Для регенерации потребуется интенсивное лечение. Вследствие атрофических явлений, которые затрагивают контролирующие движения глаз волокна и мышцы, диагностируется паралич глазодвигательного нерва. В результате нарушений человек не в состоянии смотреть прямо. Глаза смотрят в разные стороны, наблюдается выпячивание зрительного яблока или сходящееся косоглазие. К счастью, современные методики позволяют решить практически любые проблемы, связанные с нарушением зрения, если вовремя обратиться за помощью к специалисту и прибегнуть к грамотному лечению. Нередко при сильных поражениях пациенту могут дать инвалидность по зрению.
Как лечить косоглазие при инсульте?
Так как косоглазие после инсульта является одной из наиболее распространенных проблем, вопрос, как вылечить косоглазие при инсульте, становится наиболее актуальным. Чтобы восстановить зрительные функции после инсульта, существуют несколько проверенных временем методик. К ним относятся:
- медикаментозная терапия;
- лечебно-профилактическая гимнастика для глаз;
- операция.

Каким будет лечение, решает окулист вместе с невропатологом, учитывая тип заболевания, то, как протекает инсульт, индивидуальные физиологические особенности пациента и многие другие факторы. В некоторых случаях прибегают к комплексному подходу для получения максимального восстановления. Ниже мы расскажем о каждом способе лечения косоглазия после инсульта.
Что включает себя медикаментозное лечение?
Несмотря на большое развитие медицины, по-прежнему нет специальных препаратов, направленных именно на восстановление зрения после инсульта, но есть препараты, которые могут решить локальные задачи. Действие медикаментов после инсульта, как правило, направлено на следующие результаты:
- нормализация кровотока в мозге;
- регенерация реологических свойств крови;
- ликвидация метаболический нарушений;
- уменьшение объема некротических тканей;
- нормализация доставки кислорода в мозг и снижение чувствительности клеток к его нехватке.
С помощью такого комплексного подхода можно не только свести к минимуму количество некротизированных нейронов, но и восстановить некоторые отделы, которые несильно подверглись поражению. Также окулист рекомендует принимать препараты, направленные на снятие напряжения и закупорки сосудов, что поможет отрегулировать кровоснабжение. Но обычно такие лекарственные средства применяются в первые несколько часов после инсульта, чтобы как можно скорее ликвидировать очаговые признаки.
Для сокращения объема некротических тканей применяются вазоактивные препараты. Если у пациента повышенная чувствительность клеток к гипоксии, то назначается прием витамина Е. Он является мощным антиоксидантом.
Гимнастические упражнения для лечения косоглазия
Данный способ, безусловно, является одним из самых простых, но достаточно эффективным. Особенно когда речь идет о косоглазии. Однако нужно запастись терпением, так как гимнастика для глаз — это не самый быстрый метод восстановления зрения. Подробнее об упражнениях, которые необходимы, расскажет окулист после того, как оценит ситуацию. Стоит отметить, что гимнастика в большинстве случаев лишь снимает напряжение с глаз, ликвидирует покраснение и жжение, но восстановить полностью зрение не может. Рекомендуется тренировать не только зрительные органы, но и все части тела, которые атрофировались в результате инсульта.
Хирургическое вмешательство для лечения косоглазия после инсульта
Нередко при косоглазии после инсульта врачи прибегают именно к хирургическому вмешательству. Важно понимать, что операция не устранит причины косоглазия и последствия инсульта, но вернет глазам естественное положение и снизит риск возникновения диплопии, то есть раздвоения предметов, чтобы человек мог нормально воспринимать окружающий его мир. В настоящий момент существует несколько видов устранения косоглазия после инсульта. Но то, какой тип операции выберет специалист, будет зависеть от вида косоглазия, общего состояния после инсульта.
Рекомендации
Инсульт — крайне серьезное заболевание, которое приводит к поражению не только зрительных, но и других органов. Поэтому незамедлительное обращение к специалистам при первых признаках инсульта является задачей первостепенной важности. Важно также отметить, что нередко возникает и такое самостоятельное заболевание, как инсульт глаз. В этом случае назначается отдельный курс лечения. Период восстановления напрямую будет зависеть от того, насколько оперативно была оказана медицинская помощь и, конечно же, от степени поражения и возраста пациента. Сегодня вылечить косоглазие после инсульта можно различными способами или комплексным подходом. То, какой будет терапия, определяет исключительно окулист.

Паралитическое косоглазие – это заболевание, характеризующееся отклонением зрительной оси глаза от общей точки фиксации. Клинические проявления болезни – нарушение подвижности глазного яблока, двоение перед глазами, головная боль, повышенная зрительная утомляемость. В процессе диагностики паралитического косоглазия изучают степень девиации и подвижности глазных яблок, исследуют поля взора и тортиколлис, выполняют электромиографию. Лечение проводят консервативным (специальная гимнастика, наложение окклюзионной повязки, электрофорез с миорелаксантами) или оперативным путем.
МКБ-10
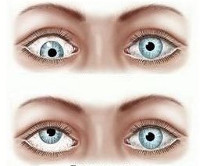
- Причины
- Патогенез
- Классификация
- Симптомы паралитического косоглазия
- Осложнения
- Диагностика
- Лечение паралитического косоглазия
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Паралитическое косоглазие (паретический страбизм, гетеротропия) – широко распространенная патология. Заболевание встречается во всех возрастных группах. Согласно статистическим данным, у детей паретический страбизм диагностируют в 2-3 раза чаще, чем у взрослых. В период новорожденности признаки косоглазия выявляют у 2% младенцев. В 70% случаев при отсутствии своевременного лечения развиваются осложнения, наиболее частым из которых является дисбинокулярная амблиопия. Лица мужского и женского пола страдают с одинаковой частотой. Болезнь распространена повсеместно.

Причины
В основе заболевания лежит паралич или парез одной и более глазодвигательной мышцы. В этиологии врожденного косоглазия ведущую роль отводят родовой травме, аномалиям строения зрительной и нервной систем, внутриутробному поражению органа зрения при токсоплазмозе, краснухе, кори. Основными причинами возникновения приобретенного варианта патологии являются:
- Повреждение глазодвигательных мышц. Нарушение целостности глазных мышц – одно из осложнений черепно-мозговой травмы, контузии глаза или других повреждений органа зрения. Возможно ятрогенное отклонение глазного яблока от точки фиксации после операций.
- Инфекционные заболевания. Триггерами могут выступать инфекции головного мозга и глаз. Страбизм – частое проявление нейросифилиса, лептоменингита, нейротуберкулеза. Поражение мышц глаза при трихинеллезе также сопровождается клиникой косоглазия.
- Злокачественные новообразования. Компрессия глазного яблока опухолью ведет к ограничению его подвижности и развитию орбитальной формы болезни. При вовлечении в онкологический процесс черепных ядер и стволовых структур наблюдается центральная форма патологии.
- Миозит. Воспаление одной или нескольких глазодвигательных мышц – преходящее явление при интоксикации. В то же время, дерматомиозит, полимиозит, полифибромиозит зачастую имеют необратимый характер.
- Неврит. Наиболее часто симптомы заболевания связаны с токсическим инфекционным невритом. Воспаление нервов, отвечающих за иннервацию глазодвигательных мышц, возникает из-за переохлаждения, на фоне вирусных или бактериальных заболеваний.
- Поражение глазницы. Патологические изменения костных стенок орбиты при периостите или субпериостальном абсцессе приводят к сдавливанию глазного яблока и провоцируют клиническую картину страбизма.
Патогенез
При паралитическом косоглазии отмечается поражение ядер глазодвигательного, блокового или отводящего нервов. Важная роль в патогенезе отводится патологии основания мозга или глазницы. Реже развитие болезни обусловлено непосредственным повреждением нервных волокон, иннервирующих соответствующие глазодвигательные мышцы. При травме или неврите нарушается прохождение импульса по нервному волокну. Страбизм может сопровождаться наружной или внутренней офтальмоплегией. При наружной форме болезни парализованы наружные мышцы глаза, но сфинктер зрачка и цилиарная мышца функционируют нормально. При внутренней офтальмоплегии поражены только зрачковый сфинктер и ресничная мышца.
Классификация
Различают врожденный и приобретенный варианты болезни. Возможно изолированное поражение одной мышцы, вовлечение двух и более глазодвигательных мышц. Процесс может быть одно- ли двухсторонним. В соответствии с патогенетической классификацией выделяют следующие формы паралитического косоглазия:
- Ядерная. Развитие этой разновидности болезни ассоциировано с непосредственным поражением черепных ядер при заболеваниях головного мозга (энцефалит, нейросифилис, множественный склероз). Выявление дегенеративно-дистрофических изменений на ядерном уровне является неблагоприятным прогностическим критерием.
- Стволовая. При данном варианте патологии повреждение локализируется на уровне основания мозга, поэтому косоглазие часто называют базальным. Доказана токсическая, ангиогенная, инфекционная и травматическая природа болезни.
- Орбитальная. Это наиболее благоприятная форма страбизма. Этиологическим фактором выступает поражение глазницы (периостит, субпериостальный абсцесс). После устранения провоцирующего процесса функции органа зрения восстанавливаются в полном объеме.
Симптомы паралитического косоглазия
Подвижность глаза на стороне поражения ограничена или невозможна. Движения глазного яблока резко затруднены. Пациент не может направить взгляд в сторону, противоположную от повреждённой мышцы. При фокусировке больного глаза на определенном предмете в сторону отклоняется здоровый. Лица с приобретенной формой предъявляют жалобы на двоение изображения перед глазами, частое головокружение. При врожденном варианте диплопия не возникает, клиническая картина заболевания часто напоминает симптоматику содружественного косоглазия. Выполнение зрительной работы приводит к быстрому утомлению.
Осложнения
Паралитическое косоглазие чаще всего осложняется дисбинокулярной амблиопией, что обусловлено ограничением участия одного из глазных яблок в акте зрения. При этом наблюдается прогрессивное снижение остроты зрения. Из-за образования новых рефлекторных связей у пациентов с врожденным вариантом болезни формируется аномальная корреспонденция сетчатки. Длительное течение заболевания способствует возникновению скотомы торможения, которая является компенсаторным механизмом. Отмечается повышенный риск развития аномалий рефракции (миопии, реже – гиперметропии).
Диагностика
Для постановки диагноза необходимо определить, какая из глазодвигательных мышц вовлечена в патологический процесс. При физикальном обследовании врач обращает внимание на подвижность глазных яблок, ширину зрачкового отверстия и состояние переднего сегмента глаза. Всем пациентам проводят визометрию для оценки остроты зрения. Специфическая диагностика базируется на:
Дифференциальная диагностика проводится между парезом и параличом глазодвигательных мышц. При парезе ограничение подвижности глаза, а также его отклонение в сторону менее выражены. Визуально девиация практически не определяется. Для полного неврологического обследования показана консультация невропатолога.
Лечение паралитического косоглазия
При приобретенной форме страбизма осуществляют лечение основного заболевания (удаление патологических новообразований, терапию инфекционных болезней). Зачастую этого достаточно, чтобы нивелировать девиацию и диплопию. Целью симптоматического лечения является восстановление симметричного положения глаз, устранение вторичных проявлений болезни. При лёгком течении консервативная терапия сводится к выполнению зрительной гимнастики и ортоптических упражнений на слияние двойных изображений. Чтобы свести к минимуму выраженность диплопии, используют очки с призматическими линзами. Эффективна временная окклюзия пораженного глаза. Физиотерапевтическое лечение включает в себя применение электрофореза с миорелаксантами, электростимуляции глазодвигательных мышц и рефлексотерапии.
Проведение оперативного вмешательства целесообразно только при стойком параличе или парезе. Операция осуществляется после 6-12 месяцев лечения при отсутствии прогрессирования процесса. При врожденной форме косоглазия оперативное вмешательство рекомендовано по достижении 3-4 лет. Хирургическое лечение заключается в пластике глазодвигательных мышц. Минимальная подвижность глаз восстанавливается сразу после операции. Для полной компенсации в послеоперационном периоде со 2-4 дня проводится специальная гимнастика для разработки глазодвигательных мышц.
Прогноз и профилактика
Прогноз при паретическом страбизме чаще благоприятный. Достичь симметричного положения глаз легче, чем обеспечить восстановление бинокулярного зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к предупреждению производственных и бытовых травм. При возникновении инфекционных заболеваний с высокой тропностью к органу зрения следует с профилактической целью обратиться к офтальмологу. Чтобы снизить риск развития врожденной формы паралитического косоглазия, рекомендовано проводить кесарево сечение при крупном плоде, несоответствии размеров плода и малого таза беременной.
В офтальмологии под паралитическим косоглазием понимают разновидность патологии, при которой ось глаза отклоняется от основной точки фиксации по причине чрезмерного напряжения глазодвигательных мышц. Проявляется заболевание нетипичной подвижностью или неподвижностью глазного яблока. Помимо эстетических дефектов, патология провоцирует нарушения зрительного восприятия, поэтому требует комплексной коррекции.
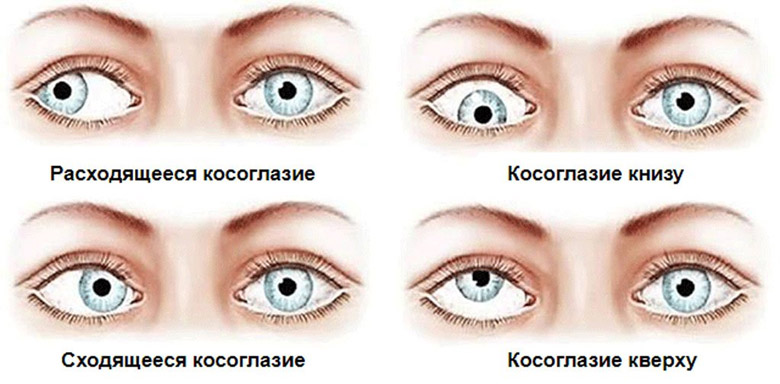
Что такое паралитическое косоглазие
Паретический страбизм, гетеротопия, паралитическое косоглазие — все это названия одной и той же болезни, суть которой состоит в устойчивом отклонении глазного яблока от нормальной оси. Его причиной становится атипичное напряжение или расслабление глазодвигательной мускулатуры. Патология диагностируется во всех возрастных группах, однако чаще у детей дошкольного возраста. Педиатры утверждают, что аномальное смещение зрачка является нормой у новорожденных детей, так как они еще не умеют регулировать степень напряжения мышц.
Важно! Косоглазие по паралитическому типу считается наиболее опасным, так как при отсутствии терапии и коррекции оно неизбежно приводит к развитию дисбинокулярной амблиопии, или синдрома ленивого глаза.
Внешне такая разновидность косоглазия ничем не отличается от других. Ее выделили в отдельную группу по этиологическому признаку: при любом типе смещения глазного яблока от нормальной оси причиной патологии является аномальная активность (или неактивность) мышечных волокон в глазах.
Классификация
В офтальмологии различают несколько подвидов и форм паралитического косоглазия. По вовлечению глаз оно может быть одно- и двухсторонним, мышечной системы – изолированным (с поражением небольшого участка одной глазодвигательной мышцы) и распространенным (с поражением двух и более мышц). По патогенетическому признаку выделяют три формы патологического процесса:
- Ядерное косоглазие — приобретенная форма заболевания, при котором причина аномального напряжения или расслабления внутриглазных мышц находится во внутричерепных ядрах. Чаще всего источником их поражения становится нейрогенная инфекция: энцефалит, менингит, рассеянный склероз, повреждение головного мозга на фоне сифилиса. Эта форма заболевания чаще диагностируется у взрослых людей, а также может носить врожденный характер (при внутриутробном заражении плода, например).
- Стволовое (базальное) косоглазие — еще одна разновидность приобретенной патологии. Возникает по причине повреждений нервных волокон и кровеносных сосудов, связанных с глазодвигательными мышцами в основании мозга. Источником патологии служит инфекционное или токсическое разрушение мозговых тканей, травма головы в области основания черепной коробки, аномалии артерий (склероз, аневризма и т. д.).
- Орбитальное косоглазие — форма заболевания, при которой источник проблем находится внутри орбиты глаза. Причиной ненормального напряжения глазодвигательных мышц в этом случае служит поражение костей орбиты, абсцесс глазницы, опухоли и другие новообразования. Эта форма считается наиболее благоприятной: после устранения источника проблем функции органов зрения восстанавливаются достаточно быстро и в полном объеме.
Внешне паралитическое косоглазие разных форм не отличается друг от друга. Так как в процессе диагностики врачу нужно выяснить, что именно следует исправить для восстановления анатомии и физиологии глаза, необходимо дифференцирование отдельных видов болезни.
Причины
Паралич (парез) одной или нескольких мышц, отвечающих за движения глазного яблока, — основная причина появления паралитического косоглазия. По словам офтальмологов, все причины парезов можно разделить на две обширные группы. В первую входят заболевания и состояния, провоцирующие врожденное отклонение оси глаза. К ним относятся:
- спонтанные и унаследованные генетические аномалии органов зрения или нервной системы плода;
- внутриутробное заражение плода инфекциями — краснухой, корью, токсоплазмой, сифилисом и т. д.;
- родовые травмы головы, шеи и лицевого скелета.
Приобретенное паралитическое косоглазие имеет разнообразные причины: от физического повреждения глаз до злокачественных и доброкачественных процессов в головном мозге. Наиболее распространенными этиологическими источниками косоглазия с параличом мышц врачи называют:
- черепно-мозговые травмы, вследствие которых нарушается целостность глазных мышц или их иннервация;
- контузия глаза при ушибе лица;
- проникающее повреждение глаза;
- инфекционные процессы в головном мозге — нейрогенная форма сифилиса или туберкулеза, менингит и т. д.;
- паразитарные инфекции глаза или головного мозга — трихинеллез;
- доброкачественные и злокачественные опухоли головного мозга;
- новообразования внутри глазницы;
- воспаление глазодвигательной мускулатуры (миозит);
- инфекционные и неинфекционные формы неврита глазного нерва;
- периостит орбиты глаза;
- перелом костей черепа в области глазных орбит;
- внутрикостный абсцесс в области орбиты глаза.
Часть перечисленных явлений сравнительно легко устраняется консервативными методами, а часть требует значительных усилий со стороны врачей и пациента. Офтальмологи склонны выстраивать положительные прогнозы при воспалительных патологиях, новообразованиях и инфекциях в границах орбиты глаза. Наихудшие прогнозы характерны для генетически обусловленных аномалий.
Симптомы
Проявляется косоглазие паралитического типа комплексом классических для группы заболеваний симптомов:
- повышенной зрительной утомляемостью;
- затрудненной двигательной активностью пораженного глаза из-за невозможности направить взгляд в сторону, противоположную той, на которой располагается парализованная мышца;
- отклонение здорового глаза в сторону при попытке сфокусироваться на предмете больным глазом.
При приобретенных формах паретического страбизма пациенты предъявляют жалобы на двоение в глазах, головокружение, неспособность сфокусироваться на предмете. Чтобы убрать эти неудобства, больные вынуждены исключать пораженный орган из зрительного процесса, прикрывая его или поворачивая голову в сторону патологического глаза.
Типичными для паралитической формы косоглазия признаками являются сопутствующие отклонения от нормы:
- неспособность определить местоположение предмета при его рассматривании больным глазом;
- опущение верхнего века на пораженной стороне;
- отклонение глазного яблока в сторону виска и вниз;
- отсутствие реакции зрачка на свет;
- полная неподвижность глаза (характерна для множественного паралича глазодвигательных мышц).
В подавляющем большинстве случаев у пациентов фиксируется одностороннее поражение глаз. Двухстороннее считается редким явлением.
Методы лечения
В терапии паралитического косоглазия основной упор делают на ликвидацию заболеваний и состояний, спровоцировавших устойчивый спазм мышц. Практически все они устранимы с разными прогнозами на последующее восстановление зрения. Современная медицина предлагает множество методов, способных восстановить функциональность глазодвигательного аппарата.
Полезно знать! В отличие от других форм заболевания, паралитический страбизм требует усиленного неврологического лечения.
Медикаментозная терапия косоглазия, возникшего на фоне паралича глазных мышц, может применяться как вспомогательный метод лечения. Перечень лекарств зависит от первопричины патологии:
- при инфекционном повреждении глаз используют антибиотики, противопаразитарные или противовирусные средства, а также иммуностимуляторы;
- при неинфекционных воспалениях рекомендовано применение НПВС, антисептических препаратов и иммуномодуляторов;
- при любых формах заболевания врач может назначить миорелаксанты — средства, расслабляющие мышцы.
Увеличить шансы на выздоровление и сохранение остроты зрения помогают специальные витаминно-минеральные комплексы, предназначенные для укрепления глаз. Выбирать препарат самостоятельно не стоит, лучше доверить этот вопрос специалисту.
Важно! Медикаментозное лечение может стать единственным методом устранения косоглазия у пациентов с нестабильными формами паралича глазодвигательных мышц. До тех пор, пока состояние органов зрения не стабилизируется, использовать радикальные методы лечения нельзя.
Хирургическое лечение паралитического косоглазия используется только при устойчивом парезе или параличе глазодвигательного аппарата. Показаниями к проведению радикальных вмешательств являются:
- неэффективность консервативного лечения в течение 6-12 месяцев с момента его начала;
- отсутствие прогрессирования косоглазия;
- врожденные формы косоглазия, обусловленные генетическими аномалиями.
Наиболее эффективным считается метод пластики глазодвигательных мышц. Это микрохирургическое вмешательство направлено на ослабление тонуса мышц или его усиление в зависимости от исходного состояния глазного аппарата. В процессе вмешательства хирург-офтальмолог восстанавливает баланс между приводящими и отводящими пучками.
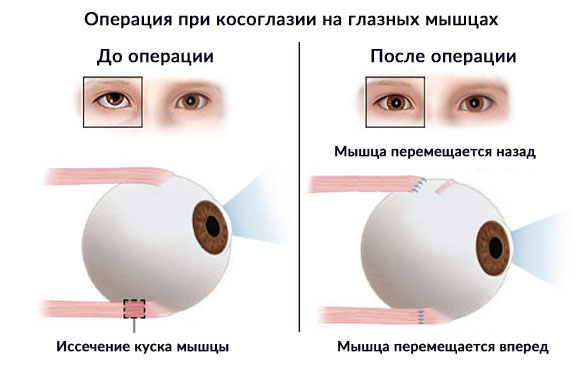
Операция может проводиться одновременно на нескольких группах мышц или даже на обоих глазах. Она занимает немного времени — от 30 до 60 минут, проводится под общей анестезией. Результаты вмешательства оцениваются после того, как пациент очнется от наркоза. Благодаря использованию современной микрохирургической аппаратуры травматичность метода снижена до минимума, как и риск послеоперационных осложнений. Выписка из клиники происходит спустя несколько часов после вмешательства.
Полезно знать! Оптимальные результаты хирургического лечения паралитической формы врожденного косоглазия у детей наблюдаются, если оно проведено до достижения ими 3 лет.
В первую неделю после хирургического лечения необходимо восстановить функциональность глазодвигательных мышц. Для этого пациенты с первых суток после вмешательства должны делать специальные упражнения.
Физиотерапевтические методы лечения помогают стабилизировать или полностью устранить паралитическое косоглазие. Применяемые процедуры:
- электрофорез противовоспалительных средств и миорелаксантов;
- электростимуляция и рефлексотерапия;
- вакуумный массаж;
- магнитотерапия;
- лечение лазером или ИК.
Перечисленные процедуры улучшают кровоснабжение и микроциркуляцию в глазах, укрепляют глазодвигательную мускулатуру, снимают усталость глаз. При раннем использовании они способствуют полному устранению парезов и предотвращают необратимые изменения зрения.
Прогноз и профилактика
Прогнозы при такой патологии неоднозначны. При своевременной диагностике паретического страбизма у детей выздоровление крайне вероятно. При этом есть шанс избавиться от визуального дефекта и полностью восстановить бинокулярное зрение. В случае приобретенной патологии прогнозы не так хороши. Успех терапии зависит от многих факторов. У 50% пациентов после устранения смещения оси глаза сохраняется двоение в глазах и нарушения фокусировки.
Специфических мер профилактики у паралитической формы косоглазия не существует. Оно всегда возникает неожиданно: человек либо рождается с ним, либо сталкивается с проблемой после травмы или в процессе развития другого заболевания. Мерами для устранения рисков у взрослых являются избегание травм головы, регулярные обследования у невролога, мониторинг состояния опухолей в организме и своевременное лечение заболеваний, способных привести к такому столь неприятному явлению, как косоглазие.
Читайте также:


