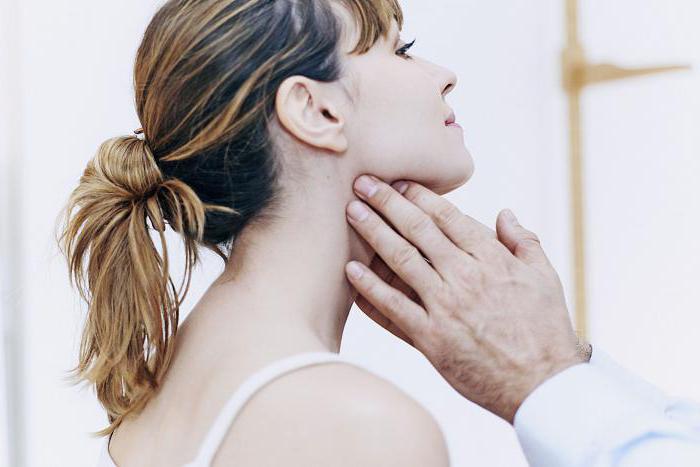
Поражение нервной системы при лимфогранулематозе происходит в результате
Штернберг описал гистологическую картину лимфогранулематоза и выдвинул положение, что необычная локализация лимфогранулематоза станет тем более обычной, чем чаще и детальнее будет производиться макро- и микроскопическое исследование органов. Это утверждение является правильным и в отношении нервной системы. Уже в 1832 г. Ходжкин при первом описании этой болезни сообщал, что процесс, захвативший шейные, аксиллярные, бронхиальные, паховые и мезентериальные лимфатические узлы, проник в мягкие мозговые оболочки и инфильтрировал их. Гинсбург обнаружил поражения нервной системы в 27,7% всех наблюдавшихся им случаев лимфогранулематоза.
Чаще всего при лимфогранулематозе поражается спинной мозг и его корешки . Болезнь протекает как опухоль спинного мозга или спондилит с постепенно нарастающими парезами и проводниковыми расстройствами чувствительности. Иногда параличи конечностей наступают внезапно.
Поражения нервной системы в большинстве случаев наступают после экстенсивного распространения лимфогранулематоза по лимфатическим узлам и внутренним органам. В случае Блексли параплегия развилась через 10 лет после появления первых симптомов лимфогранулематоза.
Однако описано немало случаев, в которых изолированные лимфогранулематозные узлы удаляли как экстрамедуллярную опухоль и только при гистологическом исследовании обнаруживался истинный характер этой опухоли.
В одном нашем наблюдении поражение спинного мозга развилось в конечной стадии лимфогранулематоза, через 5 лет после проявления первых признаков болезни. У больной полная параплегия наступила в течение одной ночи. Такого рода внезапно развивающиеся параличи, без каких-либо продромальных симптомов, можно объяснить только острым размягчением спинного мозга, обусловленным закупоркой просвета сосудов лимфогранулематозными массами.
При картине сдавления спинного мозга в спинномозговой жидкости обнаруживается белково-клеточная диссоциация и нередко ксантохромия. При пробе по Квеккенштедту также выявляются отчетливые признаки блокады субарахноидального пространства. В случае Урехиа и Гойя, в котором лимфогранулематозные образования проникли в мягкие мозговые оболочки, жидкость содержала 58 лимфоцитов, а в случае Б. Е. Серебряника - 360 лимфоцитов в 1 мм3. Однако небольшой плеоцитоз может наблюдаться и без проникновения гранулемы в субарахноидальное пространство. В одном нашем наблюдении, в котором лимфогранулематозный процесс не проник в мягкие мозговые оболочки, было обнаружено 12 лимфоцитов в 1 мм3. По-видимому, небольшой плеоцитоз может быть обусловлен реакцией оболочек на некротические процессы, развивающиеся в спинном мозгу вследствие сдавления.
Боли в конечностях, которые нередко наблюдаются при лимфогранулематозе, вызываются давлением на нервы и сплетения увеличенных лимфатических узлов. Боли эти носят характер упорных невралгий и невритов. При инфильтрации межпозвоночных узлов наблюдается герпес.
Иногда наблюдаются поражения черепных нервов. Параф и Пенриц описали параличи глазодвигательных нервов, Мате - двусторонний паралич лицевого нерва. Мы отмечали у больных поражение тройничного нерва. В случаях Н. В. Коновалова и О. А. Хондкариана наблюдался паралич тройничного, слухового и лицевого нервов. Иногда внезапно наступает паралич диафрагмы, который может исчезнуть при уменьшении узлов, давящих на n. phrenicus.
Периферические нервы поражаются не только в результате давления лимфогранулематозных узлов, но и вследствие общей интоксикации. Мы наблюдали больного, у которого полиневрит появился вслед за окончанием курса рентгенотерапии при обратном развитии лимфогранулематозного процесса. У другого нашего больного с прогрессирующей в течение 6 месяцев картиной полиневрита при рентгенографии легких было обнаружено разрастание лимфогранулематозных узлов в средостении и легких. Возможно, что причина этих полиневритов заключается не в специфическом изменении, а токсическом воздействии продуктов белкового распада, освобождающихся в большом количестве, особенно при обратном развитии гранулемы. Механизм поражения нервов здесь может быть аналогичен туберкулезному полиневриту, также носящему не специфический, а токсический характер.
Симптомы поражения головного мозга наблюдаются значительно реже, чем спинного мозга и периферических нервов. При синдроме повышенного внутричерепного давления могут наблюдаться генерализованные припадки приступов эпилепсии. Очень редки очаговые церебральные симптомы. В случае Б. Е. Серебряника наблюдались головная боль, рвота, левосторонний птоз, диплопия, парез нижних конечностей с расстройством глубокой чувствительности в них. Спустя несколько месяцев появились резко выраженные менингеальные симптомы и психические изменения. Заболевание было диагностировано как атипичная форма туберкулезного менингита и туберкулезного перитонита. На секции обнаружен лимфогранулематоз мезентериальных лимфатических узлов, кишечных стенок, головного мозга с его мягкими оболочками, отводящего и слухового нервов, гассерова узла у межпозвоночных узлов и частично спинальных корешков.
Патологическая анатомия . Патологоанатомические изменения при лимфогранулематозе можно разделить на два вида: специфические и неспецифические. Последние вызываются сдавленней нервной ткани и расстройствами циркуляции крови. Чаще всего наблюдается сдавление спинного мозга, которое обусловлено проникшими в позвоночный канал лимфогранулематозными узлами.
В наших секционных случаях лимфогранулематозные образования располагались в эпидуральной клетчатке и состояли из типичной грануляционной ткани, содержащей гистиоциты, гигантские клетки, лимфоциты и эозинофилы. У одного больного лимфогранулема проникла в позвоночный канал непосредственно с пораженных позвонков, у двоих других лимфогранулемы в эпидуральной клетчатке не находились в связи с процессом, в позвонках. Твердая мозговая оболочка является довольно устойчивым барьером, препятствующим дальнейшему распространению
процесса. В 2 случаях инфильтрация полиморфными клетками была видна только в наружных слоях твердой мозговой оболочки и нигде не проникала в ее глубжележащие слои. В третьем случае обнаружено более глубокое проникновение инфильтрации в твердую оболочку, но и здесь она не доходила до внутренней поверхности оболочки. Согласно большинству авторов, грануляционная ткань не проникает за пределы твердой мозговой оболочки. Она обнаружена в мягких оболочках в наблюдениях Вальтарда, Урехиа и Гойа, Н. В. Коновалова и О. А. Хондкариана, Купера.
Специфические изменения в спинном мозгу нашли Бериель, а также Урехиа и Гойа. Последние обнаружили лимфогранулему в задних столбах. Гекер и Фишер нашли лимфогранулематозные узлы в белом веществе головного мозга. В случае Колра один лимфогранулематозный узел был найден в мозжечке, другой в затылочной доле.
У описанного Штернбергом больного, страдавшего несахарным мочеизнурением, типичная гранулема была найдена в межуточном мозгу. Корине описывает лимфоцитарную периваскулярную инфильтрацию вокруг III желудочка, сильвиева водопровода и infundibulum, однако он считает ее не специфической для лимфогранулематоза. Заслуживает внимания, что почти во всех приведенных случаях клетки Березовского-Штернберга в инфильтратах не были обнаружены. В случае Б. Е. Серебряника, помимо поражения оболочек, корешков и черепных нервов, были найдены многочисленные периваскулярные инфильтраты в мосту, полосатом теле и белом веществе извилин головного мозга. Отдельные очаги в полосатом теле не были связаны с сосудами. В них, как и в других участках, были обнаружены клетки Березовского-Штернберга.
Неспецифические изменения в нервной системе вызываются давлением на спинной и головной мозг лимфогранулематозных узлов, располагающихся в соседних тканях, нарушением кровообращения вследствие блокирования сосудов, питающих головной и спинной мозг. Иногда сдавление обусловливается поражением позвоночника с последующим образованием секвестра или смещением позвонков. Чаще всего компрессия вызывается проникшими в эпидуральную клетчатку лимфогранулемами. Миеломаляция обусловливается не только непосредственным давлением лимфогранулемы, но и блокированием последней сосудов, питающих спинной мозг. Частое размягчение грудных сегментов становится понятным, если вспомнить, что снабжение кровью этой области происходит через спинальные ветки межреберных артерий, часто блокирующихся увеличенными медиастинальными и грудными лимфатическими узлами. Вальтард описал размягчение спинного мозга, тянущееся от С7 до D3 в виде карандаша. Гистопатологическое обследование обнаружило закупорку передней мозговой артерии лимфогранулематозными клетками.
Диагноз . Дифференциальный диагноз не представляет затруднений в случаях, когда поражения нервной системы появляются при наличии других признаков лимфогранулематоза. Значительные затруднения встречаются в тех случаях, когда другие симптомы мало выражены, атипичны или появляются позже симптомов со стороны нервной системы. В одном случае мы недостаточно оценили имевшееся у больной небольшое увеличение лимфатических узлов, а также общее исхудание и слабость, появившуюся за полгода до возникновения начальных симптомов парапареза. Заболевание было ошибочно диагностировано как опухоль спинного мозга, осложнившаяся восходящей инфекцией мочевых путей.
Описаны случаи, когда изолированные узлы в эпидуральной клетчатке удалялись как экстрамедуллярная опухоль и только при гистологическом исследовании обнаруживался истинный характер опухоли. При тщательном исследовании в этих случаях находили симптомы общего заболевания, которые ранее были просмотрены или оценивались неправильно. Такого рода случаи описали Асканази, Гекер и Фишер.
Интересный случай первичного поражения эпидуральной клетчатки лимфогранулематозом наблюдал Тейлор. У больного 26 лет без каких-либо признаков лимфогранулематоза в течение 8 недель развилась картина компрессионного миелита на уровне шейных сегментов. При ламинэктомии удалена экстрадуральная опухоль длиной 10 см. Гистологическое исследование удаленной опухоли неожиданно обнаружило типичную лимфогранулему. Через 6 недель появилось увеличение лимфатических узлов, и спустя год, несмотря на рентгенотерапию, больной умер.
Заболевание часто смешивают с туберкулезом. В случае Дюринга заболевание при жизни было диагностировано как туберкулез позвоночника, ибо протекало как спондилит с явлениями сдавления спинного мозга при поздно появившемся и незначительном увеличении лимфатических узлов. В случае Симонса был также диагностирован туберкулез позвоночника. Случай Б. Е. Серебряника был диагностирован как туберкулезный менингит. Эти ошибки обусловлены тем, что оба процесса часто поражают одни и те же органы - лимфатические узлы и позвоночник, вызывая аналогичные реакции организма.
Дифференциальный диагноз с опухолью спинного мозга , как мы уже указывали, представляет значительные затруднения, если другие симптомы заболевания выражены слабо. В этих случаях при установлении диагноза приходится опираться не на неврологические признаки, а на общие симптомы. Во всяком случае, при поражении нервной системы неясной этиологии надо иметь в виду и это заболевание, особенно если нервные симптомы комбинируются с поражением других органов (брюшные органы, лимфатические узлы, позвоночник), зудом, потом, прогрессирующим исхуданием и анемией. Исследование крови имеет весьма относительное значение, так как наблюдается немало случаев без лейкоцитоза, эозинофилии и моноцитоза. Биопсия или пункция лимфатического узла позволяют уточнить диагноз, но они также не имеют абсолютного значения.
Попытки лечения рентгеновыми лучами в наших случаях не дали эффекта, в литературе же описываются отдельные случаи со значительной ремиссией после рентгенотерапии. В наблюдении Гинсбурга больной с параплегией стал самостоятельно передвигаться. В случае Люце после облучения исчезли явления пареза во всех конечностях. Лифшиц упоминает о больной с параплегией нижних конечностей и расстройством мочеиспускания, которая после нескольких сеансов рентгенотерапии стала самостоятельно передвигаться и у которой восстановилось нормальное мочеиспускание. Облучение левой гемисферы в случае Гинсбурга повело к исчезновению эпилептических припадков. К сожалению, это улучшение обычно временное. Спустя более или менее короткое время наступает рецидив.
Следует помнить, что лимфогранулематоз часто дебютирует как генерализованное заболевание с неблагоприятным прогнозом, при котором симптомы отступают на второй план и рентгенотерапия безуспешна. Хирургическое вмешательство, по мнению большинства авторов, при лимфогранулематозе мало показано, однако при сдавлении спинного мозга изолированным узлом после операции могут значительно улучшиться спинальные явления. Такого рода случаи описали С. С. Юдин, Голдмен, Тарлов и Герц и др. Особенно рекомендуется сочетание хирургического лечения с рентгенотерапией.
Информация о симптоматике и лечении заболевания более подробно описана в статьях Болезнь Ходжкина и Паховый лимфогранулематоз
Лимфогранулематоз - первичное опухолевое заболевание лимфатической системы, сопровождающееся увеличением лимфатических узлов, нередко селезенки и других органов. При микроскопическом исследовании пораженных тканей находят гранулемы, содержащие клетки Березовского-Штернберга-Рида. Впервые заболевание было описано английским врачом Т.Ходжкиным в 1832 году. Спустя 23 года С. Уилкс назвал это состояние болезнью Ходжкина, изучив описанные Ходжкином случаи и добавив к ним 11 собственных наблюдений. Это заболевание встречается только у человека и чаще поражает представителей европеоидной расы. Лимфогранулематоз может возникнуть в любом возрасте. Однако существует два пика заболеваемости: в возрасте 20—29 лет и старше 55 лет. И мужчины, и женщины, за исключением детей до 10 лет (чаще болеют мальчики) болеют лимфогранулематозом одинаково часто, но мужчины всё же несколько чаще.
Симптомы болезни весьма разнообразны. Чаще к первым симптомам заболевания относят увеличение лимфатических узлов, в первую очередь шейно-надключичной области, преимущественно справа. Лимфатические узлы подвижны, плотны, эластичны, не спаяны с кожей, лишь в редких случаях болезненны. У 1/5 больных прежде всего увеличиваются лимфатические узлы средостения, что может быть случайно обнаружено при флюорографии. У ряда больных заболевание может первоначально протекать с лихорадкой, ночными потами, быстрым похуданием. Лихорадка — важный симптом и других форм болезни, при этом длительные периоды нормальной температуры могут сменяться периодическим ее повышением.
Характерен кожный зуд, иногда нестерпимый. В крови находят умеренный нейтрофильный лейкоцитоз, изредка эозинофилию, увеличенную СОЭ.
При прогрессировании болезни развиваются анемия и кахексия. Болезнь отличается разнообразием проявлений, что связано с возможностью разрастания лимфоидной ткани в каком-либо из внутренних органов.
Диагноз может быть уточнен при помощи биопсии лимфатического узла, в котором обнаруживают характерные многоядерные гигантские клетки Березовского — Штернберга. При достаточно длительном течении серьезным осложнением лимфогранулематоза является а милоидоз почек, который может привести к хронической уремии.
Согласно международной клинической классификации по степени распространенности процесса выделяют четыре стадии:
I стадия (локальные формы) - поражение одной или двух смежных групп лимфоузлов или одного внелимфатического органа;
II стадия (регионарные формы) - поражение любых групп лимфоузлов по одну сторону диафрагмы, которое может сочетаться с локализованным вовлечением одного внелимфатического органа;
Каждую стадию, в свою очередь, подразделяют в зависимости от отсутствия (А) или наличия (Б) одного или нескольких симптомов интоксикации: повышенной температуры тела выше 37°С, ночных потов; кожного зуда, быстрой потери веса более чем на 10% (при этом наличие только кожного зуда считается недостаточным для отнесения случая к подгруппе Б).
Врачебный осмотр
Общий и биохимический анализы крови
Биопсия пораженного лимфатического узла с морфологическим и иммунологическим исследованием.
Основным анализом, позволяющим подтвердить диагноз лимфогранулематоза, является микроскопическое исследование образца опухолевой лимфоидной ткани, полученной при биопсии. Эта ткань направляется на морфологическое исследование под микроскопом для того, чтобы определить, действительно ли лимфатический узел заполнен опухолевыми клетками и присутствуют ли в нем специфические клетки Березовского-Штернберга-Рида. Для подтверждения диагноза может быть выполнено иммуногистохимическое исследование с целью определения иммунологических характеристик опухолевых клеток.
Лучевая диагностика
Лучевая диагностика (рентгенография, компьютерная томография, магнитно-резонансная томография) позволяет выявить наличие опухолевых образований в различных частях тела, которые не доступны врачу при внешнем осмотре.
Методы лучевой диагностики применяют для определения стадии лимфогранулематоза.
Существует 5 видов лимфогранулематоза. Правильный диагноз можно поставить только после исследования ткани лимфатического узла, получаемой при биопсии.
Вариант нодулярного склероза (наиболее распространенный - 75%)
Смешанно-клеточный вариант
Вариант с лимфоидным истощением (наименее распространенный - менее 5%)
Вариант с большим количеством лимфоцитов
Нодулярный вариант с преобладанием лимфоцитов
В настоящее время комитетом ВОЗ для всех стран определены наиболее эффективные схемы терапии лимфогранулематоза. Произвольное изменение этих апробированных схем химиотерапии недопустимо.
При I—II стадии болезни применяют хирургическое удаление всех лимфатических узлов пораженной области или фракционированное облучение их гамма-лучами в суммарной дозе 3500—4500 рад, что одинаково эффективно: рецидивов болезни в этой зоне не бывает. Обязательно проводят профилактическое облучение соседних участков тела для ликвидации в них микрометастазов. Такую терапию называют радикальной. Лучевое лечение осуществляют в специализированных стационарах, используя фигурное экранирование жизненно важных органов, что позволяет повысить поглощенную дозу радиации в очаге. В настоящее время чаще применяют облучение с крупных полей в форме мантии. В отдельных случаях прибегают к общему тотальному облучению гамма-лучами в дозах 100—200 рад.
При генерализованной и диссеминированной стадиях (III—IV) показана полихимиотерапия. Наиболее эффективна 2-недельная цикловая схема, предложенная в 1967 г. Bernard: эмбихин (мустарген) — 6—10 мг внутривенно одновременно с винкристином — 1,5—2 мг, только в 1-й и 8-й дни цикла; натулан (прокарбозин).— 50—150 мг в день и преднизолон — по 40 мг в день с последующим 2-недельным перерывом. Проводят не менее 6 таких циклов в течение полугода. Эта схема примерно в 80% случаев обеспечивает полную ремиссию длительностью 5 лет даже при III—IV стадии лимфогранулематоза. Вместо эмбихина иногда используют циклофосфан (800—1000 мг внутривенно) в те же дни. Известные в прошлом цитостатики — дипин и дегранол — сейчас почти не применяются.
Весьма эффективно и комбинированное лечение: сначала 2—4 курса полихимиотерапии, затем лучевое лечение по радикальной программе. При III и IV стадиях гранулематоза после описанной терапии продолжают поддерживающее лечение винбластином в течение 2—3 лет, что дает возможность уменьшить вдвое процент рецидивов. Именно эти схемы позволили достичь практически полного излечения десятков больных лимфогранулематозом.
После достижения ремиссии больной должен оставаться под наблюдением врача, так как важно вовремя диагностировать возможность рецидивов.
Цитостатические препараты, как и лучевая терапия, вызывают побочные реакции: лейкопению, тромбоцитопению, обратимое выпадение волос на голове, диспептические и дизурические явления. При амбулаторном применении этих препаратов обязателен контроль состава крови 2 раза в неделю.
При снижении уровня лейкоцитов до 3000—2000 в 1 мкл дозы циклофосфана и натулана уменьшают в 2—4 раза, при лейкопении менее 2000 в 1 мкл или тромбоцитопении ниже 50 000 в 1 мкл цитостатики отменяют, а больного госпитализируют.
В комплексе лечебных мер применяют антибиотики, сердечно-сосудистые средства, гемотрансфузии и т. д. В начале болезни для понижения температуры с успехом используют бутадион.
Выбор метода лечения определяется стадией процесса. Для исключения поражения внутренних органов и лимфатических узлов выполняют лимфографию (введение рентгеноконтрастного вещества в лимфатические сосуды конечностей), нередко прибегают к диагностической лапаротомии с биопсией печени и за брюшинных лимфатических узлов. Селезенку удаляют как важный очаг болезни.
Беременность у больной лимфогранулематозом женщины следует прерывать только в случае обострения заболевания. В нашей стране и за рубежом описаны десятки случаев, когда женщины, получавшие лучевое, лекарственное или комбинированное лечение по поводу лимфогранулематоза, беременели и рожали здоровых детей. Однако во всех случаях вопрос о сохранении беременности решает врач.
Прогноз зависит от особенностей течения лимфогранулематоза, возраста больного, клинической стадии болезни, гистологического типа и др. При остром и подостром течении болезни прогноз неблагоприятный: больные погибают обычно в сроки от 1—3 мес. до 1 года. При хроническом лимфогранулематозе прогноз относительно благоприятный. Заболевание может протекать длительно (до 15 лет при непрерывно рецидавирующем течении, в других случаях и дольше). У 40% всех больных, особенно при I—II стадиях и благоприятных прогностических факторах, в течение 10 лет и более не наблюдается рецидивов. Трудоспособность в случае длительных ремиссий не нарушается.
Профилактика
Профилактика направлена на предупреждение рецидивов. Больные лимфогранулематозом подлежат диспансерному наблюдению онколога. При обследовании, которое в первые три года следует проводить каждые б мес., затем 1 раз в год необходимо обращать внимание на биологические признаки активности, которые часто являются первыми симптомами рецидива (увеличение СОЗ более 30 мм/ч, повышение уровня a2-глобулинов и фибриногена). Больным лимфогранулематозом противопоказаны перегревание, прямая инсоляция, тепловые физиотерапевтические процедуры. Отмечено увеличение числа рецидивов в связи с беременностью.
Профилактика лимфогранулематоза состоит в уменьшении воздействия мутагенов на организм (химические вещества, радиация, УФ-лучи). Большое значение имеют санация инфекционных очагов, закаливание. Электролечение и некоторые другие методы физиотерапии у пожилых лиц следует по возможности ограничить.
Большое значение имеют периодические медицинские осмотры работающих, в частности флюорография помогает выявить ранние, доклинические стадии лимфогранулематоза с поражением узлов средостения.

Общие сведения
Лимфогранулематоз (другие названия заболевания — лимфома Ходжкина, болезнь Ходжкина) является онкологической патологией лимфатической системы. Для него характерно наличие в лимфоидной ткани клеток Березовского-Штернберга-Рида, которые специалисты обнаруживают во время микроскопического исследования. Эти клетки были названы в честь тех ученых, которые принимали активное участие в процессе открытия и дальнейшего изучения этих клеток. Очень часто лимфогранулематоз проявляется у детей, пребывающих в позднем подростковом периоде, также пик заболеваемости данным недугом наблюдается в 20 и 50 лет. Первым лимфогранулематоз описал врач Томас Ходжкин из Великобритании, это произошло в 1832 году. Согласно статистике, лимфогранулематоз в три раза чаще наблюдается у членов семей, где раньше уже проявлялись случаи этого заболевания. Причины возникновения лимфогрануломатоза на сегодняшний день не выяснены полностью. Так, существует мнение о том, что лимфогранулематоз ассоциируется с вирусом Эпштейна-Барра.
Формы и стадии лимфогранулематоза
Специалисты различают пять видов лимфогранулематоза. Определить, какой именно вид болезни имеет место у пациента, можно только в процессе изучения ткани лимфатического узла, взятой при биопсии.
Так наиболее распространенной сегодня формой лимфогранулематоза считается вариант нодулярного склероза. Также у больных диагностируют смешанно-клеточный вариант заболевания, вариант с лимфоидным истощением (он является наиболее редко встречаемым), вариант с большим числом лимфоцитов, а также нодулярный вариант заболевания с преобладанием лимфоцитов
В зависимости от того, насколько распространена болезнь, выделяется четыре ее стадии. На первой стадии опухоль располагается в лимфатических узлах одной области либо ее находят в одном органе вне лимфатических узлов. На второй стадии поражаются лимфоузлы в двух или более областях на одной стороне диафрагмы либо органа и лимфатических узлов на одной стороне диафрагмы.
На третьей стадии лимфоузлы поражаются уже по обе стороны от диафрагмы, также может наблюдаться поражение селезенки. На четвертой стадии болезни кроме лимфатических узлов поражаются еще и печень, кишечник, почки, костный мозг, а также другие органы, в которых наблюдаются диффузные поражения.
Симптомы лимфогранулематоза
Как правило, первые и самые заметные симптомы лимфогранулематоза – это существенное увеличение величины лимфатических узлов на шее, в подмышках либо в паху. Если в случае инфекционных болезней подобное увеличение лимфатических узлов будет сопровождаться болезненностью, то при лимфогранулематозе лимфоузлы безболезненны, но при этом размеры узлов не уменьшаются ни при терапии антибиотиками, ни при отсутствии лечения как такового. Ввиду поражения лимфатической ткани, которая располагается в грудной клетке, в качестве симптомов лимфогранулематоза проявляется утрудненное дыхание либо кашель, который развивается из-за постоянного давления увеличенных лимфоузлов на легкие и бронхи.
Кроме того, специалисты определяют и другие симптомы лимфогранулематоза. Так, очень часто человек чувствует сильную слабость, у него может повыситься температура тела, проявиться повышенная потливость, проблемы с пищеварением, кожный зуд. Больной может начать резко терять вес.
При лимфогранулематозе увеличенные лимфатические узлы остаются подвижными, не спаиваются с кожными покровами. Иногда они начинают увеличиваться очень быстро, после чего поваляются крупные образования. В некоторых случаях боль в увеличенных лимфоузлах больные чувствуют после приема алкогольных напитков.
Наиболее часто лимфогранулематоз локализируется в легочной ткани. Как правило, при поражении легких внешних проявлений у больного вообще не наблюдается. Очень часто жидкость накапливается в плевральных полостях. Поражение плевры возникает у тех больных, у кого при лимфогранулематозе увеличиваются лимфоузлы средостения, ибо есть очаги в легочной ткани. Такая опухоль может позже произрасти в сердце, трахею.
Не менее редко заболевание локализируется и в костной ткани. В таком случае поражаются позвонки, позже грудина, ребра, кости таза.
Как правило, поздно обнаруживают поражение печени, поскольку характерных признаков такого поражения у больного не проявляется.
Иногда поражается также центральная нервная система, чаще всего спинной мозг. Следствием такого поражения становятся тяжелые неврологические расстройства.
Диагностика лимфогранулематоза

Если у больного имеются подозрения на лимфогранулематоз, то для правильной постановки диагноза следует провести ряд исследований. В первую очередь специалист проводит тщательный осмотр пациента, обратившегося с жалобами. При наличии симптомов или для исключения подозрений на лимфогранулематоз проводятся общий, а также биохимический анализы крови. При определении наличия поражений в лимфатическом узле проводится биопсия с последующим исследованием морфологических и иммунологических изменений.
Наиболее точным исследованием, которое подтверждает диагноз лимфогранулематоза, считается микроскопическое изучение образца опухолевой лимфоидной ткани, которая была получена при проведении биопсии. В процессе проведения морфологического исследования под микроскопом можно четко определить, есть ли в лимфатическом узле опухолевые клетки, а также специфические клетки Березовского-Штернберга-Рида. Для окончательного подтверждения диагноза проводится иммуногистохимическое исследование.
Чтобы диагностировать заболевание, вследствие которого увеличились только лимфатические узлы средостения, применяется диагностическое вскрытие грудной полости.
Для точного определения стадии лимфогранулематоза применяется лучевая диагностика. Так, при проведении рентгенографии, компьютерной томографии, МРТ можно определить присутствие опухоли в тех местах, которые при внешнем осмотре врач не может исследовать.
В данной статье мы попробуем разобраться, что происходит в человеческом организме при наличии такого заболевания как лимфогранулематоз, каковы его симптомы, способы лечения. Это довольно распространенное заболевание в последнее время. Встречается чаще у взрослых, но бывает и у детей. Как оно проявляет себя? Этот вопрос интересует многих.

Британскому медику Томасу Ходжкину впервые удалось описать данное заболевание. После этого болезнь называть лимфомой Ходжкина.
Отличительной особенностью лимфомы Ходжкина является то, что присутствуют так называемые клетки Рид-Штернберга. Они считаются патологическими и указывают на то, что у человека развивается рак. Однако стоит разобраться, является ли лимфогранулематоз (симптомы представлены ниже) раком с точки зрения медицины.
Отличие от других видов лимфом
Лимфомы - злокачественные разрастания лимфоидной ткани. Болезнь Ходжкина (или лимфогранулематоз) является одной из разновидностей лимфомы. Если анализы не выявляют патологические клетки, то врач диагностирует заболевание как неходжкинскую лимфому.
Лимфатические узлы при заболевании медленно увеличиваются, становятся заметны визуально все больше. Своевременно диагностировать заболевание возможно при обращении к врачу-онкологу.
Итак, разберемся, что это такое – лимфогранулематоз (ЛГМ).
Является ли лимфогранулематоз раком или нет?
Несомненно, лимфогранулематоз представляет собой весьма тяжелое заболевание. Повсеместно его называют раком лимфатической системы. Однако клинически и эпидемиологически от настоящего рака лимфогранулематоз по некоторым пунктам все же отличается. Отличия следующие:
Но есть у рака и лимфомы Ходжкина кое-что общее. Если эти заболевания не лечить, то они приводят к смертельному исходу. Лимфома способна распространяться по организму и провоцировать поражение других органов. Третья и четвертая стадия лимфогранулематоза характеризуется поражением всех лимфоузлов, находящихся в организме: в груди, в паху, подмышками. Лечение лимфомы, как и рака, заключается в проведении облучения.
Многих интересуют симптомы лимфогранулематоза. Об этом далее.
Причины возникновения лимфогранулематоза
Основной фактор, который стимулирует развитие лимфомы, – вирус Эпштейна-Барра. Согласно статистике, данный вирус наблюдается у подавляющего большинства заболевших лимфогранулематозом. Однако, возможно, что это могут быть проблемы аутоиммунного характера или мононуклеоз. Многие онкологи полагают, что возникновение лимфомы Ходжкина может быть спровоцировано сильным и продолжительным воздействием на организм человека плохой экологии и токсических веществ.
Потребуется немало времени и средств для того, чтобы изучить механизм возникновения заболевания. Но онкологи предпочитают уделять больше внимания лечению заболевания.

Симптомы лимфогранулематоза
Без проведения клинических исследований диагностировать лимфогранулематоз невозможно. Однако быть внимательным к собственному здоровью и отмечать возможные признаки болезни все же стоит. Болезнь проявляется в виде следующих симптомов:
- Лимфоузлы могут увеличиваться без каких-либо причин (то есть инфекция отсутствует, температура не наблюдается). При этом пальпация лимфоузлов не вызывает болезненных ощущений.
- Если заболевание распространяется в область средостения, то возможно появление отдышки. Возникает она в результате давления лимфоузлов, расположенных в грудной области, на легкие.
- Сильное потение в ночное время. Но это не все симптомы лимфогранулематоза (фото).
- Резкая потеря массы тела.
- Не исключены болевые ощущения в животе.
- Около тридцати процентов заболевших лимфогранулематозом отмечают сильнейший зуд кожи.
- Возможно возникновение температуры до 38 градусов, появляется слабость.
- Ощущение тяжести в левом подреберье. Возникает в результате постепенного увеличения селезенки.
Чаще всего пациенты не интересуются классификацией собственной болезни, а вот процент выживаемости при заболевании их очень беспокоит. Вопрос о том, является ли лимфогранулематоз раком или нет, скорее интересен врачам. А людям, которые не связаны с медициной, следует различать основные признаки заболевания и отдавать себе отчет в том, что лимфома – заболевание очень серьезное и может привести к смерти.
Важно вовремя выявить симптомы лимфогранулематоза и начать лечение.

Насколько распространена данная патология?
Исследования свидетельствуют о том, что представители белой расы страдают от лимфомы Ходжкина намного чаще, чем представители негроидной расы.
В течение одного года лимфогранулематоз диагностируется у трех человек из миллиона. Если рассматривать все случаи возникновения лимфом, то 15 процентов всех случаев представлены лимфомой Ходжкина. Самая опасная форма лимфогранулематоза – лимфоидное истощение.
Немного ранее в США, отличающихся наиболее развитой медициной, за год умирало около 1100 человек от лимфомы Ходжкина. Однако после 1975 года онкологи научились лечить лимфогранулематоз и его последствия, поэтому статистика значительно изменилась.
Группа риска
Чаще проявляется лимфогранулематоз у взрослых. Симптомы, характерные для заболевания, мы рассмотрели.
В группу риска можно отнести людей, которые достигли возраста пятидесяти лет, а также молодое поколение в возрасте 16-20 лет. Примерно пять процентов от общего числа страдающих лимфогранулематозом составляют подростки в возрасте до 18-ти лет. Это примерно 150 заболевших каждый год. Подобные данные предоставили немецкие ученые. Существует мнение, что в группу риска можно включить также:
- Женщин, которые забеременели после 30 лет.
- Людей, которые подверглись длительному воздействию ультрафиолетового излучения.
- Людей пожилого возраста.
- Людей, у которых наблюдаются проблемы иммунодефицита.
Стоит отметить, что интенсивная терапия позволяет людям полностью избавиться от заболевания, либо перевести его в состояние ремиссии на продолжительное время, если лимфома была диагностирована на поздних стадиях. Особое внимание своему здоровью следует уделять людям, входящих в группу риска. Все, что требуется периодически сдавать анализ крови, проходить рентген и отмечать симптомы. Лечение лимфогранулематоза должно быть своевременным.
Осложнения
Лимфома Ходжкина поражает лимфатические узлы, нарушает функционирование многих внутренних органов. Возможно нарушение в работе печени, сильно увеличивается тимус, селезенка. Не исключено повреждение головного мозга. Помимо этого, при лимфогранулематозе могут проявляться следующие заболевания:
- Осложнения нефрологического характера.
- Нефротический синдром.
- Возможно возникновение медиастинальной желтухи.
- Не исключено возникновение лимфатических отеков.
- Может возникнуть окклюзия кишечника.
- Ослабленный иммунитет обуславливает предрасположенность к грибковым поражениям и инфекциям.
![]()
Довольно опасен лимфогранулематоз для женщин, вынашивающих ребенка. Если лечение от данного заболевания проходят мужчины, то онкологи не рекомендуют им иметь детей в течение года после окончания курса терапии.
Какие нужно сдать при симптомах лимфогранулематоза анализы? Сейчас вы об этом узнаете.
Диагностика
Для диагностирования лимфогранулематоза недостаточно лишь внешних признаков. Особую важность представляет опознание стадии заболевания и вида лимфомы. Диагностировать форму лимфомы можно после проведения большого количества анализов. Помимо анализов крови, онкологи назначают следующие исследования:
- МРТ.
- Биопсия.
- Четвертая стадия заболевания предполагает проведение трепанобиопсии.
- Обязательным является пальпация лимфатических узлов, расположенных на шее, в области ключиц. При лимфоме они значительно увеличены, однако пациент не ощущает болезненных ощущений.
- Проведение рентгенологического исследования позволяет идентифицировать увеличение лимфатических узлов в области средостения. Такой признак тоже характерен для лимфогранулематоза. Диагностика этим не ограничивается.
Увеличенные в размере лимфатические узлы оказывают сдавливающий эффект на артерии и вены, в результате чего у пациентов наблюдается отечность. Немаловажно провести исследование обмена веществ. Сильно увеличенные лимфоузлы подмышками, одышка и кашель могут косвенно указывать на лимфому Ходжкина.
Диагностика заболевания, тем не менее, должна основываться на результатах биопсии и анализах крови. Биохимический анализ позволяет увидеть увеличенный уровень билирубина в крови, глобулинов и ферментов печени. У пациента будут выявлены поздние стадии тромбоцитопении и анемии.
Стадии лимфогранулематоза
Онкологи различают четыре стадии лимфомы Ходжкина, как и при раке. Лимфогранулематоз проходит в своем развитии следующие стадии:
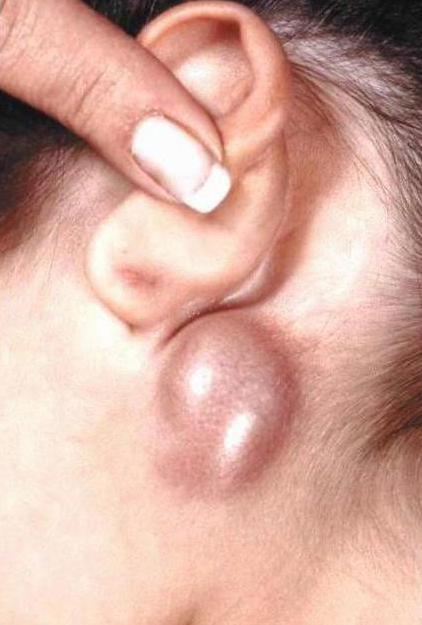
Первая стадия – локальная. Наблюдается увеличение одной или двух групп лимфатических узлов.
Вторая стадия – регионарная. Заболевание охватывает уже несколько лимфоузлов, расположенных до диафрагмы. Клиника лимфогранулематоза (симптомы) часто становится заметной именно на этом этапе.
Третья стадия – генерализованная. Происходит поражение лимфоузлов по двум сторонам диафрагмы.
Четвертая стадия. Является последней и самой тяжелой. Патология распространяется на другие системы и органы: печень, селезенку и другие.
Определить стадию лимфогранулематоза позволяет проведение УЗИ и КТ.
Клетки Рид-Штернберга, имеющие патологическую природу, достаточно быстро разносятся кровью к другим группам лимфоузлов. Диагностировать лимфому немаловажно на начальных стадиях. Проведение химиотерапии и радиотерапии на этих стадиях позволит замедлить рост, а также распространение аномальных клеток.
Лечение лимфогранулематоза
Давайте разберемся, как современные онкологи лечат лимфогранулематоз. С течением времени терапия становится намного эффективнее. Если сравнивать с последними двумя десятками лет двадцатого века, то прогресс очевиден: более девяноста процентов пациентов проживают пятилетний рубеж и, если находятся на стационарном лечении, могут полностью вылечиться. В современной мировой практике используются следующие методы лечение лимфогранулематоза:
- Лечение антителами.
- Спленэктомия.
- Проведение биологической терапии.
- Трансплантация стволовых клеток.
- Хирургическое вмешательство.
- Проведение радиотерапии.
- Лечение с применением стероидных препаратов.
![]()
В подавляющем большинстве случаев состояние больного можно улучшить посредством проведения радиотерапии. Эту процедуру назначают практически всем пациентам.
В заключение
Следует отметить, что не все вышеописанные методы лечения используются одновременно. Лечащий онколог разрабатывает приемлемый план лечения, которого должен придерживать пациент для достижения наилучшего результата. Иногда при терапии лимфогранулематоза ограничиваются назначением препаратов и химиотерапии. Другие врачи предпочитают проводить лечение с использованием стероидов. План и способ лечения лимфогранулематоза (что это такое, теперь известно) полностью зависит от состояния и возраста пациента.
Итак, мы подробно рассмотрели такое тяжелое заболевание как лимфогранулематоз. Желаем всем быть здоровыми и счастливыми!
Читайте также: