Поствакцинальные осложнения со стороны нервной системы
Поствакцинальные поражения нервной системы
Наиболее частым проявлением поствакцинальных осложнений со стороны нервной системы являются судорожные (энцефалические) реакции в виде фебрильных (при температуре тела больше 38,0 С) или афебрильных приступов (при температуре менее 38,0 С).
Судорожный синдром на фоне гипертермии (фебрильные судороги). Судорожный синдром на фоне гипертермии (фебрильные судороги) протекает в виде генерализованных тонических, клонико-тонических, клонических приступов, однократных или повторных, обычно кратковременных. Фебрильные судороги могут развиваться после применения всех вакцин, чаще при введении АКДС, на втором месте – коревая вакцина в виде моно- или в составе комбинированного трехвалентного препарата.
Срок возникновения при использовании неживых вакцин – первый, реже – второй или третий дни после прививки, при вакцинации живыми вакцинами – в разгаре вакцинальной реакции – 5–12-й дни поствакцинального периода.
. в настоящее время некоторые авторы не считают фебрильные судороги поствакцинальным осложнением; поскольку у детей первых трех лет жизни существует предрасположенность к судорожным состояниям при лихорадке, вызванной различными причинами, эти исследователи рассматривают фебрильные судороги после вакцинации как реакцию таких детей на подъем температуры
У детей старшего возраста эквивалентом судорожной реакции является галлюцинаторный синдром, развивающийся на фоне высокой температуры.
. развитие афебрильных судорог свидетельствует о наличии у ребенка органического поражения нервной системы, которое не было своевременно выявлено до прививки, а вакцинация в этих случаях служит провоцирующим фактором (триггером) уже имевшегося латентно протекавшего заболевания центральной нервной системы
Пронзительный крик. Упорный монотонный крик у детей первого полугодия жизни, возникающий через несколько часов после вакцинации, длится от трех до пяти часов. Регистрируется преимущественно при введении вакцин, содержащих убитую цельноклеточную коклюшную вакцину (АКДС, Тетракок). Считают, что развитие пронзительного крика связано с возможным воздействием коклюшной вакцины на изменение микроциркуляции в головном мозге. Это приводит к повышению внутричерепного давления и появлению головной боли.
Вакциноассоциированные заболевания, протекающие с поражением нервной системы
Наиболее тяжелыми из группы патологических процессов с поражением нервной системы являются вакциноассоциированный полиомиелит, энцефалиты и менингиты. Эта группа поствакцинальных осложнений наблюдается достаточно редко и только при использовании живых вакцин.
Вакциноассоциированный полиомиелит. Вакциноассоциированный полиомиелит, или острый вялый паралич, вызван вирусом вакцины. Заболевание вызвано поражением передних рогов спинного мозга, протекает, как правило, в виде поражения одной конечности, с типичными неврологическими нарушениями: снижением мышечного тонуса, рефлексов, трофики (атония, арефлексия, атрофия), но с сохранением чувствительности, продолжается не менее двух месяцев, оставляет после себя выраженные последствия. Развивается у привитых на 4–30-й дни после иммунизации ОПВ и у контактных с привитыми людьми в срок до 60 суток. Возникает преимущественно после первых введений вакцины, в среднем с частотой 1 на 2,5 млн доз. Риск заболевания у иммунодефицитных лиц во много раз превышает таковой у здоровых, поэтому у таких пациентов предпочтительно использование при первом введении инактивированной полиомиелитной вакцины.
Вакциноассоциированные энцефалиты. Вакциноассоциированные энцефалиты вызваны вирусами живых вакцин, тропных к нервной ткани (противооспенной, противокоревой, противокраснушной). В подавляющем большинстве случаев удается доказать интеркуррентный характер заболевания нервной системы, имеющий связь с прививкой лишь во времени. Причинно-следственная связь с вакцинацией была доказана в прежние годы для энцефалита после прививки против оспы выделением вируса вакцины из головного мозга. Теоретически такая возможность существует и для других живых вакцин. Особенно это касается лиц с иммунодефицитами, когда вирус живой вакцины может вследствие диссеминации в иммунонекомпетентном организме поражать все органы, в т. ч. мозг. Возможность заболевания вакциноассоциированным менингитом после прививки против эпидемического паротита в ряде случаев доказана выделением вакцинного вируса из спинномозговой жидкости. Однако ясно, что не все энцефалиты и менингиты, возникающие в поствакцинальном периоде, являются вакциноассоциированными. Они могут быть вызваны другими не вакцинными возбудителями. Поэтому каждый случай поствакцинального энцефалита и менингита должен быть тщательно исследован.
Энцефалиты после коревой прививки. Поствакцинальный энцефалит является очень редким осложнением коревой вакцинации. Его частота, по данным разных авторов, составляет один случай на миллион привитых, тогда как при заболевании корью энцефалит возникает у одного из тысячи заболевших. Возможный срок начала заболевания – с 5-го до 30-го дня после вакцинации. Клинические проявления не специфичны и не отличаются от таковых при вирусной инфекции. Описанная морфологическая картина в случаях летальных исходов подобна морфологическим данным при соответсвующих заболеваниях. В литературе последних лет поствакцинальный коревой энцефалит в числе ПВО упоминается очень редко.
Подострый склерозирующий панэнцефалит (ПСПЭ). Случаи возникновения ПСПЭ после перенесенной кори хорошо известны. В предшествующие годы в литературе высказывались предположения о том, что коревая вакцина и MMР II могут явиться причиной ПСПЭ. Описывали случаи заболевания со сроком начала клинических проявлений после вакцинации от трех недель до пяти лет. Однако, по данным Комитета по безопасности вакцин (США, 1997), ни в одном из сообщений не доказана прямая взаимосвязь между ПСПЭ и вакцинным штаммом вируса. Напротив, экспертами Комитета приводятся данные, что частота ПСПЭ у детей, привитых против кори, намного ниже, чем переболевших корью. Высказывается предположение, что ПСПЭ развивается у привитых ранее против кори детей только при неэффективности иммунизации, когда они в последующем заболевали корью.
АКДС-вакцинация и возможность развития энцефалита. В литературе предшествующих лет описаны редкие случаи энцефалита после введения АКДС-вакцины. В настоящее время большинство отечественных и зарубежных специалистов считает, что достоверной связи энцефалита с АКДС-прививкой нет. По данным Центра иммунопрофилактики НИИ педиатрии РАМН, за последние годы все заболевания, подозрительные на поствакцинальный энцефалит, не находили подтверждения этому диагнозу. Практически во всех случаях, подозреваемых как поствакцинальный энцефалит после АКДС-прививки, тщательные клинические и лабораторные исследования позволили установить различную вирусную этиологию энцефалита, не имевшую отношения к вакцинации, а также другие заболевания с общемозговыми проявлениями (опухоль мозга, травмы черепа, менингококковая инфекция, бактериальные менингиты, токсическая дифтерия и др.). Таким образом, появление симптомов энцефалита после введения АКДС и других неживых вакцин требует проведения тщательного клинического и лабораторного обследования для выявления этиологии энцефалита, дифференциального диагноза с поражением нервной системы инфекционного и неинфекционного генеза, а также с другими заболеваниями, симулирующими энцефалит, чтобы начать своевременную этиотропную терапию.
Вакциноассоциированный серозный менингит, вызванный вирусом вакцины против эпидемического паротита. По данным литературы, частота серозных менингитов после паротитных моновакцин или комбинированных препаратов, содержащих паротитный компонент, зависит от использованного штамма вируса в вакцине. Так, для штамма Ураба частота поствакцинальных менингитов колеблется от одного случая на 2–20 тыс., для штамма Джерилл–Линн – от одного случая на 150–800 тыс. В связи с полученными данными штамм Ураба во многих странах был заменен на Джерилл–Линн. После этой замены сообщения о вакциноассоциированных менингитах стали существенно реже. Заболевание возникает обычно в срок с 11-го по 25-й дни после вакцинации, но описано появление симптомов и до 36-го дня поствакцинального периода [Комитет по безопасности вакцин, 1994, США]. Отмечено, что у 6–8-летних детей серозный менингит встречается после вакцинации в три с половиной раза чаще, чем у детей в возрасте от одного до трех лет. Клиническая картина подобна таковой при заболевании серозным менингитом при эпидемическом паротите. При спинномозговой пункции вытекает прозрачная или слегка опалесцирующая жидкость, содержащая нормальное либо слегка повышенное количество белка и лимфоцитарный плеоцитоз, концентрация сахара в спинномозговой жидкости нормальная. В наших наблюдениях также в трех случаях имели место серозные менингиты, вызванные вакциной Л-3, что было подтверждено генетическим типированием вируса, выделенного из спинномозговой жидкости больных (один случай в 2001 г. на 97 187 доз использованной в Санкт-Петербурге паротитной вакцины и два случая на 114 391 дозу – в 2002 г.).
Редкие поствакцинальные осложнения
Синдром Гийена–Баре – острый, быстро прогрессирующий восходящий симметричный вялый паралич с потерей чувствительности, как правило, без повышения температуры в начале заболевания. Развитие синдрома Гийена–Баре после прививок скорее всего связано с предшествующим прививке заболеванием.
Поражение нервной системы при антирабических прививках
Бывает очень редко и расценивается как аллергическое. Патологоанатомически отмечаются многоочаговый демиелинизирующий процесс и сосудистые нарушения.
Инкубационный период после первого введения вакцины составляет 5-40 дней. Начинается заболевание остро или подостро. Часто на фоне нормальной температуры тела появляется радикулоневритический болевой синдром, предшествующий симптомам поражения спинного или головного мозга. В течение нескольких часов развиваются миелит и энцефаломиелит.
Антирабическая вакцинация вызывает нейропаралитичеекие заболевания (менингоэнцефалиты, миелиты, энцефаломиелиты, периферические невропатии). Частота параличей при антирабичееких прививках варьирует от 1 на 28 000 до 1 на 600 получавших вакцину.
Различают 2 типа нейропаралитических заболеваний, связанных с введением антирабической вакцины:
•случаи прививочного или лабораторного бешенства, вызванного фиксированным вирусом бешенства
•аллергические заболевания, представляющие собой иммунологические реакции замедленного типа
Прививочное (или лабораторное) бешенство протекает остро. В настоящее время при использовании инактивированных, ослабленных вакцин эти осложнения почти не встречаются. Заболевание разбивается на фоне антирабическйх прививок (после 10-12 прививок). Появляется резкая головная боль, общее недомогание, высокая температура, боли в суставах. Неврологическая симптоматика характеризуется распространенным поражением головного и спинного мозга. На фоне менингеальных симптомов появляются нарушения сознания, зрачковые расстройства, парезы глазодвигательных мышц, мимической мускулатуры, спастические парезы и параличи. Сухожильные рефлексы повышаются, появляются патологические рефлексы, эпилептиформные припадки, задержка мочеиспускания. В спинномозговой жидкости - повышение содержания белка и плеоцитоз, с преобладанием лимфоцитов. Заболевание протекает бурно, в течение 3-12 дней. Летальность высокая. При морфологическом исследовании обнаруживается диффузный менингоэнцефаломиелит. Из мозга выделяется вирус фиксированного бешенства. Во внутренних органах наблюдаются изменения, характерные для инфекционного процесса (белковая, жировая дистрофия органов, фрагментация волокон миокарда, некротический нефроз, пневмонии, обеднение клеток коры надпочечников липоидами).
Аллергический послепрививочный менингоэнцефаломиелит протекает под видом очагового, подострого (в течение недель) энцефаломиелита. Заболеванию предшествует недомогание во время прививок, иногда на 7-10-й прививке. Очаговая неврологическая симптоматика появляется спустя несколько недель и месяцев после проведения антирабических прививок. В неврологическом статусе на фоне ясного сознания развиваются пирамидные гемипарезы, нарушения чувствительности, высокие сухожильные и надкостничные рефлексы, патологические рефлексы. Генерализация процесса характеризуется присоединением признаков очагового миелита. Последние могут быть единственным проявлением послепрививочного менингомиелита. Гистопатология аллергических послепрививочных менингоэнцефаломиелитов, миелитов, периферических невропатий характеризуется множественными очагами демиелинизации вокруг сосудов (пе-ривенозная локализация) и рассеянных по всему длиинику центральной нервной системы.
– это тяжелые и/или стойкие нарушения состояния здоровья вследствие профилактической прививки.
Заболевание может рассматриваться как поствакцинальное осложнение, если:
- доказана временная связь развития с разгаром вакцинального процесса;
- имеется дозозависимая взаимосвязь;
- данное состояние может быть воспроизведено в эксперименте;
- произведен учет альтернативных причин и доказана статистически их несостоятельность;
- рассчитана сила ассоциации заболевания с прививкой методом опре- деления относительного риска;
- при прекращении использования вакцины, ПВО не регистрируется.

Все заболевания в поствакцинальном периоде разделяются на:
- Поствакцинальные осложнения (состояния, которые возникают вследствие проведения прививки, имеют очевидную или доказанную связь с прививкой, но не свойственны обычному течению вакцинального процесса):
- аллергические (местные и общие);
- с вовлечением нервной системы;
- редкие формы.
- Осложненное течение поствакцинального периода (различные заболевания, совпавшие с прививкой по времени, но не имеющие с ней этиологической и патогенетической связи).
Аллергические осложнения
Местные аллергические осложнения чаще регистрируются после введения неживых вакцин, содержащих в качестве сорбента гидроксид алюминия: АКДС,Тетракока, анатоксинов, рекомбинантных вакцин. При использовании живых вакцин они наблюдаются реже и связаны с дополнительными веществами (белки, стабилизаторы), входящими в препарат.
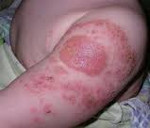
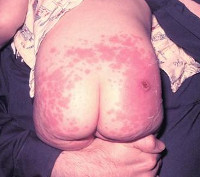
Местные осложнения характеризуются появлением гиперемии, отека, уплотнения более 8 см в диаметре в месте введения вакцинного препарата, или болезненностью, гиперемией, отеком (вне зависимости от размеров), сохраняющие более 3 дней. В редких случаях при использовании вакцин, содержащих гидроксид алюминия, возможно формирование асептического абсцесса. Срок появления местных аллергических осложнений для неживых и живых вакцин – первые 1-3 дня после иммунизации.
К редким и наиболее тяжелым осложнениям вакцинации относятся анафилактический шок и анафилактоидная реакция.
Анафилактический шок, возникающий чаще после повторного введения вакцины, является наиболее опасным, хотя и исключительно редко встречающимся осложнением. Он развивается чаще через 30-60 минут после прививки, реже – спустя 3-4 часа (до 5-6 часов). В случае неготовности медицинского персонала оказать адекватную медицинскую помощь это осложнение может закончиться летальным исходом.
Анафилактоидная реакция развивается остро, но более отстрочено по времени, чем анафилактический шок, в течение первых 2-12 часов после введения всех вакцин и проявляется острой декомпенсацией кровообращения, острой дыхательной недостаточностью в результате обструкции. Дополнительные клинические проявления – поражение кожи (распространенная крапивница, отек Квинке или генерализованный ангионевротический отек) и желудочно-кишечного тракта (колика, рвота, диарея).
У детей первого года жизни эквивалентом анафилактического шока является коллаптоидное состояние: резкая бледность, вялость, адинамия, падение АД,реже – цианоз, холодный пот, потеря сознания. Наиболее частыми проявлениями общих аллергических осложнений являются высыпания на коже – сыпи, в том числе крапивница, отек Квинке, которые проявляются при введении неживых вакцин в первые 1-3 дня после прививки, при введении живых вакцин – с 4-5 по 14 дни (в периоде разгара вакцинации).
Отек Квинке и сывороточная болезнь, возникают в основном у детей после повторных прививок АКДС, чаще – у детей, имевших подобные реакции на введение предыдущих доз.Редкими, тяжелыми вариантами аллергической реакции являются – токсико-аллергические дерматиты (синдромы Стивенса-Джонсона, Лайела), сроки их появления совпадают с разгаром вакцинального процесса.
Осложнения с вовлечением нервной системы
Наиболее частым проявлением поствакцинальных осложнений со стороны нервной системы являются судорожные приступы.
Судорожный синдром на фоне гипертермии (фебрильные судороги) протекает в виде: генерализованных тонических, клонико-тонических, клонических приступов, однократных или повторных, обычно кратковременных. Фебрильные судороги могут развиваться после применения всех вакцин. Срок возникновения при использовании неживых вакцин – 1-3- дни после прививки, при вакцинации живыми вакцинами – в разгаре вакцинальной реакции – 5-12 дни после прививки. У детей старшего возраста эквивалентом судорог является галлюцинаторный синдром. Некоторые авторы не считают фебрильные судороги поствакцинальным осложнением. Поскольку у детей первых трех лет жизни существует предрасположенность к судорожным состояниям при лихорадке, вызванной различными причинами, эти исследователи рассматривают фебрильные судороги после вакцинации как реакцию таких детей на
Пронзительный крик. Упорный монотонный крик у детей первого полугодия жизни, который возникает через несколько часов после прививки и длится от 3 до 5 часов.
Энцефалопатия
Энцефалит
Вакциноассоциированные заболевания
Наиболее тяжелыми поражениями нервной системы являются вакциноассоциированные заболевания. Они развиваются крайне редко и только при использовании живых вакцин.
Вакциноассоциированный паралитический полиомиелит (ВАПП). Заболевание вызвано поражением передних рогов спинного мозга, протекает, как правило, в виде поражения одной конечности, с типичными неврологическими нарушениями, продолжается не менее 2 месяцев, оставляет после себя выраженные последствия.
Вакциноассоциированные энцефалиты – энцефалиты, вызванные вирусами живых вакцин, тропных к нервной ткани (противокоревой, противокраснушной).
Поствакцинальные реакции в большинстве случаев не требуют специального лечения и проходят самостоятельно в течение нескольких часов или дней. При повышении температуры до высоких цифр назначают обильное дробное питье, физические методы охлаждения и жаропонижающие препараты (панадол,тайленол, парацетамол, бруфен-сироп и др.).При возникновении после прививки аллергической сыпи можно использовать один из антимедиаторных препаратов (фенкарол, тавегил, перитол, диазолин) 3 раза в день в возрастной дозировке в течение 2-3 дней.К поствакцинальным осложнениям, требующим назначения этиотропной терапии, относят некоторые формы осложнений после введения вакцины БЦЖ. К наиболее тяжелым осложнениям при иммунизации вакциной БЦЖ относится генерализованная инфекция микобактериями вакцинного штамма, развившаяся на фоне нарушения клеточного иммунитета. Лечение обычно проводится в условиях специализированного стационара, при этом назначают 2-3 противотуберкулезных препаратов сроком не менее 2-3 месяцев.
Поствакцинальные осложнения – различные стойкие или тяжелые нарушения здоровья, развившиеся вследствие проведения профилактической вакцинации. Поствакцинальные осложнения могут быть местными (абсцесс в месте инъекции, гнойный лимфаденит, келоидный рубец и др.) или общими (анафилактический шок, БЦЖ-инфекция, энцефалит, менингит, сепсис, вакцино-ассоциированный полиомиелит и др.). Диагностика поствакцинальных осложнений основана на анализе клинических данных и их связи с недавно проведенной прививкой. Лечение поствакцинальных осложнений должно включать этиотропную, патогенетическую и симптоматическую общую и местную терапию.
- Причины поствакцинальных осложнений
- Классификация поствакцинальных осложнений
- Характеристика поствакцинальных осложнений
- Диагностика поствакцинальных осложнений
- Лечение поствакцинальных осложнений
- Профилактика поствакцинальных осложнений
- Цены на лечение
Общие сведения
Поствакцинальные осложнения – патологические состояния, имеющие причинную связь с профилактической прививкой, нарушающие состояние здоровья и развитие ребенка. Проведение профилактической вакцинации в педиатрии направлено на формирование протективного иммунитета, не позволяющего развиться инфекционному процессу при повторном контакте ребенка с патогенном. Кроме индивидуального типоспецифического иммунитета, массовая вакцинация детей преследует цель создания коллективного (популяционного) иммунитета, призванного прекратить циркуляцию возбудителя и развитие эпидемий в обществе. С этой целью в России принят Национальный календарь профилактических прививок, регламентирующий перечень, сроки и порядок проведения обязательной и дополнительной вакцинации детей от рождения и до совершеннолетия.

Причины поствакцинальных осложнений
Возникновение поствакцинальных осложнений может быть связано с реактогенностью препарата, индивидуальными особенностями организма ребенка, ятрогенными факторами (техническими погрешностями и ошибками при проведении иммунизации).
Индивидуальные особенности организма ребенка, обусловливающие частоту и тяжесть поствакцинальных осложнений, могут включать фоновую патологию, обостряющуюся в постпрививочном периоде; сенсибилизацию и изменение иммунной реактивности; генетическую предрасположенность к аллергическим реакциям, аутоиммунной патологии, судорожному синдрому и пр.
Как показывает практика, частой причиной поствакцинальных осложнений выступают ошибки медицинского персонала, нарушающего технику прививки. К их числу может относиться подкожное (вместо внутрикожного) введение вакцины и наоборот, неправильное разведение и дозировка препарата, нарушение асептики и антисептики при проведении инъекции, ошибочное использование в качестве растворителей других лекарственных веществ и т. д.
Классификация поствакцинальных осложнений
К числу патологических состояний, сопровождающих вакцинальный процесс, относятся:
- интеркуррентные инфекции или хронические заболевания, присоединившиеся либо обострившиеся в поствакцинальном периоде;
- вакцинальные реакции;
- поствакцинальные осложнения.
Повышенная инфекционная заболеваемость в поствакцинальном периоде может быть обусловлена совпадением болезни и прививки во времени либо транзиторным иммунодефицитом, развивающимся после вакцинации. В этот период у ребенка может возникать ОРВИ, обструктивный бронхит, пневмония, инфекции мочевыводящих путей и др.
К вакцинальным реакциям относятся различные нестойкие расстройства, возникающие после прививки, сохраняющиеся кратковременно и не нарушающие жизнедеятельность организма. Поствакцинальные реакции однотипны по клиническим проявлениям, обычно не нарушают общего состояния ребенка и проходят самостоятельно.
Местные вакцинальные реакции могут включать гиперемию, отек, инфильтрат в месте инъекции и пр. Общие вакцинальные реакции могут сопровождаться повышением температуры, миалгией, катаральными симптомами, кореподобной сыпью (после вакцинации против кори), увеличением слюнных желез (после вакцинации против паротита), лимфаденитом (после вакцинации против краснухи).
Поствакцинальные осложнения делятся на специфические (вакциноассоциированные заболевания) и неспецифические (чрезмерно сильные токсические, аллергические, аутоиммунные, иммунокомплексные). По выраженности патологического процесса поствакцинальные осложнения бывают местными и общими.
Характеристика поствакцинальных осложнений
Чрезмерные по силе токсические реакции расцениваются как поствакцинальные осложнения, если развиваются в первые трое суток после вакцинации, характеризуются выраженным нарушением состояния ребенка (подъемом температуры выше 39,5°С, ознобами, вялостью, нарушением сна, анорексией, возможно – рвотой, носовыми кровотечениями и др.) и сохраняются в течение 1-3 суток. Обычно такие поствакцинальные осложнения развиваются после введения АКДС, Тетракока, живой коревой вакцины, противогриппозных сплит-вакцин и др. В отдельных случаях гипертермия может сопровождаться кратковременными фебрильными судорогами и галлюцинаторным синдромом.
Поствакцинальные осложнения, протекающие в форме аллергических реакций, делятся на местные и общие. Критериями локального поствакцинального осложнения выступает гиперемия и отек тканей, которые распространяются за область ближайшего сустава либо на площадь более 1/2 анатомической зоны в месте введения вакцины, а также гиперемия, отек и болезненность, сохраняющиеся свыше 3-х дней не зависимо от размеров. Наиболее часто местные аллергические реакции развиваются после введения вакцин, содержащих сорбент гидроксид алюминия (АКДС, Тетракок, анатокисны).
К поствакцинальным осложнениям с аутоиммунным механизмом развития относятся поражения центральной и периферической нервной системы (поствакцинальный энцефалит, энцефаломиелит, полиневрит, синдром Гийена-Барре), миокардит, ювенильный ревматоидный артрит, аутоиммунная гемолитическая анемия, системная красная волчанка, дерматомиозит, склеродермия и др.
Своеобразным посвакцинальным осложнением у детей первого полугодия жизни является пронзительный крик, имеющий упорный (от 3 до 5 часов) и монотонный характер. Обычно пронзительный крик развивается после введения коклюшной вакцины и обусловлен связанным с этим изменением микроциркуляции в головном мозге и острым приступом внутричерепной гипертензии.
Наиболее тяжелые по своему течению и последствиям поствакцинальные осложнения представляют так называемые вакциноассоциированные заболевания – паралитический полиомиелит, менингит, энцефалит, клиническая симптоматика которых не отличается от таковых заболеваний с другим механизмом возникновения. Вакциноассоциированные энцефалиты могут развиваться после вакцинации против кори, против краснухи, АКДС. Доказана вероятность заболевания вакциноассоциированным менингитом после получения прививки против эпидемического паротита.
Поствакцинальные осложнения после введения вакцины БЦЖ включают локальные поражения, персистирующую и диссеминированную БЦЖ-инфекцию. В числе локальных осложнений наиболее часто встречаются подмышечный и шейный лимфадениты, поверхностные или глубокие язвы, холодные абсцессы, келоидные рубцы. Среди диссеминированных форм БЦЖ-инфекции описаны остеиты (оститы, остеомиелиты), фликтенулезные конъюнктивиты, иридоциклиты, кератиты. Тяжелые генерализованные поствакцинальные осложнения обычно возникают у детей с иммунодефицитом и нередко заканчиваются летальным исходом.
Диагностика поствакцинальных осложнений
Поствакцинальное осложнение может быть заподозрено педиатром на основании появления в разгар вакцинального процесса тех или иных типичных клинических признаков.
Обязательным для дифференциальной диагностики поствакцинальных осложнений и осложненного течения вакцинального периода является лабораторное обследование ребенка: общий анализ мочи и крови, вирусологические и бактериологические исследования крови, мочи, кала. Для исключения внутриутробных инфекций (цитомегалии, герпеса, хламидиоза, токсоплазмоза, микоплазмоза, краснухи и др.) у детей первого года жизни используются методы ИФА, ПЦР, РНГА, РСК и др. Биохимический анализ крови позволяет исключить судорожные состояния, обусловленные снижением уровня кальция при рахите и спазмофилии; гипогликемией при сахарном диабете.
По показаниям (при признаках поражения ЦНС) назначается люмбальная пункция с исследованием ликвора, проводится электроэнцефалография и электромиография, нейросонография, МРТ головного мозга. Дифференциальная диагностика поствакцинальных осложнений в этих случаях осуществляется с эпилепсией, гидроцефалией, опухолями мозга и пр.
Диагноз поствакцинального осложнения устанавливается только после того, как исключаются все другие возможные причины нарушения состояния ребенка.
Лечение поствакцинальных осложнений
В рамках комплексной терапии поствакцинальных осложнений проводится этиотропное и патогенетическое лечение; организуется щадящий режим, тщательный уход и рациональная диета. С целью лечения локальных инфильтратов назначаются местные мазевые повязки и физиотерапия (УВЧ, ультразвуковая терапия).
При выраженной гипертермии показано обильное питье, физическое охлаждение (обтирания, лед на голову), жаропонижающие препараты (ибупрофен, парацематол), парентеральное введение глюкозо-солевых растворов. При аллергических поствакцинальных осложнениях объем помощи диктуется тяжестью аллергической реакции (введение антигистаминных препаратов, кортикостероидов, адреномиметиков, сердечных гликозидов и пр.).
В случае поствакцинальных осложнений со стороны нервной системы назначается посиндромная терапия (противосудорожная, дегидратационная, противовоспалительная и т. п.). Лечение поствакцинальных БЦЖ-осложнений проводится с участием детского фтизиатра.
Профилактика поствакцинальных осложнений
Профилактика поствакцинальных осложнений предусматривает комплекс мероприятий, среди которых первое место занимает правильный отбор детей, подлежащих вакцинации, и выявление противопоказаний. С этой целью проводится предвакцинальный осмотр ребенка педиатром, при необходимости – консультации детских специалистов, наблюдающих ребенка по основному заболеванию (детского аллерголога-иммунолога, детского невролога, детского кардиолога, детского нефролога, детского пульмонолога и др.). В поствакцинальном периоде за привитыми детьми должно быть организовано наблюдение. Важное значение имеет соблюдение техники иммунизации: к проведению вакцинации детей должен допускаться только опытный, специально обученный медперсонал.
Детям, перенесшим поствакцинальное осложнение, вакцина, вызвавшая реакцию, больше не вводится, однако в целом плановая и экстренная иммунизация не противопоказаны.
Читайте также:


