Повреждение нервных стволов при операции
а) Лечение при компрессионном синдроме, нейропатии ущемления. Оперативное лечение показано при отсутствии результатов консервативного лечения. Целью операции является освобождение нерва и восстановление нормальной функции. Чаще всего используется простая декомпрессивная процедура. Выполняются перенос нерва, остеотомия, теносиновэктомия, невролиз, эпиневротомия и другие способы достижения декомпрессии.
б) Операция при травме периферического нерва:
1. Сроки операции при травме нерва. В литературе присутствуют некоторые отличия в определении понятия первичного и вторичного шва нерва. Операция в течение первых 48 часов называется первичным швом, а при задержке первичной обработки в течение первой недели после травмы называется отложенной первичной обработкой. Лечение, начатое позднее называется вторичной хирургической обработкой. На этом этапе необходимо отделить рубцовую ткань от нервных окончаний, чтобы далее выполнить шов.
Вторичная обработка поддерживалась с практической точки зрения, и основывалась на теоретическом предположении о том, что регенерирующий нейрон имеет больший потенциал роста при отсрочке операции на несколько недель. К этому времени ускоряется метаболическая активность клетки. В лабораторных условиях, а также при клинических исследованиях было показано, что немедленная хирургическая обработка поврежденного нерва способствует лучшей регенерации аксонов и восстановлению функций.
При планировании вторичной хирургической обработки необходимо учитывать и другие факторы, такие как сопутствующие переломы или повреждения сухожилий. При закрытом поражении нервов следует подождать и понаблюдать, является ли это нейропраксией или более серьезным повреждением с разрывом нервных волокон. Пациент должен находиться под клиническим наблюдением, а базовое электродиагностическое исследование выполняется примерно через четыре недели после травмы.
Диагноз должен быть поставлен в течение трех месяцев после повреждения нерва. При отсутствии признаков прогрессирующей регенерации аксонов нервы должны быть исследованы и, при необходимости, сшиты. Часто необходима трансплантация нервной ткани. Если клинические, электрофизиологические и рентгенографические методы оценки предполагают регенерацию аксона, то период наблюдения расширяется. Важно понимать, что рано возникшие позитивные признаки не гарантируют хороший функциональный результат. Окончательное решение по поводу хирургического лечения должно быть принято не позднее чем через шесть месяцев после первичной травмы.
2. Хирургические принципы лечения травмы нерва. Реконструкция нерва лучше всего осуществляется с помощью оптического увеличения, такого как хирургические лупы (минимум х 4) или операционный микроскоп с возможностью применения микрохирургических методов. Использование микрохирургических инструментов является обязательным.
Прежде чем начнется шов нерва должны быть подготовлены нервные окончания. Нежизнеспособные ткани иссекаются, и концы нервов, если требуется, укорачиваются, чтобы все пучки нерва были видны и имели одинаковую длину. Это особенно важно при наложении вторичного шва, чтобы нервные окончания были обрезаны и вся рубцовая ткань резецирована. Технически сложно добиться чистого пересечения нерва, поэтому надо использовать определенные методы и хирургические устройства.
Шов нерва никогда не должен выполняться при не физиологичном натяжении. Исследования на животных показали, что при сшивании нервов с натяжением в 17% случаев происходит расхождение шва.
Чтобы избежать натяжения, нервы можно мобилизовать в обоих направлениях. Есть и другие методы, чтобы избежать натяжения: транспозиция нерва, иммобилизация смежных суставов в положении, которое позволит обеспечить снижение натяжения при шве нерва, укорочение кости (только для верхних конечностей) и трансплантат ствола нерва. Перенос нерва может привести к нарушению его васкуляризации. Трансплантация нерва предпочтительна в случаях, когда напряженность в нервных окончаниях нарастает при их сближении.
3. Техника шва при травме нерва. Выбор методов включает эпиневральный шов, шов пучков или группу нервных пучков. Эпиневральная техника используется при проксимальном поражении с множеством пучков (и пучковом перекресте), а также при перерезке периферических нервов только с несколькими пучками. Шов группы пучков может быть применен при травме смешанного сенсорного/двигательного нерва, в котором конкретные функции связанны с топографическим расположением пучков. Этот метод позволит обеспечить приемлемую ориентацию пучков, но это не гарантирует увеличения специфичности при росте аксонов в периферическую эндоневральную трубку. Технически сложно шить группу пучков или отдельные пучки, для этого, как правило, используют нить 10-0. Клинические рандомизированные исследования не смогли продемонстрировать убедительных различий в функциональных результатах между описанными выше методами шва.
При выполнении эпиневрального шва следует правильно ориентировать пучки, используя эпиневральные сосуды в качестве указателей правильного вращения. Нервные окончания удаляются до неповрежденного уровня нервов. Два шва 8-0 размещаются во внешнем эпиневрип, чтобы обеспечить правильное положение в больших нервах. Натяжение не должно быть сильным, чтобы шов 8-0 был в состоянии свести нервные окончания. Шов заканчивается нитками 9-0 или 10-0, которые являются единственными размерами шовного материала, используемыми на небольших нервах. При шве нерва должна применяться леска, не рассасывающаяся синтетическая нить.
Широкое использование шовного материала повышает риск развития фиброза. Швы предназначены только для направления пучков и никогда не должны быть перетянуты до образования пучковых выпячиваний между швами.
Помимо анатомической идентификации существуют интраоперационные гистохимические и электрофизиологические методы, которые помогают сопоставить чувствительные и двигательные пучки. При электрической стимуляции можно определить сенсорные пучки проксимальнее поражения и дистальные двигательные пучки. Альтернативы классического шва, такие как склеивание или лазерная сварка, до сих пор не нашли широкого применения в клинической практике.
4. Нервные вставки. Вследствие эластичности нервов после перерезки обязательно происходит ретракция нервных окончаний. Нервные вставки необходимы, когда невозможно выполнить шов без натяжения концов нерва. На практике это означает, что при дефекте более чем 3 см в крупных нервах и 1 см в небольших нервах требуется использование трансплантатов. Не следует распологать соседние суставы в крайних положениях, чтобы свести к минимуму натяжение шва. Это неудобно для пациента, а мобилизация суставов в любом случае впоследствии каким-либо образом повлияет на нервы. Трансплантат должен пережить несколько дней без сосудистой перфузии. В качестве трансплантатов используются малые нервы и части нервов, которые реваскуляризируются быстрее, чем большой неравный ствол. Наиболее часто используемые нервы-доноры приведены ниже.
Потенциальные нервы-доноры для пересадки нервов:
- Задний дистальный межкостный нерв
- Боковой кожный нерв предплечья
- Медиальный кожный нерв предплечья
- Икроножный нерв
5. Искусственные нервные вставки. В качестве альтернативы трансплантации нерва для ликвидации разрыва использовались различные типы материалов и биологических тканей. Если расстояние между двумя концами нерва составляет менее 3 см, то аксон сможет добраться до дистального сегмента и эти методики могут этому способствовать. Кусочек вены может быть использован для создания трубчатых соединений. Трубки, изготовленные из силикона или рассасывающегося материала, имеются в продаже. Нервные концы вставляются каждый в свою трубку с подходящим диаметром и закрепляются простым стежком на каждом конце. Результаты после использования таких трубок сопоставимы с классическими методами шва, но у пациента не остается функционального дефицита после удаления нерва-донора.
7. Прямая двигательная невротизация. В случае дистальных отрывов при поражении двигательных нервов и плечевого сплетения нервы могут быть подшиты непосредственно к мышце. В клинических условиях этот метод не пользуется популярностью.
в) Лечение травмы нерва без операции. Перерезка периферического нерва является показанием для оперативного лечения. Компрессия нерва может в первую очередь лечиться консервативно с последующей операцией при отсутствии положительной динамики.
Местные инъекции аналгетиков вокруг нервов имеют только диагностическое значение, но и приносят пациенту временное облегчение. При добавлении стероидов может купироваться воспалительная реакция, что в свою очередь может способствовать декомпрессии нерва. На тот же эффект рассчитывают при иммобилизации суставов рядом с пострадавшим нервом. Пероральное применение НПВП имеет противовоспалительный эффект, и в то же время действует как болеутоляющее средство. Нейропатическая боль часто плохо поддается стандартному лечению. В этих случаях альтернативным лечением может быть назначение противосудорожных препаратов и антидепрессантов. Многие специалисты выполняют мобилизацию сегмента нерва под влиянием давления общего мнения, но медицинского обоснования этого лечения нет.
Физиотерапия является важным методом лечения на ранних этапах нейропатии, и незаменимым методом в период реабилитации для восстановления мышечной силы. Пациент должен быть информирован, как избегать тяжелой физической деятельности, для того, чтобы предотвратить дальнейшее раздражение нерва.

Техника наложения нервного шва по Нигсту.
На рисунке слева показана техника наложения боковых швов держалок.
На рисунке справа показаны передние швы эпиневрия. 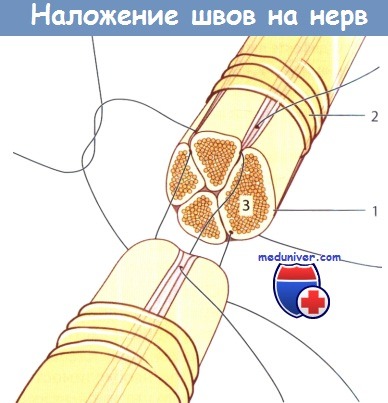
Периневрально-фасцикулярные швы, наложенные на нерв.
Периневральная реконструкция начинается с выделения центрального пучка и последующего наложения швов через эпиневрий;
1 - периневрий; 2 - эпиневрий; 3 - пучок нервных волокон (фасцикула). 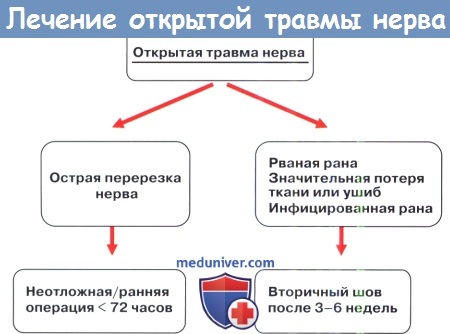
Открытые повреждения нервов: сроки операции. 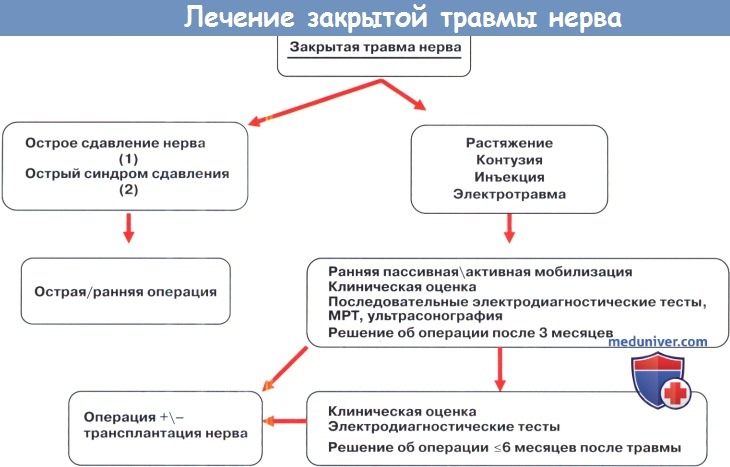
Закрытые повреждения нерва: сроки операции.
1 В некоторых случаях при синдроме компрессии нерва симптомы настолько выражены, что операция должна быть выполнена возможно быстрее.
2 Симптомы от компрессии нервов могут быть совместно с синдромом острой ишемии.

Повреждения нервов верхних и нижних конечностей - одни из частых и тяжелых видов травм
Повреждения нервов верхних и нижних конечностей, к сожалению, являются одним из частых и тяжелых видов травм, которые могут кардинально изменить качество и образ жизни человека, как в повседневной бытовой, так и в профессиональной среде. Значительное число ошибок диагностического, тактического и технического порядка в повседневной медицинской клинической практике, к сожалению, приводят к полной или частичной нетрудоспособности пациента, нередко вынуждают больных менять профессию, становятся причиной инвалидности.
Повреждения периферических нервов разделяют на закрытые и открытые.
- Закрытые повреждения: в результате сдавления мягких тканей руки или ноги, например, вследствие неправильного наложения жгута при кровотечении, в результате сильного ушиба или удара, длительного вынужденного положения конечности с давлением извне, как последствие переломов костей. Как правило, полного перерыва нерва в таких случаях не наблюдается, поэтому исход обычно благоприятный. В некоторых случаях, например, при вывихах костей кисти, вывихе стопы или крупного сустава, закрытых переломах костей конечностей со смещением отломков может возникнуть полный перерыв ствола нерва или даже нескольких нервов.
- Открытые повреждения являются следствием ранений осколками стекла, ножом, листовым железом, механическими инструментами и т. п. В этом случае повреждение целостности структуры нерва происходит всегда.
К сожалению, нередко повреждения нервов являются последствием оперативных вмешательств.
Наступающие изменения проявляются в зависимости от уровня повреждения нерва, характера травмы или длительности воздействия травмирующего агента различными синдромами расстройств функции.
Открытые повреждения периферических нервов. Волокна всех периферических нервов смешанного типа - двигательные, чувствительные и вегетативные волокна, количественные соотношения между этими видами волокон неодинаковы в разных нервах, поэтому в одних случаях более выражены двигательные нарушения, в других отмечается снижение или полное отсутствие чувствительности, в третьих - вегетативные расстройства.
Двигательные расстройства характеризуются параличами групп или отдельных мышц, сопровождающимися исчезновением рефлексов, а также со временем (через 1-2 недели после травмы) атрофией парализованных мышц.
Происходят нарушения чувствительности - снижение, исчезновение болевой,температурной, тактильной чувствительности. Боли, усиливающиеся в отсроченном порядке.
Вегетативная симптоматика - в первый период после травмы кожа горячая и красная, спустя несколько недель становится синюшной и холодной (сосудодвигательные нарушения), появление отека, нарушения потоотделения, трофические расстройства кожи – сухость, шелушение, иногда даже изъязвления, деформация ногтей.
При ранении подкрыльцового нерва невозможно отведение плеча, имеется атрофия дельтовидной мышцы, нарушение чувствительности в наружно-задней поверхности плеча. Поражение мышечно-кожного нерва исключает возможность одновременного разгибания предплечья и супинации кисти.
При поражении общего ствола седалищного нерва в верхней половине бедра утрачиваются сгибание и разгибание стопы и пальцев. Стопа свисает, нельзя стоять на носках и пятках. Чувствительные расстройства имеются на стопе и задней поверхности голени. Типичны вегетативные расстройства, трофические язвы стопы. Повреждение большеберцового нерва приводит к исчезновению сгибания стопы и пальцев. Стопа разогнута, пальцы находятся в когтеобразном положении. Чувствительность расстроена на задней и ненаружной поверхности голени, подошве и наружном крае стопы. Выражены вегетативные нарушения - болевой синдром. Отсутствие чувствительности имеется на передненижней поверхности голени.
Вот краткое описание нарушений, возникающих при травмах периферических нервов верхней конечности. Полноценная клиническая диагностика повреждений нервов, конечно, более сложная, и выполняется врачом с использованием дополнительных методов исследования.
При закрытых травмах, как правило, проводиться консервативное лечение длительностью около 1-2 месяцев, состоящее из физиотерапевтических воздействий (массаж, лечебная физкультура, электрогимнастика, тепловые процедуры, озокерит, парафин, диатермия, ионто-форез и т.д.), применения медикаментозных средств ( дибазол, прозевин), способствующих регенерации нерва и, как следствие, восстановлению утраченных функций и чувствительности. Необходимо использование также препаратов, снимающие боль - анальгетиков. Очень важно придать конечности правильное положение и обеспечить покой с помощью шин и других фиксирующих аппаратов.
При недостаточной эффективности консервативной терапии через 4-6 месяцев со дня травмы прибегают к оперативному лечению.
Опыт лечения больных с травмами нервов свидетельствует: чем раньше выполняется восстановительная операция, тем перспективнее возможность возобновления утраченных функций. Операция на нерве показана во всех случаях нарушения проводимости по нервному стволу (по данным исследований электромиографии).
Неполный перерыв, сдавление нервного ствола после ушибленно-рваных ран или тяжелых сочетанных травм конечностей способствует развитию диффузного рубцового процесса, ведущего к образованию рубцовой стриктуры, сдавливающей нервный ствол и приводящей к нарушению проводимости по нерву. В данной ситуации выполняется невролиз - бережное иссечение рубцовоизмененных тканей и рубцов эпиневрия, что устраняет компрессию аксонов и способствует улучшению кровоснабжения нерва и восстановлению проводимости на данном участке. Все оперативные вмешательства на периферических нервах выполняются с применением микрохирургической техники.
Микрохирургическая техника, используемая при операциях по восстановлению периферических нервов, позволяет создать оптимальные анатомические условия (точное сопоставление концов нерва с последующим сшиванием его) для полноценного восстановления функции нервов.
- Раздел:Термины на Х
- | E-mail |
- | Печать
Хирургическое лечение повреждений нервов.
Особенности хирургической техники.
В отличие от процесса репарации большинства других структур тела, для срастания проксимальной и дистальной культей нерва недостаточно заполнения промежутка между ними коллагеном с образованием рубца. Процесс заживления нерва должен проходить в достаточно организованной форме, позволяющей растущим группам аксонов не только проходить через зону восстановления, но также подключаться к дистальным культям двигательных и чувствительных волокон до того, как наступят необратимые атрофические изменения. Чрезвычайно важно, чтобы в процессе восстановления обеспечивалось поддержание собственной среды, окружающей аксоны, необходимой для их созревания с достижением адекватного диаметра и количества миелина, достаточного для осуществления функции нерва. Исходя из этих соображений, хирургическое восстановление поврежденного нерва имеет некоторые специфические особенности. Травмы периферических нервов обычно сочетаются с повреждением окружающих структур. Перед тем как производить сшивание нервов, необходимо восстановить целостность костей, сухожилий и сосудов. Операционное поле должно быть хорошо обозреваемым с целью достижения тщательного гемостаза.
Идеальным методом восстановления является микрохирургическое вмешательство на эпиневральной и периневральной оболочке как периферических, так и центрально расположенных нервных пучков. Эти структуры должны быть тщательно выровнены и сшиты атравматическим методом, что сводит к минимуму влияние инородных тел (нитей) и натяжение пучков, предотвращает образование зазоров между их концами, не нарушая кровоснабжения нерва. Сшивание пучков является важнейшим приемом эпиневрального восстановления, что предотвращает загибание и петлеобразование пучков, повышает точность сопоставления пучковых структур. Кроме того, это уменьшает вероятность образования зазоров и таким образом ограничивает процесс формирования рубцовой ткани в месте соединения пучков.
Если нерв был поврежден острым предметом, необходимо лишь немного освежить его концы. В случаях, где преобладают признаки контузии нерва, необходимо иссечь небольшие участки возле пересеченных его концов, пока не обнаружится неизмененная нервная ткань.
Наиболее трудным для оценки параметров является степень натяжения нервных волокон и, возможно, именно натяжение приводит к смещению швов и вызывает нежелательную реакцию на инородные тела. Натяжение, возникающее вдоль оси восстановленных структур, определяет развитие реактивного фиброза. Придание конечности соответствующего положения уменьшает натяжение, однако это является только временной мерой.
Сроки операции.
Сроки, прошедшие с момента повреждения нервов, имеют важное значение, так как развивающаяся прогрессирующая атрофия иннервируемых органов, сморщивание эндоневральных трубок и нарушение кровоснабжения культи нерва, вызывающие интраневральный фиброз с утратой функциональной способности нерва, существенно дезорганизуют восстановительные процессы. В связи с этим важно рассмотреть вопросы реконструктивной хирургии нервных стволов.
Знание механизма травмы имеет важное значение для предопределения ее исхода и иногда для выбора оптимального метода оперативного лечения. Большинство хирургов согласны с тем, что непрерывность нервов, рассеченных острыми предметами, должна быть восстановлена немедленно. Споры возникают по поводу способов лечения тупой травмы нервов, частичного их повреждения или разрыва, однако и в этих случаях рекомендуется микрохирургическое сшивание концов нерва в ранние сроки. Это предотвращает сокращение концов нерва, обеспечивает возможность для его регенерации и не затрудняет оперативный доступ в тех случаях, когда регенерация не наступает. Если в остром периоде тупой или разрывной травмы, повлекшей за собой перерыв нерва, хирургическое вмешательство не выполнялось, при отсроченной операции (вторичное восстановление) производят иссечение реактивной фиброзной ткани с оттягиванием концов нерва, что обычно приводит к образованию зазора между ними и делает необходимым использование невральных трансплантатов.
Хорошо, если ответ отрицательный. Но и при положительном есть средства, с помощью которых можно вернуться в строй.
Какая боль!
Кажется, повреждение нерва вряд ли с чем-то спутаешь: обязательно ощущается сильная, почти невыносимая боль по ходу нервного ствола, особенно при движениях и вытяжении больной руки или ноги, а также при давлении на область травмированного нерва.
При других повреждениях нерва в разной степени возможны паралич руки или ноги, потеря кожной чувствительности отдельных частей тела.
Мигрирующие боли при неврите обычно связаны не только с травмой, но и с инфекцией. Они резкие, внезапно возникающие, усиливаются при надавливании, отдают в другие части тела по ходу нервного ствола.
Сложные этапы

После операции необходимы ЛФК, физиотерапия, массаж, рефлексотерапия, активный двигательный режим. Все эти меры активизируют крово‑ и лимфообращение, способствуют восстановлению нарушенной ткани и ускоряют заживление раны в очаге поражения.
Лечебная гимнастика также укрепляет мышцы и связки, поражённые параличом, предупреждает и устраняет мышечную зажатость.
Важные нюансы
В самом начале занятий выполняют пассивные движения, при которых с помощью здоровой конечности больного или с использованием гимнастического снаряда (для упора) делают упражнения, приводящие в действие парализованные мышцы.
Затем постепенно вводят активные движения. При этом очень важно выполнять упражнения симметрично, с двух сторон, так как при этом здоровая конечность благотворно влияет на больную, задавая ей правильный стереотип движений.
Чтобы восстановить функцию всей руки или ноги, необходимо тренировать все мышцы, сосредоточив особое внимание на укреплении и развитии поражённых мышц, но вовлекая в работу и другие.
В восстановлении после травмы особую роль играет придание поражённой руке или ноге оптимального положения, которое осуществляется путём наложения ортопедических шин или гипсовых лангет.
Также выполняют упражнения в воде, в специально оборудованном бассейне или в ванночках с возможностью погружения в них предплечья и кисти, стоп и голени. В водной среде, смягчающей давление земного притяжения, начинают активные движения с возрастающей амплитудой, проводят и пассивные упражнения с помощью медицинского персонала.

Больному придётся преодолевать нетипичные движения, которые иногда самопроизвольно возникают в руке или ноге при повреждении нервов, а также зажатость определённых мышц, развившуюся после травматического повреждения нервов.
По пути к свободе
Больший эффект дают активные упражнения; их рекомендуется выполнять спокойно, без болевых ощущений, без напряжения и силовых элементов. Затем амплитуду движений постепенно увеличивают. Больной должен соблюдать последовательное чередование нагрузки на поражённую область и здоровые мышечные группы, давая отдых пострадавшим мышцам. Постепенно свободные махообразные упражнения дополняются упражнениями с отягощением, мышечным напряжением, дозированным сопротивлением.
Полезны занятия на гимнастической стенке, когда выполняются упражнения на растяжение как для верхних, так и для нижних конечностей — смешанные висы. Их необходимо проводить под контролем врача или инструктора по реабилитации, чтобы не повредить резким давлением мышцы, нервы и сухожилия.
В целом своевременный, правильно поставленный диагноз и грамотное лечение, а также терпение и упорство пациента в достижении цели приводят к восстановлению повреждённого нерва, возвращению к полной свободе движений и активному образу жизни. Но для этого требуется немало времени и сил.

Рубрика: Медицина
Дата публикации: 01.03.2016 2016-03-01
Статья просмотрена: 7206 раз
Все разновидности невро- и плексопатий объединяет общий характер возникающих при них двигательных нарушений — вялый парез или паралич. В то же время разнообразие этиологических факторов, приводящих к поражению периферической нервной системы, определяет и существенные различия в подходах к восстановительному лечению этих больных.
Дифференцированность реабилитационных мероприятий определяется в первую очередь этиологией и распространенностью поражения нервов. В связи с этим среди больных, нуждающихся в восстановительном лечении в условиях специализированного реабилитационного учреждения, можно выделить три основных клинико-реабилитационных группы:
I — больные с острым травматическим повреждением периферического нерва или сплетения;
II — больные с компрессионно-ишемическими (туннельными) мононевропатиями и плексопатиями;
III — больные с полиневропатиями различной этиологии.
Такое разделение весьма условно, поскольку в реабилитационное учреждение могут поступать и больные с токсическими, инфекционными и прочими мононевропатиями и плексопатиями. Однако процент таких больных обычно весьма невелик.
Травматические невро и плексопатии.
К этой группе относятся больные с острым травматическим повреждением нервов (акцент на острой травме сделан не случайно: в патогенезе туннельных невропатий также существенная роль отводится травме, но не острой, а хронической). Первоочередной задачей при лечении этих больных становится решение вопроса о показаниях к нейрохирургическому вмешательству. При открытых травматических повреждениях нерва или сплетения, сопровождающихся утратой функции нервных стволов, обычно выявляется их анатомический перерыв. Возможность самопроизвольного восстановления при этом, как правило, исключена. В этих случаях необходимо оперативное вмешательство на нерве во время первичной обработки раны или вскоре после ее заживления. Исключения иногда составляют огнестрельные ранения, когда паралич нервных стволов может быть обусловлен их сотрясением (нейрапраксия). Поэтому при отсутствии очевидных признаков анатомического перерыва показания к оперативному лечению огнестрельных повреждений определяют не ранее чем через 2–3 недели после травмы (когда в значительной степени регрессируют явления сотрясения нервного ствола) при отсутствии признаков восстановления функции. При закрытых травматических поражениях нервных стволов нередко наблюдается сохранность оболочек нерва (аксонотмезис), что предопределяет возможность его самопроизвольного восстановления. Поэтому вопрос о хирургическом решении решается чаше не ранее чем через 1.5–2 месяца после травмы при условии проведения за это время интенсивного курса консервативного лечения и динамического нейрофизиологического контроля. При ишемических плексо- и невропатиях, развивающихся при массивных кровоизлияниях в мягкие ткани, показано раннее (в первые часы после травмы) оперативное вмешательство, направленное на удаление внутритканевой гематомы и окончательную остановку кровотечения. Необходимо отметить также, что оперативное вмешательство в форме ревизии поврежденного нерва должно широко практиковаться во всех сомнительных и неясных случаях. Операции, выполняемые при травматических повреждениях нервов, можно разделить на две группы:
1) операции на нервных структурах;
2) ортопедические операции на сухожильно-мышечном аппарате, костях и суставах.
Операции на нервных структурах подразделяют на первичные реконструктивные вмешательства (выполняемые при открытых травмах в процессе первичной хирургической обработки), ранние отсроченные (выполняемые в первые недели после повреждения) и поздние отсроченные (выполняемые по прошествии нескольких месяцев и лет). Основные требования к оперативным вмешательствам на нервах включают:
оперативные вмешательства на нервах должны проводить врачи-нейрохирурги, прошедшие подготовку по хирургии периферической нервной системы;
оперативные вмешательства следует проводить с использованием микрохирургической техники;
при отсутствии соответствующих условий (диагностической аппаратуры, хирургического инструментария и квалифицированных специалистов) первичный шов нерва дает плохие результаты; в связи с этим следует рекомендовать шире применять в нейрохирургических стационарах раннее отсроченное вмешательство.
Таким образом, первичные реконструктивные вмешательства выполняются не так часто, при этом к основным условиям для наложения первичного шва, помимо вышеуказанных, относится отсутствие воспаления в ране. Отсроченное восстановление выполняется тем больным с открытой травмой, которым не было показано первичное восстановление (желательно осуществить у них эту операцию как можно в более ранние сроки), а также больным с закрытыми повреждениями. При закрытых повреждениях оптимальным для операции считают срок 8–12 недель после травмы, так как к этому времени обычно уже можно определить степень повреждения нервных структур и вероятность их спонтанного восстановления. У оперированных в более поздние сроки результаты восстановления функций существенно ниже. Однако в литературе имеются указания на весьма успешные результаты при операциях на поврежденном нерве через 2–3 года и даже 10 и более лет после ранения. Тем не менее критическим сроком между травмой и наложением шва считают: для восстановления чувствительности — 2–3 года, для восстановления двигательных функций — 3–4 года при сохранении электровозбудимости мышц.
Ортопедические операции на сухожильно-мышечном аппарате, костях и суставах выполняются, как правило, в поздние сроки после повреждения (спустя год и позже) и направлены на коррекцию вторичных изменений и улучшение функции поврежденной конечности. К этим операциям приходится прибегать и при корешковых повреждениях (отрыв корешка), при которых восстановление целостности нервного проводника технически невозможно. Ортопедические вмешательства направлены на устранение контрактур, восстановление стабильности суставов, заместительное восстановление отдельных движений. К числу таких операций относятся перемещение сухожилий и лоскутов мышц, артродез, тенодез, резекция кости и др. Консервативное лечение проводится при отсутствии данных за полное нарушение проводимости нервных стволов, а также в качестве предоперационной подготовки и в комплексе послеоперационных реабилитационных мероприятий. Оно направлено на восстановление проводимости нервных стволов, улучшение процессов тканевого метаболизма, ликвидацию ишемических и воспалительных явлений, предупреждение и лечение осложнений (контрактур, болевого синдрома, атрофии мышц, растяжений связочного аппарата). Наиболее оптимальный срок для начала консервативной терапии — первые 5–8 дней после травмы. Лечение, начатое спустя 15 и более дней после травмы, считается уже поздним. Желательным является раннее стационарное лечение с последующим продлением реабилитационных мероприятий амбулаторно.
При консервативном лечении неоперированных повреждений нервов используют медикаментозную терапию, физиотерапию и массаж, кинезотерапию и ортезирование, рефлексотерапию, трудотерапию.
Среди лекарственных средств применяют следующие группы препаратов:
болеутоляющие и противовоспалительные средства (при болевом синдроме): чаще всего используют нестероидные противовоспалительные препараты (индометацин, ибупрофен, сургам и пр.) в общепринятых дозировках. При вегетативной окраске боли применяются вегетотропные средства и препараты фенотиазиновогорядатизерцин, этаперазин.
витамины группы В: витамин В1 (раствор тиамина хлорида 2,5 % либо 5 % или тиамина бромида 3 % либо 6 % по 1 мл внутримышечно ежедневно 1 раз в сутки, курс 30 инъекций, повторный курс через 3 недели); витамин В12 (по 400 мкг 1 раз в 2 суток в течение 40–45 дней внутримышечно, можно одновременно с витамином В1, но не в одном шприце);
при сопутствующих ишемических и трофических нарушениях — вазоактивные средства: трентал (в драже, по 0,1г три раза в сутки в течение З-х-4-x недель, либо внутривенно капельно по 5 мл один раз в сутки; в 1 мл содержится 0,02 г активного вещества); солкосерил (от 80 до 200 мг внутримышечно или внутривенно капельно ежедневно, курс 15–30 инъекций);
препараты, улучшающие синоптическую передачу за счет ингибирования антихолинэстеразы: точка зрения отечественных и зарубежных авторов относительно целесообразности применения этих препаратов расходится. В практике отечественной неврологии широко применяют оксазил (в таблетках по 0.005 г три раза в сутки после еды в течении 3-х недель, повторный курс через 2- 3 месяца), прозерин (0.05 % раствор по 1 мл подкожно один раз в сутки в течение 30 дней, повторный курс через 3–4 недели); к противопоказаниям относятся эпилепсия, бронхиальная астма, стенокардия. За рубежом антихолинэстеразные препараты в реабилитации больных с невропатиями не применяют.
Массаж назначается в возможно более ранние сроки. В первые дни применяется легкий релаксирующий массаж мышц шеи, сегментарной зоны и пораженной конечности, на этапе реиннервации нервных стволов показан массаж по стимулирующей методике. Однако при этом массаж поврежденной конечности не следует производить с большой силой. Массаж должен быть умеренным и недлительным, но производиться в течение многих месяцев (между курсами делаются короткие перерывы). Полезно обучить самого больного осторожному легкому непродолжительному массированию пораженной конечности 2–3 раз в день. Ортезирование применяется с целью предупреждения и устранения контрактур и растяжений сухожильно-связочного аппарата. Используют гипсовые лонгеты и ортезы. Их применению должны предшествовать мероприятия, направленные на устранение реактивной отечности конечности. Ортезы должны быть легкими, не стеснять сохранившихся движений, не сдавливать подлежащие ткани, в особенности на местах с нарушенной чувствительностью, не нарушать кровообращение в конечностях. Для профилактики контрактур сегмент конечности обычно удерживается с помощью ортеза в функционально выгодном положении: например, при повреждении лучевого нерва — разгибательное положение кисти и пальцев; при повреждении малоберцового нерва — удержание стопы в среднем положении; при поражении плечевого сплетения — отведение и ротация кнаружи плеча, супинация предплечья и разгибание кисти. Лечебная гимнастика: вначале, при отсутствии активных движений, применяют лечение положением; упражнения для мышц плечевого или тазового пояса с целью улучшения лимфо- и кровооттока; пассивные движения во всех суставах паретичного сегмента или конечности с одновременным использованием мысленных волевых упражнений. При появлении самопроизвольных движений, даже минимальных, особое внимание уделяется активным упражнениям со строго индивидуальным дозированием постепенно увеличиваемых физических нагрузок. Вначале активные движения выполняют в облегченных условиях (исключение силы тяжести конечности и силы трения о рабочую поверхность) в сочетании с одновременной тренировкой здоровой конечности. Оптимальны занятия гимнастикой в ванне с температурой воды 35–45 градусов. Следует подчеркнуть недопустимость интенсивных продолжительных физических нагрузок, поскольку паретичные мышцы характеризуются быстрой утомляемостью, а передозировка упражнений приводит к нарастанию мышечной слабости. Резкие сильные движения могут приводить также к смещению концов прерванного нерва. Во всех тех случаях, где не исключается возможность полного анатомического перерыва нервного ствола, в раннем периоде после повреждения рекомендуется воздержаться от механотерапии.
Физиотерапевтические процедуры: выбираются с учетом срока заболевания, возраста, сопутствующей патологии, эффективности предшествующего лечения. В первые 3–4 дня местно на область повреждения назначают УФ облучение интенсивностью 2–3 биодозы, тепловые дозы электрического поля УВЧ по 5–10 минут (при каузалгии э. п.УВЧ используется в олиготермической дозировке, т. е. без ощущения тепла).
Затем переходят к одной из следующих методик либо их чередованию:
электрофорез различных комбинаций лекарственных веществ (0,5 % дибазол либо 0,1 % прозерин с анода и 2 % калия йодид с катода, 2 % кальция хлорид или 5 % новокаин с анода и 2 % никотиновая кислота с катода) на проекцию соответствующего сегмента спинного мозга и по ходу поврежденных стволов, сила тока 10 мА, 15–20 минут. 12–15 сеансов на курс;
синусоидальные модулированные токи III и IV род работ, глубина модуляции 75 %, частота 80- 30 гц, 10 минут, 10–12 сеансов;
ультразвук по ходу нервных стволов мощностью 0,8 вт/см кв. в импульсном режиме, 6–10 минут, 10–12 сеансов;
Как на стационарном, так и на амбулаторном этапах лечения ключевым моментом восстановительной терапии служит использование электростимуляции мышц. Электрогимнастика мышц восполняет функциональный дефицит нервной импульсации, улучшая трофику и микроциркуляцию в мышечной ткани и нервных стволах, сохраняя синаптический аппарат денервированной мышцы и предотвращая ее атрофию. Электростимуляция мышц проводится в подпороговом режиме в течение многих месяцев. Важно, однако, не вызвать переутомление мышц, что приводит к нарастанию пареза. В связи с этим сила тока не должна превышать силы, вызывающей пороговые сокращения, получаемые при исследовании (гальванический ток должен применяться не выше 10–15 мА), длительность процедуры 10–15 мин. с отдыхом через 2–3 мин. Параллельно с электростимуляцией целесообразно назначение препаратов, улучшающих трофику мышц — АТФ, рибоксин, цитомак, витамин Е.
Трудотерапия: назначается по мере появления активных движений с учетом характера и степени двигательных расстройств. Профессиональная ориентация проводится с учетом характера двигательного дефекта (при повреждении нервов верхней конечности особое внимание обращают на сохранность функции схвата и удерживания предметов, при поражении нервов нижней конечности — на степень нарушения ходьбы).
Читайте также:


